Анализы крови при воспалении кости
Остеомиелит – заболевание, характеризующееся развитием гнойно-воспалительного процесса в кости, вызванного патогенными микроорганизмами.
Основными путями проникновения инфекции в костную ткань являются:
- гематогенный (с током крови). Патогенные микроорганизмы из какого-либо источника инфекции (например, из кариозных зубов, воспаленных миндалин), с током крови проникают в костную ткань, приводя к развитию остеомиелита. При гематогенном остеомиелите воспалительный процесс начинается с внутренних слоев кости – в первую очередь поражается костный мозг, губчатое вещество кости. Данный вид остеомиелита часто встречается в детском возрасте. Это объясняется усиленным кровоснабжением растущих костей у детей.
- прямое инфицирование костной ткани. Прямое инфицирование костной ткани может наблюдаться при открытых переломах, обширных, глубоких ранах. В некоторых случаях данным путем может происходить проникновение патогенных бактерий при различных ортопедических вмешательствах.
- инфицирование из близлежащих гнойных очагов (контактный путь). Патогенные бактерии проникают в костную ткань из длительно существующих гнойно-воспалительных очагов в окружающих мягких тканях. Примером может служить развитие остеомиелита при панариции (гнойном воспалении тканей на пальце).
Прогрессирование гнойно-воспалительного процесса приводит к разрушению костной ткани. Нарушается ее кровоснабжение, что еще больше усиливает некротические процессы в кости. Переход воспалительного процесса на близлежащие ткани может приводить к формированию абсцессов (отграниченных скоплений гноя), дренированию гнойного содержимого наружу, развитию артрита (воспаления суставов), и другим осложнениям.
Лечениеостеомиелита требует применения массивных доз антибактериальных препаратов. Хирургическое лечение направлено на удаление участков отмершей костной ткани, гнойного содержимого, дренирование воспалительного очага.
Синонимы английские
Osteomyelitis.
Симптомы
К основным симптомам остеомиелита относятся:
- повышение температуры тела
- выраженная боль в области пораженной кости
- покраснение, отек, увеличение температуры кожных покровов в области гнойно-воспалительного процесса в кости
- уменьшение амплитуды движений в суставах, прилежащих к области воспаления
- формирование свищей (каналов, соединяющих гнойный очаг с внешней средой) с гнойным отделяемым
Общая информация о заболевании
Остеомиелит – гнойно-воспалительный процесс в костной ткани, вызванный гноеродными микроорганизмами.
У детей наиболее частой причиной остеомиелита является распространение инфекции гематогенным путем (с током крови) из какого-либо источника воспаления (например, при наличии фурункулов, гнойной ангины).
Особенностью костной ткани у детей является ее обильное кровоснабжение. В большинстве случаев остеомиелит развивается в зонах роста костей (метафизах). При этом чаще поражаются длинные кости конечностей. Патогенные микроорганизмы с током крови заносятся в данные отделы кости, что приводит к развитию остеомиелита.
При гематогенном остеомиелите гнойно-воспалительный процесс начинается с внутренних отделов кости. При этом поражается костный мозг, затем губчатое вещество кости. В последующем процесс переходит на компактное вещество (наружный плотный слой кости) и надкостницу.
В связи с особенностью локализации остеомиелитического процесса, у детей в последующем может наблюдаться замедление развития костей, за счет повреждения воспалительным процессом зон роста.
У взрослых гематогенный остеомиелит наблюдается в 20 % случаев. При этом у мужчин данное заболевание встречается чаще.
С увеличением возраста увеличивается частота случаев остеомиелита позвонков у взрослых. Инфекция может проникать в позвоночник гематогенным путем из воспалительных очагов в мягких тканях, легких, мочеполовом тракте, кариозных зубах. Поражению подвергаются два смежных позвонка с межпозвонковым диском.
При данной форме остеомиелита возникают боли в области гнойно-воспалительного процесса. Длительность развития заболевания может составлять до 3 месяцев. Разрушение позвонков, сдавливание спинного мозга может приводить к возникновению двигательных и чувствительных нарушений у данных пациентов.
Остеомиелит, развивающийся в результате прямого инфицирования или распространения инфекции из близлежащих очагов в костную ткань, встречается чаще у взрослых. Предрасполагают к развитию данного заболевания процессы, при которых снижается иммунный статус организма, нарушается кровоснабжение костной ткани. К ним относятся:
- сахарный диабет – болезнь, при которой происходит увеличение уровня сахара в крови. При этом нарушаются различные виды обмена веществ. У людей, больных сахарным диабетом, часто развиваются различные гнойно-воспалительные процессы. Усугубляется это тем, что в результате нарушений нервных волокнах (полинейропатия), происходит нарушение чувствительности. Это приводит к тому, что различные раны часто остаются незамеченными больным, и в них быстро развивается воспаление.
- серповидно — клеточная анемия – наследственное заболевание, которое характеризуется образованием патологического белка гемоглобина в эритроцитах. Это вызывает снижение продолжительности жизни таких эритроцитов, их усиленное разрушение. При этом развивается гипоксия (снижение количества кислорода, приносимого к тканям) и тромбозы различных сосудов.
В результате образования тромбов в сосудах костей, происходит нарушение кровоснабжения данного участка костной ткани и его отмирание. Присоединение инфекции может приводить к развитию остеомиелита.
- вирус иммунодефицита человека (ВИЧ) – при данном заболевании происходит разрушение клеток иммунной системы, что делает организм уязвимым перед различными инфекциями.
- длительное использование глюкокортикоидов. Глюкокортикоиды – гормоны коры надпочечников. Продолжительное использование данной группы препаратов при различных заболеваниях снижает иммунный статус организма.
Острый остеомиелит может переходить в хроническую форму. Осложняет лечение данной формы заболевания нарушение кровоснабжения кости, которое наблюдается при течении гнойно-некротического процесса. Это затрудняет проникновение антибактериальных препаратов, снижает эффективность местного иммунного ответа в костной ткани. В таких случаях радикальным методом лечения является широкая резекция (удаление пораженной костной ткани), в некоторых случаях может потребоваться ампутация.
Кто в группе риска?
К группе риска относятся:
- лица, получившие тяжелые травмы костной ткани, глубокие раны
- лица, перенесшие ортопедические операции
- лица, страдающие сахарным диабетом
- лица, имеющие очаги инфекции в различных органах и тканях (например, длительно незаживающие язвы на коже)
- пациенты, для жизнедеятельности которых необходимы специальные медицинские приспособления (например, различные катетеры) – данные медицинские приспособления облегчают проникновение патогенных микроорганизмов из внешней среды в организм человека
- инъекционные наркоманы.
Диагностика
Диагностика остеомиелита основана на выявлении симптоматики заболевания, проведении рентгенографии, компьютерной и магнитно-резонансной томографии для обнаружения гнойно-воспалительных очагов, характерных изменений в костной ткани.
Для дальнейшего лечения большое значение имеет проведение лабораторных исследований гнойного отделяемого, материалов биопсии костной ткани из очага воспаления для выявления вида возбудителя инфекции и его чувствительности к антибактериальным препаратам. Это дает возможность подобрать наиболее эффективные антибиотики в отношении данного патогенного микроорганизма.
Лабораторные исследования:
- Общий анализ крови. Данный анализ позволяет определить количество эритроцитов, гемоглобина, лейкоцитов, тромбоцитов в крови. При остеомиелите в результате выраженного воспалительного процесса в костной ткани будет отмечаться повышение уровня лейкоцитов.
- Скорость оседания эритроцитов (СОЭ). Неспецифический показатель протекания различных патологических процессов в организме, в основном воспалительного характера. СОЭ является одним из показателей, который позволяет оценить активность воспалительного процесса, его динамику. При остеомиелите СОЭ будет повышено.
- Лейкоцитарная формула. Лейкоцитарная формула представляет собой процентное соотношение различных видов лейкоцитов, которое может изменяться в результате протекания патологических процессов в организме. При остеомиелите может наблюдаться сдвиг лейкоцитарной формулы влево, что свидетельствует о наличии выраженного гнойно-некротического процесса в костной ткани.
- Посев на флору с определением чувствительности к антибиотикам (гнойное отделяемое, материал аспирационной (проводится с помощью специальной иглы и шприца) и открытой биопсии костной ткани).
Полученные образцы помещают на специальные питательные среды, которые способствуют росту патогенных микроорганизмов. Это позволяет установить точный вид возбудителя инфекции. Затем производят подбор антибиотиков, которые наиболее эффективно подавляют данные болезнетворные микроорганизмы.
- Посев крови на стерильность с определением чувствительности к антибиотикам. Принцип метода аналогичен предыдущему исследованию. В норме кровь человека стерильна. При остеомиелите возбудитель инфекции в крови обнаруживается реже, чем в материале, полученном из области поражения костной ткани.
Исследования:
- Рентгенография. Рентгенография кости позволяет выявить участки разрушения кости в области гнойно-некротического процесса. Недостатком метода является его малая информативность на ранних стадиях заболевания, так как для формирования патологических изменений, видимых на рентгенографии при остеомиелите необходимо несколько недель.
- Компьютерная томография (КТ), магнитно-резонансная томография (МРТ). Компьютерная томография основана на свойствах рентгеновского излучения проникать через ткани с различной плотностью. Принцип магнитно — резонансной томографии заключатся в действии сильного магнитного поля на исследуемые ткани и органы.
В обоих исследованиях используется компьютерная обработка полученной информации, в результате чего формируются послойные высокоинформативные изображения внутренних структур организма. Компьютерная томография и магнитно-резонансная томография позволяют выявить изменения в кости и окружающих тканях при остеомиелите.
Лечение
Лечение остеомиелита требует применения консервативных и хирургических методов. Консервативная терапия заключается в применении антибиотиков, которые максимально эффективны в отношении патогенных микроорганизмов, вызвавших гнойно-воспалительный процесс в костной ткани.
Хирургическое лечение состоит в эвакуации гнойного содержимого, удалении участков некротизированной (отмершей) костной ткани, дренировании гнойно-воспалительного очага.
Профилактика
Специфической профилактики остеомиелита не существует. Лицам, имеющим повышенный риск развития гнойно-воспалительных заболеваний (например, пациентам, страдающим сахарным диабетом), следует обращать особое внимание даже на незначительные повреждения кожных покровов – проводить их тщательную обработку антисептиками, использовать стерильные повязки.
Рекомендуемые анализы
- Общий анализ крови
- Скорость оседания эритроцитов (СОЭ)
- Лейкоцитарная формула
- Посев на флору с определением чувствительности к антибиотикам
Посев крови на стерильность с определением чувствительности к антибиотикам
Суставные боли появляются в результате воспаления, дегенерации хряща, отложения солей, попадания инфекции и различных травм. Чтобы начать лечение, необходимо выяснить причину патофизиологического процесса, для чего требуется тщательное обследование. Анализ при болях в суставах назначается врачом после общего осмотра пациента.

Показания
Если болят суставы, значит, в суставных структурах произошли серьезные изменения.
К врачу необходимо обратиться, если появились такие симптомы:
- болезненность при движении;
- усиление болей при нагрузках;
- хруст, щелчки;
- при сырой погоде ноют все суставы;
- скованность движений по утрам;
- припухлость, горячая кожа около сочленения;
- непроходящие боли после травмы.
Вернуться к оглавлению
Какие анализы сдают для диагностики?
 Для постановки правильного диагноза врач выпишет направление на сдачу крови.
Для постановки правильного диагноза врач выпишет направление на сдачу крови.
Патологические процессы в суставах развиваются быстро, поэтому своевременная диагностика — залог хороших результатов при лечении. Первый визит к врачу позволяет выявить внешние отклонения от нормы. Но такой осмотр ничего не говорит о природе болезни, поэтому пациенту нужно сдать необходимые анализы.
Вернуться к оглавлению
Общий анализ крови
Обязательная процедура, дает представление об общем состояния пациента и выявляет признаки воспаления. Основные показатели:
- СОЭ. Высокий показатель говорит об инфекции, интоксикации, аутоиммунном расстройстве. Резко повышена при артритах.
- Эритроциты. Увеличение красных кровяных телец означает повышенную вязкость крови из-за проблем с внутренними органами. Понижение — кровопотери, недостаток железа.
- Лейкоциты. Повышение количества белых кровяных телец указывает на воспалительный процесс, а понижение происходит при аутоиммунных заболеваниях, простуде, онкологии.
- Тромбоциты. Интенсивное продуцирование клеток наблюдается при ревматоидном артрите, остеомиелите, инфекциях.
- Уровень гемоглобина. Низкий уровень означает анемию, высокий — обезвоживание, проблемы с сердечно-сосудистой системой, физические перегрузки.
Вернуться к оглавлению
Биохимический анализ крови
 Биохимия крови содержит более 40 пунктов, что поможет отличить артроз от артрита.
Биохимия крови содержит более 40 пунктов, что поможет отличить артроз от артрита.
Биохимия изучает концентрацию химических элементов в крови и помогает отличить артроз от артрита — при артрозе показатели хорошие, так как патология не связана с воспалением. Развернутый биохимический анализ крови содержит более 40 пунктов, но для диагностики суставных патологий внимание уделяется следующим показателям:
- С-реактивный белок. Повышен при артритах, инфекционных заболеваниях.
- Ревматоидный фактор. Определяет присутствие иммуноглобулиновых антител, атакующих собственные клетки.
- Мочевая кислота. При артрите уровень резко повышается.
- Кислая протеиназа, кислая фосфатазфа, дезоксирибонуклеаза и др. Высокий уровень этих ферментов выявляется при остеопорозе, псориатическом полиартрите, ревматизме, болезни Бехтерева.
- Антинуклеарные антитела. Появляются при заболевании системной красной волчанкой.
Вернуться к оглавлению
Исследование синовиальной жидкости
Для исследования экссудат забирают методом пункции и определяют следующие параметры:
- Цвет и прозрачность. В норме синовиальная жидкость прозрачная, а при воспалении суставов становится мутной, гноевидной, желто-зеленого цвета. При бактериальных инфекциях или травмах в ней заметны кровяные примеси.
- Вязкость. Повышается после травм, при системной красной волчанке, понижается — при ревматоидном, подагрическом и псориатическом артритах, анкилозирующем спондилоартрите.
- Муциновый сгусток. При воспалении рыхлый.
- Биохимические компоненты. Выявляются белки, кристаллы.
- Микробиологические исследования. Определяется вид возбудителя патологии (при гнойных артритах).
- Антибиотикограмма. Тест на чувствительность бактерий к антибиотикам.
Вернуться к оглавлению
Реакция торможения миграции лейкоцитов (РТМЛ)
 РТМЛ показывает наличие хронических воспалительных процессов в организме.
РТМЛ показывает наличие хронических воспалительных процессов в организме.
Анализ показывает интенсивность воспалительного процесса и иммунную реакцию на инфекционных возбудителей. Принцип анализа основывается на способности лейкоцитов мигрировать к очагам тканевой деструкции, Т-лимфоциты — это клетки лейкоцитарного звена, выявляющие и уничтожающие чужеродные антигены. При антигенной стимуляции они начинают выработку лимфокинов — биологически активных веществ, ингибирующих миграцию лейкоцитов. Увеличение показателя РТМЛ происходит при хронических воспалительных процессах.
Вернуться к оглавлению
Иммунологические исследования
Этот диагностический метод необходим для оценки состояния иммунной системы организма, а также для выяснения причины воспалительных и инфекционных артритов. Развернутый иммунологический анализ является сложным, поэтому в зависимости от цели исследования он может быть ограничен результатами, важными для выявления конкретной патологии. При суставных болезнях чаще всего изучают следующие показатели:
- уровень Т-лимфоцитов;
- иммуноглобулины;
- антистрептоккоковые антитела.
Вернуться к оглавлению
Проба с антистрептолизином
 Для точного диагноза пробу с антистрептолизином проводят повторно через 7-10 дней.
Для точного диагноза пробу с антистрептолизином проводят повторно через 7-10 дней.
Антистрептолизин-О (АСЛО) — это антитела к стрептококку, вырабатываемые организмом, после контакта с возбудителем, являются своеобразным маркером активизации патогенных бактерий в организме. Если ревмопробы показывают повышение АСЛО, то это указывает на стрептококковую инфекцию, ревматизм. Уровень антистрептолизина является одним из критериев оценки активности ревматического процесса, дифференциальной диагностики ревматизма, ревматоидного артрита, инфекционно-аллергического полиартрита. Наиболее точными являются результаты нескольких проб, поэтому через 7—10 дней делают еще один анализ.
Вернуться к оглавлению
Другие исследования
Получить полное представление о клинической картине суставной патологии помогают высокотехнические способы обследования.
Для детального изучения состояния суставов и окружающих их тканей применяются методы лучевой диагностики, рентгенологические исследования, артрография, КТ, МРТ, УЗИ. Для каждого конкретного случая диагностические процедуры назначает лечащий врач с учетом симптоматики, жалоб больного, общего состояния и расположения исследуемого сустава.
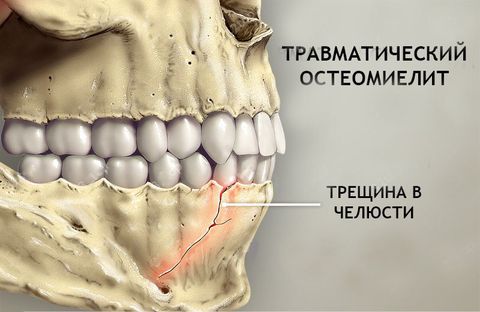
Остеомиелит – это глубокое гнойно-инфекционное воспаление костной ткани с поражением костного мозга, некрозом структур и высоким риском осложнений для всего организма. Наиболее часто поражает кости челюстно-лицевой зоны. Лечением остеомиелита занимаются стоматолог-терапевт, стоматолог-хирург, а также челюстно-лицевой и пластический хирурги.
Общие сведения
Глубокое воспаление костных тканей нарушает процессы трофики в зоне поражения и активизирует деятельность лейкоцитов. Продукты распада начинают разлагать кость с формированием гнойной полости, которая со временем может сильно разрастаться, повышая хрупкость кости и провоцируя появление деформаций.
Если лечение проводят некачественно или не до конца, после адаптации инфекционных возбудителей к препаратам появляются дополнительные мутантные штаммы, которые размывают симптомокомплекс болезни и ослабляют реакцию организма на медикаменты. Со временем это может стать причиной иммунодефицитных состояний и хронизации процесса.
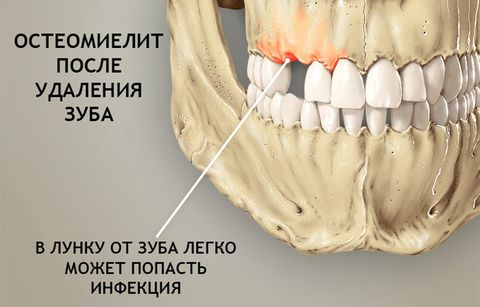
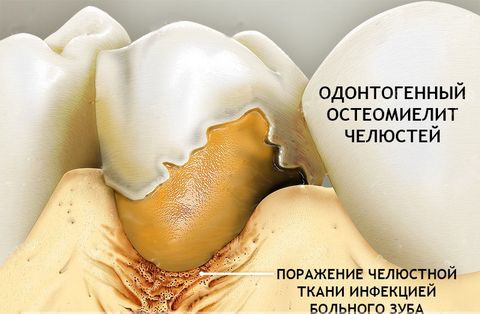
Справка! Анатомически челюстные кости имеют максимально близкий контакт с потенциальным источником инфекции – кариозными зубами и патогенной микрофлорой ротовой полости. Достаточно небольшого повреждения, чтобы бактерии получили доступ к костной ткани и инициировали ее воспаление. Это объясняет высокий процент поражения остеомиелитом челюстно-лицевой области скелета.
Классификация
В зависимости от источника поражения, локализации очага воспаления, механизма развития и специфики течения болезни система МКБ 10 выделяет несколько систематических групп.
По источнику заражения:
- Одонтогенный остеомиелит – следствие различных зубных инфекций. Согласно статистике, в 80% случаев остеомиелит челюсти возникает на фоне запущенных случаев глубокого кариеса, пульпита и периодонтита. При этом заболевание диагностируют как у взрослых людей (в возрасте 20–40 лет), так и у малышей первых лет жизни.
- Травматический и послеоперационный – бактерии и вирусы поражают костные ткани через открытый доступ при переломах, ранах или операциях по удалению зуба, вскрытию абсцесса и т.п.
- Гематогенный и лимфогенный – развивается на фоне общих инфекционных процессов при ослаблении иммунной системы. Часто диагностируется у маленьких детей или после неудачного переливания крови.
- Постлучевой – развивается как осложнение лучевой терапии раковых заболеваний челюсти. Ослабление местного иммунитета приводит к активизации патогенной микрофлоры и развитию гнойно-некротических процессов.
Важно! При остеомиелите костные ткани медленно разрушаются, становятся тонкими и хрупкими. Если вовремя не оказать необходимую помощь, развивается патологическая ломкость костей.
По охвату пораженной площади различают:
- ограниченный остеомиелит – с поражением костной ткани в области 1–2 зуба (характерно для одонтогенных процессов);
- диффузный – с поражением всей челюсти или значительной ее части (при гематогенных процессах, а также генерализованных формах пародонтоза).
Очаг воспаления может быть сконцентрирован в пределах верхней или нижней челюсти. С учетом специфики строения, последний вариант встречается чаще (60-70% случаев), в то время как первый имеет более серьезные признаки осложнения.
По течению заболевания и силе проявления симптомов выделяют 3 последовательные формы, которые могут сменять друг друга по мере развития патологического процесса:
- Острая форма – проявляется внезапно с ярко выраженным комплексом симптомов воспаления с температурой до 40 С, отеком, гиперемией, нагноением тканей и образованием абсцессов. Возникает как ответная реакция на проникновение в организм болезнетворных микроорганизмов.
- Подострая форма – имеет менее яркий симптомокомплекс. Часто возникает при ослаблении признаков воспаления в ответ на прорывание абсцессов и образование свищей.
- Хроническая форма – не имеет ярко выраженных симптомов, но является причиной наиболее тяжелых осложнений. Возникает при недолеченном воспалении с остаточным инфекционным процессом после вскрытия абсцессов. Проявляется некрозом, потерей чувствительности мягких тканей, лимфаденитом, множественными свищами. Дополнительную неприятность доставляют периодические обострения заболевания с образованием новых абсцессов. Требует регулярного контроля со стороны врача-стоматолога даже в период ремиссии.
Течение болезни во многом зависит от скорости постановки диагноза, времени начала лечения, причин болезни, состояния иммунной системы и наличия хронических патологий.
Причины остеомиелита

Воспаление костной ткани носит инфекционный характер. Основные факторы его развития:
- различные стоматологические инфекции (одонтогенные причины) – кариозный пульпит, перикоронит, пародонтит/пародонтоз, кисты зуба, абсцессы;
- болезни ЛОР-органов – ринит, гайморит, скарлатина, ангина, отит и т.п.;
- любые другие инфекции на фоне общего нарушения работы иммунной системы – при наличии сахарного диабета, ревматических заболеваний, иммунодефицитных состояний, а также при сбоях в работе печени и почек;
- травмы, операции удаления зубов, неудачное эндодонтическое лечение;
- болезни и дисфункции височно-нижнечелюстного сустава.
Возбудителями инфекционного процесса могут выступать золотистый стафилококк, некоторые стрептококки и грамотрицательные бактерии, синегнойная и кишечная палочки, клебсиелла и др. Инфекция особо опасна для новорожденных детей, чей иммунитет еще не сформирован, и любое инфекционное заболевание развивается в ускоренном темпе с ярко выраженной симптоматикой.
Симптомы
Набор признаков остеомиелита имеет много общего с другими стоматологическими болезнями, поэтому точный диагноз способен вынести только дипломированный специалист. Список возможных проявлений:
- общее недомогание – слабость, усталость, нарушение сна, потеря аппетита;
- головная боль;
- ощущение обложенности языка;
- острая пульсирующая боль в области очага поражения;
- повышение температуры до 38–40 С, озноб;
- отечность и гиперемия мягких тканей в области десен, неба, щек;
- ассиметрия лица;
- нагноение костной ткани с образованием абсцессов, свищей, секвестров (участков отмерших тканей);
- плохой запах изо рта;
- патологическая подвижность зубов в области поражения;
- набухание и болезненность регионарных лимфатических узлов.
На заметку! При остеомиелите верхней челюсти симптомы распространяются на верхнюю часть лица – отек может охватывать глазничную область (флегмона глазницы), проявляться на небе, переходить на верхние дыхательные пути. Диффузная форма острого остеомиелита нижней челюсти может спровоцировать затруднения с открыванием рта, глотанием пищи, дыханием. Это связано с распространением гнойно-инфекционного процесса на прилегающие структуры.
Диагностика
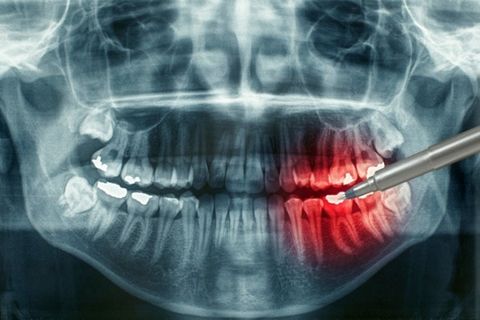
Основные методы диагностики – внешний визуальный осмотр с опросом пациента, а также рентгенография и анализ крови для выявления скрытых структур и причин патологии. Дополнительно может потребоваться анализ на бакпосев гнойного содержимого.
Справка! Рентгенография позволяет установить размеры и форму очага воспаления, особенности анатомического строения челюсти, выявить пороки ее развития. На рентгене кость, пораженная остеомиелитом, становится более прозрачной (хроническая форма), темной (начальные признаки воспаления) или демонстрирует явные пустые полости и признаки деформации (при запущенной хронической форме).
Остеомиелит челюсти обязательно дифференцируют со следующими схожими заболеваниями:
- гнойный периостит;
- острый периодонтит;
- кисты челюсти;
- туберкулез;
- сифилис;
- актиномикоз;
- опухоли.
Лечение
Назначают комплексное лечение с применением хирургических и консервативных методов. Устраняют причину остеомиелита и симптомы воспаления, чистят очаг нагноения, удаляют некротические участки. Последующая медицинская помощь связана со стимуляцией работы иммунной системы, регенерацией тканей и восстановлением нормальной структуры челюсти после приобретенных дефектов.
Хирургическое лечение:
- вскрывают абсцессы, расширяют свищи для улучшения оттока гноя;
- проводят секвестрэктомию – через внутриротовой разрез удаляют омертвевшвие секвестры;
- очищают ткани в области очага воспаления до состояния здоровой кости и заполняют пустое пространство биосинтетическими остеотропными препаратами;
- ушивают открытую рану и ставят дренаж.
Одновременно с зачисткой очага воспаления могут удалять источник инфекции – пораженные зубы. Как правило, такие структуры уже не в состоянии выполнять возложенную на них жевательную функцию.
Медикаментозная терапия:
- антибиотики;
- противовоспалительные средства (НПВС);
- иммуностимулирующие и иммуномодулирующие препараты;
- укрепляющие средства – витамины, минералы.
Методы физиотерапии:
- электрофорез;
- УВЧ-терапия;
- лазерная терапия;
- магнитотерапия;
- ультразвук.
Основные задачи физиотерапии – снизить интенсивность воспалительных процессов, убрать болевой синдром, усилить бактерицидное действие медикаментов, улучшить питание тканей, запустить регенеративные процессы.
На заметку! В тяжелых случаях для лечения остеомиелита используют методы гемосорбции и гипербарической оксигенации. В первом случае кровь очищают от токсинов, пропуская ее через сорбенты, во втором – с помощью барокамеры повышают уровень кислорода в крови, предотвращая тем самым септических шок и замедляя процесс некротизации тканей.
На начальной стадии острой формы заболевания, если воспалительный процесс длится недолго и не имеет ярко выраженного гнойного абсцесса, хирургического вмешательства можно избежать. В этом случае назначают интенсивное консервативное лечение в условия стационара.
Основной комплекс действий в остальных случаях:
- обрабатывают гнойно-воспалительный очаг – вскрывают абсцесс, удаляют инфицированный зуб, обрабатывают полости, ставят дренажи, чистят свищи и секвестры;
- закрепляют положение твердых структур – шинируют подвижные зубы, фиксируют переломы челюсти;
- проводят терапию лекарственными препаратами;
- после острой фазы воспаления дополнительно назначают физиопроцедуры.
Прогноз и профилактика
При своевременной диагностике и выполнении всех предписаний остеомиелит хорошо подается лечению. В противном случае возникает риск следующих осложнений:
- флегмоны, абсцессы, аденофлегмоны – если область поражения достигает глазницы возникает риск частичной или полной потери зрения;
- тяжелые формы синуситов с поражением гайморовых и даже лобных пазух;
- тромбофлебиты и тромбозы крупных лицевых сосудов;
- распространение инфекционного процесса на головной мозг – менингиты, абсцессы мозга;
- инфекционные поражения легких (пневмонии, плевриты), печени, селезенки.
Частым следствием перенесенного остеомиелита челюсти становятся серьезные косметические дефекты с нарушением функциональности челюстно-лицевого аппарата. Для полного восстановления пациенту могут потребоваться услуги челюстно-лицевого и пластического хирурга. Чтобы избежать неблагоприятного сценария, тщательно следите за своим здоровьем и четко придерживайтесь профилактических мер:
- Своевременно лечите любые инфекционно-воспалительные процессы – вне зависимости от того, кариес это или пиелонефрит.
- Соблюдайте правила личной гигиены – старайтесь чистить зубы не менее 2 раз в день, пользуйтесь ополаскивателями. Не забывайте об общей гигиене – чаще мойте руки, меняйте белье, делайте влажную уборку в доме.
- Укрепляйте иммунную систему – хорошо питайтесь, закаляйте организм, больше двигайтесь.
- Избегайте травм челюстно-лицевой зоны и внимательно относитесь к их лечению, если этого не удалось избежать.
Помните, что остеомиелит – это крайняя стадия невнимательного отношения к своему здоровью. Это болезнь запущенного организма со слабой иммунной системой и недостатком питания.
