Анестезия при воспалении стоматология

Обезболивание при воспалении. Анестезия при гнойном периостите зубного происхождения
Анестезия при воспалительных процессах производится с учетом состояния тканей в зоне патологического очага. Оценивается степень вовлечения в процесс отечных тканей, окружающих абсцесс или флегмону.
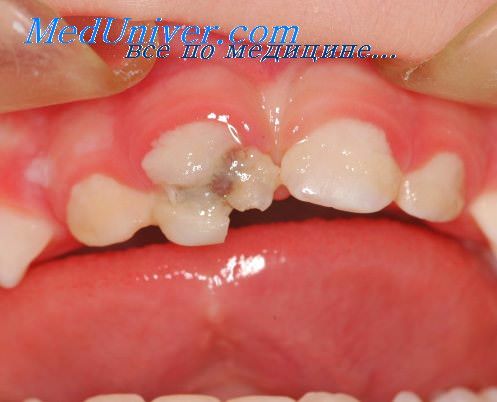
Анестезию при остром гнойном периостите зубного происхождения производят путем инфильтрации отекших тканей вокруг гнойного очага анестезирующим раствором. Если считать гнойный очаг фокусом, то инфильтрацию анестезирующим раствором проводят перифокально, а не интра-фокально и, главное, — не трансфокально.
Местное обезболивание производится следующим образом: непосредственно перед анестезией ткани пораженной области обрабатывают 10% раствором гипероля. Полностью удаляется налет и зубной камень. Для анестезии пользуются тонкой иглой, в результате вкол менее болезнен, опасность инфицирования меньшая. Опорожнение шприца производится медленно, иначе анестезия будет болезненна. Нервные волокна в области воспаления тоже вовлекаются в воспалительный процесс, их чувствительность к боли повышена.
Это обстоятельство требует введения удвоенного количества анестезирующего раствора по сравнению с невоспаленной областью. Из-за гиперемии, сопровождающей воспаление, достичь продолжительного спазма сосудов нельзя, значит, введенный обезболивающий раствор быстро всасывается.
Это обстоятельство также указывает на необходимость введения большего количества анестезирующего раствора.
Многолетний опыт показывает, что местное обезболивание воспаленных областей можно считать безопасным. Однако необходимо, чтобы в этом были убеждены не только зубные врачи, но и другие медицинские работники, и особенно судебные эксперты.
При нормальных обстоятельствах во время максимального раскрытия рта расстояние между режущими краями передних зубов 5 см.
Если рот открывается на 3—4 см, говорят о тризме малой степени, если на 2 см — о тризме средней степени, а при открытии рта всего на несколько мм — о полном тризме.
В случае тризма малой степени при лечении процессов, начавшихся от зубов нижней челюсти, применяют проводниковую анестезию в сочетании с внутриротовой инфильтрационной анестезией. В случае средней степени тризма проводниковую анестезию выполняют с помощью роторасширителя Балога, введенного со здоровой стороны с расчетом, чтобы инфильтрационную анестезию 5 см3 шприцем можно было проводить в области моляров.
В случае полного тризма обычно при воспалении вокруг нижних ретинированных восьмых зубов применяют торсуальную анестезию внутриротовым методом, по Лагвардиа.
Указательный палец левой руки помещают на наиболее выступающую точку края ветви нижней челюсти. Используя длинную иглу, вкалывают ее возле этой точки, вводят анестезирующий раствор и выключают щечный нерв, который в этом месте пересекается с передним краем нижней челюсти. Иглу продвигают вдоль внутренней поверхности ветви нижней челюсти в крыловидное пространство (spatium pterygomandibulare).
Постепенно продвигая иглу вдоль кости ветви нижней челюсти, меняя ее направление сверху вниз, на глубине около 2 см возле костного желобка вводят анестезирующий раствор. Преимущество этого метода заключается в том, что анестезия производится вне патологического очага, и при этом обезболиваются три нерва — щечный, язычный и нижний альвеолярный. При локализованных процессах, относящихся к первой и второй группе острого гнойного периостита, местное обезболивание пораженных областей в подавляющем большинстве случаев успешное. При обширных прогрессирующих процессах, относящихся к третьей и четвертой группе, оно менее эффективно.
В том случае, когда при абсцессе или флегмоне имеется значительная инфильтрация окружающих тканей с распространением на шею, местного обезболивания недостаточно, необходимо применить наркоз.
— Также рекомендуем «Острый интраальвеолярный абсцесс. Операция при интраальвеолярном абсцессе»
Оглавление темы «Гнойные осложнения в стоматологии»:
1. Техника остановки кровотечения в стоматологии. Наложение швов при кровотечении из лунки
2. Зашивание кровоточащих ран после удаления зуба. Боли после удаления зуба
3. Острый гнойный периостит. Причины и классификация гнойного пульпогенного периостита
4. Стоматологические периоститы и флегмоны. Клиника альвеолярного периостита
5. Обезболивание при воспалении. Анестезия при гнойном периостите зубного происхождения
6. Острый интраальвеолярный абсцесс. Операция при интраальвеолярном абсцессе
7. Лечение локального альвеолярного периостита. Вскрытие абсцесса щеки и языка
8. Ведение раны вскрытия абсцесса щеки и языка. Операция при небном абсцессе
9. Ошибки вскрытия абсцессов. Анатомическое строение лицевой области
10. Пути распространения гнойной инфекции в стоматологии. Абсцессы лицевой области
Страхи, связанные с болью при лечении и удалении зубов, обусловлены тем, что раньше не было качественных анестезирующих препаратов. Но сегодня практически все клиники стоматологии применяют местные анестетики нового поколения. Современные препараты позволяют полностью исключить болевые ощущения не только на время основной операции, но даже в момент их введения.

Анестезиология в стоматологии
Анестезией называется абсолютное исчезновение либо частичное снижение чувствительности во всем теле или отдельных его частях. Такой эффект достигается путем введения в организм пациента специальных препаратов, блокирующих передачу болевого импульса из области проведения вмешательства в головной мозг.
Виды обезболивания в стоматологии
По принципу воздействия на психику выделяют два основных вида анестезии:
- Местное обезболивание, при котором пациент находится в состоянии бодрствования, а потеря чувствительности наступает исключительно в области будущих медицинских манипуляций.
- Общая анестезия (наркоз). Пациент во время операции находится в бессознательном состоянии, происходит обезболивание всего тела и расслабление скелетных мышц.
В зависимости от метода подачи анестетика в организм в стоматологии выделяют инъекционную и неинъекционную анестезию. При инъекционном методе анестезирующий препарат вводится посредством укола. Он может быть введен внутривенно, в мягкие ткани ротовой полости, в кость или надкостницу. При неинъекционном обезболивании анестетик подается при помощи ингаляции либо наносится на поверхность слизистой.
Общая анестезия в стоматологии
Общим обезболиванием называется полная потеря чувствительности нервных волокон, сопровождающаяся нарушением сознания. В стоматологии наркоз для лечения зубов применяется реже местной анестезии. Это обусловлено не только малой площадью операционного поля, но и большим количеством противопоказаний и возможных осложнений.
Общий наркоз может использоваться только в тех стоматологических клиниках, в которых есть анестезиолог и реанимационное оборудование, которое может потребоваться в случае экстренной реанимации.
Общее обезболивание в стоматологии необходимо только при длительных комплексных челюстно-лицевых операциях – исправлении «волчьей пасти», множественной имплантации, операции после получения травмы. Другие показания к использованию общего наркоза:
- аллергические реакции на местные анестетики;
- заболевания психического характера;
- панический страх манипуляций в ротовой полости.
 Противопоказания:
Противопоказания:
- заболевания дыхательной системы;
- патологии сердечно-сосудистой системы;
- непереносимость анестезирующих препаратов.
Подача анестезирующего средства может осуществляться инъекцией или через ингаляцию. Наиболее востребованным среди дантистов медикаментом для ингаляционного общего наркоза является закись азота, известная под названием веселящий газ. С помощью внутривенного укола пациента погружают в медикаментозный сон, для этого применяются препараты, оказывающие снотворное, анальгезирующее, мышечно-релаксантное и седативное действие. Наиболее распространенными являются:
- Кетамин.
- Пропанидид.
- Гексенал.
- Натрия оксибутират.
Местное обезболивание в стоматологии
При лечении зубов наиболее востребована местная анестезия, направленная на блокаду нервных импульсов из области операционного поля. Местные анестетики оказывают анальгезирующее действие, благодаря которому пациент не испытывает болевых ощущений, но сохраняет чувствительность к прикосновениям и температуре.
От того, каким способом и чем именно стоматологи обезболивают операционное поле, зависит длительность анестезии. Максимальный эффект сохраняется на протяжении двух часов.
 Местная анестезия применяется при следующих манипуляциях:
Местная анестезия применяется при следующих манипуляциях:
- удаление кистозных образований;
- обточка под мост или коронку;
- штифтовое наращивание зубов;
- вживление имплантов;
- чистка каналов;
- оперативное лечение десен;
- удаление кариозных тканей;
- экстракция зубов;
- иссечение капюшона над зубом мудрости.
Виды и методы местной анестезии в стоматологии
В зависимости от того, какую площадь и на какое время нужно лишить чувствительности, стоматолог подбирает оптимальную технологию, лекарство и его концентрацию. Основными методами введения анестетика являются:
- инфильтрационный;
- интралигаментарный;
- стволовой;
- внутрикостный;
- аппликационный.
Инфильтрационный метод
Используется в стоматологической практике и челюстно-лицевой хирургии. Преимуществом метода является быстрое действие, длительный обезболивающий эффект, возможность повторного введения при затянувшейся операции, быстрое выведение анестетика из организма, глубокое анальгизирование большой площади тканей. Порядка восьмидесяти процентов стоматологических вмешательств проводятся под инфильтрационной анестезией.
Способ применяется при следующих манипуляциях:
-
 удаление и лечение зубов (преимущественно верхнего челюстного ряда);
удаление и лечение зубов (преимущественно верхнего челюстного ряда); - вскрытие и удаление гнойных образований под кожными покровами;
- извлечение инородного тела из десны;
- лечение осложненного кариеса;
- наложение швов;
- экстракция опухоли;
- выполнение грыжепластики.
Анестезирующее лекарство вводится послойно, сначала под слизистую у верхушки зубного корня, а после – в более глубокие слои. Пациент чувствует дискомфорт только при первом уколе, остальные проводятся абсолютно безболезненно.
Существует две разновидности инфильтрационной стоматологической анестезии – прямая и диффузная. В первом случае обезболивается непосредственно место введения анестетика, во втором – анальгезирующий эффект распространяется и на ближайшие участки тканей.
Для местной инфильтрационной анестезии в стоматологии используются такие препараты:
- Прокаин.
- Лидокаин.
- Мепивакаин.
- Ультракаин
- Тримекаин.
Интралигаментарный (внутрисвязочный) метод
Является современной разновидностью инфильтрационного обезболивания. Доза вводимого анестетика минимальна (не превышает 0,06 мл), что делает возможным лечение и удаление зубов у беременных и кормящих женщин.
 Анестетик вводится в периодонтальное пространство с помощью специального шприца и под высоким давлением. Количество уколов зависит от количества корней у зуба. Чувствительность к боли исчезает мгновенно, не вызывая ощущения онемения, поэтому пациент может свободно говорить и не испытывает дискомфорта после операции.
Анестетик вводится в периодонтальное пространство с помощью специального шприца и под высоким давлением. Количество уколов зависит от количества корней у зуба. Чувствительность к боли исчезает мгновенно, не вызывая ощущения онемения, поэтому пациент может свободно говорить и не испытывает дискомфорта после операции.
Ограничениями к использованию метода являются:
- Длительность манипуляции более 30 минут.
- Манипуляции на клыках. В силу анатомических особенностей обезболить их внутрисвязочно не всегда возможно.
- Воспалительные процессы в периодонте, пародонтальный карман, флюс.
- Прикорневая киста зуба.
Внутрисвязочный метод обезболивания самый безболезненный и безопасный в стоматологии, поэтому он часто используется в детской практике. Простота выполнения, безболезненность, безопасность и высокая эффективность делает метод популярным среди дантистов. Стоимость такой процедуры выше, чем инфильтрационной, из-за высоких цен на инъекторы.
Для внутрисвязочной анестезии при лечении зубов используются следующие препараты:
- Ультракаин.
- Тримекаин.
- Лидокаин.
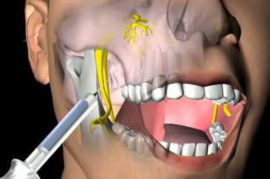
Стволовой (проводниковый) метод
Отличительными чертами стволового метода обезболивания являются мощность и высокая продолжительность эффекта. Применяется он при проведении продолжительных хирургических операций и в ситуациях, когда нужно блокировать чувствительность в области тканей всей нижней или верхней челюсти.
 Показаниями к проводниковому обезболиванию являются:
Показаниями к проводниковому обезболиванию являются:
- болевой синдром высокой интенсивности;
- невралгия;
- удаление кистозных образований;
- эндодонтическое лечение;
- сильные травмы челюсти и скуловой кости;
- кюретаж;
- сложное удаление зуба.
Укол вводится в область основания черепа, благодаря чему можно блокировать сразу два челюстных нерва – и верхний, и нижний. Выполняется укол анестезиологом и исключительно в стационаре.
В отличие от всех прочих методов местного обезболивания, стволовой воздействует не на нервные окончания, а полностью на нерв или группу нервов. Время анестезирующего действия составляет полтора – два часа. Базовыми препаратами считаются Новокаин и Лидокаин, в современной анестезиологии используются более эффективные средства.
Аппликационный метод (поверхностный, терминальный)
Применяется преимущественно в детской стоматологической практике для лишения чувствительности того места, куда будет сделан укол анестетика, что обеспечивает абсолютное отсутствие болевых ощущений. В качестве самостоятельного метода применяется в случаях, когда необходимо:
-
 снизить чувствительность твердых тканей зуба;
снизить чувствительность твердых тканей зуба; - удалить молочный либо патологически подвижный коренной зуб;
- вскрыть подслизистый абсцесс малой площади;
- обработать слизистую оболочку при стоматите и гингивите;
- подготовить зуб к протезированию;
- снять минерализованные отложения в пришеечной области.
Для аппликационной анестезии в стоматологии используют обезболивающие препараты в форме спрея, мази, пасты и геля. Чаще всего стоматологи используют в качестве анальгетика десятипроцентный Лидокаин в аэрозоле. Препарат проникает вглубь тканей на 1–3 мм и блокирует нервные окончания. Эффект длится от нескольких минут до получаса.
Внутрикостный (спонгиозный) метод
Применяется для обезболивания нижних моляров, при экстирпации которых инфильтрационная и проводниковая анестезии малоэффективны. Мгновенно устраняет чувствительность одного зуба и прилегающего участка десны. Преимуществом метода в сфере стоматологии является сильное обезболивание при малых дозах препарата.
Широкого применения классический внутрикостный наркоз в анестезиологии не получил, ввиду сложности выполнения и травматичности.
Суть метода заключается во введении анестетика в губчатый слой челюстной кости между корнями зубов. Предварительно выполняется инфильтрационное обезболивание. После онемения десны осуществляется рассечение слизистой и при помощи бормашины трепанируется кортикальная пластина кости. Бор заглубляется в губчатую ткань межзубной перегородки на 2 мм, после чего в образованный канал вводится игла с анестетиком.

Противопоказания к местной анестезии
Перед назначением пациенту местной анестезии дантист обязан выяснить, нет ли к ее проведению противопоказаний. Особые меры предосторожности врач должен проявить при назначении анестезии детям и будущим мамам.
Противопоказаниями к местному обезболиванию являются:
- аллергические реакции на препараты в анамнезе;
- заболевания сердечно-сосудистой системы;
- перенесенный менее шести месяцев назад инсульт или инфаркт;
- сахарный диабет;
- гормональные нарушения и патологии эндокринной системы.
Современные анестетики (обезболивающие препараты) в стоматологии
С появлением местных анестетиков и технологий нового поколения привычным Новокаином в сфере стоматологии почти не пользуются, особенно в Москве и других крупных городах. Несмотря на возможные осложнения и высокий процент аллергических реакций, основным местным анестетиком в региональных поликлиниках остается лидокаин.
При посещении клиники нужно предоставить лечащему врачу полный и достоверный анамнез, чтобы он мог исключить все риски и правильно подобрать препарат. Большинство стоматологических клиник используют для введения анестетиков карпульную технологию, заключающуюся в том, что действующее вещество содержится в специальной одноразовой карпуле, которая, не открываясь вручную, вставляется в шприц. Доза препарата в карпуле рассчитана на одно введение.

В основу современных средств для местного обезболивания легли препараты Артикаин и Мепивакаин. В форме карпульных капсул Артикаин производится под названиями Ультракаин, Септанест и Убистезин. Эффективность лекарств на его основе превосходит эффективность лидокаина в 2, а новокаина в 5–6 раз.
Кроме самого Артикаина, в карпуле содержится адреналин (эпинефрин) и вспомогательное вещество, которое способствует сужению сосудов. Благодаря сужению сосудов период действия анестетика продлевается, а скорость его распространения в общий кровоток уменьшается.
Пациентам с эндокринными нарушениями, бронхиальной астмой и склонностью к аллергическим реакциям в стоматологии обычно назначаются анестетики без адреналина. Если же требуется мощное обезболивание, допустимо использование Ультракаина Д с минимальной концентрацией эпинефрина.
Анестезия без адреналина в стоматологии
Для лечения пациентов с противопоказаниями к адреналину в стоматологии применяется мепивакаин. Препарат с этим действующим веществом, выпускаемый под названием Скандонест, менее эффективен, чем Артикаин. Но в его состав не входит эпинефрин, поэтому Скандонест подходит для введения детям, женщинам в положении, людям с сердечными заболеваниями, индивидуальной непереносимостью адреналина.
При заболеваниях эндокринной системы чаще применяют Скандонест и препараты без адреналина. Недопустимо применять средства с сосудосуживающими компонентами при гипертонической болезни.
От того, какую анестезию используют стоматологи, зависит не только степень безболезненности врачебного вмешательства, но и перечень последствий, с которыми придется столкнуться после операции. Современные средства минимизируют риски, связанные с некорректным введением препарата, неверным назначением дозировки и возникновением аллергических реакций на анестетик.
Местная анестезия
Выбор метода анестезии у больных с воспалительными заболеваниями челюстно-лицевой области определяется локализацией и распространенностью процесса, состоянием больного и сопутствующей патологией. Значительную часть операций при флегмонах выполняют под местной инфильтрациоиной поверхнеостной или проводниковой анестезией. Ее достоинства — простота технического исполнения и безопасность для больного, поскольку при небольших по объему и непродолжительных вмешательствах общая анестезия представляет неизмеримо большую опасность, чем сама операция. Недостатком местной анестезии является возможность развития осложнений вследствие токсичности некоторых фармакологических препаратов и их передозировки.
В клинической практике местные анестетики (новокаин. тримекаин) применяют в форме гидрохлоридов, у которых при нормальном pH тканевой жидкости (pH 7,4) происходит освобождение основания из соли. В очаге воспаления (кислая среда) действие местных анестетиков проявляется слабо, так как не происходит преципитации свободного основания, обеспечивающего местноанестезирующий эффект. При наличии гнойного содержимого в тканях, когда pH приближается к 5,5, эффективность местных анестетиков неуклонно снижается (Конобевцев О.Ф., 1985). Однако это не единственная причина снижения обезболивающего действия при воспалении. Оно может быть обусловлено снижением концентрации анестезирующего субстрата в области отека, уменьшением продолжительности его действия и контакта анестетика с тканями.
Разбавление введенного раствора и его инактивация отечной жидкостью происходят практически всегда, когда местную анестезию осуществляют вблизи гнойного инфильтрата. В этом случае рекомендуется использовать проводниковый метод обезболивания, когда анестетик вводят в зону, находящуюся за пределами отечных тканей. Так, В.А. Дунаевский (1976) рекомендует инфиль- трационное введение местного анестетика в область операции с одновременной анестезией на протяжении по способу, разработанному им совместно с М.Д. Дубовым. Снижение эффекта анестезии при воспалении чаще наблюдается при использовании инфильтрационного метода, чем проводникового. Некоторые авторы сообщают, что при развитии глубоких и обширных воспалительных процессов обеспечить адекватную анестезию с помощью местных анестетиков практически невозможно.
Инфильтрационная анестезия в челюстно-лицевой области имеет некоторые особенности. После анестезии кожи и создания новокаинового инфильтрата в подкожной жировой клетчатке заполняют новокаином подапо- невротическое пространство. В результате этого анестетик распространяется под гнойно-воспалительный очаг, снимая болевую чувствительность в данной области.
При проводниковой анестезии препарат вводят вблизи нервных стволов и сплетений. В этом случае необходимо применять более концентрированный раствор анесте
тика. Аппликационную анестезию при воспалительных заболеваниях челюстно-лицевой области используют реже, в основном при вмешательствах на поверхностно расположенных участках слизистой оболочки полости рта (абсцесс). Водные растворы дикаина и кокаина не всегда удовлетворяют клиницистов вследствие их растекания, отсутствия достаточного по длительности и глубине анестезирующего действия, высокой токсичности.
Хорошую перспективу имеет применение мази на основе отечественного местного анестетика пиромекаина, разрешенного к применению для поверхностной анестезии. Созданные в нашей стране 5 % пиромекаиновая мазь и 5 % пиромекаиновая мазь с метилурацилом обладают высокой биологической активностью, дают хороший анестезирующий, противовоспалительный и антибактериальный эффект (Конобевцев О.Ф., 1985).
Схемы премедикации у больных с острыми воспалительными процессами должны включать анальгетик, нейролептик и атарактические средства. По вопросу о применении холинолитиков (атропин, метацин) в литературе приводятся противоречивые мнения, так как у пациентов с гипертермией и выраженной тахикардией целесообразность использования этих препаратов сомнительна.
Общее обезболивание
Осуществление современных принципов лечения острых воспалительных процессов в челюстно-лицевой области стало возможным потому, что в челюстно-лицевую хирургию были внедрены методы анестезиологии-реаниматологии. При выполнении таких вмешательств у больных с воспалительными процессами, особенно с обширными гнойными процессами в области дна полости рта, обезболивание является частью комплексной программы, в которой на первый план, помимо обезболивания, выдвигаются мероприятия, связанные с хирургической обработкой раны, проведением интенсивной терапии и реанимации. Влияние воспалительного процесса сказывается прежде всего на вторичном повреждении центральных механизмов регуляции общих адаптационных реакций, которые обеспечивают процессы саногенеза. Особенности
этих реакций определяются обширностью и локализацией воспаления.
Воспаление вызывает сложную цепь патофизиологических реакций. Их механизм схематично может быть представлен следующим образом: в зоне воспаления увеличивается потребность в энергии, при этом возникает несоответствие между кровоснабжением, кислородным обеспечением и метаболическими потребностями, что при дальнейшем ухудшении состояния больного приводит к перестройке энергетического обмена по менее эффективному и невыгодному для организма пути — посредством анаэробного гликолиза. На этом фоне происходят вторичные нарушения функции жизненно важных органов и систем — мозга, сердца, печени. Следствием этого процесса является генерализованная форма воспалительной реакции или сепсис. Последующее развитие полиорганных нарушений выражается в функциональных изменениях в системе дыхания, кровообращения, нарушениях обмена.
Дыхание и газообмен. Воспалительный отек тканей шеи и подчелюстной области приводит к изменению функции внешнего дыхания и показателей КОС, которые отмечены у больных при поступлении в стационар. Не исключая роли общеизвестных признаков острого воспалительного процесса, способствующих развитию дыхательной недостаточности, мы считаем возможным объяснить эти изменения особенностями воспаления в челюстно-лицевой области и шеи.
Причинами развития дыхательной недостаточности у больных с флегмонами являются:
- нарушение свободной проходимости верхних дыхательных путей в результате инфильтрации тканей воспалительным отеком;
- острая гнойная инфекция, проявляющаяся интоксикацией, нарушением газообмена в легких, ухудшением транспорта кислорода и полиорганной недостаточностью, что в конечном итоге приводит к повреждению механизмов газообмена в легких.
Кровообращение. Развитие общего гиперкинетичес- кого и гиперметаболического синдрома в ответ на интоксикацию и воспаление приводит к изменению деятельности сердца и скорости кровотока. Выделяют три фазы недо
статочности кровообращения у больных при нарастании интоксикации: нормодинамическая, гипердинамическая и гиподинамическая циркуляция кровообращения. При флегмонах, локализующихся в одном-двух клетчаточных пространствах, чаще всего отмечается нормо- или гипер- динамический тип. У больных с глубокими флегмонами дна полости рта, когда воспалительный процесс захватывает более двух клетчаточных пространств, часто наблюдается гиподинамический тип кровообращения, характеризующийся уменьшением сердечного выброса, низкими показателями артериального давления и ухудшением производительности сердца. При поступлении у больных регистрируются снижение СИ, МОК, увеличение ОПС, высокие показатели гематокрита. Длительная тахикардия с характерным для нее укорочением диастолы неблагоприятно отражается на течение восстановительных процессов в сердце. Подтверждением этого служат результаты электрокардиографии. Наиболее характерны изменения интервала QT и зубца Т (отрицательное значение), увеличение систолического показателя, что свидетельствует о недостаточности коронарного кровообращения и ухудшении сократительной способности миокарда.
Функция печени. Под влиянием развивающейся при флегмонах интоксикации основные системы организма работают в новом режиме. Одним из главных барьеров распространения инфекции и токсинов является печень — основной орган детоксикации. При тяжелых флегмонах наблюдаются явления печеночной недостаточности, снижение ее антитоксической, мочевинообразовательной и белкосинтезирующей функции. Воспалительный процесс служит причиной изменения ряда факторов свертывания. Печень является основным местом синтеза фибриногена, который выделяется через печеночную вену и общую систему циркуляции, в печени осуществляется, в частности, его гемостатическая функция. При гнойных процессах фибриноген участвует в формировании синдрома дессими- нированного внутрисосудистого свертывания (ДВС-синд- ром). Концентрация фибриногена в крови, оттекающей от печени, составляет 2 — 2,5 тыс. мг % при норме 400 мг %. В связи с высокой концентрацией продуктов деградации фибрина (ПДФ) изменяются его электростатические свой
ства, а взаимодействие ПДФ с эритроцитами приводит к снижению отрицательного заряда их мембраны. Это вызывает изменение интенсивности взаимного отталкивания эритроцитов и способствует их склеиванию.
При флегмонозном процессе наблюдается снижение артерио-венозной разницы по кислороду, свидетельствующее об увеличении кровотока и повышении оксигенации, вероятно, вследствие недостаточной утилизации кислорода или нарушения его захвата печеночной клеткой.
У больных с обширными флегмонами наблюдается гиповолемия, патогенез которой не до конца ясен. Можно предположить, что активный транспорт веществ на клеточных мембранах в результате нарушения метаболизма изменяет функцию так называемого натрий-калиевого насоса, в результате чего происходит неравномерное распределение ионов. Нельзя исключить в данном случае влияния перспирации, голодания, секвестрации интерстициальной жидкости и депонирования крови.
Клинические проявления острого воспалительного процесса весьма однородны. Состояние больных, поступающих в стационар, обычно расценивается как «средней тяжести», оно обусловлено выраженной слабостью, ознобом, гипертермией, тахикардией, предшествующим голоданием, так как из-за нарушения акта глотания у больных затруднен прием пищи и жидкости. Общим нарушениям сопутствуют отечность мягких тканей, гиперемия соответствующей области лица и шеи, нарушение акта глотания и жевания, воспалительная контрактура челюстей со значительным ограничением открывания рта.
Необходимость выполнения экстренного оперативного вмешательства и острое течение заболевания ограничивают возможности дополнительного обследования (особенно в вечернее и ночное время) с целью уточнения диагноза. С учетом имеющегося дефицита времени следует подчеркнуть особую важность проведения организационных, диагностических и лечебных мероприятий у больных с флегмонами.
Проведенное нами биомикроскопическое исследование бульбарной конъюнктивы глаза у больных с разлитыми флегмонами позволило выявить нарушения микроциркуляции, степень выраженности которого находилась в пря
мой зависимости от распространенности процесса, длительности заболевания и тяжести состояния больных (рис. 26).
Изучение показателей основных систем жизнеобеспечения у больных с обширными флегмонами позволяет выделить следующие факторы, влияющие на выбор метода лечения и являющиеся следствием инфекционно-токси- ческого повреждения: снижение производительности сердца, дыхательная недостаточность, нарушение метаболизма и агрегатного состояния крови и системной микроциркуляции. Гиперкинетический синдром сопровождается ускорением печеночного кровотока и нарушением кислородного баланса в печени. Изменение кровотока в органах спланхнического бассейна, в частности в печени, следует учитывать в послеоперационном периоде при проведении трансфузионной терапии, введении препаратов функционально направленного действия, обеспечивающих поли- органную детоксикацию и тканевую перфузию.
Обезболивание у больных с воспалительными заболеваниями осуществляют с помощью различных вариантов комбинированной анестезии. Особенность лечения заключается в проведении специальной, нетрадиционной предоперационной подготовки и коррекции длительно протекающей интоксикации. Возникающий в этой зоне отек затрудняет интубацию трахеи, в связи с чем по ходу операции и требуется применение специальных схем вентиляции легких (инжекционная искусственная вентиляция легких). Классические схемы коррекции имеющейся гиповентиляции в данном случае неприемлемы. Особенностью флегмонозного процесса является сочетание местных и общих изменений. Перемещение тканей и уменьшение подвижности языка приводят к нарушению проходимости верхних дыхательных путей. У анестезиолога возникают сложности с обеспечением адекватной вентиляции легких из-за скопления вязкой и густой слизи на корне языка и в нижних отделах ротоглотки, а нарушения иннервации околочелюстных тканей и ротовой полости ухудшают проводимость газовоздушной струи по верхним дыхательным путям. Отечность тканей препятствует прохождению кислородо-воздушной струи во время анестезии, затрудняет туалет трахеобронхиального дерева, провоцирует возникновение ларинго- и бронхоспазма и меха-
Рис 26 (а, б) Биомикроскопическое состояние сосудов бульбарной конъюнктивы у больных с глубокими флегмонами дна полости рта
нической обтурации дыхательных путей. Анестезиолог испытывает затруднения при проведении принудительной искусственной вентиляции легких вследствие неадекватного спонтанного дыхания во время анестезии. Вследствие быстрого развития воспалительного процесса в ротоглотке затруднено поступление пищи и жидкости через рот.
При проведении общей анестезии у больных с флегмонами необходимо соблюдать следующие правила: быстрое наступление наркоза и возможно быстрое пробуждение больного; низкая токсичность применяемых анестетиков, их минимальное отрицательное влияние на системы жизнеобеспечения организма; расслабление жевательной мускулатуры; снижение активности гортаноглоточных рефлексов; минимальное воздействие на секрецию слюнных желез (Вячкилева Н.К., 1979).
Таким образом, анестетик, применяемый для наркоза, должен отвечать требованиям безопасности анестезии, обладать низкой токсичностью, оказывать кратковременное действие, обеспечивать хорошую управляемость анестезии. В настоящее время имеется группа препаратов для наркоза, качества которых определили перспективность их использования при этой патологии. При комбинированной анестезии наиболее перспективны такие препараты, как фторотан, пентран, закись азота, кетамин, сомбревин, ГОМК, гипномидат. Утратили свое значение хлороформ, хлорэтил, циклопропан, эфир.
Выбор анестетика и методика анестезии в каждой конкретной ситуации относится к компетенции анестезиолога. Опыт показывает, что необходимо отказаться от шаблона в применении общих анестетиков или их комбинаций, которые могут привести к депрессии дыхания и кровообращения.
Результаты анализа течения ингаляционного и неингаляционного наркоза свидетельствуют о том, что каждый из этих методов и их сочетание позволяют достичь хорошей управляемости, быстрого и плавного введения в наркоз. У больных с острыми воспалительными заболеваниями челюстно-лицевой области наиболее ц
