Антибиотики не устраняют воспаление

Ирина Васильевна Комарова
Какие антибиотики используют при пневмонии
Современная медицина не стоит на месте и создаются новые эффективные лекарства для лечения различных заболеваний, в том числе и пневмонии. Но несмотря на это, с каждым годом число больных, страдающих этим опасным заболеванием, только возрастает, и нередки случаи летального исхода. Способствуют этому плохая экология, задымленность, вредные условия труда, снижение иммунитета, постоянная мутация опасных болезнетворных организмов и появление новых.
Содержание
Что такое пневмония
Пневмония – это воспаление легких. Возникает из-за попадания в организм инфекции и протекает очень тяжело. Ее симптомами бывают:
- Одышка.
- Общая слабость.
- Интоксикация организма, сопровождающаяся рвотой.
- Высокая температура тела (выше 38 градусов), которая держится несколько дней.
- Кашель с мокротой или кровью.
- Головная боль.
Какие антибиотики используют при пневмонии
Чтобы правильно поставить диагноз, необходимо сдать кровь, мокроту для лабораторных исследований, и сделать рентген грудной клетки. Если диагноз поставлен правильно, врач назначает лечение антибиотиками. При пневмонии это самое верное средство лечения. Антибиотики при пневмонии помогают устранить очаг воспаления.Применение противомикробных препаратов необходимо, чтобы не допустить развитие болезнетворных организмов, бактерий, палочек, вирусов и свести к минимуму риск развития осложнений. Если своевременно не начать лечение, можно упустить время. Из-за этого последующее лечение может продлиться очень долго, а в некоторых случаях промедление приводит к летальному исходу.
Виды антибиотиков для лечения пневмонии
Назначает антибиотики при воспалении легких только врач, опираясь на признаки определенного типа пневмонии (крупозной, атипичной, прикорневой, очаговой, аспирационной).Антибиотики широкого спектра действий, применяемые при пневмонии, бывают следующих видов:
- Какие антибиотики используют при пневмонииПенициллинового ряда (пенициллин, амоксициллин, аугментин, оксациллин, ампициллин).
- Цефалоспориновые (цефилим, цефексим, цефтобилпрол, цефалексин, цефтриаксон).
- Макролиды (эритромицин, кларитромицин).
- Аминогликозиды (канамицин, азитромицин, гентамицин).
- Тетрациклины (доксициклин, минокциклин, тетрациклин).
- Фторхиноловые (левофлоксацин, ципрофлоксацин).
Если источник инфекции установлен, то врач назначает такой препарат, к которому чувствителен выявленный микроорганизм. Это определяется по анализу взятой мокроты, из которой был получен рост микроорганизмов, таким образом определяется чувствительность к определенным антибактериальным препаратам.Иногда одни антибиотики заменяют другими. Это происходит в следующих случаях:
- Если в течение 72 часов после приема антибактериальных препаратов улучшение не наступило.
- Возникли побочные эффекты, опасные для жизни, от приема конкретного препарата.
- Некоторые виды антибиотиков могут быть слишком токсичны для определенных групп людей, например, беременных женщин и детей. В этом случае уменьшается длительность приема препаратов или заменяется на другой.
Как действуют различные виды антибиотиков
Каждый вид антибиотика борется с конкретным типом возбудителя пневмонии.
- Если обнаружены возбудители пневмококков, очень эффективно с ними борются антибиотики пенициллинового ряда. При возникновении резистентности или гиперчувствительности к этому виду препарата, можно использовать цефалоспорины или макролиды.
- Если пневмония была вызвана хламидиями или микоплазмами, лечение осуществляют макролидами, фторхинолами, а также антибиотиками тетрациклинового ряда.
- С кишечной палочкой борются цефалоспорины, а с легионелдезами – макролиды в сочетании с фторхинолами.
Способы применения антибиотиков
Чтобы лечение пневмонии антибиотиками прошло успешно, необходимо правильно их применять. Взрослым антибактериальные препараты вводят по-разному: перорально, внутримышечно, ингаляционно, внутривенно.Детям грудного возраста для лечения пневмонии антибиотики вводят парентерально, минуя пищеварительную систему, иначе на микрофлору желудка и кишечника может быть оказано пагубное воздействие. Антибактериальные препараты вводят при помощи инъекций или ингаляций. Самое главное, что дети до 6 месяцев лечатся в стационаре под круглосуточным наблюдением врачей.Взрослым разные антибиотики при пневмонии вводят по-разному:
- Какие антибиотики используют при пневмонииЕсли болезнь протекает очень тяжело, в первые двое суток антибиотики пенициллинового ряда вводят внутривенно, потом внутримышечно. При этом переход с одной формы введения препарата на другой называется «ступенчатый» курс лечения.
- Цефалоспорины благодаря своей низкой токсичности могут вводить внутривенно и внутримышечно. Им часто заменяют пенициллин, если у пациента обнаружилась гиперчувствительность к этому антибиотику.
- Макролиды отлично справляются со стафилококками, коринебактериями, стрептококками и пневмококками. Этот препарат продолжает действовать даже после его отмены, достаточно накопившись в тканях легкого.
- В стационаре, если возбудитель пневмонии не был установлен, применяют аминогликозиды и фторхинилы, как по отдельности, так и в комбинации друг с другом. Эффект будет одинаковым.
Если пневмония протекает в легкой или средней форме без осложнений, правильно выбранный антибактериальный препарат помогает полностью излечиться от этого заболевания за 10 дней. Пневмония, вызванная микоплазмами, легионеллами или хламидиями, лечится около месяца до полного выздоровления.
Когда антибиотики при пневмонии не помогают
Это случается по нескольким причинам:
- Какие антибиотики используют при пневмонииУстойчивость микроорганизмов к антибиотику, выбранного для лечения пневмонии.
- При постоянной смене антибиотиков, благодаря чему микроорганизмы приспосабливаются к ним и приобретают устойчивость.
- При попытках самим вылечить пневмонию, самостоятельно выбрав антибактериальный препарат. Из-за этого микроорганизмы также приспосабливаются к различным видам препарата, которые перестают помогать.
- Если была неправильно выбрана дозировка антибактериального препарата. Такое случается при самостоятельном лечении.
Принципы терапии
Для лечения воспаления легких необходимо принимать антибиотики не меньше семи дней. После этого делают контрольный рентген грудной клетки, чтобы исключить наличие очага инфекции в легких. Если он будет обнаружен, повторяют курс лечения, но уже другим антибактериальным препаратом. В некоторых случаях возможна консультация у фтизиатра.Воспаление легких обязательно должно лечиться в стационаре. Самостоятельно, и часто неправильно подобранные антибиотики во многих случаях вызывают побочные эффекты, состояние больного может ухудшиться, повышается риск развития осложнений и ухудшается прогноз вылечивания пневмонии.
Цистит – самое распространенное заболевание из группы инфекционных патологий мочевыводящей системы, встречаемых в клинической практике. Большинство исследовательских работ в области урологии посвящены проблеме оптимального выбора (по комплементарности и эффективности) антимикробных препаратов для купирования воспалительных процессов в МП. Такой подход к данной проблеме актуален и в большинстве случаев дает быстрый результат выздоровления. Однако, даже выбор, на первый взгляд подходящего препарата, не дает 100% гарантии полного излечения и цистит не проходит после приема антибиотиков.
Причины неэффективности терапии цистита
По результатам клинических испытаний (в искусственных условиях), частота несостоятельности антибиотикотерапии варьируется в пределах 5–25%, что говорит о том, что в реальной практике число больных, «не ответивших» на антибактериальную терапию, вполне может достичь 40–45%.
Несмотря на такие «удручающие» показатели, количество испытаний, направленных на оценку неэффективности лечения цистита предшествующей антибиотикотерапией, ограничено. Почему цистит не проходит после лечения антибиотиками приходится только предполагать и руководствоваться рекомендациями зарубежных клиницистов.

Купирование обычной клиники острых воспалительных реакций в резервуарной тканевой структуре МП не превышает полутора недель. Но иногда, даже после нескольких курсов терапии выздоровление не наступает. Это может быть обусловлено несколькими причинами.
Феноменом антибиотикорезистентности штамма инфекционного возбудителя к действию назначенных антибактериальных средств, обусловленным:
- Способностью бактериальной клетки к транслокации – переход из состояния мутуализма (симбиоза) в состояние агрессии.
- Особенностью к адаптации и выживанию в различных условиях.
- Мутирующей способностью, позволяющей противостоять различным группам антибиотиков, широко применяемых в терапии инфекционных заболеваний.
Неправильным подходом к выбору терапии
Клиника заболевания в каждом случае индивидуальна. Развитие воспалительных реакций в тканевой структуре МП обусловлена различным генезисом (причинами) в соответствии с которым, подбирается терапия.
Не существует такого антибиотика, который способен подавить резистентность многих патогенов, поэтому цистит не проходит после приема лекарств, если при его выборе не учтены:
- устойчивость возбудителя к препарату;
- правильный подбор дозировки;
- соответствующий данному состоянию режим лекарственного приема;
- необходимая продолжительный лечебного курса.
Несоблюдением пациентом врачебных рекомендаций, обусловленных:
- Неадекватной коррекцией назначенного лечения с самовольной отменой препарата.
- Заменой антибактериального средства на более дешевый аналог.
- Необоснованными пропусками приема лекарственных препаратов при курсовой терапии.
- Несоблюдением необходимых мер защиты при интимной близости в периоде лечения.
- Недостаточной личной гигиеной.
- Самостоятельным прерыванием, либо полным отказом от назначенной терапии без уведомления врача.
К тому же, антибиотики эффективны лишь по отношению к бактериальной флоре и не могут вылечить цистит, если его развитие спровоцировано грибковой, либо вирусной инфекцией. Лечение в этом случае предусматривает назначение антимикотиков или противовирусных лечебных средств.

Нередко, воспалительные процессы в моче-пузырном органе развиваются на фоне сопутствующих патологий (туберкулезное поражение женских органов, опухолевые процессы, урологические патологии, ЗППП и др.), что осложняет клинику заболевания. Потому как ее проявления полностью зависит от характера сопутствующей болезни. Никакие антибиотики не смогут купировать цистит, если не устранена первопричина.
Анализ исследований эффективности антибиотикотерапии у большой группы пациенток с острыми воспалительными процессами в мочевом пузыре показал, что неэффективность антибактериальной терапии отмечается у более 75% пациентов с циститом, осложненным сопутствующими патологиями.
Поэтому немудрено, что пациенты с мочекаменной болезнью, сахарным диабетом, либо иными патологиями не могут вылечить цистит и при этом, ничего не помогает, даже если заменить антибиотик. Тактика лечения таких больных совершенно иная. При самостоятельном лечении и выборе «случайного» препарата устранить воспалительный процесс нереально. В лучшем случае – болезнь перейдет в хроническую форму. Худший вариант – развитие необратимых последствий.
Особенности устойчивых форм заболевания
Существуют определенные формы цистита, при которых антибиотикотерапия неэффективна. К ним можно отнести:
Проявления неинфекционной формы болезни. Очаговые воспалительные процессы развиваются вследствие глубокого поражения тканевой выстилки моче-пузырного резервуара. Характеризуется острой болезненностью, частыми обострениями и продолжительной ремиссией.
Причинный фактор обусловлен активной половой жизнью, провокационным рационом питания, раздражающим моче-пузырные стенки и множеством внутренних и внешних не бактериальных факторов. Такое поражение МП часто проявляется у женщин, когда отмечается заметный спад иммунного фагоцитоза – в периоде вынашивания ребенка и после появления его на свет, в периодах менструальных циклов и менопаузы.
Именно такой цистит, не проходит после принятия лекарств любой группы антибиотиков.
Кажущуюся легкость лечения воспалительного поражения моче-пузырных тканей опровергают научные исследования патологии. По их результатам, у четверти пациенток, испытавших за свою жизнь более 3 раз обострение болезни, возможно развитие раковой опухоли в тканевой выстилке резервуарной полости пузыря, а у каждой пятой женщины – поражение интерстициальной ткани (соединительной), что является самой опасной формой болезни.
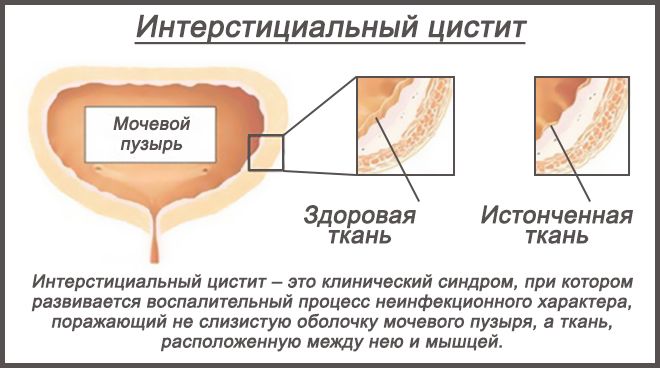
Интерстициальная форма заболевания характеризуется различной клинической выраженностью и реакцией на терапевтическое лечение. Клиника заболевания способна проявляться, единичными эпизодами острых воспалительных реакций, которые купируются коротким курсом терапии и не влекут за собой серьезных последствий.
Но способна протекать с выраженными болями, персистирующей (длительно текущей, хронической) симптоматикой, прогрессирующим снижением объема резервуарной полости пузыря, что приводит к инвалидности, из-за невозможности выполнения какой-либо работы. Такая форма цистита не проходит после лечения антибиотиками, так как генезис обусловлен несостоятельностью иммунной системы пациентов, а не микробным возбудителем.
Геморрагическая разновидность поражения МП. Часто проявляется, как следствие воздействия вирусной инфекции. Острая клиника выявляется нередко после перенесенной аденовирусной инфекции, либо как последствие противоопухолевой и лучевой терапии. Отличительный признак – высокая температура и появление кровавых сгустков в урине, придающих ей отвратительный запах и окрас от слегка розового, до темно багрового.
Благоприятные условия, способствующие образованию воспалительных процессов обусловлены:
- Факторами (механическими, либо анатомическими), препятствующими свободному оттоку урины – сужение уретрального просвета из-за растущей опухоли или отечности.
- Несостоятельностью функций ретрузора (мышечной оболочки), вызванных нарушением неврогенных функций.
- Закупоркой уретральных путей «блуждающими» конкрементами – камнями, вышедшими из МП, либо из почек.
- Несвоевременным опорожнением пузырной полости, приводящим к патологическому растяжению органа и нарушениям в его системе кровообращения.
- Вторичным инфицированием мочевыводящей системы опухолевыми новообразованиями.
- Снижением иммунного фагоцитоза сопутствующими патологиями – сложные хронические процессы, эндокринные патологии или СД.
Можно ли вылечить цистит при данной форме без проявления опасных осложнений, зависит от своевременности обращения за врачебной помощью. В противном случае, существует риск развития анемии, из-за большой потери крови, сепсиса, либо полного прекращения оттока мочи, вследствие закупорки мочевыводящих протоков кровавыми сгустками.

По сути, все вышеописанные патологии, это результат длительного влияния воспалительных реакций на тканевую структуру моче-пузырного органа, вследствие затяжной формы острого цистита и его хронизации, и неважно, что стоит в основе его генезиса.
Способы решения данной проблемы
Не стоит сомневаться в том, лечиться ли цистит, даже тогда, когда антибиотики оказались бессильны. Всему есть объяснения и при тщательной детализации диагностического поиска и устранения причины, вызвавшей воспалительные реакции в тканях мочевого пузыря, всегда можно найти решение, главное, чтобы не было поздно. К тому, же ученые постоянно ведут поиск эффективного альтернативного лечения урологических заболеваний.
Что нового в лечении
Тактика лечебной терапии выстраивается на основании причинного фактора заболевания, индивидуальных свойств организма пациентов и наличия фоновых патологий. Цель терапевтического лечения включает несколько задач:
- обеспечение быстрого исчезновения клинических симптомов;
- избавление от патогенов в кратчайшие сроки;
- проведение качественной профилактики рецидивов (реинфекции).
Основа терапии – антибиотики. Оттого насколько ответственно врач подойдет к вопросу его выбора, зависит результативность терапии. Сегодня, врач хорошо знает, что делать, если при цистите антибиотики не помогают.
Анализ проведенных клинических исследований показывает, что в течение нескольких последних лет, количество патогенов, устойчивых к широко применяемым антибактериальным ЛС значительно возросло. При выборе терапевтического курса, следует учитывать тот факт, что назначение антибиотика нецелесообразно, если резистентность к нему превышает 20% патогенов.
Такой препарат, в большинстве случаях, не проявит эффективности и будет бесполезен.
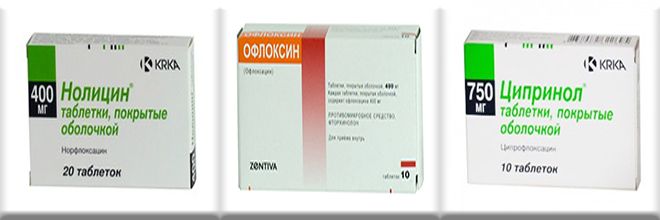
К примеру, по рекомендации ассоциации урологов, назначение «Сульфаметоксазола/Триметоприма», как основного препарата (первой линии), при лечении острых воспалительных процессов в МП – недопустимо. Сегодня доказано, что трехдневная терапии «Нолицином» или «Ципринолом», либо, как альтернатива – однократное назначение «Фосфомицина» обладают 90% клинической эффективностью, а длительный курс терапии, наоборот – бесполезен.
И совершенно наоборот обстоят дела с препаратами нитрофурановой, сульфаниламидной и пенициллиновой группы – назначение коротких курсов лечения не эффективно. Значительная эффективность проявляется при недельной терапии. При лечении острых процессов, согласно рекомендациям EAU, рекомендуется терапия по одной из схем:
- «Нолицин» – трехдневный курс дважды в сутки с дозировкой в 400 мг.
- «Ципринол» – трехдневный курс дважды в сутки с дозировкой в 250 мг.
- «Офлоксацин» – трехдневный курс дважды в сутки с дозировкой в 200 мг.
- Либо: — однократный прием «Фосфомицина трометамола» в дозировке – 3 г.
Как дополнение к антибиотикотерапии, назначается медикаментозное лечение, снижающее выраженность присутствующих симптомов, иммуномодулирующие комплексы – «Полиоксидоний», «Амиксин», «Кипферон», «Виферон» и физиотерапевтические методики лечения (электрофорез с лекарственными препаратами, лазеротерапию, электростимуляцию и прочие процедуры)
Пациенткам с хронической клиникой заболевания, с длительными рецидивирующими очаговыми реакциями воспаления в пузырной полости, не поддающиеся лечению обычной терапией, необходимо пройти стандартный комплекс урологической диагностики с непременным проведением – цитоскопии и внутрипузырной биопсии с последующим исследованием биоптата на имуногистохимию и морфологию.
Что облегчает диагностику определенного вида цистита по характерным морфологическим показателям изменений в тканевой структуре органа, и позволяет назначить адекватное лечение. Агрессивные воспалительные процессы в МП способны проявляться:
- выраженными изменениями в слизистой и соединительной (интерстиции) тканях пузыря;
- развитием гранулематозных изменений;
- диффузно поверхностным воспалительным поражением тканевой структуры органа;
- атрофическим поражением слизистой выстилки.
В ходе клинических испытаний, на базе доказательной медицины была подтверждена безопасность и эффективность (85%) применения цинка гиалуроната в стабилизации тканей интерстиции, при любых формах заболевания. При наличии у женщин признаков интерстициального поражения МП, независимо от назологических признаков, возраста пациентки и возможных урологических инфекций – внутрипузырные инъекции цинком гиалуроната показали высокую эффективность.
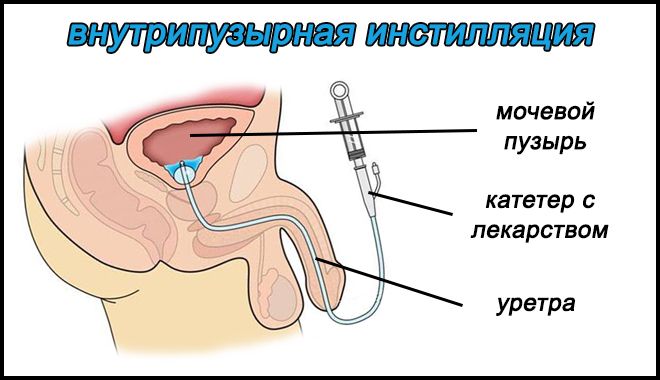
Лечение предусматривает внутрипузырную инстилляцию по схеме: 20 мл препарата в пустой резервуар пузыря один раз с интервалом в два дня. лечебный курс – десять инстилляций.
Пациенткам, после прекращения менструации (в периоде постменопаузы), если нет противопоказаний, необходимо проведение заместительной гормональной терапии препаратом «Эстриол». Результат лечения определяют через три недели после проведенной терапии, по итогам повторной цистоскопии.
Причин, по которым антибиотикотерапия при лечении воспалительного поражения моче-пузырных тканей несостоятельна, довольно много. Но это совершенно не означает, что коррекция лечения должна быть самостоятельной. Самолечение затягивает и усугубляет ситуацию. Лишь в компетенции врача, выявить проблему и подобрать альтернативный вариант лечения.
