Белые воспаления на коже

У детей и взрослых очень часто развиваются гнойничковые заболевания кожи. По-другому они называются пиодермиями. В основе лежит воспаление тканей с образованием гноя. Данная патология имеет инфекционную (бактериальную) природу. При отсутствии должной помощи возможны опасные осложнения: бактериемия, сепсис, полиорганная недостаточность.
Пиодермия у взрослых и детей

Гнойничковые заболевания кожи бывают первичными и вторичными
Гнойничковые заболевания кожи — это многочисленная группа болезней, вызванных стафилококками, стрептококками или смешанной флорой.
Распространенность данной патологии очень высока.
В течение жизни с пиодермией сталкивается практически каждый человек. Поражаются следующие структуры:
- эпидермис;
- дерма;
- ногти;
- волосы;
- сальные железы;
- потовые железы.
Инфекция может распространяться на суставы и кости. В тяжелых случаях микробы попадают в кровоток и нарушают функцию внутренних органов.
Пиодермия у детей и взрослых бывает первичной и вторичной. В первом случае она развивается самостоятельно. Вторичная форма бывает осложнением других болезней: чесотки, сахарного диабета, экземы.
Различают стафилодермии, стрептодермии и стрептостафилодермии.

Инфекция может распространяться на суставы и кости
Наиболее широко распространены следующие гнойничковые заболевания:
- фурункул;
- фурункулез;
- карбункул;
- фолликулит;
- везикулопустулез;
- гидраденит;
- сикоз;
- остиофолликулит;
- псевдофурункулез;
- стрептококковое импетиго;
- простой лишай;
- заеда;
- эктима;
- целлюлит;
- паронихия;
- рожа;
- смешанная форма импетиго;
- язвенно-вегетирующая хроническая пиодермия;
- рубцующийся фолликулит.
Наибольшую опасность представляют глубокие пиодермии.
Возбудители гнойничковых болезней
У детей и взрослых пиодермии вызывают стафилококки и стрептококки. Они являются представителями естественной микрофлоры человека. Среда их обитания — кожные покровы. Большинство стафилококков и стрептококков относятся к условно-патогенной микрофлоре, но некоторые из них патогенны.
Стафилококки образуют токсины
Большую роль в развитии пиодермий играют стафилококки. Эти бактерии имеют следующие отличительные признаки:
- являются нормальными обитателями кожи;
- в большом количестве находятся под ногтями и в складках кожи;
- представлены 20 видами;
- неспособны к передвижению;
- шаровидной формы;
- нетребовательны к питательной среде;
- способны вызвать аллергические реакции;
- имеют различные факторы патогенности.
Стафилококки образуют токсины (сфингомиелиназу, альфа-токсин и эксфолиативный токсин). Другими факторами патогенности этих бактерий являются адгезины, протеин А, ферменты и капсула. Все они помогают микробам поддерживать свою численность, проникать в кожу и выживать при неблагоприятных условиях окружающей среды.
Стрептококки у детей и взрослых имеют сферическую форму. Они расположены в виде цепочек. Стрептококки вырабатывают токсины, ферменты и белок М. Эти бактерии выделяются у каждого десятого больного пиодермией. Они очень устойчивы в окружающей среде. Стрептококки выдерживают низкую температуру.
Причины гнойничковых болезней
Гнойники на теле у детей и взрослых образуются по разным причинам. Наибольшее значение имеют следующие предрасполагающие факторы:
- наличие чесотки;
- снижение иммунитета;
- переохлаждение;
- вирусные заболевания;
- переутомление;
- наличие сахарного диабета;
- хронические заболевания почек и сердца;
- очаги хронической инфекции;
- несоблюдение личной гигиены;
- микротравмы кожи;
- злокачественные опухоли;
- облучение или проведение химиотерапии;
- аутоиммунные болезни;
- кахексия;
- гиповитаминоз;
- перегревание;
- ожирение.
Микробы начинают проявлять свои свойства при снижении резистентности организма. Нарушение иммунитета бывает местным и общим. В первом случае снижается барьерная (защитная) функция кожи. Это облегчает проникновение бактерий в кожу.
Факторами риска развития пиодермий являются переутомление, неполноценное питание, детский возраст, контакт кожи с различными химикатами и раздражающими веществами, загрязнение среды и потливость. Часто болеют малыши до 4 лет.
Гидраденит как разновидность пиодермии
У взрослых людей может развиться такая патология, как гидраденит. Это гнойное заболевание, характеризующееся поражением потовых желез. Возбудители инфекции — стафилококки. Гидраденит не развивается в детском и пожилом возрасте, так как в эти периоды потовые железы практически не функционируют.
Предрасполагающими факторами являются половое созревание, климакс, изменение pH кожи, гипергидроз, ожирение, сахарный диабет, нарушение терморегуляции, наличие опрелостей и мацерация кожи.

Гидраденит характеризуется поражением потовых желез
В процесс чаще всего вовлекаются следующие участки:
- подмышки;
- промежность;
- мошонка;
- большие половые губы;
- ореолы молочных желез;
- волосистая часть головы.
У большинства больных поражается подмышечная зона.
Воспаление является односторонним. Наблюдаются следующие симптомы:
- зуд;
- плотные узелки;
- парные угри черного цвета;
- изменение цвета кожи над узлом;
- болезненность;
- отек;
- боль;
- нарушение сна;
- лихорадка;
- головная боль;
- слабость.
Изначально появляется узел величиной до 2 см. Через несколько дней он нагнаивается.

Если лечение не проводится, то имеется риск развития сепсиса
Рядом с узлом возникают черные точки, напоминающие угри или гнойные прыщи на лице. Цвет кожи в области нагноения приобретает красно-синий цвет. Возникает отек. Он обусловлен застоем межтканевой жидкости. Множественные узлы могут сливаться между собой.
В этом случае образуется крупный инфильтрат. Ткань потовых желез разрушается. Образуется полость, которая заполняется гноем. Вначале узел является плотным, но затем он размягчается. Характерен симптом флюктуации.
Некротический стержень при гидрадените не образуется. Гнойник вскрывается. В этот период общее состояние человека улучшается.
На месте узла появляется язва, которая оставляет после себя рубец. Если лечение не проводится, то имеется риск развития флегмоны, сепсиса и лимфаденита. Возможны частые рецидивы. Иногда это гнойничковое заболевание приобретает хроническое течение. Общая продолжительность гидраденита составляет около 2 недель.
Образование на коже фурункулов
У ребенка и взрослого может возникать такая гнойная патология, как фурункул. В обиходе он называется чиреем. Это форма стафилодермии, характеризующаяся гнойным воспалением волосяного фолликула и вовлечением в процесс окружающих тканей. Не нужно путать это заболевание с карбункулом. В последнем случае поражается сразу несколько волосяных фолликулов.
Фурункул имеет 3 стадии развития. Все начинается с появления зоны инфильтрации. Пораженный участок кожи краснеет, отекает и становится плотным. Диаметр инфильтрата достигает 2-3 см. Кожа становится болезненной.
Посередине располагается волос. Наиболее часто фурункулы появляются там, где кожа наиболее загрязняется и подвергается трению.
Это могут быть шея, спина, грудь, паховая область и ягодицы. Иногда поражаются губы, щеки и веки. На второй стадии происходит нагноение. Формируется стержень. Происходит это на 3-4 день. Появляются признаки интоксикации организма. Некротический стержень заканчивается пустулой. Гной представлен отмершими тканями и лимфоцитами. После вскрытия фурункула общие симптомы исчезают. 3 стадия характеризуется заживлением кожи. Образуется рубец, который затем бледнеет и исчезает.
Везикулопустулез у новорожденных детей
У маленьких детей диагностируется такая болезнь, как везикулопустулез. Данная патология чаще всего вызывается стафилококками. Иначе это заболевание называется буллезным импетиго. В процесс вовлекаются терминальные отделы потовых желез малыша. Это наиболее частое дерматологическое заболевание новорожденных. В большинстве случаев первые симптомы появляются на 5-7 день после родов.
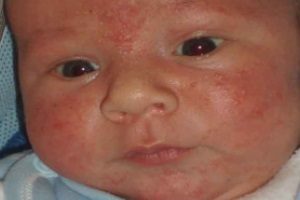
Везикулопустулез чаще всего вызывается стафилококками
В группу риска входят недоношенные малыши. Наиболее частым возбудителем является золотистый стафилококк. В основе патогенеза лежит повреждение кожных покровов. У малышей они более тонкие, нежные и ранимые.
Предрасполагающими факторами являются неправильный уход за ребенком, высокая или низкая температура воздуха, искусственное вскармливание, инфицирование вирусом иммунодефицита человека, повышенная потливость, наличие гнойничковых заболеваний у матери и неправильное пеленание.
При этом кожном заболевании наблюдаются следующие симптомы:
- сыпь розового цвета;
- лихорадка;
- плаксивость;
- сухость слизистых;
- снижение аппетита;
- беспокойность.
Экзантема может быть единственным признаком.

Экзантема может быть единственным признаком заболевания
Она образована везикулами (пузырьками). Данные морфологические элементы имеют следующие особенности:
- до 5 мм в диаметре;
- имеют красный венчик;
- розового цвета;
- содержат серозный секрет;
- одиночные или множественные;
- склонны к слиянию;
- быстро распространяются по телу.
Через некоторое время появляются гнойнички. Они представлены пустулами. Внутри находится гнойный экссудат. Пустулы вскрываются, и образуются эрозии.
Формирующиеся корочки отпадают и не оставляют после себя рубцов. Происходит полное заживление. Изначально сыпь локализуется в области головы, верхней части спины, ягодиц и складок.
Если лечение проводится поздно, то возможны осложнения в виде сепсиса, абсцессов и флегмоны.
Развитие сикоза у взрослых
К гнойничковым заболеваниям кожи головы относится сикоз. В основе развития этой патологии лежит нарушение чувствительности фолликулов волос. Предрасполагающими факторами являются:
- хронический ринит;
- порезы во время бритья;
- микротравмы;
- хронический конъюнктивит;
- выщипывание волос в носу при помощи пинцета.

Сикоз часто становится причиной выпадения волос
При этой форме пиодермии поражается волосистая часть лица. Наиболее часто гнойничковые высыпания появляются в области усов, бороды, крыльев носа, бровей и края век.
Иногда в процесс вовлекаются подмышечные области и лобковая зона. Чаще всего болеют мужчины. Изначально развивается фолликулит.
На коже появляется множество мелких гнойничков (пустул). Они вскрываются и иссыхают. Кожа больных людей покрывается корочками желтоватого цвета. Дополнительные симптомы включают покраснение и отечность.
При сикозе морфологические элементы сыпи имеют плотное основание. Они ярко-красного цвета и располагаются группами.
При прикосновении к коже возникает боль. Зуд и жжение возникают редко. Общее состояние не изменяется. Регионарные лимфатические узлы не увеличиваются. При паразитарной форме сикоза симптомы воспаления выражены слабее. Данная патология отличается острым течением.
Рецидивы не наблюдаются. Люпоидный сикоз часто становится причиной выпадения волос.
Рожистое воспаление кожи
В группу стрептодермий входит рожистое воспаление. В процесс вовлекаются слизистые и кожные покровы. Это одно из самых распространенных бактериальных заболеваний. Рожистое воспаление встречается повсеместно. Уровень заболеваемости достигает 20 случаев на 100000 человек. Симптомы чаще всего появляются летом и осенью.
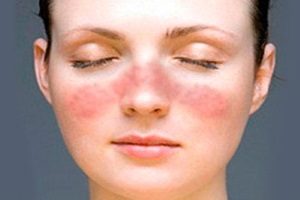
Рожистое воспаление входит в группу стрептодермий
Женщины болеют чаще мужчин. В группу риска входят люди с хроническим тонзиллитом, поражением зубов и глотки. Рожа относится к заразным заболеваниям.
Передача микробов возможна контактным и аэрогенным механизмами.
Предрасполагающими факторами являются:
- редкое мытье рук;
- травмы кожи и слизистых;
- венозная недостаточность;
- нарушение оттока лимфы;
- микозы;
- нарушение трофики тканей;
- избыточный вес;
- наличие сахарного диабета.
Период инкубации достигает 5 дней. Болезнь начинается остро с лихорадки, озноба, боли в голове и мышцах. Иногда наблюдаются нарушение сознания и рвота. Через некоторое время появляется кожный зуд определенной области.

Симптомы рожистого воспаления чаще всего появляются летом и осенью
Данный участок уплотняется и становится болезненным. Возможно жжение. Позже присоединяются отек и покраснение.
Участки гиперемии имеют четкие границы и неровные края. Они ярко-красного цвета, иногда с бурым оттенком. При надавливании гиперемия исчезает на несколько секунд. Повышается местная температура. Появляются пузырьки с серозным или гнойным секретом. Иногда возникают кровоизлияния.
Чаще всего поражается кожа щек, углов рта, носа, предплечья, ног и волосистой части головы. Лихорадка может сохраняться более недели.
Характерным признаком рожистого воспаления является лимфоаденопатия. После исчезновения красных пятен наблюдается легкое шелушение кожи. Если лечение проводится неправильно, то развиваются абсцесс, флегмона, тромбофлебит, сепсис и пневмония.
План обследования больных
Диагностические мероприятия направлены на установление возбудителя и исключения негнойничковых кожных заболеваний. Требуются следующие исследования:
- дерматоскопия;
- бактериологический посев отделяемого сыпи;
- общий анализ крови;
- анализ на наличие грибков;
- полимеразная цепная реакция;
- биохимическое исследование крови.
Большинство гнойных заболеваний можно распознать по клинической картине. Огромную ценность имеет анамнез. В ходе опроса дерматолог выявляет основные жалобы больного, время и условия появления первых симптомов, а также устанавливает возможные факторы риска развития пиодермии. Необходимо исключить такие заболевания, как сибирская язва, акне, розовый лишай, сифилис и токсикодермия.
Методы лечения и профилактика
Лечение гнойничковых заболеваний при отсутствии осложнений и удовлетворительном состоянии проводится в амбулаторных условиях. В тяжелых случаях необходима госпитализация в учреждение, укомплектованное медицинским оборудованием для решений данной задачи. Лечебная тактика определяется формой пиодермии.
При бактериальном фолликулите применяются местные и системные антибиотики (пенициллины, тетрациклины, цефалоспорины, макролиды и аминогликозиды). Учитывается возраст больного, аллергологический анамнез, побочные эффекты и противопоказания.
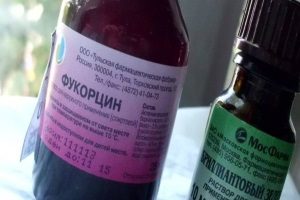
На ранних стадиях фолликулита кожу обрабатывают Фукарцином
На ранних стадиях фолликулита кожу обрабатывают анилиновыми красителями. Это может быть Фукарцин или бриллиантовый зеленый. Часто применяются салициловый и борный спирт. Дополнительно проводится УФО.
Лечение рожистого воспаления включают обильное питье, применение жаропонижающих препаратов, соблюдение постельного режима, прием или введение антибиотиков.
Может потребоваться инфузионная терапия. При пузырьковой сыпи мази и компрессы применяются осторожно. Нередко от них отказываются. При образовании булл проводится их вскрытие.
При карбункулах назначаются системные антибиотики. Ими можно обкалывать пораженную зону. Поверхность гнойников обрабатывают спиртом.
Повязки должны быть асептическими. Часто применяется синтомициновая мазь. При наличии признаков некроза требуется хирургическое вмешательство. Проводится рассечение. Мертвые ткани удаляют и вводят тампон, смоченный в растворе протеолитических ферментов. В стадию созревания проводится физиотерапия.
Повязки должны быть асептическими
При выявлении везикулопустулеза кожа ребенка обрабатывается антисептиками и прижигается. Предварительно проводится аспирация гнойного секрета при помощи иглы. При поражении кожных складок применяется порошок на основе неомицина.
Назначаются цефалоспорины. При хронической форме пиодермии проводится иммунотерапия. Больным назначается анатоксин, вакцина, бактериофаг или антистафилококковый иммуноглобулин.
Профилактика гнойничковых заболеваний кожи сводится к правильной и своевременной обработке ран, исключении контакта с больными рожистым воспалением, соблюдении личной гигиены, повышении иммунитета, лечении эндокринной патологии и устранении очагов хронической инфекции.
Белые подкожные прыщи — это воспаленные закрытые поры, в которых скопились избытки отмерших клеток эпидермиса, внешние загрязнения и кожное сало. Белые подкожные прыщи на лице могут появляться единично или в виде высыпаний.
Что такое белые подкожные прыщи на лице? Возможные причины их появления
Зудящее подкожное воспаление на лице является первым признаком появления белых комедонов. Прыщи и комедоны имеют и другое медицинское название — милиум, что значит «закупоренные протоки желез».
Милиумы выглядят как белые шарики под кожей на лице, которые не поддаются обычному выдавливанию, поэтому они приносят дискомфорт. Помимо непривлекательного вида подкожный герпес на лице — это довольно болезненный бугорок, который требует длительного лечения. Рассчитывать на быстрый эффект в борьбе с прыщом под кожей на лице не стоит, так как процесс избавления комплексный и требует много времени.
Для того чтобы понимать, как избавиться от белых подкожных прыщей на лице, следует знать, как они выглядят. Внешне милиумы напоминают белые шарики под кожей на лице, от двух миллиметров и до одного сантиметра в диаметре. Определенного места расположения у прыщиков нет, могут находиться на подбородке, шеи и щеках.
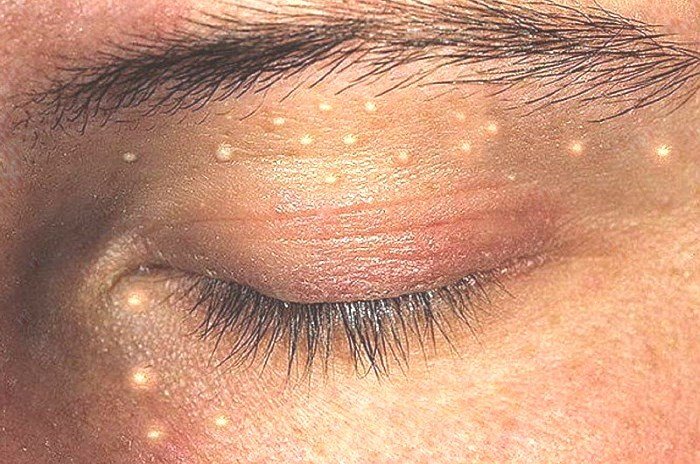
Милиумы выглядят как белые шарики под кожей на лице
Белые подкожные прыщи на лице:
- находятся под эпидермисом;
- долго созревают;
- не выходят наружу;
- вызывают болезненные ощущения.
Из-за них появляется неприятный зуд.
Важно! Если зуд слишком сильный, это может быть подкожный клещ, от которого также появляется шелушение.
Ни в коем случае нельзя выдавливать милиумы самостоятельно. Попытка удалить его приведет к появлению на месте выдавливания красного пятна, при этом сама точка останется под кожей, став больше в размере и объеме.
Распространенными поводами подкожного герпеса на лице являются:
- нарушение гигиены;
- пользование плохой или просроченной косметикой;
- простудные заболевания;
- нехватка цинка, который обеспечивает условия для нормальной выработки сальных желез;
- попытки выдавить высыпания;
- отсутствие ухода за кожей;
- сбой гормонального фона (неправильное употребление гормональных таблеток);
- чрезмерное потоотделение;
- воспаление хронических заболеваний пищеварительной системы;
- кожные и венерические заболевания;
- неправильное питание;
- гинекологические заболевания (лечение длится дольше обычного, одним из признаков считается появление отечности);
- продолжительный стресс, депрессия;
- злоупотребление спиртными напитками;
- чрезмерное посещение соляриев;
- нарушения эндокринной системы.
Поводом для возникновения прыщей под кожей на лице является малоподвижный образ жизни. При малой активности нарушаются обменные процессы, появляются расстройства пищеварительной системы, влияющие на эпидермис.
Доступные и эффективные способы избавления от белых подкожных прыщей
Чтобы вылечить подкожное воспаление на лице, не следует заниматься самолечением
Чтобы вылечить подкожное воспаление на лице, не следует заниматься самолечением. В домашних условиях избавляться от них не рекомендуется, так как если давить милиумы, то механическое воздействие плохо сказывается на коже и чревато:
- занесением микробов в эпидермис;
- заражением крови;
- ростом количества угрей, угревой сыпи.
При выявлении подкожного герпеса на лице рекомендуется проконсультироваться у косметолога. Придется пройти комплексное обследование:
- общий анализ крови и мочи;
- проверка гормонального нарушения;
- проверка подкожного клеща;
- УЗИ пищеварительной системы, консультация гастроэнтеролога.
Обратите внимание! Пригодятся консультации эндокринолога и гинеколога.
После выявления причины возникновения белых подкожных прыщей на лице можно думать. как избавиться от воспалений.
Лечить белые подкожные прыщи на лице нужно при помощи:
- лекарственных препаратов;
- физиотерапевтических воздействий;
- косметологических средств.
Лекарственные препараты доктор выписывает, опираясь на форму воспаления:
- Легкая форма. Белые шарики под кожей на лице в количестве не больше 10 штук. Ограничиваются наружным лечением, которое снижает кожный жир, обеззараживает кожу. Применяются матирующие средства. Если есть еще гнойное воспаление и обычные угри, то назначаются комплексные гели и крема.
- Средняя форма. Белые подкожные прыщи на лице в количестве 10-40 штук. Помимо наружных лекарств доктор выписывает препараты для приема внутрь. Это может быть гормональное средство или антибиотики. Продолжительность приема — месяц.
- Тяжелая форма. Подкожные воспаления на лице — больше 40 штук. Наружное лечение имеет незначительный эффект. Нужны препараты для приема внутрь, которые не допускают выделения из сальных желез.
Чтобы эффективно убрать подкожный герпес на лице, рекомендуется использовать крема с ретинолом.
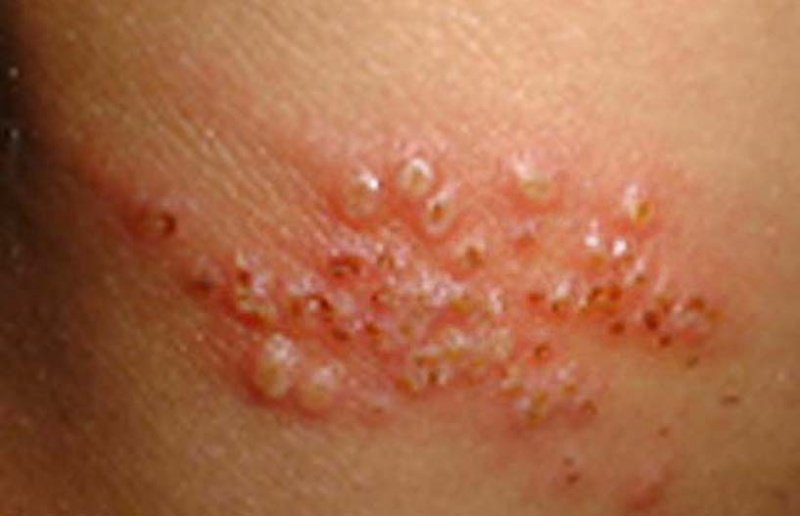
Чтобы эффективно убрать подкожный герпес на лице, рекомендуется использовать крема с ретинолом
К физиотерапевтическим методам относятся:
- Озонотерапия. Используется кислородный препарат, который способствует уменьшению покраснений и воспалений, удаляет вредоносные микроорганизмы. Применяется при легкой форме, курс лечения — от 5 сеансов.
- Фототерапия. Лечение происходит голубым светом. Останавливает размножение вредоносных микроорганизмов, избавляет от 70 процентов воспалений, уменьшает поры. Используется при средней степени, 4-6 сеансов.
- Мезотерапия. Уколы с гомеопатическим и витаминным содержанием. Быстрое устранение прыщей под кожей на лице, ускоренный восстановительный процесс после терапии. Применяется при средней степени воспалений.
Белые шарики под кожей на лице также лечатся косметологическим способом. При легкой степени воспалений применяется:
- Пилинг. Помогает обновить верхний слой эпидермиса, удаляет из пор жир, гной и грязь.
- Лазерная шлифовка. Продолжительная процедура с двухнедельным восстановительным процессом.
- Дермабразия. Механическое воздействие на кожу с использованием солей алюминия. 1-3 сеанса с перерывами.
Косметологическое лечение направлено против легкой и средней форм воспалений.

Пригодятся консультации эндокринолога и гинеколога
Дальнейший уход
О том, как избавиться от белых подкожных прыщей на лице знать мало, важно в дальнейшем правильно ухаживать за кожей. Дополнительная терапия включает:
- Правильное питание. Рекомендуется исключить из рациона жирные, соленые продукты, ограничить потребление сладкого и мучного. Избавиться от пагубных привычек: курения, употребления спиртных напитков. Побольше есть овощей, фруктов и заниматься спортом.
- Гигиена лица. Во время избавления от милиумов стоит отказаться от декоративной косметики. Необходимо регулярно мыть лицо и желательно с мылом, минимум два раза в день.
При дальнейшем уходе необходимо использовать рекомендованные врачом крема, лосьоны и скрабы. Чтобы результат лечения белых подкожных прыщей на лице сохранился и не возникал вопрос, как избавиться от них вопрос, необходимо регулярно наносить средства и соблюдать нормы гигиены, сбалансированного питания.
Внимание! Если белые пятна стали появляться неожиданно и в больших количествах, то следует обратится в больницу. Необходимо проконсультироваться с гастроэнтерологом, так как появление белых восхвалений под кожей может быть следствием серьезного заболевания желудочно-кишечного тракта либо нарушения работы печени.
Профилактические меры против подкожного герпеса
Чтобы милиумы не возникали, нужно придерживаться нескольких правил:
- применять лосьоны, которые содержат салициловую кислоту;
- пару раз в неделю наносить парафиновые маски;
- употреблять витаминные комплексы;
- смывать макияж перед сном;
- соблюдать здоровый образ жизни.
Еще будучи ребенком следует приучать себя к нормам и правилам гигиены, вести здоровый образ жизни. Возникновение милиумов — это следствие плохой работы организма, которому нужно профессиональное лечение.
