Человек заболевший воспалением легких и месяц не работающий

Хотя пандемия COVID‑19 ещё не закончилась, всё больше людей, переживших тяжёлые пневмонии, выздоравливают и возвращаются домой на долечивание. Как им быстрее восстановиться?
 Отвечает заведующая кафедрой терапии ИДПО «Южно-Уральский государственный медицинский университет», главный пульмонолог Уральского федерального округа, профессор, доктор медицинских наук Галина Игнатова.
Отвечает заведующая кафедрой терапии ИДПО «Южно-Уральский государственный медицинский университет», главный пульмонолог Уральского федерального округа, профессор, доктор медицинских наук Галина Игнатова.
Елена Нечаенко, «АиФ Здоровье»: Каковы последствия коронавирусной пневмонии?
Галина Игнатова: Пока для окончательных выводов у нас не так много данных, ведь заболевание новое. Но даже если говорить об обычной бактериальной пневмонии, то считается, что пациент остаётся болен не только пока находится в стационаре, но и в течение следующих 3 месяцев. Всё это время он может испытывать слабость, страдать от кашля, одышки, субфебрильной температуры. Но очень важно, чтобы на этапе долечивания, уже дома, человек не лежал или сидел перед компьютером постоянно, а занимался лёгочной реабилитацией.
Тренируйте выдох
– Как можно ускорить восстановление?
– Во многих регионах (в частности, у нас в Челябинске) есть специальные реабилитационные центры, куда переводят пациентов, тяжело перенёсших пневмонию. Но после лечения в больнице крайне важно проводить реабилитацию дома. Самое важное – делать дыхательную гимнастику, тренировать выдох. Вариантов тут масса: йога, гимнастика Стрельниковой и Бутейко, надувание воздушных шаров, также можно дуть в дудочку или осваивать духовые инструменты. Один из самых простых и бюджетных, но при этом эффективных способов тренировки выдоха – это дуть через коктейльную трубочку в литровую банку с водой. Вода оказывает сопротивление, поэтому выдох делать сложнее. Так тренироваться надо несколько раз в день.

– А что насчёт прогулок?
– Если бы не сложная эпидемиологическая ситуация, мы бы, конечно, их рекомендовали. А сейчас – увы. Разве что на балконе. Если есть возможность, лучше уехать на природу и находиться там на свежем воздухе, но вдалеке от людей. Ещё очень важно беречься от простуд. То есть правильно одеваться, исключить контакт с холодным воздухом. Но при тяжёлом течении пневмонии торопиться с прогулками не следует. И вообще таким пациентам лучше первое время далеко не уезжать. И не столько из-за опасности рецидива, а потому что психологически больному будет спокойнее в привычной обстановке.
– Какие температура и влажность воздуха оптимальны для человека после пневмонии?
– Всё очень индивидуально. Кому-то легче, если воздух более сырой, кому-то – наоборот. Это, кстати, во многом зависит от сопутствующих заболеваний. Например, при бронхиальной астме или хроническом бронхите половине больных нужен влажный воздух, а половине – сухой. Поэтому единых рекомендаций нет, надо просто создать комфортные для себя условия.
Песню запевай!
– Существует ли что-то приятное и необременительное для восстановления лёгких?
– Пожалуй, это пение. Вокал тренирует выдох, а к тому же ещё и обладает антистрессовым воздействием. Но петь можно, только если нет боли в горле.
– А что скажете по поводу спорта? Какие виды активности для лёгких полезны?
– Самое лучшее – плавание. Этот вид спорта прекрасно развивает дыхательную мускулатуру. А если пациент немолод, то мы рекомендуем ходьбу, 10 тысяч шагов в день. Есть исследования, что для человека, страдающего, например, хронической обструктивной болезнью лёгких, дефицит двигательной активности даже опаснее, чем курение.
– Надо ли после пневмонии больше есть, больше спать?
– Есть надо не больше, а лучше. Питание должно быть не углеводным (хлеб и булочки), а белковым, так как вместе с мокротой пациенты теряли много белка, и именно его надо восполнять. Поэтому рекомендуются молочные продукты, мясо, рыба. Фрукты и овощи – обязательно, так как в них есть витамины и минералы, полезные организму. Сон тоже очень важен, наладить его помогает чёткое соблюдение режима дня.
Всё под контролем
– Правда ли, что в восстановлении лёгких велика роль витамина D?
– Последние два года об этом много говорят, но мне кажется, что это во многом продиктовано модой. Я полагаю, что восполнять уровень этого витамина стоит, только если анализы докажут его дефицит. Если же содержание этого витамина в крови в норме, то дополнительно принимать его необязательно.

– Есть ли какие-то препараты, которые улучшают дыхательную функцию?
– Есть, но они не универсальны. Мы назначаем лекарства в зависимости от симптомов. Если у человека после пневмонии сохраняется кашель, прописываем мукоактивные препараты. Если имеется бронхоспазм, свистящее дыхание, рекомендуем бронхолитики для расширения бронхов.
– Гипертоники держат дома тонометр. А людям после пневмонии надо ли приобретать пульсоксиметр?
– Всё зависит, в каком состоянии человек выписался. Нормальная сатурация (насыщение крови кислородом) – от 95 и выше. Если показатели менее 93 единиц, человеку требуются реанимационные действия. Выписывая пациента со сниженной сатурацией, мы всегда рекомендуем ему приобрести прибор для контроля содержания кислорода в крови, а также кислородный концентратор. Кстати, иногда сатурация снижается только при физической активности, а в покое остаётся в норме. Поэтому измерения пульсоксиметром делают до ходьбы и через 6 минут после.
Бережёного бог бережёт
– Нужно ли после пневмонии делать прививки?
– Клинические рекомендации от прошлого года прямо указывают, что прививаться от пневмококка людям, перенёсшим пневмонию, надо обязательно. Через месяц после болезни. Предпочтение отдаётся современным конъюгированным вакцинам. Кстати, в отличие от гриппа, вакцинироваться от которого нужно ежегодно, прививка от пневмококка делается всего один раз.
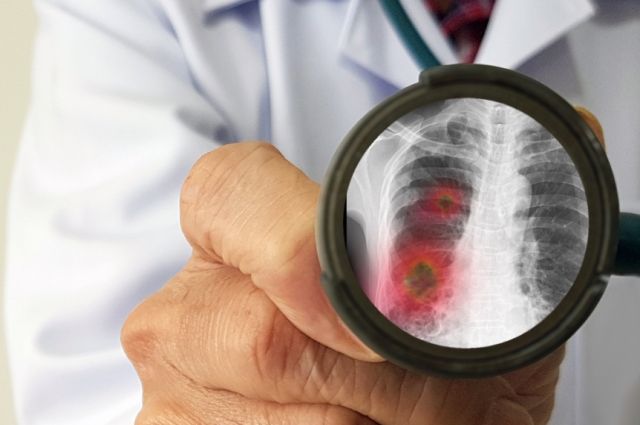
– Эта прививка рекомендуется только переболевшим воспалением лёгких?
– Нет, не только. Ведь много пожилых людей с сопутствующими заболеваниями умирает именно от пневмонии, потому что она становится для них последней каплей. Российские клинические рекомендации перечисляют все категории людей, которым эта прививка необходима. Это прежде всего пациенты, страдающие онкогематологическими заболеваниями, сахарным диабетом, сердечной недостаточностью, тяжёлыми поражениями печени и почек, курильщики, люди с ВИЧ. ВОЗ также указывает на важность и приоритетность вакцинации от пневмококковой инфекции и гриппа при нынешней пандемии. Эти прививки не защитят от заражения SARS-CoV‑2, но помогут снизить нагрузку на систему здравоохранения за счёт предупреждения вакцинпредотвратимых инфекций.
– Можно ли полностью восстановиться после пневмонии или последствий не избежать? Насколько опасен фиброз лёгких, часто развивающийся после «ковидных» пневмоний?
– Фиброз развивается и после обычных бактериальных пневмоний, если поражения лёгких были обширными. Но лично я видела больных, которые хорошо восстановились даже после того, как у них было поражено 75–80% лёгочной ткани. Очень важен в этом плане психологический настрой. Пациент обязательно должен верить в то, что сможет восстановиться. Но, конечно, не сразу, а через 3 месяца. Но для этого нужно обязательно самому приложить усилия!
Как высчитывается процесс поражения лёгких при коронавирусной инфекции? Что значит область поражения, в каком состоянии находятся лёгкие? Почему таких больных госпитализируют, что им угрожает? Потеряны ли поражённые органы навсегда? Насколько велик риск постоянных осложнений, чем они грозят заболевшему?
Процент поражения лёгких стал едва ли не главным пугающим фактором при коронавирусе. Некоторые считают, что поражённые лёгкие потеряны безвозвратно. Разбираемся в вопросе детальнее.
Как высчитывается этот процент?
Процент поражения лёгких высчитывается рентгенологом при осмотре результатов КТ. Лёгкие делятся на пять долей — три в правом лёгком и две в левом. На снимках врач ищет характерные участки «матового стекла» — специфические затемненные области «мягкой» текстуры.
Пример «матового стекла» на КТ легких. Кадр видео YouTube-канала «ТГКБ No 5 Медгородок»
Специалист рассматривает, насколько повреждена каждая из долей, присваивая ей от 1 до 5 баллов. 1 балл — если поражено менее 5% доли, 5 баллов — поражено более 75%. Далее полученные баллы от каждой доли суммируются и умножаются на 4 — так и выходит процент.
Например (5+2+4+3+1)*4 = 15*4 = 60% поражения. То есть, проценты в данном случае — это на самом деле баллы, реальный процент поражения может быть меньше.
Лёгкие поражены – что это значит?
Пневмония, воспаление лёгких означает, по сути, именно то, что лёгкие воспалены. В случае с вирусной пневмонией, как при COVID-19, это говорит о том, что в некоторых участках лёгких иммунитет непримиримо борется с вирусом. Соответственно, чем больший процент поражён — тем более широко распространилась эта борьба.
Поражённые участки лёгких не работают?
Совершенно необязательно. Борьба иммунитета с вирусом — процесс хаотичный и может происходить совершенно по-разному. Некоторые люди с обширной областью поражения могут не ощущать вообще никаких неудобств — соответственно, «на их фронтах спокойно». Но, как и на настоящей войне, обстановка может накалиться в мгновение ока. Этого может и не произойти, но угадать наперёд нельзя.
Воспалённые лёгкие — это фактор нестабильности. Чем обширнее поражение, тем больше нестабильность, тем быстрее всё может скатиться в опасные для жизни осложнения — такие как острый респираторный дистресс-синдром (ОРДС), главная причина летальных исходов при коронавирусе.
Поэтому людей и госпитализируют — чтобы, во-первых, постараться не допустить «эскалации конфликта» и, во-вторых, если уж она случилась, то как можно скорее начать принимать экстренные меры лечения.
Пациент в отделении реанимации и интенсивной терапии больницы для лечения пациентов с COVID-19. Фото: РИА Новости / Алексей Майшев
Лёгкие после воспаления покалечены навсегда?
Это возможно, хотя и не слишком вероятно. Лёгочная ткань в действительности очень эластична и способна хорошо восстанавливаться. Тем не менее, она всё-таки может терять функциональность в результате фиброза — своего рода «шрамов» на лёгочной ткани, после которых она уже не восстанавливается.
Схематичное изображение фиброза легких. Фото: открытые источники
Но, во-первых, фиброз на небольших областях легко компенсируется остальными лёгкими и в жизни не ощущается.
А во-вторых, фиброз (или пневмосклероз) — это финальная стадия изменений в лёгких, даже при тяжёлом течении пневмонии он может появляться далеко не сразу. Поэтому очень важно после выздоровления аккуратно выполнять предписания врачей по реабилитации, восстановлению деятельности органов дыхания — это поможет избежать неприятных осложнений или, в крайнем случае, минимизировать их.
Впрочем, после тяжело прошедшего коронавируса восстановления требуют не только лёгкие, но и другие части организма.
Даже те, кто болел новой коронавирусной инфекцией нетяжело и избежал попадания в стационар, говорят, что заболевание не проходит бесследно: долго держится слабость, одышка, а кто-то жалуется, что при дыхании слышатся хрипы, похожие на хруст скомканной бумаги. Как восстановиться быстрее, как избежать осложнений, например, фиброза легких, о котором первыми сообщили китайские врачи, а теперь их наблюдения подтверждают коллеги других стран. Советы читателям «Российской газеты» дала пульмонолог Пироговского центра (КДЦ «Арбатский») Ольга Богуш.
Еще китайские врачи сообщали, что у пациентов, перенесших COVID-пневмонию, может развиться фиброз легких. Что это такое, чем грозит?
Ольга Богуш: COVID-19 протекает по-разному. У пациентов, которые болели в легкой или скрытой, бессимптомной форме, последствий чаще всего не возникает. Если же больному ставился диагноз двусторонней пневмонии, вызванной коронавирусом, тем более, если было поражено более 25 процентов легких, есть риск возникновения осложнений, в том числе и фиброза.
Что это такое? Фиброз — это замещение нормальной легочной ткани соединительной. В легком, по сути, возникают рубцы. В эластичной ткани формируются нерастяжимые участки, уменьшается дыхательная поверхность легких. Если возникает два-три таких участка и они невелики, пациент этого может и не заметить. Но если фиброз большой, начинаются проблемы с дыханием. Самый частый признак — одышка. Фиброз возникает не только под влиянием вирусной инфекции. Хронической обструктивной болезнью легких, например, страдают многие курильщики со стажем. В тяжелых случаях это приводит к дыхательной недостаточности.
Есть ли возможность предотвратить развитие таких осложнений?
Ольга Богуш: Развитие осложнений зависит от многих причин, от тяжести перенесенного заболевания, в первую очередь. Но бороться за возвращение здоровья легких можно и нужно. В основе лежит физическая реабилитация. Кстати, минздрав недавно выпустил большой документ с рекомендациями по реабилитации после COVID-19.
К сожалению, у нас нет специальных медикаментов, каких-то особых технологий, помогающих легким работать так же, как до болезни. Например, популярный сейчас витамин D от COVID-19 и его последствий не защищает. Легочная ткань должна восстанавливаться сама, а наша задача — ей помочь. Основное, что может сделать человек дома, — заниматься своим физическим восстановлением.
Прежде всего, это дыхательная гимнастика. Она имеет особенности. Нужно выполнять упражнения, направленные на восстановление дыхательной мускулатуры, развивать мышцы, которые отвечают за вдох и выдох.
Дыхательных практик много. Своим пациентам я рекомендую гимнастику Александры Стрельниковой, она очень хорошо работает практически при любых хронических заболеваниях легких. В рекомендациях минздрава указано, что можно практиковать йоговское дыхание. Интересно, что эти дыхательные практики очень отличаются, но на состоянии легких хорошо сказываются и та и другая.
Ну и, конечно, ограничиваться только дыхательными упражнениями можно, пока сохраняется сильная слабость. Гимнастику Стрельниковой, кстати, можно выполнять сначала и сидя, и даже лежа — она все равно работает.
Когда сохраняется сильная слабость, можно даже лежа делать совсем простые вещи: например, надувать шарики или медленно выдыхать через тонкую трубочку, конец которой опущен в воду. Есть специальные тренажеры, которые тренируют вдох-выдох — они красивые, полезные. Хотя и довольно дорогие. Думаю, вполне можно обойтись и без них — просто использовать подручные средства и не лениться. Но постепенно, окрепнув, нужно обязательно добавить физической активности.
Какие упражнения вы рекомендуете?
Ольга Богуш: Обычная гимнастика — это уже хорошо. Если дома есть тренажер — степпер, шаговая дорожка, велосипед — это замечательно. Но даже просто обычная ходьба, махи руками, наклоны туловища и другие элементарные упражнения помогут восстановиться быстрее.
Когда закончится карантинный режим, и можно будет гулять, нужно добавить любую физическую активность на свежем воздухе. Поначалу я бы рекомендовала аэробные нагрузки — неинтенсивные, но продолжительностью не менее получаса-часа.
Самое простое и безопасное — ходьба в бодром темпе, можно велосипед. А интенсивной активностью, подключив силовые упражнения, можно будет заняться позже, когда организм восстановится после болезни.
Какие есть дополнительные рекомендации?
Ольга Богуш: Нужно обратить внимание на сон. Нарушения сна у пациентов мы наблюдаем очень часто.
Многие сейчас психологически насторожены, они элементарно боятся сначала заразиться, потом, если заболели, боятся осложнений. Из-за стресса восстановление замедляется. Важно, чтобы питание было полноценным. Увеличьте количество белка в рационе — это нужно для нормального восстановления тканей организма.
И еще я всем своим пациентам, в том числе и старшего возраста, рекомендую для профилактики сделать вакцинацию против пневмококка. Такая прививка защитит от возникновения вторичной бактериальной пневмонии. Вакцины давно известны. Они проверены временем. Безопасны, и работают очень хорошо.
Часто после перенесенного бронхита или воспаления легких долго держится легкий кашель — прямо месяцами, знаю по себе. Его надо лечить?
Ольга Богуш: Остаточный кашель, действительно, может сохраняться до двух месяцев. Какое-то время может держаться и небольшая температура — в районе 37 градусов, это не страшно.
Иногда пациенты сами затягивают процесс, например, используют ингаляции с муколитиками — лазолваном или какими-то другими аналогичными препаратами. Этого делать не надо. Ингаляции для увлажнения дыхательных путей полезны -с минеральной водой, физраствором. Но если добавлять муколитики, это будет провоцировать кашель.
Поэтому, если какие-то неприятные симптомы со временем не проходят — усиливается одышка, ухудшается самочувствие, кашель приобретает другой характер, к нему присоединяются хрипы, например — в таких случаях не надо лечиться самостоятельно.
Боитесь идти к врачу в поликлинику — сейчас появилась возможность получить консультацию дистанционно, проектов телемедицины сейчас много.
Многие, боясь COVID, купили себе пульсоксиметры. После выздоровления они уже не нужны или могут пригодиться?
Ольга Богуш: Пульсоксиметр поможет контролировать, как проходит восстановление. Нормальный уровень оксигенации — 95-98 единиц, не ниже. 94 — это уже мало, это повод для консультации с врачом. Только надо учесть, что могут быть временные колебания показателей. Например, человек плохо спал — уровень оксигенации у него будет ниже, чем обычно. Так что надо ориентироваться и на общее самочувствие.
Что еще помогает, кроме гимнастики и ингаляций?
Ольга Богуш: Хорошо выполнять вибрационный массаж. Это совсем не сложно: попросите кого-нибудь легко похлопать ладошками по спине несколько минут, аккуратно и не сильно «простукать», «прошлепать» всю спину. Помогает очистить дыхательные пути от слизи, работает как профилактика застойных явлений в легких.
«Пациентов привозят с синей кожей, в глазах у них страх смерти
Врач подробно расписал, как Covid-19 поражает организм, что нужно делать, чтобы избежать аппарата ИВЛ, как приходится откачивать больных, и почему те впадают в кому
Реаниматолог больницы Святого Георгия Антон Георгиев знает о коронавирусе все. В отличие от многих экспертов, которых теперь стало сотни, он не теоретик, а практик. Врач работает с тяжелыми больными с самого начала эпидемии Covid-19 в России. Он сам перенес эту болезнь, излечился и снова борется с инфекцией. «КП» публикует дневник медика, в котором он подробно рассказывает, что происходит в стенах реанимации.
«СИНИЕ ГУБЫ — ОДИН ИЗ СИМПТОМОВ ТЯЖЕЛОГО ТЕЧЕНИЯ»
Многие врачи говорят, что в средствах защиты очень неудобно. Да, это действительно так. Все свои потребности приходится откладывать. В чистую зону мы выходим только раз в 9 часов, чтобы умыться, сделать все гигиенические процедуры. Сейчас почти лето, а в костюмах жарко — потеем. Маски давят на уши и лицо, ссадины появляются, но ничего страшного. Работа такая.
К нам в реанимацию привозят только тяжелых пациентов. С низкой сатурацией (насыщение крови кислородом). Скорая помощь доставляет таких больных, минуя стационар прямо в реанимацию. В первую очередь мы смотрим давление, пульс, сатурацию, измеряем дыхательную недостаточность. Всех подключаем к кислороду, некоторых приходится переводить на ИВЛ. Проводим анализы, корректируем параметры искусственной вентиляции легких, антибактериальной терапии.
У тяжелых пациентов высокая температура, высокая частота дыхания 30 раз в минуту и больше, синие губы и кашель. Из-за недостатка кислорода у некоторых синий кончик носа, синие пальцы, да и весь пациент слегка синеват, цвет кожи у них даже ближе к серому. Одни могут говорить, а другие — задыхаются настолько, что уже не могут произнести ни слова. Таких мы сразу переводим на аппарат ИВЛ. У них одышка 35-40 вдохов в минуту. У человека просто не остается сил. Они хрипят, громко дышат, взглядом ищут помощь. В их глазах страх смерти.
«ВИРУС МОЖЕТ СРАЗИТЬ ЛЕГКИЕ ЗА 2 ЧАСА»
Основная мишень коронавируса — легкие. Вся остальная патология начинается из-за недостатка кислорода. От этого страдают все органы. В целом это называется синдром полиорганной недостаточности.
В легких сначала поражаются маленькие альвеолы. Чем большая часть легких поражена, тем хуже в них газообмен. Воздух просто не проходит через отекшие, толстые мембраны — альвеоциты. У человека слышны хрипы, иногда даже на расстоянии. Мокрота появляется, но чаще всего не в первые сутки. Потому что пациенты высушены, пьют мало воды. Когда начинаем инфузионную терапию, даем бронхоразжижающие препараты, тогда начинает появляться мокрота. У одних желтая, у других — желтая с гнойным осадком. У людей с астмой и бронхитом болезнь протекает тяжелее. Потому что у них изначально хуже газообмен.
Ухудшение может происходить очень быстро. Человек может неделю хорошо себя чувствовать, никуда не обращаться. А потом за два-три часа происходит резкое нарастание дыхательной недостаточности. Это реакция организма – иммунный ответ. Поражение легких при этом может за сутки увеличивается с 20 до 60-70 процентов. Да, пациент действительно может ничего не чувствовать. А по компьютерной томографии у него легкие уже поражены на 30-40 процентов.
Как понять, что вирус начинает «съедает» легкие, если симптомов нет? При легком поражении легких небольшая одышка появляется при физнагрузках. Потом болезнь прогрессирует — одышка появляется даже когда человек в покое. При тяжелом поражении появляется чувство нехватки воздуха. И это может привести к коме. Нет кислорода, наступает дыхательный ацидоз — окисление крови. Нарушаются функции внутренних органов: почки к этому чувствительнее всего, потом идет печень и, естественно, мозг. Мозг испытывает гипоксию, начинается отмирание нейронов. Человек может даже потерять сознание и так и не прийти в себя.
У многих есть вопрос – как чувствуют себя легкие после коронавируса. Тут я вас больше обрадую, чем огорчу. После тяжелого течения коронавируса легкие восстанавливаются! Будут небольшие фиброзные изменения. Но все дыхательные функции восстановятся. Одышка уйдет, физнагрузку человек будет переносить нормально. Прошедшую болезнь будет видно только по рентгену. Но так и после обычной пневмонии бывает.
«ПОСЛЕ АППАРАТА ИВЛ ВЫЖИВАЮТ НЕ ВСЕ»
Зачем нужен аппарат ИВЛ? Когда человек часто дышит, он расходует свои силы. Не может адекватно контролировать объем воздуха, поступающего в легкие. Да и в атмосферном воздухе только 21 процент кислорода. А на аппарате ИВЛ мы создаем любой объем, который нужен при каждом вдохе, процент кислорода может ставить от 21 до 100 процентов. Все зависит от анализов.
Основное отличие коронавируса от других болезней при тяжелом течении – это то, что выставляются очень жесткие параметры ИВЛ. Больных Covid-19 потом тяжело от них отлучить. Если при обычном заболевании можно через сутки или даже 12 часов снимать больного с аппарата, то при коронавирусе в среднем человек лежит не меньше недели. Есть те, кто и больше двух-трех недель проводят на ИВЛ. Все зависит от особенностей организма.
Не все пациенты «снимаются» с ИВЛ. Процентную статистику не скажу, но большая часть не выживает. Лучше всего ИВЛ переносят молодые. У них более эластичные легкие. Есть и другие примеры. Вот недавно пациентка больше 10 дней лежала на ИВЛ. Ей 52 года, помогло наше лечение и ее желание вылечиться. Она была очень активная. В постели занималась гимнастикой, слушала все рекомендации. Сейчас мы ее уже сняли с аппарата.
Тяжелее всего болезнь на ИВЛ переносят те, кто страдает сахарным диабетом и ожирением. Масса тела давит на легкие. Плюс при отлучении от ИВЛ худой начинает сам быстрее поворачиваться, поднимать руки, присаживаться, садиться и вставать. Это очень важно. Лучше всего болезнь переносят люди от 18 до 45 лет. У них организм более податлив к терапии. Иммунная система работает на прежнем уровне. Легкие еще молодые. Тяжелее всего болезнь протекает у пожилых людей.
«ПОСЛЕ КОМЫ ПАЦИЕНТЫ В ПАНИКЕ»
Как я сказал уже, многих пациентов удается вывести из комы. У некоторых из них возникает паника. Человек не понимает, что происходит. Приходится объяснять, что он в реанимации, что не надо сопротивляться аппарату ИВЛ. После этого люди успокаиваются, просят пустить к ним родственников. Они никогда не рассказывают, что он пережил. Это просто обычный сон. И ничего по этому поводу не может рассказать. Все зависит от препаратов. Некоторые видят сны – кто-то радужные, кто-то страшные.
Если человек сам не может говорить из-за тяжелого течения болезни, но он в сознании, то мы используем переписки. Даем ему бумажку с блокнотами. Они в основном просят передать родственникам, что у них все хорошо. Спрашивают, как долго им вентилироваться. Спрашивают врачебный прогноз. Бывают и более простые диалоги с больными. Мы задаем вопросы. Они отвечают морганием: один раз — да, два раза — нет.
Лечение больных коронавирусом проходит так: даем антибиотики, противовирусные препараты, проводим инфузионную терапию, ставим капельницы. Проводим респираторную терапии, даем препараты разжижающие кровь. Могу сказать, что препараты помогают. Пациентов после них переводят из реанимации в отделение с улучшением.
От переливания плазмы эффект происходит не сразу. Она нужна в основном тяжелым пациентам. Будем изучать этот процесс, смотреть. Сейчас идет отток пациентов со средним и тяжелым течение болезни. У них больше всего антител. Поэтому создаются списки, планируется вызывать доноров на сдачу плазмы.
Дам вам совет, что нужно делать, чтобы избежать аппарата ИВЛ в случае заболевания. Надо надувать обычный воздушный шарик. Несколько раз в день по 5-10 минут. С тренированными легкими, с дыхательной гимнастикой будет проще перенести болезнь. Если заразился, то эта тренировка тоже имеет смысл.
И напоследок. Есть странное мнение, мол, к курильщикам болезнь не пристает. Пристает точно так же, как и к тем, кто не курил. Скажу больше: у курильщиков коронавирус должен протекать хуже.
Кто бы что ни говорил, но иммунитет определяет, как у вас будет протекать заболевание. Все дело в том, что хороший иммунитет будет препятствовать распространению инфекции. Я переболел в самом начале эпидемии, лечился в Боткинской больнице. Мы тогда уже работали с Covid-19. Я сразу понимал, что болезнь тяжелая, поэтому принимал все меры профилактики. Даже двоих детей с женой переселил в другую квартиру и жил один. К счастью, заболевание у меня прошло быстро. Только три дня была температура 39 градусов, кашель и озноб. А потом все симптомы прошли. Потери обоняния у меня не было. Но у многих моих знакомых, кто заболел коронавирусом позже, действительно пропали обоняние и вкус на неделю.
