Чем лечить урологическое воспаление
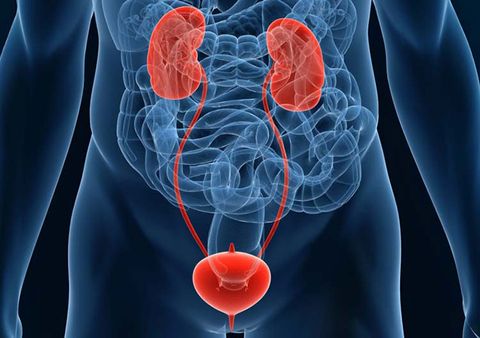
Урологические заболевания – это группа различных нарушений и воспалительных процессов органов мочевыделительной системы – почек, мочеточников, мочевого пузыря, уретры. Они в одинаковой степени актуальны для обоих полов и тесно взаимосвязаны с состоянием и функциональной активностью органов репродукции. Диагностикой и лечением урологических заболеваний занимаются уролог и нефролог. У мужчин уролог также лечит патологии мужской половой сферы.
Причины
К развитию урологических болезней могут привести следующие факторы:
- Инфекции. Патогенные микроорганизмы попадают в органы мочевыделительной системы извне или из других органов тазовой области. Риск заражения повышается при слабом уровне гигиены, неупорядоченных половых контактах, различных медицинских манипуляциях, стойких хронических воспалениях.
- Ослабление иммунной системы. Падение защитных сил организма дает «зеленый свет» самым различных инфекционным процессам, в том числе урологическим.
- Малоподвижный образ жизни. Нарушается кровообращение в органах таза, возникает застой крови, лимфы, что создает благотворную среду для патогенных процессов.
- Плохое питание, постоянные стрессы – ослабляют иммунитет, создают дефицит питания.
- Переохлаждение. Резкая смена температур может спровоцировать острое воспаление и обострение уже имеющихся хронических процессов.
- Неблагоприятная наследственность. Ряд заболеваний передается по наследству.
Симптомы урологических заболеваний
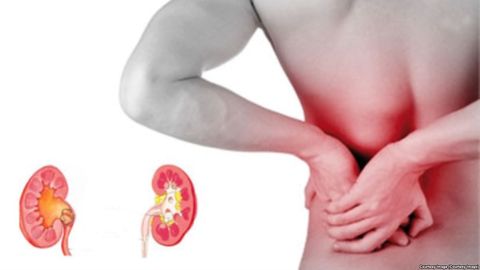
Урология занимается лечением всех органов мочевыделительной системы и наружных половых органов у мужчин. Проявления заболеваний при этом во многом схожи, поэтому необходима тщательная диагностика.
Перечень симптомов:
- дискомфорт при мочеиспускании – зуд, жжение, резь, болезненность;
- боли в зонах проекции мочевыделительных органов – в области поясницы, живота, половых органов (могут быть тянущими, ноющими, резкими, колющими);
- наличие сторонних включений в моче – крови, слизи, гноя;
- частые позывы к мочеиспусканию, иногда ложные;
- появление высыпаний и покраснений на наружных половых органах;
- неприятные ощущения во время полового акта;
- ослабление потенции у мужчин.
Основные виды урологических заболеваний
Среди общей массы урологических патологий следует выделить две основные группы: общие и специфические. Общие урологические заболевания характерны для обоих полов, но ввиду особенностей строения мочевыделительной системы чаще проявляются у женщин. Самые распространенные в этом списке:
- пиелонефрит – неспецифическое воспаление бактериальной природы с поражением чашечек, лоханок и паренхимы почек (соотношение женщины/мужчины – 6:1);
- цистит – воспаление слизистой выстилки мочевого пузыря (женщины/мужчины – 30:1);
- уретрит – воспаление стенки мочеиспускательного канала (у обоих полов встречается примерно в равной степени);
- энурез (недержание мочи) – носители заболевания чаще всего дети (90% случаев), а также пожилые люди старше 65 лет (63% из них – женщины);
- мочекаменная болезнь.
У мужчин встречаются следующие болезни:
- простатит;
- гиперплазия простаты;
- баланопостит;
- фимоз и парафимоз;
- различные варианты гипоспадии (диагностируют и лечат преимущественно в детском возрасте).
Отдельно стоит выделить онкологические заболевания, которые способны поражать любой участок мочеполовой системы: почки, мочевой пузырь, простату (у мужчин).
Лечение урологических заболеваний
Методы терапии подбирают только после тщательной диагностики и выяснения причин заболевания. В арсенале врачей-урологов числятся консервативные методы (медикаментозное лечение, физиотерапия) и хирургические вмешательства.
Применяются следующие группы лекарственных средств:
- обезболивающие – снимают болевой синдром;
- противовоспалительные – устраняют признаки воспаления (повышение температуры, гиперемию);
- диуретики – улучшают отток мочи и предотвращают ее застой;
- антибиотики местного и системного действия – действуют непосредственно на инфекционного возбудителя;
- средства для улучшения микроциркуляции крови – стимулируют крово- и лимфоток, улучшают питание и оксигенацию тканей;
- иммуностимуляторы и иммуномодуляторы – необходимы для укрепления иммунной системы;
- витаминные препараты – неотъемлемые участники различных биохимических процессов в организме.
Физиотерапия усиливает действие лекарственных препаратов, ускоряет заживление тканей после операции, повышает защитные и регенеративные способности организма. Востребованные методы:
- электрофорез – стимулирует обменные процессы, ускоряет доставку лекарственных средств в зону воздействия;
- магнитотерапия – улучшает питание и оксигенацию тканей, запускает восстановительные процессы;
- амплипульс – улучшает кровоснабжение, оказывает противовоспалительный, обезболивающий эффект;
- лазерное излучение (в том числе ВЛОК) – устраняет основные признаки воспаления;
- лазерно-вакуумный массаж – восстанавливает циркуляцию крови, запускает процессы регенерации.

Хирургическое вмешательство используют при физических травмах, онкологических заболеваниях, наличии врожденных дефектов, хронических воспалений с рубцеванием тканей и образованием некротических участков. Операция является крайним средством и применяется только тогда, когда консервативная терапия не в состоянии устранить проблему.
Среди востребованных хирургических процедур можно выделить:
- операции по устранению недержания мочи – имплантация искусственного сфинктера, слинговые операции;
- хирургия почек – нефростомия, нефроэктомия;
- трансплантация почек;
- хирургия мочевого пузыря – цистостомия (троакарная, открытая);
- реконструктивные операции после удаления мочевого пузыря и т.п.
Справка! Многие виды операций проводят методами эндоскопии и лапароскопии – с минимальным повреждением тканей. Использование специальной техники устраняет риск кровотечений, значительно сокращает реабилитационный период, демонстрирует более эстетичный внешний вид и минимум шрамов.
Немалая часть урологических операций связана с коррекцией органов мужской половой системы. Среди них:
- хирургическое устранение гипоспадии с восстановлением недостающей части уретры;
- циркумцизио (обрезание) – по религиозным причинам или для устранения фимоза полового члена;
- хирургия простаты;
- сосудистая хирургия при лечении варикоцеле и т.п.
Профилактика
Для предотвращения болезней мочеполовой системы достаточно придерживаться следующих рекомендаций:
- Тщательно соблюдайте правила интимной гигиены – ежедневные подмывания теплой водой и смена нижнего белья являются обязательной нормой для поддержания здоровья мочевыделительной и половой систем. Чтобы не нарушать кислотно-щелочной баланс слизистых тканей, пользуйтесь специальными средствами интимной гигиены с гипоаллергенным составом.
- Не допускайте переохлаждений – одевайтесь по погоде, особое внимание уделяйте области поясницы.
- Носите дышащую одежду, не утягивайте область таза узкими джинсами и жесткими поясами – нарушение тока крови провоцирует кислородное голодание тканей.
- Придерживайтесь здорового рациона питания – регулярное восполнение потребности организма в питательных и биологически активных веществах является необходимым условием для его нормальной работы. При склонности к урологическим заболеваниям из рациона следует исключить острую и копченую пищу, алкоголь.
- Практикуйте умеренные физические нагрузки – они предотвратят застой крови в органах таза.
- Воздерживайтесь от неупорядоченной половой жизни, особенно с незащищенными половыми контактами. Отказ от презервативов при сексе с малознакомым партнером может привести к неприятным последствиям.
- Регулярно восполняйте водный баланс организма – недостаток воды способствует застою мочи, активному развитию инфекционных возбудителей и сбою минерального обмена с образованием камней. Суточная норма для взрослого человека в среднем составляет 1,5–2 литра чистой негазированной воды.
- Старайтесь избегать продолжительных стрессов и физических перегрузок – работа на износ ослабляет защитные силы организма.
- Регулярно проходите профилактические осмотры с полным набором лабораторной и инструментальной диагностики – это позволит выявить патологию на ранних стадиях и назначить подходящее лечение.
- При склонности к заболеваниям мочевыделительной системы периодически принимайте растительные уросептики – профилактические препараты на основе фитосборов. Они мягко восстановят работу выделительной системы, укрепят иммунитет и предотвратят развитие инфекции.
И, самое главное, вовремя лечите любые воспалительные процессы в организме. Недолеченный заболевания способны стать источником хронических воспалений, в том числе органов мочеполовой системы. Чтобы не допустить серьезных осложнений, своевременно обращайтесь к врачу и не ленитесь пройти полный курс лечебных мероприятий.

Одна из самых частых причин обращения мужчин и женщин к урологу – это инфекционные заболевания.
Поговорим о том, какими они бывают, как проявляются и лечатся, к каким последствиям приводят.
Что такое урологические инфекции
Урологическими инфекциями называют любые инфекционные процессы, если они поражают органы мочевыделительной системы.
Воспаляться может уретра, мочевой пузырь, мочеточники, почки. Такие инфекции могут быть вызваны специфическими или неспецифическими микроорганизмами.
При специфических патологиях причиной чаще всего является заражение от другого человека. В качестве примера можно привести венерические заболевания. Например, уреаплазменная инфекция, гонорея, трихомониаз и т.д.
Симптомы появляются после инкубационного периода. Он может составлять от нескольких дней до нескольких недель. Продолжительность зависит от вида инфекции, особенностей иммунитета, приема препаратов и т.д.
Некоторые специфические инфекции мигрируют в структуры мочевыделительной системы из других органов. Например, туберкулез первично поражает легкие, но затем с током крови может распространяться в почки.
Неспецифические инфекционные процессы обычно вызваны бактериями, реже – грибками. Это стафилококковая, стрептококковая инфекция. Наиболее частым возбудителем остается кишечная палочка.
На втором месте – протей.
При пиелонефрите очень часто обнаруживаются клебсиеллы. Заражение от другого человека обычно не происходит.
Грибок кандида в структуре урологических инфекций достигает 11%. Инфекция может заноситься различными способами. Бактерии могут попасть в мочевой пузырь и почки восходящим путем из других очагов.
Иногда это инфекционные осложнения хирургических операций или инвазивных диагностических манипуляций. Кроме того, воспаление может возникнуть на фоне сниженного иммунитета, в результате активизации условно-патогенной флоры. Однако в любом случае требуется занесение инфекции тем или иным способом.
Моча в норме стерильна, в почках микроорганизмы не живут. Но они могут попадать туда из других органов восходящим, гематогенным или лимфогенным путем.
Урологические инфекции у женщин
У женщин урологические инфекции встречаются гораздо чаще, чем у мужчин. Особенно в репродуктивном возрасте.
У женщин в 30 раз чаще в моче обнаруживается гной и бактерии. Но с возрастом это соотношение изменяется.
После 65 лет бактериурия выявляется у 20% женщин и 10% мужчин.
У девочек до 13 лет урологические инфекции встречаются очень редко. До указанного возраста соответствующая группа заболеваний диагностируется лишь у 3% девочек.
Но после полового созревания частота урологических патологий значительно возрастает. Уже до 24 лет 35% женщин минимум один раз получали лечение по поводу инфекции мочевыделительных путей.
Факторы риска урологических инфекционных заболеваний для женщин:
- незащищенные половые контакты;
- использование спермицидов;
- наследственность (урологические инфекции у матери).
После менопаузы риск повышается в случае:
- отсутствия заместительной терапии эстрогенами;
- катетеризации мочевого пузыря;
- атрофического вагинита;
- нарушения функции мочевого пузыря и наличия остаточной мочи.
При рецидивирующем цистите у женщин в 3 раза повышается риск пиелонефрита.
Урологические инфекции у мужчин
Инфекции мочевыделительной системы у мужчин диагностируются значительно реже в любом возрасте. До 13 лет только 1% мальчиков переносят урологические заболевания инфекционного происхождения.
У мужчин практически не встречается острый цистит. Его встречаемость не превышает 8 случаев на 100 тысяч населения в год.
У представителей мужского пола инфекции в урологии часто сочетаются с воспалением репродуктивных органов. Нередко уретрит переходит в простатит.
Урологические инфекции: классификация
По анатомической классификации выделяют инфекции в урологии верхних и нижних мочевыделительных путей.
К нижним относятся уретра и мочевой пузырь.
К верхним – инфекции почек (пиелонефрит). Все заболевания могут быть острыми или хроническими. Хронической формой патологии считается урологическое заболевание, рецидивирующее 2 раза за 6 месяцев или 3 раза за 12 месяцев.
Инфекции в урологии делятся на больничные и внебольничные.
Больничными считаются те инфекционные процессы, которые развились при нахождении пациента в стационаре. Их причиной может быть цистоскопия, установка уретрального катетера, хирургические операции.
На практике госпитальные урологические инфекции чаще всего развиваются вследствие длительного использования катетера.
Симптомы урологической инфекции
В основном инфекции в урологии поражают уретру, мочевой пузырь или почки. Симптомы при этом возникают разные.
При уретрите больные в основном жалуются на:
- боль при мочеиспускании;
- зуд в уретре;
- выделения;
- болезненность полового акта.
При цистите отмечаются:
- сильные и частые позывы к мочеиспусканию;
- боль над лонным сочленением;
- чувство неполного опорожнения пузыря;
- иногда – кровь в моче.
При пиелонефрите повышается температура тела. Возникают и другие интоксикационные симптомы. Больные жалуются на головную боль, слабость, недомогание. Появляется боль в пояснице. Возможны рвота и диарея.
У 10% больных появляется выраженная гематурия (кровь в моче). Возможна острая почечная недостаточность. В этом случае вначале наступает увеличение диуреза, а затем его снижение.
Анализы при инфекциях в урологии
Целью диагностических процедур при подозрении на инфекцию является:
- подтверждение инфекционного происхождения симптомов (дифференциальная диагностика с онкологическими, дисметаболическими и другими заболеваниями);
- определение локализации воспаления;
- оценка распространенности и выраженности патологии;
- установление вида возбудителя;
- подбор оптимальной схемы терапии.
Основным материалом для исследования является моча. В ней могут быть обнаружены патогенные или условно-патогенные микроорганизмы.
У мужчин первые 10 мл мочи – это смыв уретры. Дальше можно получить порцию мочи, которая проходит через мочевой пузырь и отражает состояние почек.
В некоторых случаях в моче при урологических инфекциях нет гноя и бактерий. Например, при абсцессе почки или апостематозном пиелонефрите.
Наличие в моче эритроцитов или видимой крови чаще всего указывает на сопутствующую мочекаменную болезнь, некротический папиллит, воспаление шейки мочевого пузыря.
Виды мазков при инфекции в урологии
При локализации воспаления в нижних отделах мочевыделительной системы одним из назначаемых исследований являются мазки. Их берут из уретры.
Мазки могут исследоваться:
- под микроскопом;
- при помощи ПЦР;
- высеиваться на питательную среду.
Микроскопия мазка – простое, быстрое и информативное исследование. С его помощью можно установить сам факт наличия воспалительного процесса, что важно для дифференциальной диагностики с заболеваниями неинфекционной этиологии. Инфекция подтверждается, если в мазке много лейкоцитов. Кроме того, могут быть обнаружены некоторые возбудители.
Из половых инфекций можно выявить трихомонады и гонококки. Из неспецифической флоры нередко обнаруживаются дрожжеподобные грибы.
При подозрении на половые инфекции, вызвавшие воспалительные процессы мочевыделительной системы, назначают ПЦР.
В ходе исследования можно выявить множество различных инфекций. Это хламидиоз, уреаплазмоз, гонорея и т.д. Диагностика при помощи ПЦР очень точная. Она дает возможность обнаружить микроорганизмы, даже если они присутствуют в минимальных количествах.
Посев на чувствительность при инфекциях в урологии.
Посев мочи или мазка из урогенитального тракта – один из основных методов диагностики инфекций. Особенно в случае неспецифических воспалительных процессов.
На питательной среде через несколько дней вырастают колонии бактерий. После этого проводится определение их чувствительности к антибактериальным препаратам.
К каждому лекарственному средству выделенная бактерия может быть:
- нечувствительной – в таком случае в анализе вы увидите обозначение в виде латинской буквы R;
- слабочувствительной – обозначается буквой I;
- высокочувствительной – указано как S.
Данное исследование занимает несколько дней. Но зачастую оно значительно помогает врачу в подборе эффективной антибиотикотерапии.
Анализы крови при инфекциях в урологии
При неспецифическом воспалении почек может быть проведен посев крови на питательную среду. Оно может быть информативным, даже если в моче бактерий нет. Например, при пиелонефрите или абсцессе почки с корковым расположением инфекционных очагов. Но из крови бактерии высеиваются не более чем в 20% случаев.
При специфических инфекциях может быть назначена диагностика методом ИФА. В ходе исследования определяются антитела в крови. Таким способом могут обнаруживать сифилис, уреаплазмоз, хламидиоз.
В ходе исследования определяются антитела в крови. Таким способом могут обнаруживать сифилис, уреаплазмоз, хламидиоз.
Меньшее значение ИФА имеет в диагностике гонореи, трихомониаза. Потому что исследование не всегда точное. Его результаты могут быть оценены как ориентировочные, а не подтверждающие.
Схемы лечения урологических инфекций
Основа лечения любых инфекций – это этиотропная терапия. Она направлена на эрадикацию возбудителя.
Схем лечения существует много.
При бактериальных инфекциях назначаются антибиотики.
При грибковых поражениях мочевыделительной системы используются антимикотики. Но нужно понимать, что универсальных антибиотиков нет. Они подбираются индивидуально, исходя из выявленной инфекции. По возможности учитываются данные антибиотикограммы.
В схему терапии могут быть включены местные препараты. Это антисептики, которые используются для промывания уретры и мочевого пузыря.
Применяется и вспомогательное лечение. Это симптоматическая и патогенетическая терапия.
Могут быть назначены ферменты, противовоспалительные средства, фитопрепараты, диуретики. Лечение чаще всего проходит амбулаторно.
Хотя некоторым пациентам требуется госпитализация. Она необходима в случае тяжелого пиелонефрита, развития осложнений, а также при беременности.
Беременных держат в стационаре до нормализации температуры тела.
Иногда требуется хирургическое лечение. Пиелонефрит может перейти в абсцесс. Он требует проведения дренирования.
Эффективные антибиотики при инфекции в урологии
При урологических инфекциях не всегда удается установить возбудителя и оценить чувствительность к антибиотикам. К тому же, на это требуется время, а терапию желательно назначать немедленно. Поэтому часто лечение проводится эмпирически.
Препаратами выбора при неспецифических инфекциях мочевыводящих путей остаются фторхинолоны. Их назначают при циститах и пиелонефритах.
Применяются препараты в таблетках. Это может быть ципрофлоксацин или левофлоксацин. В случае тяжелого состояния пациента лечение иногда начинают с парентеральных форм антибиотиков. Могут применяться как фторхинолоны, так и цефалоспорины 3-4 поколения.
В последующем после нормализации состояния пациента переходят на таблетированные формы препаратов.
В случае развития инфекций у женщин при беременности фторхинолоны не используют. Потому что они противопоказаны в период гестации. Назначают цефалоспорины или защищенные полусинтетические пенициллины.
Отдельно стоит сказать о лечении половых инфекций.
Воспаление мочевыделительных путей может развиться на фоне венерических заболеваний. В этом случае антибиотики подбираются разные, исходя из возбудителя.
При сифилисе назначают бензилпенициллин.
При гонорее используют цефтриаксон.
При трихомониазе предпочтение отдают орнидазолу.
При хламидиозе или уреаплазмозе назначают азитромицин, доксициклин или джозамицин.
Важно выявить возбудителя перед тем как проводить лечение. Иначе антибиотикотерапия может оказаться неэффективной. С помощью ПЦР патогена можно установить за 1 день.
Инстилляции при инфекции в урологии
В качестве вспомогательного метода лечения проводятся инстилляции. Антисептики вводятся в уретру и мочевой пузырь. Они помогают быстрее избавиться от воспалительного процесса и снижают риск осложнений. Инстилляции проводятся только врачом.
Основные показания:
- рецидивирующие урологические инфекции;
- хронический вялотекущий воспалительный процесс;
- интерстициальный цистит.
В острой фазе воспаления инстилляции стараются не делать.
В основном метод лечения назначают женщинам с хроническим циститом. Его предпочтительно назначать после цистоскопии с биопсией.
Сроки лечения
Терапия длится от 1 дня до 2 недель.
Это зависит от:
- вида инфекции;
- выделенного возбудителя;
- локализации воспаления;
- давности и тяжести процесса;
- реакции на лечение.
Повторные курсы в случае рецидива могут быть больше.
Побочные эффекты и осложнения при лечении урологических инфекций
Какие бы ни были побочные эффекты от антибиотиков, отказ от их применения очень опасен. Потому что инфекция может подниматься всё выше.
При поражении почек развивается пиелонефрит. Он может переходить в абсцесс. Тот часто требует хирургического лечения.
При тяжелых абсцессах иногда возникает необходимость удаления почки. А частота летальных исходов достигает 20%. Поэтому отказываться от антибиотиков – глупо.
Большинство побочных эффектов, которые они вызывают, далеко не самые тяжелые и полностью обратимые. Люди могут жаловаться на тошноту, головную боль, диспепсию. Иногда возникают аллергические реакции. В основном они имеют кожные проявления. В подобных случаях антибиотики заменяют препаратами другой группы.
Осложнением после антибиотикотерапии могут быть грибковые инфекции. В этом случае пациенту назначают таблетку флуконазола 150 мг внутрь однократно.
Контрольные анализы после лечения урологических инфекций
В случае острой неспецифической инфекции в большинстве случаев удается добиться полного излечения без последствий.
Через 2 недели после курса терапии назначается посев мочи. Если он отрицательный, и данные клинического обследования указывают на выздоровление, дальнейшее наблюдение за пациентом не требуется.
Если же результат положительный, требуется повторный курс терапии. При неосложненных заболеваниях он может длиться 1-2 недели.
При осложненном пиелонефрите курс достигает 6 недель. В случае специфических инфекций требуется подтверждение элиминации возбудителя. Для этого проводят бак посев или ПЦР.
Стандартные сроки проведения исследования – через 2 недели после отмены антибиотиков.
При отрицательных результатах пациент считается излечившимся.
При положительных – нужен повторный курс другим препаратом.
Осложнения инфекций в урологии
Нередко длительно протекающие заболевания становятся хроническими или рецидивирующими.
Факторы риска хронизации процесса:
- раннее начало половой жизни;
- отказ от обращения к врачу при острой форме инфекции в урологии;
- частая смена партнеров;
- сахарный диабет;
- почечная недостаточность;
- стаз мочи;
- дисбактериоз;
- устойчивость бактерий к антибиотикам;
- иммунодефицит.
Осложненной считается инфекция в урологии, которая не реагирует на короткий курс антибиотикотерапии.
Она сочетается с:
- анатомическими нарушениями в органах мочевыделительной системы;
- метаболическими нарушениями;
- дисгормональными процессами;
- иммунодефицитными состояниями;
- атипичными микроорганизмами.
Осложнениями острых инфекций может быть формирование абсцессов, свищей.
Гной может попадать в кровь с развитием сепсиса и септического шока. При длительном течении пиелонефрита может развиваться хроническая почечная недостаточность.
У беременных женщин осложнения могут быть следующими:
- преждевременные роды;
- антенатальная гибель плода;
- хориоамнионит и разрыв оболочек плодного пузыря.
Многие инфекции приводят к заражению ребенка во время родов.
Куда обратиться с инфекциями в урологии
Далеко не все больные ходят к врачу. С этим связана высокая частота осложнений, которые дают урологические инфекции. Как показали исследования, в России только 60% больных обращаются за помощью. Остальные 40% практикуют самолечение.
Из тех 60%, кто ищет помощи, первично обращаются:
- к гинекологу – 17%;
- к урологу – 15%;
- к терапевту – 11%;
- в аптеку – 4%;
- к другим врачам – 13%.
Возможно, вы не знаете, к какому врачу обратиться при инфекции в урологии, чтобы получить адекватное лечение.
Приходите на прием к урологу в нашу клинику. Мы проведем диагностику и выясним причину проблемы. Затем доктор назначит лечение. Оно позволит в кратчайшие сроки избавиться от инфекции и предотвратить осложнения. Не стоит запускать болезнь. Ведь многие инфекции достаточно быстро прогрессируют без антибактериальной терапии.
Своевременный визит к врачу снизит продолжительность лечения и уменьшит срок нетрудоспособности.
При подозрении на урологические инфекции обращайтесь к автору этой статьи – урологу, венерологу в Москве с многолетним опытом работы.
