Черпаловидный хрящ гортани воспаление
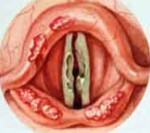
Хондроперихондрит гортани – это воспаление перихондрия и непосредственно хрящей гортани. Основные симптомы: боль в верхней или средней трети шеи, усиливающаяся при кашле и глотании; покраснение, отек этой области, формирование округлого образования; нарушения акта глотания; осиплость голоса, изменение его тембра; выраженная общая интоксикация. Диагностика заключается в сборе анамнеза, общем осмотре, непрямой ларингоскопии, оценке результатов лабораторных и инструментальных тестов. Лечение подразумевает дренирование полости абсцесса, антибактериальную и дезинтоксикационную терапию, противовоспалительные, антигистаминные средства, физиотерапию.
Общие сведения
Хондроперихондрит гортани встречается относительно редко. Общая заболеваемость составляет порядка 1-2 случаев на 10 000 населения. Свыше 60% из них – первичные и гнойные формы заболевания. Согласно статистическим данным, в большинстве случаев наблюдается поражение черпаловидного и перстневидного хряща, реже – щитовидного, крайне редко – надгортанника. Чаще болеют лица в возрасте от 30 до 50 лет. Патология одинаково распространена среди представителей мужского и женского пола. Более чем у 35% пациентов с таким диагнозом возникают осложнения в виде стеноза гортани, стойкого нарушения голосовой функции и хронического кислородного голодания.

Хондроперихондрит гортани
Причины
Патология развивается при инфицировании перихондрия или непосредственно хряща патогенными стрептококками и стафилококками, реже – пневмококками, возбудителями специфических заболеваний – микобактерией туберкулеза, бледной трепонемой, вирусами гриппа, сальмонеллами. Причиной могут быть:
- Травматические повреждения. Наиболее распространенная этиологическая группа. В нее входят колотые и резаные раны, тупые травмы, огнестрельные ранения. Сюда же можно отнести ожоги глотки глотки различной этиологии, перенесенные оперативные вмешательства.
- Сопутствующие заболевания. Поражение хрящевых структур может развиваться в качестве осложнения гортанной ангины, гриппа, острых и хронических ларингитов, подслизистых абсцессов, рожистого воспаления, брюшного и сыпного тифа, туберкулеза, сифилиса, пневмоний.
- Медицинские манипуляции. Хондроперихондрит может провоцироваться бужированием пищевода, длительной интубацией, проведением бронхоскопии или трахеотомии. Редко в роли этиологического фактора выступает лучевая терапия при онкологических патологиях, снижающая местную резистентность тканей.
Патогенез
Проникновение инфекционных агентов к хрящам гортани происходит несколькими путями, преимущественно – контактным и гематогенным. Первично в месте поражения развивается воспаление надхрящницы. Наружные слои перихондрия обладают более высокой резистентностью, из-за чего в них наблюдается только умеренная инфильтрация, слабовыраженная пролиферация фиброзной ткани. Внутренние слои, отвечающие за рост и кровоснабжение хрящей, более чувствительны к воспалению, что проявляется формированием большого количества экссудата между надхрящницей и хрящом.
Это нарушает трофику и иммунологическую резистентность последнего. Вторично развивается хондрит с последующей секвестрацией и некрозом. Самыми восприимчивыми к таким процессам являются гиалиновые хрящи, которые не имеют собственных кровеносных сосудов.
Классификация
С учетом этиопатогенетического варианта выделяют две основные формы:
- Первичные. Развиваются в качестве самостоятельного заболевания вследствие прямого инфицирования хрящевого скелета. Включают поражения, спровоцированные травмой и метастазированием инфекции из отдаленных очагов.
- Вторичные. Являются результатом других патологических процессов, локализующихся в этой же анатомической области, в том числе – банальных и специфических воспалений слизистых оболочек.
В зависимости от клинического течения, хондроперихондрит гортани разделают на:
- Гнойный или абсцесдирующий. Воспалительные изменения хрящей и надхрящницы приводят к формированию абсцесса. Зачастую развивается при хондроперихондритах травматической и инфекционной этиологии.
- Склерозирующий или фиброзный. Воспалительный процесс становится причиной склерозирующих изменений, гипертрофии перихондрия и формирования соединительнотканных рубцов. Встречается при хронических ларингитах.
На основе локализации субперихондриального воспалительного инфильтрата, принято выделять следующие варианты заболевания:
- Внутренний. Характеризуется вовлечением в процесс преимущественно внутренней поверхности хряща и надхрящницы, обращенной к просвету гортани.
- Наружный. Наблюдается воспаление наружного перихондрия, сопровождающееся более выраженными изменениями на передней поверхности шеи.
Симптомы хондроперихондрита гортани
При первичном варианте симптомы возникают остро. Первым признаком становится ярко выраженный интоксикационный синдром – резкое повышение температуры тела до 39,5-40,0° C, озноб, сильная слабость, разлитая головная боль, одышка инспираторного характера. Увеличиваются передние и задние шейные лимфатические узлы. В дальнейшем клиническая картина зависит от локализации патологического процесса.
Вторичные хондроперихондриты отличаются постепенным развитием заболевания, меньшей интенсивностью системной интоксикации. Зачастую в подобных случаях отсутствует выраженная симптоматика, формирования абсцесса не происходит.
При наружном варианте патологии кашель, глотание и разговор провоцируют умеренную тупую боль с эпицентром на передней поверхности средней или верхней трети шеи. Боль усиливается при наклонах и поворотах головы. Спустя некоторое время в этом месте формируется небольшое плотное образование, болезненное при пальпации. Постепенно болевой синдром усиливается, возникает иррадиация в околоушную зону. В области абсцесса кожа истончается, приобретает синюшный, затем желто-бурый оттенок, образование начинает флюктуировать. Если к этому моменту не проводится хирургическое вскрытие, гнойные массы самостоятельно прорываются наружу и образуют гнойный свищ. Одновременно с этим резко улучшается общее состояние больного.
Внутренний вариант хондроперихондрита протекает в более тяжелой форме. При нем быстро развивается стеноз гортани, что клинически проявляется сильной инспираторной одышкой, тахипноэ, шумным стридорозным дыханием. Типичная особенность – осиплость голоса, которая сопровождается сильным изменением тембра, вследствие чего голос становится неузнаваемым.
Далее возникает дыхательная недостаточность, которая характеризуется акроцианозом, общей подавленностью, нарушением сна, снижением толерантности к физическим нагрузкам. В некоторых случаях она нарастает настолько быстро, что возникает потребность проведения неотложной трахеотомии. Прорыв абсцесса сопровождается внезапным приступом сильного кашля с отхождением большого количества гнойных масс, после которого интенсивность всех имеющихся симптомов существенно снижается.
Осложнения
Наиболее частое осложнение – стеноз гортани и хроническая гипоксия. Причина их развития – массивный некроз хрящевых тканей, на месте которых формируются соединительнотканные рубцы, деформирующие и сужающие просвет органа. При прорыве внутреннего гнойника во время сна имеется риск попадания гнойных масс в дыхательные пути с развитием аспирационной пневмонии или асфиксии. Реже наблюдается распространение инфекционного процесса в межфасциальные пространства с формированием флегмоны шеи. Последняя может проводить к внутричерепным осложнениям, медиастинитам. Также бактерии и их токсины могут проникать в системный кровоток, вызывая сепсис.
Диагностика
Для постановки диагноза опытному отоларингологу достаточно комплексного анализа жалоб пациента и данных физикального осмотра. При опросе уточняется наличие недавно полученных травм в шейной области, проведение медицинских манипуляций, имеющиеся сопутствующие патологии, в особенности – туберкулез, ларингиты, сифилис. При дальнейшем обследовании больного используется:
- Общий осмотр. При наружной форме патологии на поверхности шеи определяются характерные изменения кожных покровов, образование круглой или овальной формы. При длительном течении заболевания и наличии хронической гипоксии выявляется общая бледность, цианотичный оттенок кончиков пальцев и губ, общая заторможенность, повышенная частота дыхания, одышка, наличие дыхательных шумов, стридора.
- Непрямая ларингоскопия. При объективном осмотре гортани визуализируется диффузная гиперемия, отечность слизистых оболочек. Внутренняя форма хондроперихондрита щитовидного хряща проявляется общим сужением просвета за счет шаровидного образования, сглаживающего контуры других хрящей. При поражении надгортанника последний резко утолщается, становится ригидным, перекрывает вход в вестибулярную часть гортани. Воспаление черпаловидных хрящей приводит к отеку черпало-надгортанной складки и грушевидного синуса, шаровидной деформации надгортанника. Воспаление перстневидного хряща сопровождается концентрическим сужением гортанной полости.
- Лабораторные тесты. В общем анализе крови обнаруживается резкое повышение уровня лейкоцитов, смещение лейкоцитарной формулы в сторону юных нейтрофилов, увеличение СОЭ. При хондроперихондрите сифилитической этиологии определяется позитивная реакция Вассермана, при туберкулезной – реакция Манту. При наличии кашля с гнойными выделениями осуществляется микробиологическое исследование последних, полученная микрофлора проходит тест на чувствительность к антибиотикам.
- Рентгенография шеи. Используется при невозможности провести полноценную дифференциальную диагностику. На рентгенограмме визуализируется тень с четкими границами, в отдельных случаях имеющая горизонтальный уровень. При недостаточной информативности полученных снимков назначается КТ шеи и МРТ мягких тканей шеи, которые четко визуализируют размеры и локализацию абсцесса, деформацию хрящей гортани.
Лечение хондроперихондрита гортани
Лечение проводится только в отоларингологическом или хирургическом стационаре. Терапевтическая тактика зависит от этапа заболевания. На ранних стадиях (до образования гнойной полости) показана массивная антибактериальная терапия. При наличии сформировавшегося абсцесса требуется операция. Программа лечения может включать:
- Хирургическое вмешательство. Заключается в наружном или эндоскопическом вскрытии полости абсцесса, эвакуации гнойных масс удалении хрящевых секвестров и некротизированных тканей, постановке дренажной системы. Часто перед проведением операции выполняется трахеостомия, которая позволяет использовать ингаляционный наркоз и предотвратить аспирацию гноя.
- Антибиотикотерапия. Применяются субмаксимальные или максимальные дозы антибактериальных средств широкого спектра действия – цефалоспоринов, сульфаниламидов, полусинтетических пенициллинов, аминогликозидов. В дальнейшем назначаются препараты, к которым высеянная микрофлора проявила наибольшую чувствительность.
- Симптоматические средства. При необходимости применяются антигистаминные и противовоспалительные препараты, анальгетики. Купирование интоксикационного синдрома проводится при помощи инфузионной терапии плазмозаменителями, аутогемотрансфузий. Для местной обработки используются растворы антисептиков. В качестве общеукрепляющих средств назначаются витаминные комплексы, биостимуляторы.
- Физиотерапия. Положительное влияние на течение заболевания оказывают УФО, УВЧ, СВЧ, фоноэлектрофорез по Крюкову-Подмазову, ионогальванизация на гортань с йодидом калия или хлоридом кальция. Выбор того или иного метода зависит от характера имеющегося воспалительного процесса.
Прогноз и профилактика
Прогноз при своевременной диагностике и правильно подобранной терапевтической схеме благоприятный. В запущенных случаях полноценного восстановления голосовой и дыхательной функции достичь не удается, в связи с чем возникает необходимость выполнения хирургической пластики гортани. Специфические превентивные мероприятия в отношении этой патологии не разработаны. Профилактика хондроперихондрита гортани основывается на предотвращении травматических повреждений шеи, раннем лечении сопутствующих заболеваний, санации других очагов инфекции в организме, проведении общеукрепляющих мероприятий.
Хондроперихондрит гортани — это воспаление надхрящницы и хрящей скелета гортани, вызванное либо заболеваниями, описанными выше (гортанная ангина, острый ларингобронхит, подслизистый абцесс гортани), либо возникшее в результате травматического повреждения гортани с нарушением целости слизистой оболочки и надхрящницы и вторичного инфицирования, либо в результате изъязвления слизистой оболочки при таких заболеваниях, как сифилис, туберкулез и др.
Классификация хондроперихондритов гортани
- Первичные хондроперихондриты гортани:
- травматические;
- возникшие вследствие латентной инфекции;
- метастатические как осложнения общих инфекций (сыпной и брюшной тиф, грипп, пневмония, послеродовый сепсис и др.).
- Вторичные хондроперихондриты гортани:
- осложнения банальных острых ларингитов;
- осложнения банальных хронических ларингитов;
- осложнения специфических заболеваний гортани.
Причина хондроперихондрита гортани. В качестве возбудителей хронических хондроперихондитов гортани фигурируют стрептококки, стафилококки, пневмококки и микроорганизмы специфических инфекций (МБТ, бледная трепонема, вирусы гриппа и др.).
Патологическая анатомия и патогенез. Патологоанатомические изменения хрящей гортани определяются различной резистентностью к инфекции наружного и внутреннего слоев надхрящницы. Наружные слои более устойчивы к инфекции и реагируют на ее внедрение лишь некоторой инфильтрацией и пролиферацией клеток соединительной ткани, в то время как внутренние слои, обеспечивающие васкуляризацию и рост хрящей гортани, являются менее устойчивыми к инфекции. При возникновении воспаления надхрящницы между этими слоями, с одной стороны, и хрящом возникает прослойка гноя, которая отделяет надхрящницу от хряща, что лишает его трофического и иммунозащитного влияния надхрящницы и, как следствие, ведет к некрозу хряща и секвестрации (хондрит). Таким образом, поражаются в основном гиалиновые хрящи, которые не снабжены сосудами, а питаются через сосудистую систему надхрящницы.
При метастатических инфекциях воспалительный процесс может начаться в виде остеомиелита в области островков оссификации хрящей, образуя, как показал Liicher, множественные воспалительные очаги.
В большинстве случаев хондроперихондит гортани охватывает лишь один какой-либо хрящ гортани (черпаловидный, перстневидный и щитовидный, реже — хрящ надгортанника). При поражении щитовидного и перстневидного хряща воспалительный процесс может распространиться на наружную надхрящницу, что проявляется припухлостью на передней поверхности шеи, нередко гиперемией кожи и при прогрессировании заболевания — гнойными свищами на ее поверхности. В зависимости от локализации поднадхрящничного абсцесса различают внутренний и наружный перихондрит.
По ликвидации воспалительного процесса, как правило, образуется разной степени рубцовый стеноз гортани. Следует заметить, что развитие воспалительного инфильтрата надхрящницы не всегда завершается абсцессом; в этом случае процесс переходит в склерозирующий перихондрит, проявляющийся утолщением надхрящницы.
По данным Б.М.Млечина (1958), на первом месте по частоте поражения находится черпаловидный хрящ, затем перстневидный, реже щитовидный и крайне редко поражается надгортанник. При первичном хондроперихондите гортани абсцесс может достигнуть больших размеров, особенно при воспалении наружной надхрящницы, поскольку кожа, в отличие от слизистой оболочки, покрывающая внутреннюю надхрящницу, долго препятствуют прорыву гноя наружу и образованию свища. Вторичные хондроперихондиты гортани лишены этого препятствия, поэтому при них абсцессы не достигают большой величины и рано прорываются в просвет гортани.
Симптомы и клиническое течение хондроперихондита гортани. Первичные хондроперихондиты гортани протекают остро, сопровождаются высокой температурой тела (39-40°С), ознобом, инспираторной одышкой, общим тяжелым состоянием, выраженными воспалительными явлениями в крови. Вторичные хондроперихондиты гортани протекают менее остро и, как правило, вяло; при специфических инфекциях характеризуются соответствующими симптомами и патологоанатомическими изменениями.
При наружном хондроперихондите гортани отмечаются умеренно выраженные боли при глотании, фонации и кашле, боли в области переднего отдела шеи при поворотах головы. При нарастании клинической картины эти боли усиливаются и иррадиируют в ухо. Появляется болезненность при пальпации гортани. В области сформировавшегося абсцесса определяется флюктуация. В месте наибольшего истончения кожи образуется синюшное затем желтоватое пятно, затем абсцесс, если его своевременно не вскрывают, самостоятельно прорывается с образованием гнойного свища. Это приводит к улучшению общего состояния больного, снижению температуры тела и выздоровлению.
Значительно тяжелее протекают острые внутренние хондроперихондиты гортани. Для них характерно быстрое нарастание признаков стеноза гортани: дыхание становится шумным, стридорозным, частым; явления гипоксии нарастают столь стремительно, что приходится производить трахеотомию порой у постели больного. Характерными признаками этой формы хондроперихондита гортани является не столько осиплость и слабость голоса, сколько изменение его тембра до неузнаваемости, особенно при хондроперихондите гортани черпаловидных хрящей с вовлечением в воспалительный процесс черпалонадгортанных складок. Прорыв гноя в просвет гортани приносит облегчение лишь в том случае, если основная масса содержимого абсцесса исторгнута наружу в результате кашля. Если же опорожнение абсцесса произошло во время сна, то возникает опасность аспирационной пневмонии или даже асфиксии в результате спазма гортани.
Эндоскопическая картина при внутренних хондроперихондитов гортани чрезвычайно разнообразна и зависит от локализации патологического процесса. Слизистая оболочка гиперемирована, выпячена в виде шаровидного образования или в виде округлых инфильтратов, сглаживающих контуры пораженных хрящей. Перихондритические абсцессы на внутренней поверхности щитовидного хряща выпячивают слизистая оболочка внутрь гортани и вызывают ее сужение. Иногда виден внутригортанный свищ, чаще в области передней комиссуры (часто используют термины «передняя» и «задняя комиссура», отдавая дань традиции, фактически же в гортани имеется одна комиссура, расположенная в углу щитовидного хряща; слово комиссура обозначает слияние, соединение, больше таких анатомических образований в гортани нет; понятие «задняя комиссура» неверное, поскольку находящиеся там черпаловидные хрящи анатомически не соединены и между ними существует значительное меняющееся при фонации и дыхании расстояние, что совершенно не свойственно истинным комиссурам).
При диффузном хондроперихондите гортани общее состояние больного становится крайне тяжелым и может усугубляться явлениями сепсиса, общей гипоксией, а также некрозом хрящей с образованием секвестров. При ларингоскопии секвестры выявляются в виде беловатых хрящевых фрагментов различной формы с истонченными, выщербленными краями, подвергающимися гнойному расплавлению. Опасность возникновения секвестров заключается в их фактической трансформации в инородные тела, последствия которого непредсказуемы.
Случаи выздоровления при диффузном гангренозном хондроперихондите гортани завершаются рубцовым процессом и проваливанием ее стенок, что обусловливает в дальнейшем синдром стеноза гортани, проявляющийся хронической гипоксией и теми последствиями, к которым приводит это состояние.
Гипоксия, или кислородное голодание,- это общее патологическое состояние организма, возникающее при недостаточном снабжении тканей организма кислородом или нарушении ее утилизации. Гипоксия развивается при недостаточном содержании кислорода во вдыхаемом воздухе, например при подъеме на высоту (гипоксическая гипоксия) в результате нарушения внешнего дыхания, например при болезнях легких и дыхательных путей (дыхательная гипоксия), при нарушениях кровообращения (циркуляторная гипоксия), при болезнях крови (анемия) и некоторых отравлениях, например угарным газом, нитратами или при метгемоглобинемии (гемическая гипоксия), при нарушениях тканевого дыхания (отравления цианидами) и некоторых нарушениях тканевого обмена (тканевая гипоксия). При гипоксии возникают компенсаторные приспособительные реакции, направленные на восстановление потребления кислорода тканями (одышка, тахикардия, увеличение минутного объема кровообращения и скорости кровотока, увеличение в крови числа эритроцитов за счет их выхода из депо и повышение содержания в них гемоглобина и т. п.). При углублении состояния гипоксии, когда компенсаторные реакции не в состоянии обеспечить нормальное потребление кислорода тканями, наступает энергетическое их голодание, при котором в первую очередь страдают кора головного мозга и мозговые нервные центры. Глубокая гипоксия ведет к умиранию организма. Хроническая гипоксия проявляется повышенной утомляемостью, одышкой и сердцебиением при незначительной физической нагрузке, снижением трудоспособности. Такие больные истощены, бледны с цианотичной окраской каймы губ, глаза впалые, психическое состояние подавленное, сон беспокойный, неглубокий, сопровождающийся кошмарными сновидениями.
Диагностика хондроперихондита гортани. Первичный перихондрит практически не дифференцируется от септического отечного ларингита и флегмоны гортани, появление на слизистой оболочке язв облегчает диагностику хондроперихондита гортани. Отек передней поверхности шеи, наличие гнойных свищей и секвестров являются достоверными признаками этого заболевания. Диагностика дополняется тяжелой клинической картиной, явлениями удушья и острой гипоксии. Важным дифференциально-диагностическим подспорьем, наряду с прямой ларингоскопией, является рентгенографическое исследование гортани, при котором воспалительные ее отеки, так же как и отеки невоспалительного характера, достаточно легко дифференцируются от травматических и опухолевых поражений. Применяют метод томографии и боковую проекцию, при которых выявляют зоны деструкции хрящей гортани и оценивают динамику патологоанатомических изменений при хондроперихондите гортани.
Дифференциальную диагностику при хондроперихондите гортани проводят с туберкулезом, сифилисом, раком гортани, особенно в тех случаях, когда при этих заболеваниях возникает вторичный воспалительный процесс (суперинфекция). При наличии наружных свищей хондроперихондит гортани дифференцируют от актиномикоза.
Лечение хондроперихондита гортани в стадии дебюта проводят массивными дозами антибиотиков широкого спектра действия в сочетании с гидрокортизоном, антигистаминными препаратами и противоотечным лечением. При возникновении абсцесса и секвестров проводят хирургическое лечение, применяя наружный или эндоскопический метод, целью которого является вскрытие гнойника (флегмоны) и удаление хрящевых секвестров. Во многих случаях перед основным хирургическим вмешательством производят нижнюю трахеотомию для дачи эндотрахеального наркоза, предотвращения затекания гноя в трахею и тех значительных затруднений при эндоларингеальном хирургическом вмешательстве, проводимом в отсутствии общего обезболивания. Хирургическое вмешательство производят чрезвычайно щадяще. При наружном доступе стараются не повредить внутреннюю надхрящницу гортани, и наоборот, при эндоларингеальном подходе — наружную надхрящницу. При кюретаже, целью которого является удаление нежизнеспособных частей хрящевой ткани, стараются не повреждать хрящи, которые имеют нормальный вид и особенно те из них, которые обеспечивают фонаторную и дыхательную функцию гортани. После вскрытия абсцесса и его опорожнения при помощи отсоса в образовавшуюся полость вводят порошок антибиотика в смеси с сульфаниламидом.
Прогноз более благоприятен при хондроперихондите гортани с медленным развитием воспалительного процесса, и даже при более острых формах, если предпринято раннее адекватное лечение. При распространенных формах хондроперихондита гортани прогноз осторожный и даже сомнительный. В некоторых случаях при иммунодефицитных состояниях (СПИД, лейкемия, ослабление организма длительным хроническим инфекционным заболеванием) прогноз часто бывает пессимистичным. Прогноз в отношении голосовой и дыхательной функции всегда осторожный, поскольку даже своевременное и корректное лечение при хондроперихондите гортани никогда в этом отношении не приводит к удовлетворительным результатам.
 [1], [2], [3], [4], [5], [6]
[1], [2], [3], [4], [5], [6]
