Что делать с воспалением поясничного отдела позвоночника

Группа заболеваний позвоночного столба и суставов различной этиологии, которые носят хронический, воспалительный характер – это спондилит. Его характерной особенностью является нарушение плотности костей, и костные деформации различной степени тяжести.
Заболевание относится к редкому типу заболевания, при котором поражается опорно-двигательный аппарат. Нечеткая симптоматика приводит к затруднениям в диагностике или к диагностике на поздних стадиях. Сопутствующим осложнением может быть воспаление межпозвоночного диска и разрушение тел позвонков. Во избежание дальнейших патологий необходимо своевременное и активное лечение.
Симптомы воспаления позвоночника
Признаки различных форм воспаления идентичны, но при этом могут поражаться различные отделы позвоночника. Разницу можно заметить только в степени выраженности патологического процесса и тяжести сопутствующего поражения.
Неврологические нарушения зависят от того, какой отдел подвергся инфицированию. Симптомы воспаления в области позвоночника в шейном отделе приводят к наиболее тяжелым проявлениям, в виде частичного или полного паралича конечностей, парестезии без видимой причины, задержки или недержания кала и мочи.
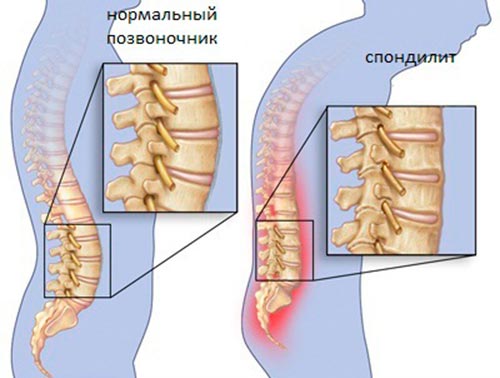
В грудном и поясничном отделе похожая симптоматика. Она отличается от шейного только нарушениями в нижних конечностях. К числу общих признаков относятся:
- болевые ощущения различной степени и вариабельности проявления,
- снижение подвижности,
- появление скованности движений,
- задержка или недержание естественных нужд,
- нарушения сна,
- состояние перманентного дискомфорта,
- гиперчувствительность или парестезия позвоночного отдела и близлежащих частей костного скелета.
Общность клинических проявлений на ранней стадии и нераспространенность заболевания приводят к тому, что основными симптомами, по которым определяется воспаление в позвоночнике становятся выраженные неврологические нарушения. Они не только влияют на подвижность позвоночника, но и приводят к инвалидизации пациента.
Воспаление шейного отдела позвоночника характеризуется острыми болями часто в виде прострела на пораженной стороне. Для мышц характерен вялый тонус, препятствующий разгибанию конечностей.
Воспаление грудного отдела позвоночника ведет к опоясывающим болям в районе туловища. Нарушение движений в нижних конечностях носит спастический характер. Ниже пораженного позвонка наблюдается отсутствие чувствительности.
Спондилит поясничного отдела позвоночника может давать вялые параличи конечностей, иррадиирующие боли в промежность и истинные недержания мочи или кала из-за отсутствующего тонуса мочевыводящих путей и сфинктеров прямой кишки. На фоне общей интоксикации, вызванной воспалительным процессом инфекционного происхождения, может появиться температура.
Совмещение болей в позвоночнике, температуры и воспалительного процесса должно стать причиной немедленного обращения к специалисту для диагностики. Она может стать решающим фактором в достижении положительного результата лечения.
Факторы развития воспаления позвоночника
Основным фактором, из-за которого возникает спондилит, является наличие в организме инфекционного заболевания. Микроорганизмы, попавшие в кровь человека, разносятся повсеместно. Попадая в позвоночный столб, они становятся причиной поражения одного или нескольких сегментов.
Воспалительный процесс в конкретном сегменте может быть инициирован дополнительными факторами, в число которых предположительно входят:
- травма позвонков,
- генетическая предрасположенность,
- врожденные патологии позвоночника,
- онкологические заболевания,
- постоянно повторяющиеся нехарактерные нагрузки.
Инфекционное воспаление
Различают два типа инфекций, на фоне которых развивается воспаление позвонков. Первый тип вызывается специфическими бактериями, провоцирующими поражение костной ткани. К таким поражениям в позвоночнике приводит сифилис, туберкулез, бруцеллез, сифилис, гонорея и актиномикоз. Второй тип, неспецифический, вызывается гнойными бактериями. Его причиной может быть стафилококк, гемофильные палочки и условно-патогенные кишечные палочки.
Воспаления асептической природы
Ревматоидный спондилит возникает после того, как человек переносит заболевание, вызванное гемолитическим стрептококком группы А. В этом случае поражение позвонков является следствием ангины, кардита и пиодермии. На фоне общего выздоровления и отсутствия бактерии в организме наступает асептическое воспаление позвоночника. Это результат того, что антитела организма принимают соединительную ткань позвоночника за стрептококк группы А, который очень на нее похож, и при этом атакуют свои же собственные клетки.

Грыжа межпозвоночного диска
Это повреждение позвоночника может сочетаться со спондилитом или быть одной из причин его возникновения. Часто происходит на фоне деформации фиброзного кольца, его разрыва и попадания инфекции в место травмирования.
Иногда возникшее воспаление позвоночника становится причиной деформации позвонков. Это приводит к повреждению фиброзного кольца и выпячиванию пульпозного ядра. Повреждение, травма и воспаление могут сделать межпозвонковый диск уязвимым при наличии в организме любой инфекции.
Виды спондилита
Диагностика воспаления позвоночника, симптомы и его лечение зависят от того, к какому виду спондилитов относится диагностированный у пациента.
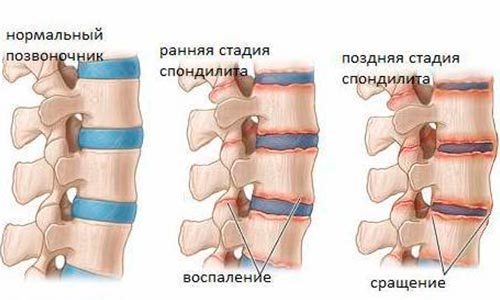
Гнойный спондилит
Остеомиелит позвоночника – это острый гнойный воспалительный процесс, поражающий в своем развитии межпозвоночные диски, связки позвоночника, спинномозговые корешки, расположенные рядом мышцы, и далее – спинной мозг. Развивается в теле позвонков. Его начало острое, с повышением температуры, резким ухудшением самочувствия и интенсивными болями в области поражения.
При своевременном обнаружении, и соответствующем лечении этот вид не несет особой опасности. Поэтому при любых схожих симптомах необходимо немедленное обращение к врачу.
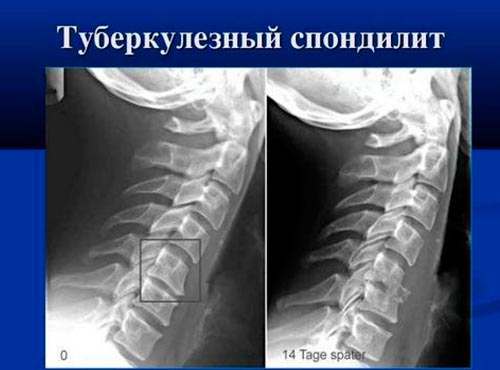
Туберкулезный спондилит
Хроническое воспаление позвонков, возникающее при заражении организма туберкулезной палочкой – это туберкулезный спондилит. Второе название – болезнь Потта. Она появляется при занесении возбудителя гематогенным путем из очага поражения (обычно, легких) в позвоночник. В результате образуется туберкулезный бугорок, который разрушается на фоне ослабления защитных сил организма и приводит к разрушению кортикального слоя и смещению замыкательных пластинок.
Бруцеллезный спондилит
Такая разновидность воспаления наступает у людей, которые контактируют с коровами или употребили молоко, зараженное бруцеллезом. Он поражает тела позвонков и протекает с волнообразными приступами, лихорадкой и слабостью. Сильные боли по всему позвоночнику проявляются после прохождения инкубационного периода. В результате поражаются мелкие суставы, диски и пояснично-крестцовые сочленения.
Грибковый и паразитарный спондилит
Может развиться у каждого человека с ослабленным иммунитетом, но наиболее часто является следствием перенесенной трансплантации органа, хирургических вмешательств и наличия злокачественных опухолей – паразитарный спондилит. Его причиной могут стать кандиды, криптококки, актиномицеты и эхинококки.
Болезнь Бехтерева (анкилозирующий спондилоартрит)
Возникает в молодом возрасте и некоторое время протекает бессимптомно болезнь Бехтерева. Воспалительный процесс начинается в пояснично-крестцовом отделе и постепенно охватывает все диски позвоночного столба. В не вылеченном состоянии нарастают боли, теряется подвижность, наблюдается деформация позвоночника, также возможны появления воспалительных процессов в грудной клетке. В запущенной форме происходит срастание позвоночных дисков между собой.
Лечение воспаления позвоночника
Избавление от любого воспаления производится методом комплексной терапии, в которую входит прием лекарств, устраняющих возможные причины, болевые ощущения и прекращающие воспалительный процесс. Также в курс лечения обязательно включают легкие упражнения, массаж и физиотерапевтическое воздействие. Но в любом случае лечение назначается в зависимости от вида, к которому относится спондилит.
Загрузка…
Как снять воспаление седалищного нерва?

Компрессия корешков седалищного нерва (сдавление) приводит к воспалению в пояснично-крестцовом отделе позвоночника, сопровождающемуся болевыми симптомами. Это состояние называют «пояснично — крестцовый радикулит» (синоним: ишиас ).
Причины ишиаса достаточно разнообразны:
- Межпозвоночная грыжа. образующаяся в результате смещения поврежденных частей позвоночного диска;
- Смещение позвонков в поясничном или крестцовом отделе относительно друг друга;
- Перегрузки позвоночного столба при поднятии тяжестей или беременности;
- Костные выросты в области позвонков (остеофиты), которые травмируют корешок седалищного нерва при своем разрастании;
- Поражение участков седалищного нерва в результате интоксикации, вызванной инфекционными заболеваниями или поступлением в организм химических соединений, губительных для нервной ткани;
- Переохлаждение. дающее толчок тлеющим воспалительным процессам в области позвоночника;
- Опухоли в области крестцово – поясничного отдела, вызывающие сдавление нервных волокон в процессе увеличения размеров.
Симптомы воспаления седалищного нерва :
- Резкий приступ боли, стреляющей или напоминающий удар кинжала;
- Боли иррадиируют в область ягодиц, бедра, подколенной ямки, голени;
- Боль может принимать монотонный характер или приступообразный;
- Интенсивность боли различна, вплоть до невозможности находиться в положении стоя или совершать движения;
- Воспаление седалищного нерва характеризуется односторонним болевым синдромом;
- Ишиас может привести к нарушению чувствительности некоторых отделов нижней конечности и нарушению двигательных функций в поясничном отделе и/или конечности;
- Меняется осанка заболевшего, принимающего вынужденное положение с наклоном туловища вперед или чуть в сторону для снижения болевых симптомов;
- Нарушаются рефлексы: мышечные и кожные.
Воспалительный процесс в области седалищного нерва – сложное состояние и требует нескольких направлений в лечении.
При лечении воспаления седалищного нерва в первую очередь снимают болевой синдром нестероидными анальгетиками (Анальгин и комбинированные препараты: Темпалгин, Андипал, Седальгин, Пенталгин, Баралгин) с помощью инъекций или таблеток. В качестве обезболивающих средств также применяют нестероидные противовоспалительные средства (Диклофенак, Мовалис, Кетопрофен, Фастум-гель, Найз, Нимулид, Ибупрофен, Финалгель, Бутадион).
Препараты местного раздражающего действия отвлекают от болевых ощущений и притупляют боль. Для этого можно использовать мази на основе стручкового перца, камфоры (Капсикам, Эфкамон), терпентинного масла (Скипидарная мазь), мази на основе яда пчел или змей (Апизартрон, Випросал), хондропротекторы (Хондротина сульфат, Терафлекс).
В условиях стационара делают новокаиновые блокады для блокировки нервных импульсов, вызывающих болевые приступы.
После исчезновения болевого синдрома и воспаления можно проводить физиопроцедуры и массаж. Необходимо знать, что при позвоночных грыжах и смещении позвонков массаж может усугубить положение, поэтому перед его проведением следует проконсультироваться с врачом и на основании диагностики причин, вызвавших ишиас, принимать решение о необходимости массажа.
Физиопроцедуры при ишиасе тоже имеют ряд противопоказаний. Их не назначают при гнойничковых. вирусных и других поражениях кожи в поясничном отделе, новообразованиях и инфекциях.
В качестве физиолечения используют электрофорез, лазеротерапию, магнитотерапию, УВЧ. Для любителей нетрадиционных методов лечения подойдет иглорефлексотерапия. Но она имеет те же противопоказания, что и физиотерапия.

Профилактика воспаления седалищного нерва основана на лечебной гимнастике (упражнения подбираются индивидуально) и на смене малоподвижного образа жизни на активный. Частые пешие прогулки, пробежки, утренняя зарядка, плавание, игры (волейбол, баскетбол) помогут держать позвоночный столб в правильном положении, устранят скованность движений в суставах. Поднятия тяжестей при склонности к ишиасу стоит избегать, а при острой необходимости переносить тяжелые предметы необходимо пользоваться специальными поддерживающими поясницу бандажами, фиксаторами и корсетами.
Симптомы невралгии поясничного отдела
Многие люди независимо от возраста и пола сталкиваются с болью в пояснице, онемением ног, их покалыванием или чувством мурашек. На эти симптомы необходимо обращать внимание, потому что вызывающая их причина может быть серьёзной #8212; невралгия поясничного отдела.

Особенности опорно-двигательного аппарата человека
Позвоночник человека в течение жизни претерпевает огромные нагрузки. Длительная ходьба, бег, перенос тяжестей – это лишь их короткий перечень. Симптомы могут быть незаметны, поэтому пациент не всегда подозревает, что у него невралгия. Изменения в позвонках пояснично-крестцового отдела могут давать о себе знать в следующих случаях:
- после перенесения тяжёлых нош;
- после длительных физических нагрузок;
- у водителей, машинистов, в общем, людей, род занятий которых связан с постоянной вибрацией;
- работы, выполняемые в позе сидя или в согнутом положении;
- у женщин, предпочитающих обувь с высоким каблуком;
- при выполнении некоторых движений невозможно разогнуться и пошевелиться.
Ноющая и тянущая боль пояснично-крестцового отдела позвоночника, которая мучает и днём и ночью, мешает жить полноценной жизнью.
Как определить невралгию?
Невралгия – заболевание, которое причиняет острые и жгучие боли в результате защемления или сдавливания любого нерва в организме окружающими его тканями. Невралгия определяется по ряду признаков нарушения деятельности пояснично-крестцового отдела позвоночника. Симптомы заболевания нетрудно распознать:
- Часто невралгия поясничного отдела позвоночника начинается с мышечных спазмов, которые проявляются при сквозняках, неосторожных движениях телом, неудобном положении лёжа.
- Спазм мышц позвоночника и болевой синдром в пояснично-крестцовом отделе при переохлаждениях, стрессах, травмах спины.
- Ноющие и острые боли по ходу нерва, что вызывает затруднения при ходьбе, положении сидя и лёжа.
- Развивающийся отёк мышц.
- При болевом синдроме провоцируется рефлекторное мышечное сокращение, в результате чего нерв переносит ещё большее защемление.
- При чихании, кашле боль поясничного отдела усиливается.
- Покалывание, онемение и жжение по ходу всего нерва и его ответвлений.
- Вторичные признаки, такие как повышенное потоотделение, мышечная дрожь и покраснение.

Каковы предпосылки для развития невралгии?
Симптомы как сигнал к действию, что в организме существует проблема не только невралгия, но и более серьёзное заболевание. Если не устранить причину, может возникнуть рецидив. Работа органов таза и брюшной полости тесно связана с нормальным полноценным функционированием позвоночного столба и центрального нервной системы. Если лечить только невралгию, её симптомы, не устранится истинная причина. Корешки спинно-мозговых нервов призваны обеспечить иннервацию внутренних органов.
Причинами развития заболевания невралгия, как установлено в результате исследований, могут являться:
- Переохлаждение.
- Опухоль.
- Воспаление нерва.
- Грыжа межпозвонкового диска.
- Выпадение межпозвонкового диска.
- Нарушенное кровоснабжение.
- Запоры.
- Инфекции, например, грипп, туберкулёз.
- Нарушение осанки.
- Травмы (родовые в том числе).
- Артрит.
- Диабет.
Невралгия пояснично-крестцового отдела имеет скрытую опасность. В результате развития заболевания поражается седалищный нерв, и боль уже отдаёт и под лопатку и зону поясничного отдела позвоночника, и бедро и достичь ступней. Ввиду множества причин, по которым развивается невралгия, необходима диагностика. Лечение назначается соответствующее.

Последствия неправильного лечения
Осложнения, с которыми сталкиваются пациенты, воспаление межпозвонковых соединений. Симптомы могут быть похожи на симптомы герпеса и опоясывающего лишая, например, пузырьки с жидкостью на теле. Анализ крови покажет при этом изменение биохимического состава, зафиксируется повышение температуры тела. Но на некоторое время болезнь может притаиться, но отнюдь это не означает выздоровление. Рецидив вызовет ещё больший дискомфорт и ограничение в движениях пациента. Невралгия пояснично-крестцового отдела грозит опасным осложнением – неврит, заболевание, которое в запущенных формах может вызвать паралич.
Как диагностируется невралгия
Врач-невролог определяет заболевание по симптомам, назначает магнитно-резонансную томографию (МРТ), т. к. сложно определить размер и положение межпозвонковой грыжи, которая иногда может не дать болевой синдром. Это объясняется центральным расположением грыжи, когда нет защемления нерва. При смещении симптомы ярко выражены. Для установки правильного диагноза врач нередко настаивает на МРТ. При неправильном определении причины, которой спровоцирована невралгия пояснично-крестцового отдела, лечение пациента может дать негативные последствия.

Многолетняя практика в лечении невралгии пояснично-крестцового отдела позвоночника показала, что наиболее эффективен комплекс, включающий медикаментозный, физиотерапевтический курс и мануальную терапию, а также массажи. Лекарственные препараты назначают для системного и местного лечения. Лучше не игнорировать симптомы, указывающие на невралгию, потому что снять болевой синдром при сильном обострении тяжелее. Чем сложнее изменения в структурах столба позвоночника, доза принимаемых пациентом лекарственных препаратов увеличивается.
Для снятия болевого синдрома позвоночника применяются противовоспалительные нестероидные препараты, они же снимают отёчность. Их выбор в аптечной сети довольно велик. Наряду с положительным эффектом (снятия воспаления пояснично-крестцового отдела) такие препараты имеют ряд противопоказаний и побочных эффектов со стороны органов кроветворения, мочевыделительной системы и пищеварения.
Миорелаксанты – лекарственные препараты, расслабляющие скелетные мышцы позвоночника. В результате происходит высвобождение сжатых нервных волокон. Пациенту рекомендуют ограничить физические нагрузки позвоночника, чем уменьшается раздражение и нагрузка на корешок нерва. Категорически не разрешается делать согревающие компрессы на пояснично-крестцовый отдел в остром периоде заболевания, потому что это провоцирует отёк и затягивает время выздоровления.
Современная медицина располагает различными эффективными методами лечения:
- Акупунктура (рефлекторный метод).
- Мокса-терапия.
- Вакуумная терапия.
- Мануальная терапия.
- Витаминный комплекс, обновляющий обменные процессы в воспалённом нервном волокне.
Комплексное лечение подбирается и назначается каждому пациенту индивидуально.
Эффективное средство от болей в спине существует. Перейдите по ссылке и узнайте, что рекомендует доктор медицинских наук Сергей Михайлович Бубновский.
Пояснично-крестцовый радикулит
Пояснично-крестцовый радикулит – это воспаление или защемление корешков спинного мозга. Весьма распространенное заболевание для человека, перешагнувшего свой 40-летний рубеж. Но с каждым годом возрастной порог уменьшается и уже не редкость слышать жалобы молодых людей на боли в пояснице.
Чаще всего подвержены радикулиту профессиональные спортсмены и люди, занятые умственным трудом.
Причины развития воспаления
 Длительное время возникновения этого неприятного заболевания принято было считать инфекцию. Однако наблюдения врачей последних лет заставили изменить такую точку зрения.
Длительное время возникновения этого неприятного заболевания принято было считать инфекцию. Однако наблюдения врачей последних лет заставили изменить такую точку зрения.
На данный момент пояснично-крестцовый радикулит принято рассматривать как уже вторичное заболевание, обусловленное дегенеративным процессом межпозвонковых дисков, связочного аппарата и суставов позвоночника (грыжа диска, остеохондроз ).
Как ни грустно об этом говорить, но основная причина – это старение диска, возникающее после 30 лет. Чаще всего воспаления возникает в тех местах, которые максимально подвергались нагрузке в течение жизни.
Кроме того, толчком к воспалительному процессу может стать самая обычная простуда, грипп, ревматизм, туберкулез или давняя травма. Причем к травматическому фактору можно отнести и физическую нагрузку, связанную с поднятием тяжести и неосторожное резкое движение.
Посетив эту статью, узнаете больше о причинах боли в пояснице, а эта статья посвящена боли в пояснице справа и слева .
Симптомы проявления заболевания
Первые признаки начинающегося приступа радикулита в пояснично-крестцовом отделе обусловлены надрывом фиброзного кольца и повреждения капсул межпозвонковых суставов. При этом характер, возникающей боли бывает в виде прострелов и миозитов. Строение позвоночного столба таково, что максимальная нагрузка падает на нижнепоясничный отдел, поэтому и клиническая картина характера заболевания проявляется виде компрессии корешков в этом отделе.
Часто встречающимся симптомом радикулита является проявление боли, локализующейся в одной из сторон поясницы и отдающей в голень, ягодицу или стопу. При острых воспалениях неприятные ощущения носят непрекращающийся характер и усиливаются во время движения, кашля, чихания и дефекации. В особо тяжелых случаях болевые ощущения не дают возможности передвигаться самостоятельно, и требуется помощь, чтобы изменить положение тела в постели.
Типичная картина больного радикулитом – это возможность лежать только на здоровой стороне, при этом согнув ногу в колене, находящуюся сверху на другой конечности. Для того, чтобы поднять какой-то предмет с пола, ему необходимо присесть на корточки, при этом стараясь не делать резких движений спиной.
Методы лечения пояснично-крестцового радикулита
Многие задают вопрос: #171;Как лечить радикулит?#187;. Попробуем на его ответить, как с научной, так и с точки зрения народной медицины.
В лечении радикулита выделяют несколько этапов.
Первый этап называют медикаментозным, направление которого является ослабление болевого синдрома, активно используя различные лекарственные препараты. Для эффективного устранения неприятных ощущений, путем снятия воспаления и отека в пораженном участке позвоночника назначают нестероидные противовоспалительные препараты. Однако длительность приема препарата должно строго проходить под контролем врача, так как имеет негативное воздействие на желудочно-кишечный тракт.
Лечение радикулита быстрым не бывает никогда, и применение противовоспалительных препаратов снимает лишь болевой синдром. Отсутствие неприятных ощущений не признак выздоровления, а лишь видимый эффект облегчения от приема препаратов.
Следующим этапом лечения будет установления причины появления болей и соответствующее назначение. Поскольку заболевание может быть вызвано различными факторами, то и метод воздействия может кардинально отличаться – для кого-то это будет прием хондопротекторов длительное время, а кому-то будет достаточно витаминов группы В.
Комплексная программа лечения заболевания включает такие мероприятия:
- Лечебная физкультура.
- Мануальная терапия.
- Механический массаж, позволяющий вытянуть мышцы позвоночника.
- Фармакопунктура.
- Криотерапия.
Воздействуя такими методами, приводится в оптимальное состояние связочный аппарат спины и мышечный корсет. А также предупреждается дальнейшее развитие заболевания и способствует развитию подвижности суставов.
Кроме того, неплохими средствами для лечения являются различные разогревающие препараты. К ним можно отнести настойку горького перца, змеиные или пчелиные яды. Но опять, же полноценным лечением это не назовешь. Действие мази основано на прогревании воспаленного участка спины, что позволяет только улучшить кровообращение.
Нетрадиционные способы лечения
Народная медицина предлагает множество рецептов борьбы с радикулитом.
- Листья лопуха в свежем виде немного замочить в воде и обратной стороной приложить на больное место и утеплить.
- 1 ст. ложку корней сабельника залить кипятком и оставить на 30 минут на паровой бане. Настоять 12 часов и применять в виде растирания на пораженный участок.
- Растирание настойкой однолетнего перца. Два стручка однолетнего перца измельчается и заливается 300 мл спирта. Полученную смесь настаивать в темном месте около 2-х недель, при этом периодически ее взбалтывать, после чего пораженный участок растирают. Применение данного настоя улучшает состояние не только при радикулите, но и при ревматизме и даже параличе.
- Очень хороший эффект приносят лечебные ванны из горчицы, хрена обыкновенного, смеси морковного сока и шалфея лекарственного, овсяной соломы и сосновых побегов. Время процедуры варьируется от 10-20 минут, температура ванн колеблется в пределах 35º-37º в зависимости от состояния больного.
Также вне периода обострения показаны дозированные физические нагрузки и массаж. Упражнения лечебной гимнастики благотворно влияют на состояние всех функций опорно-двигательного аппарата. Но выполнять их нужно без глубоких наклонов, прыжков и поднятия тяжестей. Темп выполнения должен быть медленным, так как при резких движениях могут возникать неприятные ощущения и боли.
Не стоит полностью полагаться на такие нетрадиционные способы, так как полностью причину возникновения пояснично-крестцового радикулита они не устраняют. Если имеется грыжа или выпадение межпозвонкового диска без хирургического вмешательства не обойтись.
Источники: https://medicalfairway.ru/page_stat.php?ids=264n_word=%D0%BD%D0%B5%D1%80%D0%B2%D0%BD%D1%8B%D0%B5%20%D0%B2%D0%BE%D0%BB%D0%BE%D0%BA%D0%BD%D0%B0, https://etospina.ru/zabolevaniya/simptomy-nevralgii-poyasnichnogo-otdela.html, https://www.internet-medicina.ru/stati/revmaticheskie/poyasnichno-krestcovyj-radikulit.html
Комментариев пока нет!
