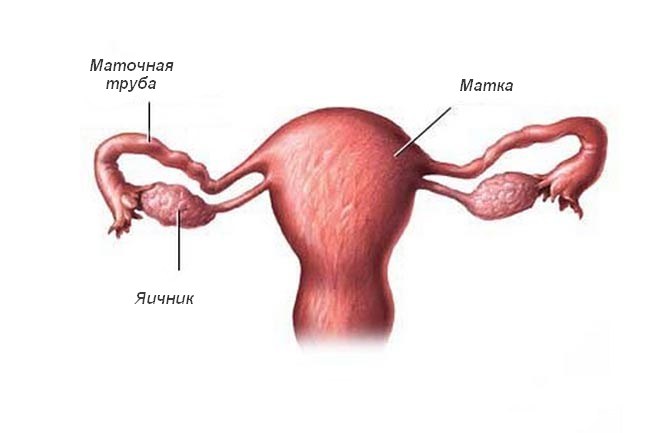
Что такое гнойное воспаление матки

Гнойно-воспалительный процесс в матке у женщин, в медицинской среде носит название – пиометра. Это заболевание считается наиболее тяжелой и опасной формой эндометрита.
Своевременная диагностика и лечение этой болезни позволяют добиться положительных результатов, избежать рецидивов, а также выносить и родить здорового малыша в дальнейшем. Запущенные же состояния требуют длительного и сложного лечения, которое нередко предполагает такие кардинальные меры, как абляция эндометрия или полная резекция матки.

Причины появления
Основные причины развития в большинстве случаев кроются в проникновении инфекции. Возбудителями этого недуга у женщин обычно становятся:
- кишечная палочка;
- стафилококки;
- стрептококки и др.
Развивается заболевание вследствие ослабленного иммунитета и неспособности организма противостоять болезнетворным бактериям. Часто причины кроются в механическом травмировании внутренних органов в процессе родовой деятельности, абортов или других хирургических вмешательств. Применение внутриматочных контрацептивов и использование тампонов во время менструации тоже могут стать причиной заражения. Недостаточное соблюдение норм личной гигиены, хронические стрессы и различные инфекционные заболевания тоже являются причинами появления в полости матки воспалительного процесса.
Достаточно часто гнойные воспаления в матке появляются в случае недостаточных ее сокращений после проведения операции. В этом случае заболевание обусловлено закупоркой шейки матки, или ее полости, остатками тканей и кровяными сгустками, вследствие чего и происходит нагноение. В качестве причины может выступать и распад образовавшихся злокачественных опухолей.
Точную причину появления эндометрита сможет установить только специалист после проведения всех необходимых исследований.
Стадии
Острая форма
Такой вид эндометрита, чаще всего, проявляется после механического повреждения полости матки или вследствие неполного удаления тканей, жидкостей и кровяных сгустков, которые влияют на развитие воспалительного процесса в дальнейшем.
Часто острая форма эндометрита у женщин развивается в послеродовой период. Этот вид недуга встречается в 40% после проведения кесарева сечения и около 20% после естественных родов. Причины таких высоких показателей кроются в первую очередь в повреждениях внутренних половых органов и матки, а также в гормональной перестройке организма и снижении иммунитета в послеродовой период.
В зависимости от характера происхождения, эндометрит разделяется на неспецифический и специфический.
К специфическому виду заболевания относятся:
- инфекционный;
- паразитарный эндометрит.
Причиной появления могут стать различные вирусы, в том числе и вирус простого герпеса, грибков, хламидии, кандиды и многое другое.
Неспецифический вид вызывают механические повреждения, инородные вещества (внутриматочные спирали, тампоны) или ВИЧ-инфекция.
Хроническая форма
Хронический вид чаще всего является следствием не долеченной острой стадии. В большинстве случаев хронический гнойный эндометрит возникает у женщин репродуктивного возраста, а причины этого кроются в распространенном применении внутриматочных спиралей, росте числа абортов и других гинекологических операций.

Именно гнойный эндометрит матки является наиболее распространенным заболеванием, вследствие которого диагностируются бесплодие, невозможность вынашивания ребенка, осложнения при беременности и в послеродовой период.
Хроническое течение гнойного эндометрита у женщин в основном не имеет ярко выраженной симптоматики в связи с чем достаточно тяжело диагностируется.
Симптомы заболевания
Острая форма гнойного эндометрита у женщин проявляется следующими признаками:
- сильные боли в нижней части живота;
- повышение температуры тела;
- озноб и учащенный пульс;
- рези при мочеиспускании;
- симптомы интоксикации;
- выделения с неприятным, гнилостным запахом;
- общее недомогание.
Период с момента заражения до проявления болезни, как правило, составляет не больше 3–4 дней. Особенно тяжело эндометрит протекает у женщин с внутриматочной спиралью.
Острая форма заболевания длится не более 10 дней, заканчиваясь либо полным излечением, либо переходом в хроническую стадию.
Хроническая форма гнойного эндометрита обуславливается отсутствием ярко выраженных симптомов. Проявляется этот вид на более глубоком, клеточном уровне, с поражением структуры слизистой ткани эндометрия в матке.
Основные симптомы хронического гнойного эндометрита:
- нарушения менструального цикла;
- кровотечения;
- регулярные ноющие, но не резкие боли внизу живота;
- боль в процессе полового акта;
- серозные влагалищные выделения нетипичной консистенции с неприятным запахом.
Патологические изменения на клеточном уровне, которыми характеризуется хроническая форма гнойного эндометрита у женщин, нередко провоцируют разрастание кистозных образований и полипов.
В 60% этот вид заболевания приводит к сложностям с вынашиванием беременности, а в 10% к полному бесплодию.
Диагностика
Для проведения успешного лечения, прежде всего, необходимо диагностировать группу возбудителей, а также установить стадию и форму заболевания. Для выявления этих факторов проводится ряд следующих мероприятий.
- Опрос. В процессе беседы специалист уделяет особое внимание продолжительности и обильности кровотечений в период менструации, наличию кровяных выделений в середине цикла и болевым ощущениям. А также опрос касается тем о перенесенных гинекологических операциях, абортах, родах и их последствий.
- Осмотр. Мануальный осмотр на гинекологическом кресле. Эта процедура позволяет определить наличие болевых ощущений при пальпации матки, характер влагалищных выделений, а также увеличение матки. И также в процессе осмотра гинеколог собирает мазок, для изучения влагалищной микрофлоры и выявления микробов.
- Общие анализы крови и мочи – помогают выяснить степень воспалительного процесса, уровень лейкоцитов и патогенных бактерий.
 Дополнительные исследования:
Дополнительные исследования:
- высокочастотное ПЦР-обследование;
- УЗИ эндометрия;
- УЗИ органов малого таза;
- биопсия (анализ на присутствие раковых клеток);
- кольпоскопия;
- диагностическое выскабливание (в случае если было выявлено увеличение полости матки).
Лечение
Наличие острой фазы гнойного эндометрита у женщин предполагает стационарное лечение, так как существует вероятность развития таких тяжелых осложнений, как перитонит, параметрит, пельвиоперитонит.
Терапия напрямую зависит от причин, по которым заболевание возникло. Если причиной эндометрита стало неполное отхождение тканей после аборта или родов, то, возможно, назначение лечебного выскабливания и промывания полости матки растворами антисептика. Дальнейшее лечение сводится в основном к приему антибиотиков и других противовоспалительных препаратов.
Если болезнь образовалась вследствие воспаления подслизистого миоматозного узла, то с целью недопущения развития тяжелых осложнений, наподобие перитонита, проводится хирургическое вмешательство.
В период реабилитации назначается прием антибиотиков, поливитаминов и физиотерапевтические мероприятия в дальнейшем.
Негативные последствия
 Ни в коем случае нельзя игнорировать симптомы заболевания, ведь наличие гноя в полости матки может привести к весьма печальным последствиям, к которым относятся:
Ни в коем случае нельзя игнорировать симптомы заболевания, ведь наличие гноя в полости матки может привести к весьма печальным последствиям, к которым относятся:
- воспаление тазовых органов;
- бесплодие;
- переход недуга в хроническую форму;
- развитие злокачественных процессов.
Весьма опасным эндометрит является для беременных женщин. В период вынашивания заболевание грозит:
- отслойкой плаценты;
- преждевременным образованием околоплодных вод;
- выкидышем;
- тромбозом и т. д.
При проведении качественного и своевременного лечения, пациентка полностью выздоравливает и не имеет каких-либо осложнений в дальнейшем. Поэтому при первых же признаках болезни следует показаться специалисту.
Гнойное воспаление придатков матки является одной из главных причин последующих нарушений половой, репродуктивной и менструальной функций у женщин, снижения, а иногда и утраты на длительное время трудоспособности и даже расстройства функции различных систем организма или его отдельных органов. Эти инфекции характерны прогрессированием, длительностью течения, склонностью к обострениям и высоким процентом осложнений полиорганного характера, которые являются основной причиной инвалидности и смертельного исхода.
Актуальность проблемы

Из всех обращающихся в женские консультации женщин, а также из всех направленных на лечение в стационары 60-65% и около 30% соответственно составляют пациентки с воспалительными заболеваниями органов малого таза. Особое место в структуре заболеваемости гинекологической патологией занимают гнойные воспалительные заболевания придатков матки (маточных труб и яичников), на которые приходится (по разным данным) от 4 до 30%. Причем эти поражения очень часто приводят к осложнениям и выраженным изменениям во многих органах.
Несмотря на совершенствование и использование хирургических методик, широкого арсенала современных лабораторно-диагностических методик, антибактериальных и других медикаментозных препаратов, различных методов детоксикации, иммунной коррекции не только не происходит снижения частоты, но даже отмечается некоторая тенденция к росту заболеваемости этой патологией. Особенно отмечается рост частоты заболеваемости осложненными формами — поражение других органов, как брюшной полости, так и внебрюшинные гнойно-септические осложнения.
Этиология и патогенез
В развитии гнойных воспалительных заболеваний придатков матки ведущая роль отводится полимикробным ассоциациям, которые включают условно-патогенные и патогенные микроорганизмы. В ассоциациях преобладают такие условно-патогенные микроорганизмы, как анаэробы-бактероиды (превотеллы, порфиромонады, фузобактерии, клостридии), кишечная палочка, энтерококк, эпидермальный стафилококк, стрептококк, коринебактерии, протей.
Кроме того, наряду с названными ассоциациями микроорганизмов достаточно частой причиной гнойного процесса являются инфекционные возбудители, передающиеся половым путем, а именно — хламидии и гонококки, трихомонадная инфекции, а также вирусы. Хламидиоз является наиболее частой причиной бессимптомно протекающего у женщин воспалительного процесса внутренних половых органов, преимущественно — фаллопиевых труб.
Большинство исследователей считают, что условно-патогенные микроорганизмы, являющиеся микрофлорой нижних отделов половых органов, присоединяясь к специфической инфекции, инициирующей воспаление (например, хламидии и гонококк), в процессе развития воспалительной патологии приводят к затяжному и хроническому течениям воспалительно-гнойных процессов.
В механизме развития этих заболеваний особо важная роль принадлежит:
- Внутриматочной контрацепции и абортам (эти факторы по частоте находятся на первом месте).
- Физиологическим факторам — менструациям и родам.
- Эндоскопическим и полостным оперативным вмешательствам, а также экстракорпоральному оплодотворению, гистероскопии и гистеросальпингографии.
- Экстрагенитальной патологии — анемия и иммунодефицитные состояния, заболевания или нарушения функции эндокринных желез, болезни почек и мочевыводящих путей.
- Генитальной патологии — хронические процессы в матке и придатках воспалительного характера, наличие инфекции, передающейся половым путем, вагиноз, обусловленный бактериальной инфекцией, мочеполовые заболевания у партнера.
- Социальным факторам — алкоголизм, токсикомания, низкий жизненный уровень.
- Поведенческому фактору — раннее (по возрасту) начало половых контактов, большое число половых партнеров, осуществление половых контактов во время менструаций, нетрадиционные (извращенные) формы половых контактов.
Механизм формирования гнойно-воспалительного образования придатков достаточно сложный. В нем преобладает восходящий тип развития инфекции, то есть последняя проникает в придатки преимущественно из нижних отделов женских половых органов. Реже она может распространяться из очагов хронической инфекции в организме, из толстого кишечника и т. д. Входными воротами для нее служат макро- и микротравмы, возникающие в результате каких-либо инвазивных манипуляций на половых органах. Особенное значение в этих случаях имеет анаэробная инфекция, поскольку она присутствует на соседних участках кожи наружных половых органов, на слизистой оболочке влагалища и шеечного канала, в толстом кишечнике.
Воспалительному процессу в маточных трубах и яичниках, как правило, предшествует таковой слизистой оболочки матки (эндометрит), который распространяется на перешеек маточной трубы и ее ампулярный отдел, яичники, приводя в этих отделах уже к гнойно-воспалительному процессу.
Яичниковый покровный эпителий является достаточно мощным барьером на пути инфекции, поэтому они поражаются, преимущественно, при наличии в них кистозных изменений. В связи с этим гнойные воспаления в них встречаются чаще всего вместе с таковыми в маточных трубах (пиосальпинкс). В этих случаях придатки приобретают вид единого конгломерата, воспалительного опухолевидного образования. Оно является тубоовариальным абсцессом, в котором происходит гнойное расплавление трубы и яичника с формированием общей полости, которая окружена капсулой.
Итак, распространение микробной инфекции происходит восходящим путем от хронически протекающего эндометрита, развивающегося после абортов и других внутриматочных вмешательств, после и во время внутриматочных кровотечений, при внутриматочной контрацепции, к хроническому аднекситу, или сальпингоофориту (воспалению труб и яичников). В результате обострений хронического течения воспалительного процесса развивается гнойный процесс с формированием тубоовариального абсцесса. В случае перфорации (прорыва) или, нередко, и без нее возможно возникновение пельвиоперитонита или абсцессов в малом тазу.
Клинические проявления заболевания
Клинические проявления гнойно-воспалительных процессов придатков матки носят достаточно многообразный характер. Нередко они уже с самого начала выявляются как первично хронически протекающий процесс, характеризующийся длительным течением с обострениями и отсутствием эффективности медикаментозной терапии. Симптоматика в значительной степени зависит от формы заболевания. В настоящее время различают две его формы:
- Неосложненную, к которой относится острый гнойный сальпингит.
- Осложненную, представленную всеми осумкованными воспалительными опухолями придатков, то есть пиосальпинксом, пиоваром, гнойными тубоовариальными образованиями, а также их осложнениями.
Клиническая картина гнойного сальпингита и гнойного тубоовариального образования на стадии острого воспалительного процесса характеризуется значительным сходством. Причиной первого является, чаще всего, специфическая инфекция (гонорея), реже — микробная ассоциация (сочетание микроорганизмов). Именно гонококковая инфекция в качестве причины гнойного процесса в последнее время не только не утратила своей роли, но, наоборот, повысила степень своей агрессивности благодаря сопутствующей инфекции.
Острое гнойное воспаление маточной трубы начинается в виде острого заболевания с возникновения болей в нижних отделах живота в области правой или левой гипогастральной области, иногда — в средних отделах живота, при сопутствующем эндометрите. Кроме того, повышается температура тела, иногда до 38-39°, преимущественно в вечернее время, сопровождающаяся ознобами. Боли отдают в поясничную область, в область бедра на соответствующей стороне и, достаточно часто, в прямую кишку.
Кроме того, остро протекающий гнойно-воспалительный процесс сопровождается:
- выраженной диспареунией;
- выделениями из половых путей в виде белей, имеющих гнойный характер, которые являются постоянным симптомом гнойного сальпингита;
- резями во время мочеиспускания и дизурическими расстройствами, беловатым отделяемым из мочеиспускательного канала из-за сопутствующего воспаления шейки мочевого пузыря или/и уретрита;
- симптоматикой «раздраженной» прямой кишки (частый жидкий стул);
- явлениями интоксикации в виде общей слабости, мышечных болей, сухости во рту и диспепсических симптомов, эмоционально-невротических расстройств, эмоциональной нестабильности с явлениями депрессивного состояния или возбуждения.
Влагалищное исследование часто бывает невозможным или затрудненным из-за выраженной болезненности. Если оно удается, то отмечаются усиление болезненности при попытках смещения шейки матки, ее отечность, или пальпируется в области придатков матки небольших размеров болезненное образование, имеющее «смазанные» контуры, а также отмечается повышенная чувствительность или болезненность во время пальпации заднего и бокового сводов на стороне поражения.
Клиническое течение острого сальпингита нередко протекает с незначительной симптоматикой или вообще без нее. Наиболее часто такая клиника встречается при заболеваниях, обусловленных хламидийной инфекцией. Отдельные авторы научных статей по данной теме считают, что воспалительные процессы органов малого таза имеют нетипичный, стертый характер течения приблизительно в 85% случаев. При этом болезнь нередко обнаруживается случайно — в результате проведения обследования женщины, обратившейся по поводу бесплодия.

Стертая или атипичная клиническая картина течения воспалительного процесса маточных труб является причиной поздней диагностики, а значит и запоздалого или неадекватно проводимого лечения, в результате чего возникают такие осложнения, как:
- переход заболевания в пиосальпинкс;
- формирование гнойного тубоовариального образования;
- пельвиоперитонит в сочетании с абсцессом дугласова пространства, абсцесс формируется в результате частичного отграничения гнойного содержимого в углублении между маткой и прямой кишкой (дугласово пространство).
Клиническими симптомами возникших осложнений являются появление высокой температуры гектического типа (значительные суточные колебания) и признаков нарастания интоксикации организма в виде перечисленных выше явлений интоксикации. В случае развития процесса формирования абсцесса в дугласовом пространстве больная начинает ощущать резкое давление в области прямой кишки и частые позывы к акту дефекации.
Выделения из половых путей связаны не с опорожнением содержимого маточной трубы, а с наличием и даже ухудшением течения гнойного воспалительного процесса в эндометрии. Такие выделения являются характерными для женщин с формирующимся тубоовариальным абсцессом, у которых причиной последнего были внутриматочная контрацепция (спираль) или аборты.
После этого развитие инфекционного процесса идет по пути формирования таких осложнений, как параметрит (воспаление жировой клетчатки малого таза), генитальные свищи, расплавление стенки абсцесса с ее перфорацией (прободением) и выходом гноя в брюшную полость, в результате чего могут формироваться межкишечные и поддиафрагмальные абсцессы, а также гнойно-инфильтративное воспаление сальника и др.
Одна из характерных особенностей клинического течения гнойного воспаления придатков — это волнообразный процесс. На стадии затухания (ремиссии) гнойного воспаления выраженность клинической симптоматики нерезкая. Из всех признаков сохраняются, преимущественно, признаки интоксикации средней или легкой степени тяжести. Стадии же обострений характеризуются основными симптомами острого течения гнойного воспаления, а также развитием новых осложнений.
Диагностика и дифференциальная диагностика
Диагностика основана на анамнестических данных и клинической картине. Дополнительными методами, позволяющими оценить общее состояние больной, стадию развития гнойного процесса являются клинические и биохимические лабораторные исследования крови и мочи, коагулограммы и др.
Так, например, для острого процесса или рецидива болезни характерны ускоренная СОЭ, лейкоцитоз, повышение С-реактивного белка, а для ремиссии — снижение гемоглобина, числа эритроцитов и лимфоцитов, а также ускоренная СОЭ. В случаях длительного течения гнойного процесса выявляются нарушения функции печени, белкового и липидного обмена, электролитные нарушения, повышенная свертываемость крови (гиперкоагуляция), изменения кардиограммы и т. д.
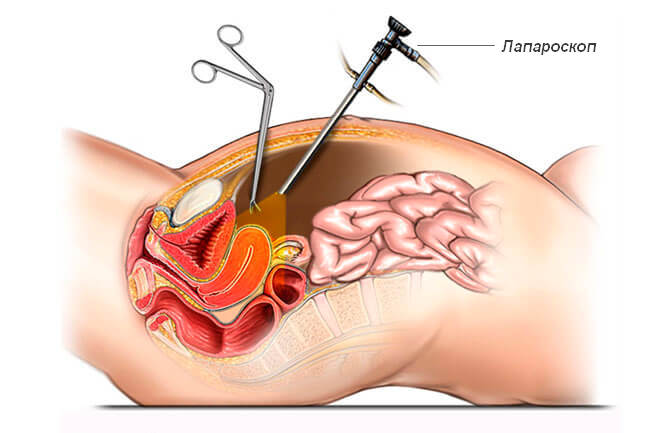
Диагностическая лапароскопия
В целях уточнения диагноза и проведения дифференциальной диагностики используются трансвагинальное ультразвуковое исследование органов малого таза, пункция заднего свода матки, колоноскопия и, особенно, диагностическая лапароскопия (о применении данного метода в гинекологии и принципе его проведения мы уже рассказывали). Дифференциальный диагноз проводится в основном с острым аппендицитом и аппендикулярым инфильтратом, острым холециститом и хирургическим перитонитом, дивертикулитом и перфорацией дивертикула кишечника, с некоторыми формами эндометриоза и раком яичника.
Выявление причинного фактора основано на таких микробиологических методах диагностики, как бактериологический посев для выявления, идентификации возбудителя и определения его чувствительности к антибактериальным средствам, цитологическое изучение мазков, проведение реакций иммунофлуоресценции, полимеразной и лигазной цепной реакции (при необходимости), серологических исследований.
При гнойно-воспалительных процессах информативными являются результаты исследований материала не из шеечного канала и влагалища, а из очагов воспаления, которые изолированы от внешней среды — из тубоовариального абсцесса, из брюшной полости (выпот или гнойное содержимое), из абсцесса малого таза и т. д.
Принципы лечения
Лечение при гнойных воспалительных заболеваниях придатков обязательно комплексное, главный этап которого — это хирургическое лечение, целью которого является радикальное удаление очага гнойной деструкции.
Отступление от этого правила может быть только кратковременным и только в исключительных случаях (наличие свищей или крайне тяжелого состояния пациентки из-за выраженной интоксикации). В этих случаях осуществляется необходимая предоперационная подготовка — проведение дезинтоксикационной и антибактериальной терапии, коррекция метаболических расстройств и гиповолемии, функции почек, печени и сердца и т. д.
Проведение антибактериальной терапии включается в план предоперационной подготовки, продолжается во время хирургического вмешательства (внутривенно) и в послеоперационном периоде. Выбор препаратов должен базироваться на микробиологических методах исследования (выявление возбудителя и его чувствительности к антибиотикам), а до получения результатов этих исследований применяются антибиотики широкого спектра действия.
Из антибактериальной терапии основными рекомендуемыми схемами являются:
- Амоксиклав (амоксициллин с клавулоновой кислотой), Ампициллин+Сульбактам или Цофоперазон+Сульбактам, которые сочетают с препаратами макролидами (эритромицин, кларитромицин и др.).
- Средства фторхинолонового ряда с метронидазолом.
- Препараты 2 – 4-го поколений цефалоспоринового ряда (Цефотаксим, Цефепим и др.) в комбинации с метранидазолом и макролидами или доксициклином.
- Меропенем, Тимипенем (карбапенемы) в комбинации с макролидами или доксициклином.
Разработаны также и другие (альтернативные) схемы сочетаний антибактериальных средств. Микробиологические исследования должны проводиться не только до выбора схемы антибактериальных препаратов, но и в процессе применения последних. Это необходимо в целях выяснения их эффективности и решения вопроса о необходимости смены схемы лечения.