Что такое гнойное воспаление придатков

Гнойное воспаление придатков матки является одной из главных причин последующих нарушений половой, репродуктивной и менструальной функций у женщин, снижения, а иногда и утраты на длительное время трудоспособности и даже расстройства функции различных систем организма или его отдельных органов. Эти инфекции характерны прогрессированием, длительностью течения, склонностью к обострениям и высоким процентом осложнений полиорганного характера, которые являются основной причиной инвалидности и смертельного исхода.
Актуальность проблемы

Из всех обращающихся в женские консультации женщин, а также из всех направленных на лечение в стационары 60-65% и около 30% соответственно составляют пациентки с воспалительными заболеваниями органов малого таза. Особое место в структуре заболеваемости гинекологической патологией занимают гнойные воспалительные заболевания придатков матки (маточных труб и яичников), на которые приходится (по разным данным) от 4 до 30%. Причем эти поражения очень часто приводят к осложнениям и выраженным изменениям во многих органах.
Несмотря на совершенствование и использование хирургических методик, широкого арсенала современных лабораторно-диагностических методик, антибактериальных и других медикаментозных препаратов, различных методов детоксикации, иммунной коррекции не только не происходит снижения частоты, но даже отмечается некоторая тенденция к росту заболеваемости этой патологией. Особенно отмечается рост частоты заболеваемости осложненными формами — поражение других органов, как брюшной полости, так и внебрюшинные гнойно-септические осложнения.
Этиология и патогенез
В развитии гнойных воспалительных заболеваний придатков матки ведущая роль отводится полимикробным ассоциациям, которые включают условно-патогенные и патогенные микроорганизмы. В ассоциациях преобладают такие условно-патогенные микроорганизмы, как анаэробы-бактероиды (превотеллы, порфиромонады, фузобактерии, клостридии), кишечная палочка, энтерококк, эпидермальный стафилококк, стрептококк, коринебактерии, протей.
Кроме того, наряду с названными ассоциациями микроорганизмов достаточно частой причиной гнойного процесса являются инфекционные возбудители, передающиеся половым путем, а именно — хламидии и гонококки, трихомонадная инфекции, а также вирусы. Хламидиоз является наиболее частой причиной бессимптомно протекающего у женщин воспалительного процесса внутренних половых органов, преимущественно — фаллопиевых труб.
Большинство исследователей считают, что условно-патогенные микроорганизмы, являющиеся микрофлорой нижних отделов половых органов, присоединяясь к специфической инфекции, инициирующей воспаление (например, хламидии и гонококк), в процессе развития воспалительной патологии приводят к затяжному и хроническому течениям воспалительно-гнойных процессов.
В механизме развития этих заболеваний особо важная роль принадлежит:
- Внутриматочной контрацепции и абортам (эти факторы по частоте находятся на первом месте).
- Физиологическим факторам — менструациям и родам.
- Эндоскопическим и полостным оперативным вмешательствам, а также экстракорпоральному оплодотворению, гистероскопии и гистеросальпингографии.
- Экстрагенитальной патологии — анемия и иммунодефицитные состояния, заболевания или нарушения функции эндокринных желез, болезни почек и мочевыводящих путей.
- Генитальной патологии — хронические процессы в матке и придатках воспалительного характера, наличие инфекции, передающейся половым путем, вагиноз, обусловленный бактериальной инфекцией, мочеполовые заболевания у партнера.
- Социальным факторам — алкоголизм, токсикомания, низкий жизненный уровень.
- Поведенческому фактору — раннее (по возрасту) начало половых контактов, большое число половых партнеров, осуществление половых контактов во время менструаций, нетрадиционные (извращенные) формы половых контактов.
Механизм формирования гнойно-воспалительного образования придатков достаточно сложный. В нем преобладает восходящий тип развития инфекции, то есть последняя проникает в придатки преимущественно из нижних отделов женских половых органов. Реже она может распространяться из очагов хронической инфекции в организме, из толстого кишечника и т. д. Входными воротами для нее служат макро- и микротравмы, возникающие в результате каких-либо инвазивных манипуляций на половых органах. Особенное значение в этих случаях имеет анаэробная инфекция, поскольку она присутствует на соседних участках кожи наружных половых органов, на слизистой оболочке влагалища и шеечного канала, в толстом кишечнике.
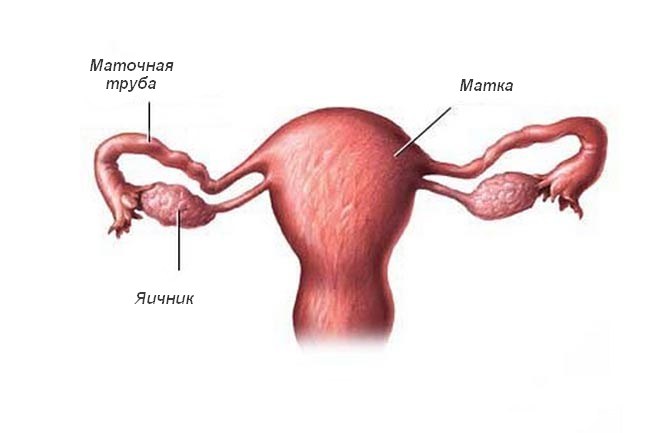
Матка и придатки (яичники, маточные трубы)
Воспалительному процессу в маточных трубах и яичниках, как правило, предшествует таковой слизистой оболочки матки (эндометрит), который распространяется на перешеек маточной трубы и ее ампулярный отдел, яичники, приводя в этих отделах уже к гнойно-воспалительному процессу.
Яичниковый покровный эпителий является достаточно мощным барьером на пути инфекции, поэтому они поражаются, преимущественно, при наличии в них кистозных изменений. В связи с этим гнойные воспаления в них встречаются чаще всего вместе с таковыми в маточных трубах (пиосальпинкс). В этих случаях придатки приобретают вид единого конгломерата, воспалительного опухолевидного образования. Оно является тубоовариальным абсцессом, в котором происходит гнойное расплавление трубы и яичника с формированием общей полости, которая окружена капсулой.
Итак, распространение микробной инфекции происходит восходящим путем от хронически протекающего эндометрита, развивающегося после абортов и других внутриматочных вмешательств, после и во время внутриматочных кровотечений, при внутриматочной контрацепции, к хроническому аднекситу, или сальпингоофориту (воспалению труб и яичников). В результате обострений хронического течения воспалительного процесса развивается гнойный процесс с формированием тубоовариального абсцесса. В случае перфорации (прорыва) или, нередко, и без нее возможно возникновение пельвиоперитонита или абсцессов в малом тазу.
Клинические проявления заболевания
Клинические проявления гнойно-воспалительных процессов придатков матки носят достаточно многообразный характер. Нередко они уже с самого начала выявляются как первично хронически протекающий процесс, характеризующийся длительным течением с обострениями и отсутствием эффективности медикаментозной терапии. Симптоматика в значительной степени зависит от формы заболевания. В настоящее время различают две его формы:
- Неосложненную, к которой относится острый гнойный сальпингит.
- Осложненную, представленную всеми осумкованными воспалительными опухолями придатков, то есть пиосальпинксом, пиоваром, гнойными тубоовариальными образованиями, а также их осложнениями.
Клиническая картина гнойного сальпингита и гнойного тубоовариального образования на стадии острого воспалительного процесса характеризуется значительным сходством. Причиной первого является, чаще всего, специфическая инфекция (гонорея), реже — микробная ассоциация (сочетание микроорганизмов). Именно гонококковая инфекция в качестве причины гнойного процесса в последнее время не только не утратила своей роли, но, наоборот, повысила степень своей агрессивности благодаря сопутствующей инфекции.
Острое гнойное воспаление маточной трубы начинается в виде острого заболевания с возникновения болей в нижних отделах живота в области правой или левой гипогастральной области, иногда — в средних отделах живота, при сопутствующем эндометрите. Кроме того, повышается температура тела, иногда до 38-39°, преимущественно в вечернее время, сопровождающаяся ознобами. Боли отдают в поясничную область, в область бедра на соответствующей стороне и, достаточно часто, в прямую кишку.
Кроме того, остро протекающий гнойно-воспалительный процесс сопровождается:
- выраженной диспареунией;
- выделениями из половых путей в виде белей, имеющих гнойный характер, которые являются постоянным симптомом гнойного сальпингита;
- резями во время мочеиспускания и дизурическими расстройствами, беловатым отделяемым из мочеиспускательного канала из-за сопутствующего воспаления шейки мочевого пузыря или/и уретрита;
- симптоматикой «раздраженной» прямой кишки (частый жидкий стул);
- явлениями интоксикации в виде общей слабости, мышечных болей, сухости во рту и диспепсических симптомов, эмоционально-невротических расстройств, эмоциональной нестабильности с явлениями депрессивного состояния или возбуждения.
Влагалищное исследование часто бывает невозможным или затрудненным из-за выраженной болезненности. Если оно удается, то отмечаются усиление болезненности при попытках смещения шейки матки, ее отечность, или пальпируется в области придатков матки небольших размеров болезненное образование, имеющее «смазанные» контуры, а также отмечается повышенная чувствительность или болезненность во время пальпации заднего и бокового сводов на стороне поражения.
Клиническое течение острого сальпингита нередко протекает с незначительной симптоматикой или вообще без нее. Наиболее часто такая клиника встречается при заболеваниях, обусловленных хламидийной инфекцией. Отдельные авторы научных статей по данной теме считают, что воспалительные процессы органов малого таза имеют нетипичный, стертый характер течения приблизительно в 85% случаев. При этом болезнь нередко обнаруживается случайно — в результате проведения обследования женщины, обратившейся по поводу бесплодия.

Стертая или атипичная клиническая картина течения воспалительного процесса маточных труб является причиной поздней диагностики, а значит и запоздалого или неадекватно проводимого лечения, в результате чего возникают такие осложнения, как:
- переход заболевания в пиосальпинкс;
- формирование гнойного тубоовариального образования;
- пельвиоперитонит в сочетании с абсцессом дугласова пространства, абсцесс формируется в результате частичного отграничения гнойного содержимого в углублении между маткой и прямой кишкой (дугласово пространство).
Клиническими симптомами возникших осложнений являются появление высокой температуры гектического типа (значительные суточные колебания) и признаков нарастания интоксикации организма в виде перечисленных выше явлений интоксикации. В случае развития процесса формирования абсцесса в дугласовом пространстве больная начинает ощущать резкое давление в области прямой кишки и частые позывы к акту дефекации.
Выделения из половых путей связаны не с опорожнением содержимого маточной трубы, а с наличием и даже ухудшением течения гнойного воспалительного процесса в эндометрии. Такие выделения являются характерными для женщин с формирующимся тубоовариальным абсцессом, у которых причиной последнего были внутриматочная контрацепция (спираль) или аборты.
После этого развитие инфекционного процесса идет по пути формирования таких осложнений, как параметрит (воспаление жировой клетчатки малого таза), генитальные свищи, расплавление стенки абсцесса с ее перфорацией (прободением) и выходом гноя в брюшную полость, в результате чего могут формироваться межкишечные и поддиафрагмальные абсцессы, а также гнойно-инфильтративное воспаление сальника и др.
Одна из характерных особенностей клинического течения гнойного воспаления придатков — это волнообразный процесс. На стадии затухания (ремиссии) гнойного воспаления выраженность клинической симптоматики нерезкая. Из всех признаков сохраняются, преимущественно, признаки интоксикации средней или легкой степени тяжести. Стадии же обострений характеризуются основными симптомами острого течения гнойного воспаления, а также развитием новых осложнений.
Диагностика и дифференциальная диагностика
Диагностика основана на анамнестических данных и клинической картине. Дополнительными методами, позволяющими оценить общее состояние больной, стадию развития гнойного процесса являются клинические и биохимические лабораторные исследования крови и мочи, коагулограммы и др.
Так, например, для острого процесса или рецидива болезни характерны ускоренная СОЭ, лейкоцитоз, повышение С-реактивного белка, а для ремиссии — снижение гемоглобина, числа эритроцитов и лимфоцитов, а также ускоренная СОЭ. В случаях длительного течения гнойного процесса выявляются нарушения функции печени, белкового и липидного обмена, электролитные нарушения, повышенная свертываемость крови (гиперкоагуляция), изменения кардиограммы и т. д.
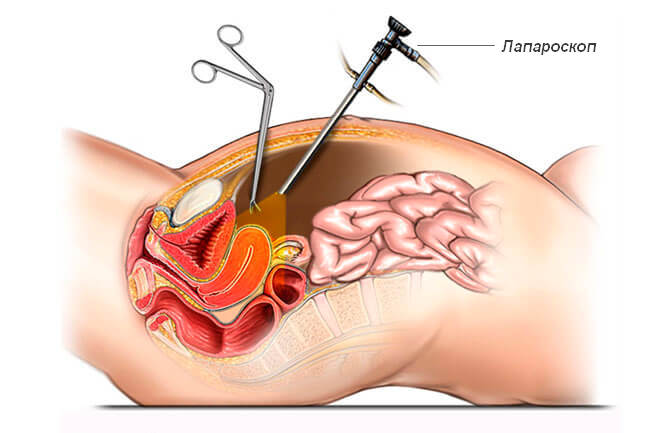
Диагностическая лапароскопия
В целях уточнения диагноза и проведения дифференциальной диагностики используются трансвагинальное ультразвуковое исследование органов малого таза, пункция заднего свода матки, колоноскопия и, особенно, диагностическая лапароскопия (о применении данного метода в гинекологии и принципе его проведения мы уже рассказывали). Дифференциальный диагноз проводится в основном с острым аппендицитом и аппендикулярым инфильтратом, острым холециститом и хирургическим перитонитом, дивертикулитом и перфорацией дивертикула кишечника, с некоторыми формами эндометриоза и раком яичника.
Выявление причинного фактора основано на таких микробиологических методах диагностики, как бактериологический посев для выявления, идентификации возбудителя и определения его чувствительности к антибактериальным средствам, цитологическое изучение мазков, проведение реакций иммунофлуоресценции, полимеразной и лигазной цепной реакции (при необходимости), серологических исследований.
При гнойно-воспалительных процессах информативными являются результаты исследований материала не из шеечного канала и влагалища, а из очагов воспаления, которые изолированы от внешней среды — из тубоовариального абсцесса, из брюшной полости (выпот или гнойное содержимое), из абсцесса малого таза и т. д.
Принципы лечения
Лечение при гнойных воспалительных заболеваниях придатков обязательно комплексное, главный этап которого — это хирургическое лечение, целью которого является радикальное удаление очага гнойной деструкции.
Отступление от этого правила может быть только кратковременным и только в исключительных случаях (наличие свищей или крайне тяжелого состояния пациентки из-за выраженной интоксикации). В этих случаях осуществляется необходимая предоперационная подготовка — проведение дезинтоксикационной и антибактериальной терапии, коррекция метаболических расстройств и гиповолемии, функции почек, печени и сердца и т. д.
Проведение антибактериальной терапии включается в план предоперационной подготовки, продолжается во время хирургического вмешательства (внутривенно) и в послеоперационном периоде. Выбор препаратов должен базироваться на микробиологических методах исследования (выявление возбудителя и его чувствительности к антибиотикам), а до получения результатов этих исследований применяются антибиотики широкого спектра действия.
Из антибактериальной терапии основными рекомендуемыми схемами являются:
- Амоксиклав (амоксициллин с клавулоновой кислотой), Ампициллин+Сульбактам или Цофоперазон+Сульбактам, которые сочетают с препаратами макролидами (эритромицин, кларитромицин и др.).
- Средства фторхинолонового ряда с метронидазолом.
- Препараты 2 – 4-го поколений цефалоспоринового ряда (Цефотаксим, Цефепим и др.) в комбинации с метранидазолом и макролидами или доксициклином.
- Меропенем, Тимипенем (карбапенемы) в комбинации с макролидами или доксициклином.
Разработаны также и другие (альтернативные) схемы сочетаний антибактериальных средств. Микробиологические исследования должны проводиться не только до выбора схемы антибактериальных препаратов, но и в процессе применения последних. Это необходимо в целях выяснения их эффективности и решения вопроса о необходимости смены схемы лечения.
Воспаление придатков – воспалительный процесс в малом тазу, локализованный в яичниках и трубах (придатках). Причинами патологии являются бактерии и вирусы, проникающие в придатки, а основным провоцирующим факторам — переохлаждение, вследствие чего снижается общий и местный иммунитет. Заболевание проявляется разнообразной симптоматикой: от тянущих болей внизу живота и скудных выделений до сбоев менструального цикла и острых воспалительных явлений. Поэтому только всесторонняя диагностика, включающая лабораторные, дифференциальные и инструментальные методы исследования, помогает поставить правильный диагноз. Главным звеном лечения является специфическая этиотропная терапия, вне острой стадии немаловажную роль играет профилактика. Заболевание имеет и другие медицинские обозначения – аднексит, сальпингоофорит (от сочетания терминов «сальпингит» – воспаление фаллопиевых (маточных) труб и «оофорит» – воспаление яичников).
Общие сведения
Воспаление придатков может быть как двусторонним, так и односторонним, локализованным справа или слева. В настоящее время медики отмечают широкую распространенность заболевания. Среди пациенток чаще встречаются молодые женщины и девушки в возрасте до 30 лет, они же составляют и наибольшую группу риска. В первую очередь, это связано с большей половой свободой, значительным количеством половых партнеров, использованием КОК, заменивших барьерные методы контрацепции, существенно снижавшие риск попадания в половые пути возбудителей заболевания.
Коварность проблемы заключается еще и в возможности протекания воспаления придатков в стертой, скрытой форме. Последствия такого явления самые грозные – внематочные беременности, невынашивание, бесплодие. По мнению практикующих гинекологов и научных экспертов, воспаление придатков является одной из актуальных проблем современной гинекологии и требует самого пристального внимания. Во избежание тяжелых, сложно поддающихся лечению осложнений, в настоящем и будущем каждая женщина должна проходить регулярные осмотры у гинеколога и сообщать ему во время визита обо всех факторах, вызывающих тревогу или сомнения.
Воспаление придатков
Причины воспаления придатков
Причинами болезни являются вирусы, бактерии и другие патогенные микроорганизмы, проникающие в верхние отделы женской половой системы (яичники, фаллопиевы трубы и связки) различными путями. Наиболее часто встречается восходящий путь распространения инфекции. В этом случае возбудитель патологии проникает из нижних отделов женской половой системы – шейки матки, влагалища, а также из инфицированных близко расположенных органов – уретры, мочеточников, прямой кишки. Чаще всего в этом случае возбудителями выступают кишечная палочка, гонококки, хламидии, стрепто-, стафилококки, грибки и их ассоциации. Частой причиной восходящей инфекции являются ЗППП (заболевания передающиеся половым путём), несоблюдение гигиенических норм, беспорядочная половая жизнь, нарушающие нормальную флору и местный защитный иммунитет влагалища.
Намного реже встречается нисходящий или вторичный путь попадания инфекции. Это возможно в случае существования острого воспалительного процесса вблизи от органов малого таза, например аппендицита, осложнённого перитонитом. Ещё одним редким способом распространения инфекции считается гематогенный путь (через зараженную кровь). Он сопряжен с начинающимся или развившимся сепсисом. Также причиной гематогенного инфицирования придатков может стать генитальный туберкулез, вызываемый специфическим возбудителем – палочкой Коха.
Процессы, локализованные с одной стороны, чаще всего вызываются такими возбудителями, как кишечная палочка, стрептококки и стафилококки. Палочка Коха и гонококк чаще приводят к воспалению придатков с двух сторон. Инфекционный агент, проникая в слизистую оболочку фаллопиевых (маточных) труб одним из вышеперечисленных путей, внедряется в нее, затем – быстро распространяется на прилегающие серозные и мышечные волокна. Далее процесс захватывает эпителий яичников и брюшину таза. При более широком поражении, включающем яичник и всю маточную трубу, возможно формирование тубоовариального абсцесса. Следствием воспаления придатков служат множественные спайки, ограничивающие подвижность, нормальную активность реснитчатого эпителия и сократительную способность маточных труб.
Основными факторами, провоцирующими манифестацию аднексита, являются переохлаждения, стрессы, иные состояния, негативно влияющие на иммунитет. Тем не менее, они не выступают первопричиной воспаления придатков и при отсутствии инфекции в организме не могут сами по себе спровоцировать возникновение патологии.
Классификация воспаления придатков
Заболевание может иметь как острое, так и хроническое течение (с возможными рецидивами или без них).
Картина острого воспаления придатков характеризуется выраженными симптомами. Это — острая боль, локализованная на стороне поражения органов или разлитая по всей брюшной полости, отдающая в прямую кишку, крестец, спину, значительное повышение температуры (38-40 градусов), выделения, в том числе гнойные. Данные лабораторных анализов показывают патологическое смещение формулы крови влево с резким возрастанием СОЭ и повышением лейкоцитов. Пальпация при осмотре на кресле выявляет «острый живот», механизм мышечной защиты, сильного напряжения. Возможны общие клинические проявления инфекционного поражения – рвота, диарея, слабость, падение АД и пульса, изменения со стороны сердечно-сосудистой системы, появление симптомов почечной недостаточности.
Клинические признаки хронического воспаления придатков – тянущие, временами усиливающиеся, болезненные ощущения в нижних отделах живота, периодический незначительный или умеренный подъём температуры тела (до 38 градусов), выделения различной степени интенсивности и окрашенности. Признаки появляются и исчезают циклически, рецидивы длятся до семи дней. В половине случаев диагностируется нарушение менструального цикла. Возможны меноррагии – менструации со значительной кровопотерей; метроррагии – кровотечения вне цикла, может развиться олигоменорея.
Симптомы воспаления придатков
Воспаление придатков имеет стадийное течение, как при острой, так и при хронической форме заболевания. Симптоматика и лечение на каждой стадии специфичны. Острое течение, как правило, дает четкую картину воспаления, которую можно отследить по патогномоничным симптомам болезни на каждой стадии.
Токсическая стадия характеризуется симптомами интоксикации организма. Характерны умеренно повышенная, высокая, иногда – очень высокая температура тела (до 40-41 градуса). Наблюдается озноб, вздутие и болезненность живота, дизурические расстройства (нарушенное мочеиспускание), диспепсические явления (понос, рвота). Со стороны половой системы отмечаются обильные выделения, сильные, локализованные или разлитые боли, возможны кровотечения. Симптоматика сохраняется в течение 1-1,5 недель, затем возможен переход заболевания во вторую (септическую стадию), полное выздоровление (при адекватной терапии воспаления придатков) или хронизация патологии (при частичном срабатывании механизмов внутренней иммунной защиты).
Септическая стадия характеризуется усугублением симптомов, слабостью, головокружениями, присоединением анаэробов с формированием гнойного тубоовариального образования с угрозой перфорации. Возможно дальнейшее распространение воспалительного процесса на органы малого таза и брюшины с возникновением пельвиоперитонита, угрожающего жизни пациентки.
Симптомы воспаления придатков в фазе хронизации в ряде случаев имеют невыраженный характер. Тупые, усиливающиеся боли возникают периодически, совпадают с той или иной фазой цикла. Наблюдаются незначительное повышение температуры, расстройства менструальной функции, проблемы в половой сфере (болезненный половой акт, снижение либидо и т. д.), ухудшение общего самочувствия и снижение трудоспособности. При длительно протекающем хроническом воспалении придатков без лечения могут возникать заболевания ЖКТ (колиты и пр.) и выделительной системы (пиелонефриты, рецидивирующие циститы и т. д.).
Осложнения воспаления придатков
Грозным осложнением острого воспаления придатков при несвоевременно начатой терапии может стать перитонит. Хроническое воспаление придатков часто осложняется бесплодием. Бесплодие смешанного генеза, причиной которого также является воспаление придатков, весьма сложно поддается излечению. Это обусловлено тем, что к снижению физиологической функции фаллопиевых труб (сократительной способности, нарушению деятельности реснитчатого слоя) или их полной непроходимости присоединяется гормональная дисфункция вследствие поражения яичников. Сбои в менструальном цикле, отсутствие овуляции приводят к серьезным функциональным и анатомическим изменениям в женской половой системе.
Формирование инфильтратов – частое последствие хронического воспаления придатков может осложниться развитием процессов склерозирования в маточных трубах. Это основная причина эктопической (внематочной) беременности, формирования болезненных спаек. Распространение патологии на соседние органы часто вызывает развитие холецистита (острого и хронического), колита, пиелонефрита.
Диагностика воспаления придатков
Первичная консультация гинеколога направлена на оценку общей картины, присущей воспалению придатков, на основании анамнестических данных пациентки. При этом учитывается наличие абортов, ВМС (внутриматочной спирали), осложнений в родах, неблагополучно завершившихся беременностей, количество половых партнеров, общие сведений о состоянии здоровья, предъявляемые жалобы. Гинекологический осмотр на кресле (двуручное внутреннее исследование) выявляет характерные для воспаления придатков признаки. Они проявляются как одностороннее или 2-стороннее болезненное увеличение придатков матки.
Бактериологический посев на флору с антибиотикограммой и микроскопическое исследование мазка влагалища, цервикального канала и уретры позволяют идентифицировать возбудителей болезни, а также определить их титр (концентрацию). По этим данным можно оценить степень процесса воспаления в малом тазу. Ультразвук (УЗИ органов малого таза) обнаруживает наличие воспалительных образований придатков, их локализацию (гидросальпинкс, пиосальпинкс).
Могут быть применены инструментальные методы диагностики воспаления придатков: диагностическая лапароскопия помогает выявить гнойные образования в фаллопиевых трубах, исключить или подтвердить наличие спаечного процесса. Процедура позволяет объединить диагностическое исследование с проведением лечебных манипуляций. С помощью рентгенографического исследования матки с применением контраста – гистеросальпингографии определяется наличие патологических изменений труб и оценивается их проходимость.
Лечение воспаления придатков
Воспаление придатков в острой фазе лечится в стационарных условиях с соблюдением пациенткой постельного режима, физического и психического покоя, диеты на основе легкоусвояемой пищи, адекватного питьевого режима с оценкой выделительной функции. Основное лечение аднексита – антибактериальная этиотропная терапия в зависимости от диагностированного возбудителя заболевания: пенициллины, тетрациклины, макролиды, аминогликозиды, фторхинолоны. При имеющемся риске присоединения анаэробной инфекции назначается сочетание различных групп антибиотиков, например, к вышеперечисленным препаратам добавляется метронидазол (внутривенно, перорально).
Консервативная терапия также включает обезболивающие препараты, средства, снимающие явления и последствия интоксикации (инфузионная терапия). При гнойном осложнении воспаления придатков применяется оперативное лечение. В первую очередь, предпочтение отдается малотравматичной гинекологической хирургии – лапароскопическим манипуляциям, эвакуации гнойного содержимого мешотчатого образования посредством пункции заднего свода влагалища с возможным последующим введением лекарственных препаратов. При далеко зашедшем воспалении, когда имеется риск гнойного расплавления, показано хирургическое удаление придатков.
После нивелирования острых признаков воспаления придатков назначается курс физиотерапевтических процедур: ультразвук, элекрофорез с применением препаратов Mg, K, Zn, вибромассаж. Эти же методы, наряду с этиотропной антибактериальной терапией, показаны при лечении воспаления придатков в хронической форме. Назначается санаторное реабилитационное лечение, способствующее рассасыванию спаечного процесса и препятствующее образованию спаек. Предпочтительны курорты, на которых в качестве лечебных процедур используется грязетерапия, парафинолечение, лечебные ванны и орошения сульфидными и хлоридно-натриевыми минеральными водами.
Прогноз и профилактика воспаления придатков
При своевременном первичном обращении с симптоматикой острого воспаления придатков и адекватной терапии полное клиническое выздоровление наступает примерно за 10 дней. Аднексит в стадии хронизации требует регулярных осмотров и поддерживающей терапии, санаторных и реабилитационных мероприятий, систематического контроля состояния пациентки.
В целях профилактики возникновения рецидивов воспаления придатков, особенно пациенткам из группы риска (пользующимся ВМС, имеющим неудачные беременности и аборты в анамнезе) необходимо исключать провоцирующие заболевание факторы – переохлаждения, стрессы, инфекции, передающиеся половым путём. Рекомендуется использовать рациональные методы контрацепции, своевременно проводить комплексную адекватную терапию болезней органов малого таза, учитывая возбудителей патологии. Посещение женской консультации минимум один раз в год для профилактического осмотра гинеколога должно стать нормой для каждой женщины, заботящейся о своем здоровье.
