Цитология гиперкератоз и воспаление что это

Обнаружение гиперкератоза в мазке часто недостаточно для выставления окончательного диагноза. Это поражение слизистой оболочки, проявляющееся очаговым ороговением многослойного плоского эпителия, считается предраковым состоянием. В качестве биоматериала используется соскоб со слизистой цервикального канала, поверхности шейки матки. Помимо мазка для цитологического исследования, требуется взятие эпителиальных клеток для микробиологии и кольпоскопия. При необходимости проводится биопсия для исключения онкологического процесса.
Особенности цитологического исследования
Цитологический анализ обязателен в комплексной диагностике гиперкератоза — поражения слизистых оболочек, утолщением и огрубением многослойного эпителия. Своеобразная окраска его кератина обуславливает белый или сероватый цвет патологических очагов. Заболеванием поражаются полость рта, дыхательные пути, анальное отверстие. Но чаще всего гиперкератоз выявляется в мочеполовых органах.

Исследование мазка на гиперкератоз позволяет установить класс опасности морфологических изменений эпителия
Это предраковая патология, при которой возможно злокачественное перерождение клеток. Поэтому большое диагностическое значение имеет цитологическое исследование.
Оно необходимо для выявления характерной для предраковых заболеваний клеточной атипии. В ходе цитологического анализа мазка с пораженных участков слизистой обнаруживается высокое содержание клеток многослойного эпителия со специфическими признаками ороговения.
На заметку:
При гиперкератозе атипичные клетки могут располагаться в самых глубоких слоях слизистых и не попадать в мазок. При отрицательном результате на фоне ярких симптомов патологии женщине назначается исследование биопсийного материала.
Показания к проведению
Гиперкератоз проявляется выраженной кератинизацией эпителиального пласта с формированием защитного бесструктурного слоя из кератогиалина. Такие изменения настолько выражены, что не могут не отразиться на функциональной активности всей мочеполовой системы. Для кожных покровов подобный процесс вполне физиологичен, но в слизистой оболочке считается патологией. Он часто наблюдается при инфекции, спровоцированной активизацией вируса папилломы человека, а также при раздражении слизистой, особенно при опущении органов малого таза, выпадении матки.

При обнаружении в мазке атипичных клеток гинекологи проводят дополнительную диагностику гиперкератоза
Показанием к забору мазка на гиперкератоз плоского эпителия становятся появление симптомов заболевания:
- незначительных кровянистых выделений после половых сношений;
- обильных белей с неприятным запахом.
Но подобное поражение шейки матки на протяжении длительного периода протекает скрыто. Женщины не чувствуют дискомфорта или болезненности, они не жалуются на расстройства менструального цикла или невозможность зачатия. Поэтому для своевременного обнаружения гиперкератоза забор мазка на цитологию выполняется при плановом гинекологическом осмотре. Его необходимо сдавать всем женщинам старше 21 года, независимо от интенсивности половой жизни и количества партнеров.
Периодичность сдачи мазка для цитологического исследования:
| Кратность сдачи биоматериала | Показания для забора мазка на гиперкератоз |
| Раз в год | Возраст от 21- 64 года |
| Раз в 2-3 года | Отсутствие в мазке морфологических изменений в строении эпителия клеток шейки матки после 3-кратного цитологического обследования |
| Каждые 6 месяцев | Нарушения менструального цикла, рак шейки матки у родственников,эрозия, дисплазия или другие заболевания шейки матки, заражение вирусом папилломы человека, контроль проводимой терапии |
Подготовка к анализу
Перед забором мазка на гиперкератоз нужно тщательно промыть половые органы, используя только воду. Все гигиенические средства категорически запрещены.
Подготовка не требует внесения коррективов в рацион, но от употребления спиртного необходимо отказаться. Искажает данные цитологического исследования прием некоторых препаратов преимущественно с цитостатическим действием. Нередко остановить лечение даже на сутки не представляется возможным. Следует предупредить об этом врача, который будет интерпретировать результаты.
Полезная информация:
В процессе подготовки к цитологии на гиперкератоз за пару дней до проведения исследования нужно воздержаться от половых контактов.
Как берется
Мазок у женщин особенно часто берется из наружного отверстия мочеиспускательного канала, влагалища и шейки матки. Врач с помощью одноразового шпателя, который представляет собой пластмассовую палочку с расширенным концом, вращательными движениями собирает биоматериал. Затем он равномерно распределяет его на специальном чистом предметном стекле. В зависимости от области забора биоматериала стекла помечаются буквенными обозначениями: «U» — уретра, «C» — шейка матки, «V» — влагалище.

Исследование мазка на гиперкератоз осуществляется методом жидкостной цитологии
Расшифровка результатов
Гиперкератоз в цитологическом мазке из шейки матки характеризуется наличием безъядерных «чешуек» плоского эпителия, скоплений из блестящих и безъядерных клеток.
Какие результаты можно ожидать:
- 1 класс — нормальные клетки;
- 2 класс — изменение формы клеток, которое обусловлено воспалительным процессом;
- 3 класс — присутствуют единичные клетки с аномалией ядер и цитоплазмы
- 4 класс — присутствуют отдельные клетки, подозрительные в отношении злокачественности;
- 5 класс — присутствует множество типично раковых клеток.
С выданным на руки заключением женщина направляется к лечащему врачу, который выставляет диагноз или назначает дополнительные исследования.
Внимание:
Если в мазке обнаруживаются только нормальные клетки, то гинеколог сообщает пациентке, что результат анализа на гиперкератоз отрицательный. В таком случае никакого лечения не требуется, дополнительные диагностические мероприятия не нужны.
Полезные советы
Совет №1
При выраженном воспалении в органах мочевыделительной системы врач порекомендует сначала пролечиться. И только затем будет проведено цитологическое исследование на гиперкератоз.
Совет №2
Примерно за 2-3 дня до взятия мазка необходимо остановить применение вагинальных свечей (суппозиториев), кремов, таблеток. Использование многих из них исказит результаты анализа.
Совет №3
У женщин младше 20 лет возможны ложноположительные результаты из-за наличия изменений эпителия на фоне транзиторных гормональных нарушений. В таких случаях гинекологи советуют выполнение анализа другим методом.
Ответы на частые вопросы
Бывает ли больно при взятии мазка?
Забор материала — достаточно неприятная медицинская процедура. Врач соскабливает эпителий с поверхности шейки и цервикального канала. Чем больше попадает его в мазок, тем качественнее диагностика. Нередко после цитологического исследования появляются кратковременные кровянистые выделения. Такое состояние считается нормальным.
Проводится ли цитология при месячных?
Следует сдавать мазок не ранее, чем на пятые сутки менструального цикла и не позднее, чем за пять дней до начала менструации. Во время месячных, а также ранее двух дней после полового контакта, трансвагинального ультразвукового исследования малого таза и кольпоскопии забор биоматериала не проводится.
Гиперкератоз плоского эпителия шейки матки — это диагноз, который врач может поставить на основании результата цитологического исследования, кольпоскопии и биопсии. Но только в последнем случае ему следует уделить внимание и лечиться.
Гиперкератоз (или кератоз) представляет собой ороговение и утолщение плоского эпителия — то есть клеток, выстилающих вагинальную часть шейки матки. Может быть распространенным, множественным и очаговым.
Симптомы, алгоритм диагностики и лечения гиперкератоза
Какие бы то ни было симптомы отсутствуют. О своем диагнозе женщина узнает при плановом осмотре у врача, когда гинеколог своими глазами видит патологию. Или если результат онкоцитологии (Пап-тест, цитограмма) показывает гиперкератоз. Под микроскопом врач видит вместо прозрачных клеток чешуйки, как будто он рассматривает кожу, а не слизистую.
Когда гинеколог замечает подозрительное образование при осмотре пациентки на кресле — белесоватую выпуклую бляшку, плотную и асимметричную шейку, он может так, «на глазок», без дополнительных обследований отщипнуть на анализ кусочек ткани. Это называется биопсией. И если по ее результатам выявится предраковое состояние, а в случае гиперкератоза это, вероятно, будет лейкоплакия, назначит ее удаление.
Способ лечения гиперкератоза всегда только хирургический. Если у женщины нет распространенного патологического процесса, нет подозрения на неоплазию (рак) — будет достаточно коагуляции — прижигания. Но выбор способа удаления стоит за врачом. Ему виднее. Также возможно убрать лейкоплакию радионожом (Сургитрон) или лазером. После данного хирургического вмешательства рекомендуют недолгое (в течение 2-4 недель) половое воздержание, возможны кровянистые выделения.
Если визуально патологического участка эпителия не видно, назначают кольпоскопию. Это осмотр шейки матки под увеличением, под микроскопом. И если при кольпоскопии находят предположительно лейкоплакию, сразу же берут прицельную биопсию точно из нужного участка на шейке. В этом случае уже будет гистологический результат. При подтверждении лейкоплакии, желательно ее удалить. Конечно, есть женщины, которые не лечатся. Но врачи не советуют слишком тянуть. Это еще не рак, конечно, но нехороший предвестник, последствия промедления непредсказуемы.
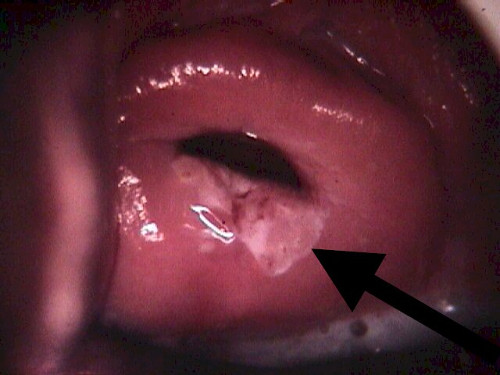
К содержанию
Возможность использования гормональной контрацепции
Можно ли принимать КОК (оральные контрацептивы) при лейкоплакии? В инструкции к гормональным противозачаточным средствам о таком противопоказании информации нет. Тем не менее, многие врачи перестраховываются и советуют использовать барьерные методы контрацепции вместо гормональных. Дело в том, что рак — это противопоказание к гормональным таблеткам. Лейкоплакия — не рак, но, оставляя патологический участок без лечения, женщина попадает в категорию риска по онкологии.
К содержанию
Причины и избавление от патологии эпителия
Каковы причины гиперкератоза? Есть разные мнения. Большинство склоняется к ПВИ (ВПЧ) — вирусу папилломы человека, воспалительному процессу, травмам (при гинекологических вмешательствах, половых актах) и раку шейки матки.
Когда причиной является ВПЧ, то поможет только хирургический метод удаления — прижигание. Никаких эффективных противовирусных препаратов, выводящих данную инфекцию из организма, не существует.
При воспалительном процессе на шейке, гинекологи называют его цервицитом, ороговение плоского эпителия может быть излечено. Если у женщины во влагалище видно воспаление, цитологическое исследование (даже если это жидкостная цитология) лучше вообще не проводить, так как оно не покажет правильные результаты. После лечения, в случае хорошего мазка на флору, сдается цитология, а потом, если в соскобе из цервикального канала вновь обнаружен гиперкератоз, выполняют кольпоскопию и при необходимости биопсию. В общем, все по плану, алгоритм известный гинекологам.
Часто заметные негативные изменения плоского эпителия (в том числе диспластические) обнаруживаются во время беременности. Обычно это является вариантом нормы. Реакцией на гормональные изменения в организме. После родов женщина сдает цитограмму и проходит кольпоскопию при необходимости. Грудное вскармливание этому не помеха.
Если ороговение эпителия обнаружено одновременно с тяжелой дисплазией (HSIL), его убирают скальпелем или радионожом с большим, конусовидным захватом тканей, то есть удаляют часть шейки матки. Данная операция называется конизацией.
К содержанию
Данную клинику администрация сайта не рекламирует, за качество услуг не ручается. Но видео информативное, про лейкоплакию рассказывают доступным языком. Вам будет интересно посмотреть и послушать.
Гиперкератоз плоского эпителия или лейкоплакия – распространенная гинекологическая патология среди женщин детородного возраста. Болезнь часто обнаруживается при профилактическом гинекологическом осмотре и в запущенной стадии может приводить к раку. Чтобы избежать тяжелых последствий, следует знать, как предотвратить развитие лейкоплакии и как вести себя, если такой диагноз все-таки поставлен.
Что такое лейкоплакия шейки матки
Болезнь представляет собой разрастание, утолщение и ороговение эпителиального слоя слизистой влагалищного или нижнего отдела матки, реже – цервикального канала. Нарушение развивается из-за отложения в эпителиальной ткани кератина, жиров и постепенной перестройки клеток, в результате которой образуются плотные чешуйки. Опасность лейкоплакии заключается в высоком риске преобразования патологии в рак, поэтому в гинекологии этому нарушению уделяют повышенное внимание.
Гиперкератоз плоского эпителия шейки матки может привести к раку
Признаки патологии
Болезнь чаще протекает бессимптомно. В редких случаях нарушение сопровождается обильными жидкими выделениями белого цвета с неприятным запахом. Иногда наблюдается выделение крови после полового контакта.
Чаще обнаруживается гиперкератоз во время гинекологического осмотра с помощью зеркал. Визуально патологию определяют по наличию на слизистой нижнего сегмента матки белых выпуклых бляшек, разного размера и формы.
Причины болезни
Развитие лейкоплакии часто связывают с инфицированием вирусом папилломы человека (ВПЧ). Этот патоген попадает в организм при незащищенном половом акте и обнаруживается у половины женщин репродуктивного возраста. Серьезную опасность представляют разновидности вируса с высоким онкогенным риском, ведь именно они часто обнаруживаются у пациенток с гиперкератозом. Попав в организм, ВПЧ часто не вызывает никаких симптомов. В отдельных случаях у инфицированных обнаруживаются кондиломы — характерные образования на слизистой половых органов.
Как правило, в течение 2 лет ВПЧ подавляется естественным иммунитетом и не представляет опасности, однако иногда вирус так и остается в организме, что повышает риск развития гиперкератоза плоского эпителия.
Помимо этого также выделяют ряд факторов, благоприятствующих возникновению болезни:
- гормональные нарушения, в том числе сбои в работе щитовидной железы и сахарный диабет;
- нарушение регуляции менструального цикла на уровне гипоталамуса и гипофиза;
- те или иные нарушения менструального цикла, в том числе и аменорея – отсутствие месячных в течение полугода;
- инфекции, передающиеся половым путем: трихомониаз, гонорея, хламидиоз, герпес, цитомегаловирусная инфекция и др.;
- эрозии и эктопии;
- снижение местного иммунитета;
- воспаления влагалища и цервикального канала;
- травмы слизистой, полученные в результате абортов, выскабливания и других агрессивных гинекологических вмешательств.
Также повышают риск развития лейкоплакии регулярные грубые половые акты и хаотичная интимная жизнь без применения барьерных средств контрацепции.
Лечение лейкоплакии шейки матки народными методами неэффективно
Виды лейкоплакии
Эпителий нижней зоны влагалищной части матки или эктоцервикса состоит из нескольких слоев: поверхностный, промежуточный, парабазальный и базальный. Исходя из того, какие слои оказались поражены, выделяют два типа гиперкератоза плоского эпителия:
- Простой. Характеризуется поражением клеток поверхностного слоя и отсутствием патологических изменений в остальных слоях. В этом случае нарушение считается фоновым, то есть повышающим риск развития онкологии при наличии других неблагоприятных факторов.
- Пролиферативный. При этой форме кератоза поражаются все слои эпителия эктоцервикса. Нарушается деление и дифференцировка клеток.
Пролиферативный гиперкератоз также называют дисплазией шейки и расценивают это состояние как предраковое. В этом случае требуется хирургическое вмешательство и тщательное наблюдение.
Диагностика
Первичный метод диагностики – визуальный гинекологический осмотр.
Для постановки окончательного диагноза назначаются следующие способы исследования:
- Анализ соскоба шейки матки на наличие атипичных клеток. При патологии в исследуемом материале определяются клетки с признаками ороговения, плотные чешуйки.
- Кольпоскопия – метод исследования нижнего сегмента матки с помощью специального прибора – кольпоскопа, позволяющего рассмотреть ткани под увеличением. В диагностике гиперкератоза применяется для определения характера и оценки размеров пораженной ткани.
- Шиллер–тест. Проводится в ходе кольпоскопии и заключается в нанесении на слизистую нижней части матки йодного раствора. Атипичные участки не окрашиваются йодом.
- Выскабливание цервикального канала – способ, подразумевающий удаление верхнего эпителиального слоя с цервикального канала для исследования удаленной ткани на наличие раковых клеток.
- Биопсия. Главный метод исследования при подозрении на гиперкератоз шейки матки, исключающий или подтверждающий онкологический процесс.
Также пациенткам назначается анализ отделяемого цервикального канала на ВПЧ, микроскопическое и бактериологическое исследование мазков, гормональные и иммунологические исследования.
Лечение
Выбор тактики терапии зависит от разновидности диагностированного гиперкератоза. В любом случае врачебная помощь будет направлена на лечение болезней, вызвавших нарушение, и устранение очагов лейкоплакии.
Утолщение и ороговение эпителия шейки матки — признак лейкоплакии
При наличии бактериальных инфекций назначаются антибиотики, при цитомегаловирусной инфекции или присутствии в организме ВПЧ проводится противовирусная терапия. Также пролечиваются воспалительные болезни женских половых органов и, по возможности, стабилизируется гормональный фон. Сами очаги гиперкератоза при необходимости устраняются с помощью следующих хирургических методов:
- криогенное воздействие – прижигание пораженных участков жидким азотом;
- радиоволновая деструкция – разрушение патологической ткани с помощью радиоволн;
- аргоноплазменная коагуляция – относительно новый метод разрушения пораженных тканей с помощью радиоволн и газа аргона;
- лазерная вапоризация – «выпаривание» патологических участков с помощью лазера;
- диатермокоагуляция – прижигание электрическим током;
- химическое прижигание;
- конизация – удаление части шейки матки и цервикального канала с помощью радиоволн или хирургического скальпеля;
- ампутация шейки матки – удаление конусовидного сегмента нижней части матки вместе с пораженной слизистой цервикального канала, которая спустя время после операции самостоятельно заменяется здоровой.
Последние 2 варианта применяются в тяжелых случаях. После любого из хирургических вмешательств пациенткам назначается половой покой до 2 месяцев, в зависимости от масштаба поражения.
Перечисленные процедуры не лишают женщину возможности забеременеть и вести полноценную интимную жизнь в будущем.
Профилактика
Чтобы предотвратить гиперкератоз плоского эпителия, следует вовремя лечить инфекционные и воспалительные болезни женских половых органов. При этом не заниматься самолечением, которое может только усугубить ситуацию, а обращаться за помощью к врачу-гинекологу. Кроме того, для предупреждения болезни следует соблюдать следующие рекомендации:
- избегать случайных половых связей;
- пользоваться презервативами;
- избегать стрессов;
- не допускать переохлаждений;
- не применять гормональные контрацептивы без предварительной консультации врача.
После обнаружения и хирургического лечения гиперкератоза пациентке 2 раза в год назначают кольпоскопию, анализы на ВПЧ и на наличие онкологических клеток в отделяемом цервикального канала. При отсутствии осложнений в течение 2 лет женщину переводят на обычный режим наблюдения.
Раннее выявление лейкоплакии имеет большое значение в профилактике рака шейки матки, поэтому для женщин крайне важны регулярные гинекологические осмотры. Посещать врача нужно 1–2 раза в год.
При обнаружении гиперкератоза следует соблюдать указания доктора и вовремя проходить назначенные обследования. Вовремя диагностированное нарушение при грамотном лечении и устранении первопричины не представляет опасности для жизни пациентки, а также не лишает ее возможности забеременеть и родить здорового ребенка.
Читайте также: гипоэхогенное образование в молочной железе
