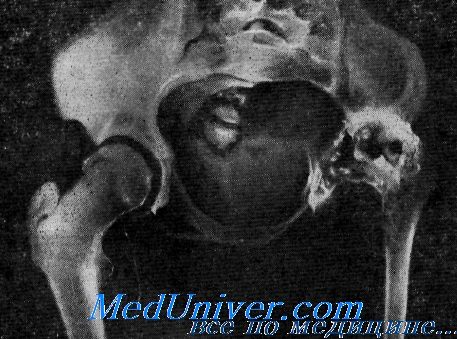
Деструкция кости при воспалении
Остит – это острое или хроническое воспаление костной ткани. Чаще поражает длинные трубчатые кости, реже возникает в коротких трубчатых костях и позвонках. Может быть острым или хроническим. Острый остит проявляется интенсивными разрывающими, дергающими болями, отеком, гиперемией, общей интоксикацией. При хроническом остите состояние удовлетворительное, болевой синдром выражен незначительно, имеется свищевой ход. Диагноз выставляется на основании жалоб, данных осмотра, результатов рентгенографии, фистулографии и других исследований. Лечение – хирургические вмешательства, антибиотикотерапия.
Общие сведения
Остит относится к распространенным патологическим состояниям, но изолированно почти не встречается, поскольку воспаление кости редко протекает без вовлечения соседних структур. В сочетании с воспалением надкостницы носит название остеопериостита, в комбинации с воспалением костного мозга – остеомиелита. Гематогенным оститом обычно страдают дети. Другие неспецифические формы болезни могут выявляться у людей любого возраста.

Остит
Причины остита
Непосредственной причиной воспаления кости является болезнетворная флора. В 80-85% случаев неспецифический остит вызывается стафилококками, в остальных случаях из очага высеваются пневмококки, стрептококки, синегнойная палочка, кишечная палочка, клебсиелла, вульгарный протей. Болезнь может развиваться при некоторых специфических инфекциях. Основные этиологические факторы остита:
- Гематогенное распространение инфекции. Характерно для детского возраста. Воротами для проникновения возбудителей становятся миндалины, слизистые оболочки ротовой полости, верхних дыхательных путей, раны и ссадины.
- Контактное поражение кости. Возникает при открытых переломах (в том числе – огнестрельных), после оперативных вмешательств на костях (обычно – остеосинтеза). Является следствием инфицирования раны. Иногда кость поражается в результате перехода гнойного воспаления с окружающих тканей (например, при флегмоне).
- Специфические инфекции. Возбудители попадают в кость из первичного очага. Наиболее распространенными вариантами специфического остита являются туберкулез костей и суставов, поражение костей при третичном сифилисе. Реже остит диагностируется при лепре и бруцеллезе.
Значимую роль в развитии инфекционного процесса играет общее состояние и уровень сопротивляемости организма. Гематогенный остит в 40-50% случаев манифестирует на фоне острой вирусной инфекции. Посттравматическая форма болезни чаще возникает при сочетанной травме, сопутствующей хронической соматической патологии.
Патогенез
Остит характеризуется процессами разрушения и пролиферации костной ткани. При острых процессах преобладает деструкция костного вещества. В результате жизнедеятельности болезнетворных микроорганизмов костная ткань рассасывается, в кости образуются полости с гнойным и некротическим содержимым. При хроническом воспалении грануляционная ткань, заполняющая полости, имеет преимущественно пролиферативный характер.
Классификация
Упрощенная классификация подразумевает деление остита на острый и хронический, гематогенный и негематогенный. Существует расширенная систематизация остита, составленная с учетом следующих факторов:
- Время возникновения: первичный (очаг образуется в кости) и вторичный (воспаление переходит на кость с соседних структур).
- Путь проникновения: эндогенный (гематогенное распространение), экзогенный (посттравматический), контактный (с соседних гнойных очагов), ятрогенный (послеоперационный).
- Тип микроорганизмов: гнойная флора (стафилококки, пневмококки и пр.), анаэробы (клостридии, неклостридиальная флора), возбудители специфических инфекций (палочки Коха, бледная спирохета и др.).
- Течение: острое, подострое, первично-хроническое, хроническое.
- Количество очагов: моно- и полифокальный, полилокальный.
- Внешний вид: без свища, со свищом, с мягкотканным дефектом и т.д.
Симптомы остита
Симптоматика определяется формой заболевания. Начало гематогенного остита острое. Температура тела пациента внезапно повышается до 39-40°C. Появляются слабость, разбитость, ознобы, тошнота, тахикардия. В пораженном сегменте возникает быстро нарастающая боль. Болевые ощущения становятся дергающими, сверлящими, распирающими. Болевой синдром настолько интенсивный, что пациент избегает любых движений.
Пораженный сегмент отечный, кожа гиперемированная. Выявляется резкая болезненность при пальпации и осевой нагрузке, ограничение движений. Существует три варианта течения гематогенного остита: с преобладанием местной симптоматики, в развернутой (септикопиемической) и токсической формах. В последнем случае болезнь развивается настолько бурно и быстро, что пациенты зачастую погибают еще до появления болевого синдрома.
Посттравматический и послеоперационный оститы формируются через некоторое время после травмы или оперативного вмешательства. Края раны краснеют, мягкие ткани отекают, появляется гнойное отделяемое. Общее состояние пациента ухудшается, отмечаются гипертермия, слабость, явления общей интоксикации, нарастающая анемия. Течение тяжелое, но клинические проявления обычно выражены не так ярко, как при гематогенном варианте заболевания.
Посттравматические оститы склонны к хроническому течению. Через несколько недель после манифестации перечисленных симптомов формируется свищ, из которого выделяется гной. Общая симптоматика стихает, состояние нормализуется, но свищевой ход с дурно пахнущим отделяемым может сохраняться в течение многих лет. Первично-хроническое течение характерно для специфических оститов, которые существенно различаются по своим проявлениям в зависимости от типа возбудителя.
Осложнения
Острый остит может осложниться сепсисом, представляющим угрозу для жизни больного. При хроническом воспалительном процессе формируются контрактуры, образуются ложные суставы, повышается вероятность возникновения злокачественных опухолей. При длительном течении остита развивается амилоидоз внутренних органов. Патология негативно влияет на все стороны жизни больного: снижается или утрачивается трудоспособность, из-за специфического резкого запаха отделяемого затрудняется социализация.
Диагностика
Заболевание диагностируют травматологи-ортопеды. Диагноз устанавливается на основании анамнеза, клинической картины и данных дополнительных исследований. План обследования может включать:
- Рентгенография. Основной метод инструментальной диагностики. Малоинформативен на начальных стадиях. В последующем подтверждает наличие костной полости, секвестров, участков склероза. В периоды обострений выявляет признаки периостита.
- КТ, МРТ. Требуются при неоднозначных данных рентгенографии вследствие небольших размеров очагов и обширных зон остеосклероза. Могут проводиться в период подготовки к оперативному вмешательству.
- Фистулография. Выполняется на этапе подготовки к операции, позволяет уточнить направление и особенности расположения свищевого хода, объем полостей и другие данные, необходимые для полного удаления гнойного очага.
- Лабораторные анализы. При остром остеомиелите подтверждают наличие признаков воспаления (повышение СОЭ, лейкоцитоз со сдвигом влево). При хроническом процессе дают возможность верифицировать обострение, оценить состояние внутренних органов.

МРТ коленного сустава. Остит и остеомиелит проксимального отдела большеберцовой кости (красные стрелки)
Лечение остита
Лечение комплексное, осуществляется в условиях травматологического отделения, включает консервативные мероприятия и хирургические вмешательства. Тактика терапии определяется типом остита.
Лечение острого остита
При поступлении пораженный сегмент фиксируют гипсовой или пластиковой повязкой. Пациентам назначают медикаментозную терапию, направленную на борьбу с инфекцией, устранение интоксикации, смягчение выраженности симптомов:
- Антибиотикотерапия. Применяют цефалоспорины, полусинтетические пенициллины, линкомицин. Препараты вводят внутривенно или внутримышечно.
- Дезинтоксикационные мероприятия. Осуществляют внутривенные инфузии плазмы, кристаллоидных растворов и кровезаменителей.
- Симптоматическая терапия. Для уменьшения выраженности болевого синдрома назначают болеутоляющие средства. При нарушениях функций органов и систем используют соответствующие медикаменты.
После формирования гнойной полости производят оперативные вмешательства. Кость вскрывают с помощью фрезы, полость промывают, организуют проточно-промывное дренирование. При затеках в мягких тканях выполняют широкие разрезы, устанавливают дренажи.
Лечение хронического остита
В период обострения схема лечения – как при остром остите. Назначают антибиотикотерапию и дезинтоксикационную терапию, вскрывают гнойные полости и межмышечные флегмоны. После устранения острых явлений осуществляют следующие вмешательства:
- Секвестрэктомия. Грануляции, участки некротизированной и склерозированной кости полностью иссекают. Проводят промывания и перевязки до полного очищения раны.
- Костная пластика. После очищения раны и устранения воспалительных явлений удаленные фрагменты кости замещают ауто- или гомотрансплантатами.
- Операции при ложных суставах. Измененные концы кости освежают, устанавливают костный трансплантат, выполняют фиксацию устройствами для остеосинтеза.
- Устранение деформаций. С учетом особенностей деформации производится остеотомия, резекция и пластика кости, коррекция с помощью аппаратов внешней фиксации, удлинение конечности.
В ряде случаев требуются сложные многоэтапные вмешательства. В послеоперационном периоде проводится длительная реабилитация, направленная на увеличение объема движений, восстановление функции конечности.
Прогноз
Прогноз при остите всегда серьезный. В остром периоде существует риск развития жизнеугрожающих осложнений. Полного выздоровления чаще удается добиться при остром процессе или недавно возникшем хроническом остите. При хронических оститах исход зачастую менее благоприятный из-за перестройки кости, образования обширных рубцов мягких тканей, возникновения трофических нарушений и других факторов.
Профилактика
Профилактические мероприятия включают раннюю обработку открытых повреждений костей с удалением нежизнеспособных мягких тканей и обильным промыванием раны, тщательное соблюдение правил асептики при проведении операций на костях. Значимую роль играет своевременное лечение инфекционных и воспалительных заболеваний, которые могут стать причиной болезни или повысить риск развития остита.
Гиперостоз, эностоз. Деструкция костиГиперостоз — это остеосклероз плюс увеличение объема, утолщение кости. Такое состояние прямо противоположно атрофии. Гиперостоз — это утолщение кости за счет периостального костеобразования, он наблюдается при хронических остеомиелитах, сифилисе, болезни Педжета. Различают гиперостоз одной или нескольких костей, например, при сифилисе, болезни Педжета и гиперостоз генерализованный, когда наблюдается поражение всех длинных костей скелета при хронических заболеваниях легких: хроническом абсцессе, длительно текущих хронических пневмониях, раке легких. Эностозом называют увеличение массы кости за счет склероза эндооста. Деструкция кости — это разрушение кости с замещением ее какой-либо патологической тканью, проявляющееся на рентгенограмме просветлениями различной выраженности. В зависимости от характера замещающей кость патологической ткани деструкцию подразделяют на воспалительную, опухолевую, дегенеративнодистрофическую и деструкцию от замещения чужеродным веществом. Все эти патологические структуры являются «мягкотканным» субстратом, обусловливающим общий симптомокомплекс — просветление. Различная выраженность последнего на рентгенограммах зависит от размеров очага деструкции и толщины перекрывающего его массива остальной кости и всех окружающих мышц, а также других мягких тканей. Воспалительная деструкция. Различают специфическую и неспецифическую воспалительную деструкцию. Основой неспецифической воспалительной деструкции является гной и грануляционная ткань, что характеризует сущность гнойного остеомиелита. В начале процесса контуры очага нечеткие, смазанные; в последующем костная ткань в окружности очага деструкции уплотняется, склеротизируется, а сам очаг деструкции превращается в полость с толстыми, плотными, хорошо сформированными стенками, нередко с секвестральным содержимым. В процесс вовлекается надкостница, возникают обширные периостальные разрастания.
Специфическая воспалительная деструкция — это туберкулез, сифилис и др, при которых костная ткань замещается специфической гранулемой. Деструкция при этих заболеваниях отличается по локализации, форме, размерам и характеру очагов, а также особенностью реакции со стороны окружающей костной ткани и надкостницы. Очаг деструкции при туберкулезе, как правило, располагается в губчатом веществе эпифиза, он небольших размеров, округлой формы без или с очень незначительной склеротической реакцией вокруг. Реакция надкостницы чаще отсутствует. Гуммозный сифилис, наоборот, характеризуется множественными мелкими очагами деструкции продолговатой формы, располагающимися в корковом слое диафизов и сопровождающимися значительным реактивным утолщением коркового слоя за счет эндостального и периостального костеобразования. Опухолевая деструкция. Деструкция на почве злокачественной опухоли характеризуется наличием сплошных дефектов вследствие разрушения всей костной массы как губчатого, так и коркового слоя в связи с инфильтрирующим ее ростом. При остеолитических формах деструкция обычно начинается с коркового слоя и распространяется к центру кости, имеет смазанные, неровные контуры, сопровождается обрывом и расщеплением краевой компактной кости. Процесс в основном локализуется в метафизе одной кости, не переходит в другую кость и не разрушает замыкающую пластинку суставной головки, хотя эпифиз или его часть может быть расплавлена совсем. Сохранившийся свободный конец диафиза имеет неровный, изъеденный край. Деструкция при остеобластическом или смешанном типе остеогенных сарком характеризуется сочетанием участков разрушения кости, которые отличаются наличием хаотической костной структуры с избыточным атипичным костеобразованием; проявляющимся округлой или веретенообразной тенью вокруг мало разрушенной основы кости. Основным признаком, свидетельствующим о злокачественном характере указанных опухолей, остается отсутствие резкой границы между участками деструкции и неизмененной костью, а также разрушение коркового слоя. Много общего имеют остеолитические метастазы и миелома по картине деструктивного просветления, которое проявляется в виде округлых, резко очерченных дефектов кости и характеризуется множественностью и полиморфностью (разной величины) поражения. Доброкачественные опухоли, анатомо-морфологически построенные из мягкотканного субстрата (хондромы, гемангиомы, фиброзные дисплазии и др.), рентгенологически проявляются также деструктивным симптомокомплексом. Однако здесь нет прямого и непосредственного разрушения кости патологической тканью, а имеется в сущности атрофия от давления тканью самой кости (фиброзной, хрящевой, сосудистой). Поэтому при указанных заболеваниях правомерно использование термина — «участки просветления», этим самым подчеркивается доброкачественность имеющегося процесса. Участки просветления при доброкачественных опухолях указанного типа имеют овально-округлую правильную форму, однообразную структуру рисунка, ровные и отчетливо выраженные контуры, четко отграниченные от кости. Кортикальный слой опухоли является продолжением компактной кости здоровых участков; отсутствуют реактивные костные изменения в виде остеопороза в окружности опухоли и периостальные наслоения. Кортикальный слой кости в области опухоли может быть резко истончен, но он всегда сохраняет свою целостность. Если будет выявлен разрыв, перерыв его, то это часто является свидетельством злокачественного перехода и тогда правомерно предполагать истинную опухолевую деструкцию. — Вернуться в оглавление раздела «Лучевая медицина» Оглавление темы «Техника оценки рентгеновского снимка»:
|
Деструктивные изменения кости — патология с необратимыми последствиями
Комментариев пока нет. Будь первым! 7,513 просмотров
Разрушение костной ткани – признак, указывающий на ярко выраженную патологию в организме, которая может негативно влиять на протекание сопутствующих заболеваний. В медицине этот процесс известен, как деструкция кости. В процессе деструкции (разрушения) нарушается целостность костной ткани, которая замещается такими патологическими образованиями, как опухолевые разрастания, липоиды, дегенеративные и дистрофические изменения, грануляции, гемангиомы тел позвонков. Такое состояние приводит к снижению плотности костей, увеличению их ломкости, деформации и полному разрушению.
Характеристика деструкции кости
Деструкция – это процесс разрушения структуры кости с ее заменой опухолевой тканью, грануляциями, гноем. Разрушение кости только в редких случаях проходит ускоренными темпами, в большинстве случаев этот процесс достаточно продолжительный. Часто деструкцию путают с остеопорозом, но, несмотря на неизменный факт разрушения, эти два процесса имеют существенные отличия. Если при остеопорозе костная ткань разрушается с замещением элементами, сходными с костью, то есть кровью, жиром, остеоидной тканью, то при деструкции происходит замещение патологической тканью.
Рентгенограмма – метод исследования, позволяющий распознать деструктивные изменения кости. В этом случае, если при остеопорозе на снимках можно заметить разлитые пятнистые просветления, не имеющие четких границ, то деструктивные очаги будут выражены в виде дефекта кости. На снимках свежие следы деструкции имеют неровные очертания, в то время как контуры старых очагов, наоборот, выглядят плотными и ровными. Разрушения костной ткани не всегда протекают одинаково, они отличаются формой, размерами, контурами, реакцией окружающих тканей, а также наличием внутри деструктивных очагов теней и количеством очагов.
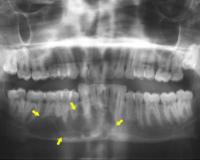
В человеческом организме часто отмечается деструкция кости зуба, тел позвонков и других костей в результате неправильного питания, несоблюдения гигиены, развития гемангиомы, других сопутствующих заболеваний.
Почему разрушается кость зуба?
Заболевания зубов относятся к патологии, которая сопровождается разрушением костной ткани. Среди разных заболеваний зуба, вызывающих деструктивные изменения костной ткани, самыми распространенными считаются пародонтоз и пародонтит.
При пародонтите происходит разрушение всех тканей пародонта, включая десну, костную ткань альвеол, непосредственно пародонт. Развитие патологии вызывает патогенная микрофлора, которая попадает в бляшку зуба и десну, окружающую его. Инфекция кроется в зубном налете, где обитают грамотрицательные бактерии, спирохеты и другие микроорганизмы.
Активность негативной микрофлоры провоцируют следующие факторы:
- проблемы с прикусом;
- вредные привычки;
- протезирование зуба;
- неправильное питание;
- укорочение уздечки языка и губ;
- несоблюдение гигиены ротовой полости;
- кариозные полости, расположенные около десен;
- нарушения межзубных контактов;
- врожденные патологии пародонта;
- общие заболевания.
Все вышеперечисленные факторы являются причинами развития пародонтита и способствуют активизации патогенной микрофлоры, что особенно негативно сказывается на прикреплении зуба к десне.
Процесс разрушения зуба при пародонтите
Пародонтит – заболевание, при котором происходит разрушение соединений ткани зуба и десны с образованием пародонтального кармана.
Патология вызывает деструктивные изменения костных тканей пародонта и альвеолярных отростков. Развитие острой формы заболевания вызывают ферменты, негативно влияющие на межклеточную связь эпителия, который становится чувствительным и проницаемым. Бактерии вырабатывают токсины, которые наносят вред клеткам, основному веществу, соединительнотканным образованиям, при этом развиваются гуморальные иммунные и клеточные реакции. Развитие воспалительного процесса в десне приводит к разрушению кости альвеол, образованию серотонина и гистамина, которые воздействуют на клеточные мембраны сосудов.
Пародонтальный карман образовывается в результате разрушения эпителия, который прорастает в соединительные ткани, расположенные уровнем ниже. При дальнейшем прогрессировании болезни соединительная ткань вокруг зуба начинает постепенно разрушаться, что одновременно приводит к формированию грануляции и деструкции костной ткани альвеол. Без своевременного лечения конструкция зуба может полностью разрушиться, что повлечет за собой постепенную потерю всех зубов.
Деструктивные изменения позвоночника
Деструкция кости – это опасный процесс, дальнейшее развитие которого необходимо предупредить при первых признаках патологии. Деструктивные изменения затрагивают не только костную ткань зуба, без соответствующего лечения они могут распространяться и на другие кости в организме. Например, в результате развития спондилита, гемангиомы деструктивные изменения затрагивают позвоночник в целом или позвонковые тела в отдельности. Патология позвоночника может привести к нежелательным последствиям, осложнениям, частичной или полной потере подвижности.
Спондилит – заболевание, хронически воспалительного характера, является разновидностью спондилопатии. В процессе развития болезни отмечается патология тел позвонков, их разрушение, что грозит деформацией позвоночника.
Встречается специфический и неспецифический спондилит. Специфический спондилит вызывают разные инфекции, которые попадают в кровь и с ее помощью разносятся по всему организму, поражая на своем пути кости и суставы. К инфекционным возбудителям относятся микробактерии:
- туберкулеза;
- сифилиса;
- гонорейный гонококк;
- кишечные палочки;
- стрептококк;
- трихомонада;
- золотистый стафилококк;
- возбудители оспы, тифа, чумы.
Иногда недуг могут спровоцировать грибковые клетки или ревматизм. Неспецифический спондилит встречается в виде гематогенного гнойного спондилита, болезни Бехтерева или анкилозирующего спондилоартроза.
Независимо от причины развития заболевания, к лечению необходимо приступать сразу после диагностики.
Спондилит – причина развития деструкции тел позвонков
При туберкулезном спондилите отмечается поражение тел позвонков шейного и грудного отдела. Патология приводит к развитию одиночных гнойных абсцессов, порезов, часто необратимому параличу верхних конечностей, образованию горба остроконечной формы, деформации грудной клетки, воспалению спинного мозга.
При бруцеллезном спондилите отмечается поражение тел позвонков поясничного отдела. На рентгеновских снимках отмечается мелкоочаговая деструкция костных тел позвонков. Для диагностики применяют серологическое исследование.
Сифилитический спондилит — редкая патология, поражающая шейные позвонки.
При тифозной форме патологии происходит поражение двух смежных тел позвонков и соединяющего их межпозвоночного диска. Процесс разрушения в груднопоясничном и пояснично-крестцовом секторе происходит быстро, при этом образуются множественные гнойные очаги.
Поражение надкостницы тел позвонков в грудном отделе происходит при поражении актиномикотическом спондилите. При развитии патологии образовываются гнойные очаги, точечные свищи, отмечается выделение белесых веществ, разрушение костной ткани.
В результате травмы позвоночника может развиться асептический спондилит, при котором отмечается воспаление тел позвоночника. Патология опасна тем, что может протекать длительное время бессимптомно. В этом случае пациенты о деструкции позвоночника могут узнать с опозданием, когда позвонок приобретет клиновидную форму, а в позвоночнике возникнут очаги некроза.
Что собой представляет гемангиома позвоночника?
Деструкция – патология, которая может поражать как мягкие ткани, так и кости, у пациентов часто наблюдаются гемангиомы тел позвонков.
Гемангиома – опухолевое новообразование доброкачественного характера. Развитие гемангиомы может наблюдаться у человека независимо от возраста. Часто патология встречается у детей вследствие неправильного развития кровеносных сосудов в эмбриональном периоде.
Обычно явных нарушений со стороны новообразовавшейся опухоли не отмечается, поскольку она не проявляется какими-либо симптомами, но это зависит от ее размеров и места локализации. Дискомфорт, некоторые нарушения в работе внутренних органов, разные осложнения может вызвать развитие гемангиомы в ушной раковине, почках, печени и других органах.
Несмотря на то, что опухоль является доброкачественным новообразованием, у детей отмечается ускоренный ее рост в ширину и глубину мягких тканей без метастазирования. Встречаются гемангиомы слизистой оболочки, внутренние и костных тканей (вертебральная гемангиома).
Гемангиомы тел позвонков у детей встречаются крайне редко. Развиваются они в результате врожденной неполноценности структуры кровеносных сосудов. Когда на пораженный позвонок припадает повышенная нагрузка, возникает кровоизлияние, активирующее работу клеток, разрушающих костную ткань, так происходит деструкция тел позвонков. В месте поражения образовываются тромбы (сгустки крови), а на месте разрушенной ткани кости появляются новые сосуды, опять неполноценные. При новой нагрузке на поврежденный участок позвоночника они снова лопаются, происходит кровоизлияние. Все эти процессы один за другим приводят к образованию гемангиомы тел позвонка.
Лечение гемангиомы
У детей чаще всего встречается гемангиома внешних покровов, чем внутренних органов или позвоночника. Зависимо от структуры опухоли, патология бывает:
Опухолевое новообразование никак не влияет на дальнейшее развитие ребенка, выглядит как косметический дефект. Но поскольку опухоли свойственно быстро разрастаться, врачи рекомендуют все время следить за ее состоянием, в случае ее активного роста, потребуется немедленное лечение. Для этих целей используется:
- криодеструкция;
- склерозирование;
- прижигание;
- хирургическое вмешательство.
Одним из самых эффективных методов считается криодеструкция – удаление капиллярных поверхностных гемангиом, которые у детей встречаются чаще всего. Этот метод можно применять при активном росте опухоли. Нельзя его использовать для лечения кавернозных или комбинированных гемангиом, поскольку на коже могут остаться следы уродливых рубцов. Криодеструкция – способ удаления опухоли с применением жидкого азота, который разрушает ее структуру. Для полного удаления новообразования необходимо пройти три сеанса лечения, после чего поврежденные кожные ткани начнут заново восстанавливаться.
Деструктивные изменения костных тканей – патология, требующая своевременной диагностики и правильного лечения. Такой подход к патологии поможет избежать многих заболеваний костной системы и осложнений в будущем.
drpozvonkov.ru
Ссылки по теме:
Как лечат костную ткань в челюстях . От чего разрушается костная ткань зубов . Дентин это костная ткань . Почему может не быть костной ткани между зубами .