Диффузный катаральный эндобронхит 1 степени интенсивности воспаления

Разная клиническая картина наблюдается при болезнях бронхов и легких.
Зачастую они сопровождаются воспалением.
Самой распространенной патологией, с которой попадают в больницу пациенты, считается бронхит.
Нередко эта болезнь становиться хронической.
Чтобы разобраться с диагнозом, а затем выбрать должное лечение, требуется пройти бронхоскопию.
С помощью этого исследования рассматривается бронхиальное дерево, изучается его состояние.
Часто врач после бронхоскопии ставит диагноз диффузный эндобронхит разной степени.
Классификация эндобронхитов
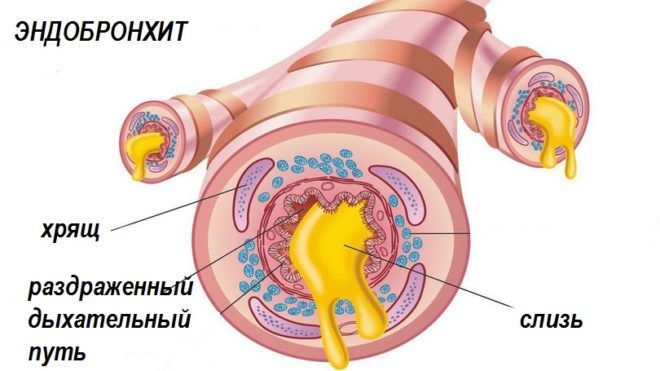
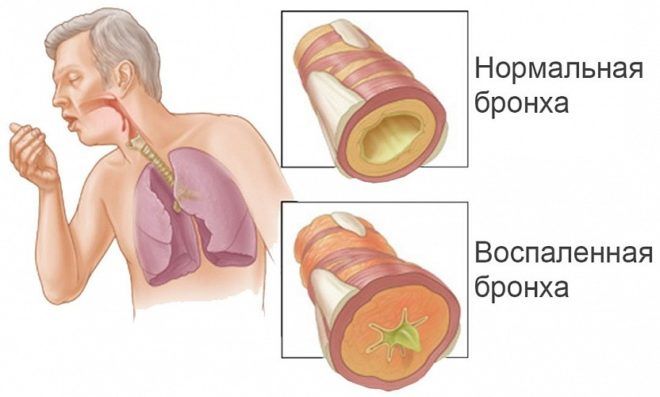
Эндобронхит представляет собой заболевание, которое сопровождается воспалением слизистой бронхов, которое врач обнаружил с помощью бронхоскопии.
Разделяют такую классификацию этой патологии:
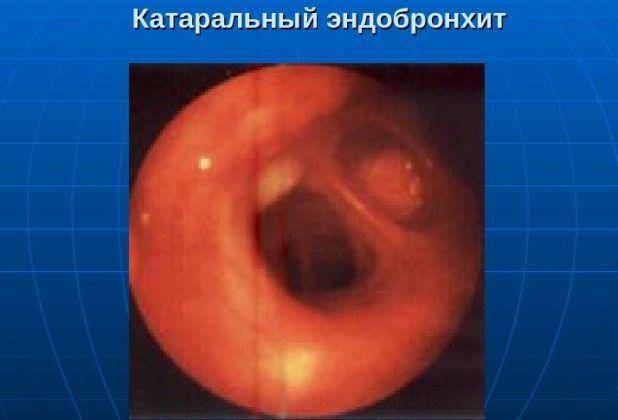
- Катаральный эндобронхит. Он сопровождается покраснением слизистой, при этом может наблюдаться небольшая отечность. В некоторых случаях появляется кровоточивость.
- Атрофический эндобронхит. Покраснение появляется в отдельных зонах.
- Гипертрофический эндобронхит. Бронхиальные просветы начинают сужаться, слизистая утолщается, межбронхиальные шпоры расширяются.
- Гнойный эндобронхит. Во время диагностики врач видит четкий отек, покраснение. Может начинаться гнойный процесс. Это редкий вид патологии при хронической форме.
Разделяют также эндобронхит относительно симметрии поражения.
Он бывает:
- односторонний катаральный эндобронхит (поражает или левую, или правую бронху);
- двусторонний катаральный эндобронхит (поражает оба бронха).
Степени катарального эндобронхита
Данная патология бывает разной степени интенсивности.
А именно:
- Первая степень (1 ст.). В этом случае отек небольшой, а рисунок хрящей и сосудов после исследования размытый.
- Вторая степень (2 ст.). Хорошо заметен отек и покраснение, сужается бронхиальный просвет. Если контактировать со слизистой, начинается небольшая кровоточивость. Выделяется слизь и гной.
- Третья степень (3 ст.). Стенки бронхов утолщенные, при этом имеют синеватый оттенок, появляется сильная отечность, не видно рисунка сосудов. Выделяется гной.
Эти степени патологии можно выявить с помощью бронхоскопии.
Используются разные классификации для того, чтобы наиболее четко оценить состояние человека и назначить ему должное лечение.
Бронхоскопия как методика диагностики
Бронхоскопией называют эндоскопическое исследование. Ее назначают, если появилась какая-то болезнь бронхиального дерева.
Это обследование является очень важным, особенно при воспалении, аллергии, появлении опухоли в бронхах.
С его помощью врач зрительно рассматривает слизистые, оценивает их состояние.
Бронхоскопию проводят для лечебных и диагностических целей.
Для диагностики это исследование применяют, чтобы установить или подтвердить диагноз, а для лечения его используют, чтобы помочь пациенту улучшить его состояние, при этом диагноз уже известен.
Бронхоскопию следует проводить в таких ситуациях:
- При появлении кашля, который не заканчивается длительный период. Он также может появиться без сопровождающих его симптомов.
- Тяжело дышать. Нарушается вдох, врач подозревает наличие инородного тела в бронхах.
- Появляется одышка, при этом нет других симптомов.
- Когда человек отхаркивает кровью, появилось кровотечение.
- Наличие мокроты, которая внезапно изменила свое количество.
- Если подозревается развитие онкологической болезни.
- Для исследования бронхов.
- Чтобы уточнить диагноз, если при рентгене были обнаружены странные изменения.
- Если часто появляется воспалительный процесс ткани легких в одном и том же участке.
- Если подозревается развитие туберкулеза.
- Если есть подозрение на другие болезни легочной ткани.
Чтобы осуществить лечение, бронхоскопия назначается:
- чтобы остановить кровотечение;
- для устранения инородных тел, слизистый шар;
- для санации бронхов;
- для лечения свищей;
- чтобы удалить слизь при астме;
- если произошел ожог дыхательных путей.
Противопоказания к проведению данного исследования:
- Если пациент недавно перенес инфаркт, нельзя проводить бронхоскопию. Это обследование разрешается делать спустя полгода.
- Если имеется нарушение работы сердца.
- Если у человека наблюдается гипертония.
- При наличии стеноза гортани.
- Если обострилась бронхиальная астма.
- Если у пациента наблюдается эпилепсия или расстройства психики.
- При сердечной недостаточности (больше 3 ст.).
- Если человек находится в тяжелом состоянии, а проводить исследование уже нет смысла, так как лечение не даст результатов.
Существуют и другие противопоказания, на которые влияет вид исследования.
Причины развития эндобронхита
Повлиять на развитие эндобронхита могут разнообразные причины.
Самыми основными считаются:
- резкое изменение температуры, длительное нахождение на холоде;
- загрязненный воздух;
- чрезмерное употребление алкоголя;
- курение;
- воспаление хронического характера в носовой и ротовой полости, к примеру, тонзилит, аденоидит;
- аллергия;
- инфекции, связанные с вирусами.
Лечение катарального эндобронхита
Нужно правильное лечение при эндобронхите. Им заниматься должен врач, который предварительно выясняет, что вызвало эту патологию.
Зачастую доктор определяет такое лечение:
- Назначает специальные мукорегуляторы. Они приведут в норму секрецию слизистой, так как зачастую слизь выделяется в небольших количествах, но снижен кашлевый рефлекс. Это могут быть такие препараты, как Бронхобос, Флюдитек.
- Выписывает бронхолитики, которые приведут в тонус бронхи.
- Назначается антибактериальная терапия, которая включает в себя использование антибиотиков. При этом врач должен учитывать различные индивидуальные особенности пациента. К примеру, если выделяется слизь и гной в большом количестве, то требуется в обязательном порядке принимать антибактериальные препараты.
- Назначаются препараты, которые противостоят вирусам. Зависит это назначение от причины развития патологии.
- Пациенту требуется принимать отхаркивающие средства, которые снизят кашель, будут выводить мокроту. Некоторые люди используют народное лечение, так как существуют разнообразные домашние рецепты, которые способны облегчить состояние человека.
- Чтобы избавиться от отека, следует принимать антигистаминные препараты. Если пациент находится в тяжелом состоянии, тогда ему выписывают стероидные средства.
- Если это требуется, тогда врач выписывает бронхорасширяющие.
- Часто назначаются комбинированные средства, которые выполняют несколько функций. Они могут быть отхаркивающими, при этом избавлять от воспаления.
Народные средства также приносят огромную пользу, но следует не забывать, что они должны использоваться в качестве дополнения к основному лечению патологии.
Чем раньше обратиться к врачу, тем быстрее можно добиться выздоровления.
Когда появился катаральный эндобронхит, мало одного лечения.
Нужно еще придерживаться строгой диеты, которая будет включать в себя употребление витаминов.
Полезно будет проводить физкультуру, а также массаж грудной клетки.
Кроме этого, есть много процедур, с которыми может познакомить врач.
При любом бронхите пациент нуждается в употреблении жидкости. Также стоит не забывать проветривать помещение.
Если состояние ухудшается, следует придерживаться постельного режима и вызвать доктора.
Диффузный бронхит – воспаление стенки бронхов, в которое вовлечена только слизистая оболочка (эндобронхит) или все слои (панбронхит). Воспаление затрагивает все бронхи, начиная от альвеол, расположенных в легких, и заканчивая бронхами 1 и 2 порядка.
Диффузный бронхит бывает первичным и вторичным. В первом случае причиной поражения являются инфекционные агенты и неблагоприятные факторы внешней среды (курение, плохая экология, вредные условия труда). Вторичный бронхит появляется на фоне хронической инфекции или как осложнение других заболеваний.
Классификация
Диффузный бронхит может поражать бронхи с одной или с обеих сторон. В зависимости от симметричности поражения различают:
- односторонний – воспаление охватывает бронхи либо с правой, либо с левой стороны,
- двусторонний – поражены обе ветви бронхов.
По тяжести поражения различают три степени:
- 1 степень. Характеризуется отхождением прозрачного или мутноватого секрета в больших количествах. При бронхоскопии видна сглаженность хрящевых колец и нечеткость сосудистого рисунка.
- 2 степень. Отделяется мокрота с примесью гноя. Наблюдается отек и гиперемия слизистой оболочки, приводящие к сужению просвета бронхов.
- 3 степень. Слизистая приобретает багровый оттенок, стенка бронхов утолщается, хрящевые кольца различаются с трудом. Бронхи заполнены гнойной мокротой, что затрудняет проведение диагностической процедуры бронхоскопии.
Причины и механизм развития
Чаще всего встречается диффузный бронхит инфекционного генеза. Причиной могут быть бактерии, вирусы или обе категории микроорганизмов одновременно, условно-патогенная микрофлора. Возбудителями могут быть вирусы и бактерии.
Вирусы:
- гриппа,
- парагриппа,
- респираторно-синцитиальный,
- метапневмовирус,
- кори.
Бактерии и иные микроорганизмы:
- стрептококки,
- микоплазмы,
- хламидии,
- стафилококки,
- гемофильная палочка.
Кроме патогенных микроорганизмов, диффузный бронхит может возникать под влиянием физических причин (переохлаждение, вдыхание пыли) и химических веществ (кислот и щелочей).
 Предрасполагающими факторами развития бронхита являются: вредные привычки (курение, чрезмерное употребление алкоголя), заболевания сердечно-сосудистой системы, при которых возникает задержка крови в малом (легочном) круге кровообращения. Заболеть атрофическим диффузным бронхитом рискуют жители крупных промышленных городов.
Предрасполагающими факторами развития бронхита являются: вредные привычки (курение, чрезмерное употребление алкоголя), заболевания сердечно-сосудистой системы, при которых возникает задержка крови в малом (легочном) круге кровообращения. Заболеть атрофическим диффузным бронхитом рискуют жители крупных промышленных городов.
Также негативно сказываются хронические инфекции верхних дыхательных путей, ротовой полости, воспаление миндалин, врожденные бронхолегочные патологии, сниженный иммунитет, плохая экология, вредные условия труда.
Клинические симптомы
Основным признаком диффузного бронхита является кашель. Первое время он возникает только по утрам и не доставляет беспокойства. Впоследствии бронхит начинает проявляться ночью мучительными приступами сухого и болезненного кашля. Это указывает на то, что болезнь находится в острой стадии.
Больного беспокоит повышение температуры до 39-40°, заложенность носа, першение и боль в горле. Наблюдаются симптомы общего недомогания (головная боль, слабость, отсутствие аппетита). Появляются трудности с дыханием, увеличивается частота дыхательных движений.
Внимание! Если кашель с мокротой бывает более 3 месяцев в году на протяжении двух и более лет, речь идет о хроническом течении.
Кашель становится постоянным, при обострении и с наступлением холодов усиливается. Он может быть или сухим (непродуктивным), или влажным (продуктивным) с отделением слизистой мокроты, а при бактериальной инфекции – с примесью гноя. Температура при рецидиве может подниматься до фебрильных значений. Возникают трудности с дыханием. Определяется усиленное потоотделение.
В период ремиссии температура снижается до субфебрильных цифр (37-37,5°). Кашель беспокоит больного только по утрам. Характерным признаком хронической формы является одышка, которая возникает из-за нарушения проходимости бронхов (обструкции). Вначале она появляется только при физических нагрузках, в запущенной стадии – даже в состоянии покоя.
Диагностика
Чтобы врачу определить, что это такое за бронхит существуют методы клинической, лабораторной и инструментальной диагностики. К первым относится сбор анамнеза, расспрос и внешний осмотр пациента, перкуторное и аускультационное исследование.
Лабораторная диагностика предполагает проведение общего анализа крови и мокроты. В крови обнаруживается повышение количества лейкоцитов и увеличение СОЭ при бактериальной инфекции, уменьшение содержания лейкоцитов при вирусной природе диффузного бронхита. Анализ мокроты нужен для определения возбудителя и характера воспалительного процесса.
Инструментальные методы обследования включают рентгенографию, бронхоскопию и спирографию (измерение объема легких).
Лечение
В большинстве случаев острый диффузный бронхит лечится в амбулаторных условиях. При этом больной должен находиться в отдельном, хорошо проветриваемом помещении. Рекомендуется соблюдение постельного режима. Если наблюдаются симптомы обструкции, бронхиолита, тяжелой интоксикации, а также при наличии сопутствующих заболеваний сердечно-сосудистой системы, лечение должно проходить в стационаре.
Для лечения острого диффузного бронхита назначаются препараты следующих групп:
- противовирусные
- противокашлевые – при сухом непродуктивном кашле,
- муколитические – при кашле с мокротой,
- антибиотики – при присоединении вторичной бактериальной инфекции,
- жаропонижающие средства,
- витамины.
Также можно использовать отвлекающие средства: горчичники, перцовый пластырь, горчичные ванны, массаж грудной клетки. При улучшении самочувствия больным рекомендована дыхательная гимнастика и комплексы лечебных упражнений.
Хорошо справиться с кашлем помогает дыхательная гимнастика Стрельниковой:
Лечение хронического диффузного бронхита должно начинаться с исключения провоцирующих факторов (отказ от курения и употребления алкоголя, смена условий труда). Лечение направлено на устранение очагов хронической инфекции верхних дыхательных путей и ротовой полости, укрепление иммунитета, ликвидацию бронхиальной обструкции.
В период обострения назначаются:
- антибактериальные препараты различных групп в зависимости от возбудителя и выраженности признаков воспаления,
- муколитические средства,
- отхаркивающие препараты,
- селективные стимуляторы β2-адренергических рецепторов, M-холиноблокаторы, препараты метилксантина – для улучшения бронхиальной проходимости,
- антигистаминные – при аллергическом бронхите,
- иммуномодуляторы – для регуляции иммунитета.
Пациенты должны соблюдать питьевой режим. Рекомендуется обильное теплое питье с высоким содержанием витамина C (морсы из черной смородины, клюквы, брусники, чай с лимоном, с малиной), молоко с содой или с медом. Еда должна быть легкой, хорошо усваиваемой, но при этом калорийной.
При нормальной температуре тела можно проводить паровые ингаляции или с помощью небулайзера. Для ингаляций паром используется сваренный в мундире картофель, сода, эфирные масла. В небулайзер можно налить минеральную воду с содержанием щелочей или физраствор с добавлением противокашлевых или муколитических препаратов (по назначению врача).
 К популярным народным средствам относятся различные травяные сборы и настои трав на основе мать-и-мачехи, подорожника, корня солодки, ромашки, душицы, шалфея.
К популярным народным средствам относятся различные травяные сборы и настои трав на основе мать-и-мачехи, подорожника, корня солодки, ромашки, душицы, шалфея.
В стадии ремиссии больным рекомендованы физиопроцедуры, лечебный массаж, ЛФК. Очень полезной будет дыхательная гимнастика, направленная на улучшение функции бронхолегочной системы. Она способствует лучшему отхаркиванию и выведению мокроты, уменьшению воспаления, насыщению легких кислородом.
Заключение
Диффузный бронхит в настоящее время хорошо поддается лечению. Чтобы не допустить перехода острого заболевания в хроническую форму, нужно вовремя лечить респираторные инфекции, не допускать переохлаждения организма, отказаться от курения и работы на вредных производствах, укреплять иммунитет, проводить больше времени на свежем воздухе. При появлении кашля не следует откладывать визит к врачу, а во время лечения придерживаться всех врачебных рекомендаций.
Загрузка…
В процессе развития какого-либо заболевания бронхов клиническая картина может проявляться по-разному. Объединяет все признаки одно обстоятельство – наличие воспалительного процесса в самих бронхах. Одно из заболеваний, с которым пульмонологу приходится сталкиваться достаточно часто – это диффузный эндобронхит.
Этиология эндобронхита
Диагноз «эндобронхит» ставится пациенту только после того, как клиническая картина подтверждена диагностическими методиками. Разнообразные исследования помогут не только окончательно определиться с диагнозом, но и установить причину воспаления. Это необходимо для качественного лечения.
Основной признак бронхита – это морфологические изменения, характеризуемые наличием выделяемого секрета, воспалением слизистой оболочки бронхов. В зависимости от интенсивности воспаления выделяют и виды эндобронхитов. Течение болезни часто становится хроническим. Уточнить диагноз можно только посредством бронхоскопии, которая поможет получить данные о состоянии слизистой оболочки бронхиального дерева.

Формы эндобронхита
В зависимости от того, каков характер трансформации бронхиальной ткани, устанавливают виды эндобронхита. В соответствии с ним и определяется тактика лечения.
Катаральная форма
Основные признаки катарального эндобронхита – отек слизистой и гиперемия. Бронхоскоп показывает лопнувшие капилляры и точечные кровотечения, имеющие множественный характер. Хрящевой рисунок остается прежним, толщина и структура оболочки бронхов при катаральном эндобронхите не претерпевает изменений. В зависимости от локализации воспаления бронхит может быть как односторонним, так и двухсторонним.
Гнойная форма
Основная особенность гнойного эндобронхита – отделение большого количества мокроты. Гнойный секрет заполняет бронхиолы, а после того, как в процессе кашля произошло его отторжение, он вновь поступает в бронхи из мелких бронхиол. Для диагностической процедуры данный отдел бронхолегочной системы недоступен.
Гнойный бронхит требует незамедлительного лечения, поскольку он сопровождается отеком слизистой, гиперемией и воспалением. Течение описываемого виды бронхита очень тяжелое. Облегчение наступает только во время кашля, но оно носит временный характер.
Гнойный бронхит нужно лечить сразу
Диффузная форма
Синоним данного термина – проникающий бронхит. Поражена вся оболочка бронхов, эта происходи вследствие проникновения инфекции из одной бронхиолы в другую. Исключение составляет верхнедолевой отдел. При диффузном эндобронхите воспалена вся слизистая бронхиального дерева.
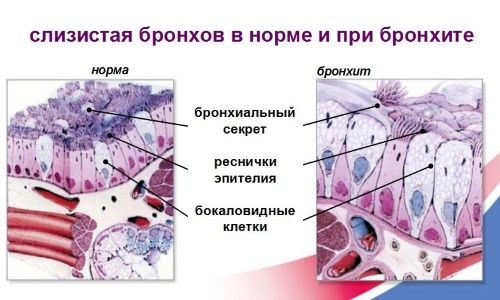
Воспалена вся слизистая бронхиального дерева при проникающем бронхите
Атрофическая форма
Гиперемия имеет неравномерный рисунок, потому что ткани бронхов частично атрофированы. При атрофическом эндобронхите слизистая оболочка становится очень тонкой, межбронхиальные шпоры заострены.
Атрофическая форма бронхита
Геморрагическая форма
Такой бронхит характеризуется частыми кровотечениями, происходящими в слизистой оболочке. Диагностировать такой тип заболевания можно посредством исследования мокроты на содержание эритроцитов. Данный вид бронхита может иметь очаговый характер, если затронута не вся слизистая, а только ее часть.
Геморрагическая форма бронхита имеет очаговый характер
Порядок лечения бронхита зависит от того, к какому типу относится заболевание. Только грамотно подобранные терапевтические меры будут способствовать облегчению состояния пациента, хоть и не всегда оно случается быстро.
Причины развития заболевания
Воспаление слизистой оболочки бронхов может произойти по нескольким причинам:

Переохлаждение влечет за собой бронхит
- резкое изменение температурного режима;
- сильное переохлаждение;
- аллергическая реакция;
- наличие примесей в воздухе;
- употребление алкоголя и курение табака;
- воспалительный процесс в области носоглотки, имеющий хронический характер;
- вирусная инфекция.
К развитию бронхита и необходимости лечения может привести и нарушение кровообращения. Эта причина кажется совсем не имеющей отношения к бронхолегочной системе, однако при сердечных патологиях бронхиты встречаются достаточно часто.
Методы диагностики эндобронхита
Основная диагностическая мера, которая помогает определиться с диагнозом и грамотно спланировать проведение лечения – это бронхоскопия. С ее помощью оценка состояния бронхов и их слизистой оболочки не представляет никакой проблемы.
Назначение бронхоскопии показано при следующих проблемах со здоровьем: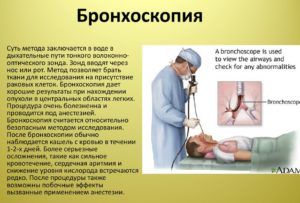
- хронический кашель;
- кровотечения из дыхательных органов;
- затруднения дыхания;
- необходимость получения биологического материала для биопсии;
- подозрение на онкологию;
- введение медикаментов в дыхательные пути.
Если изменения в бронхах сомнительны, а трактовка рентгеновских снимков неоднозначна, то рекомендовано проведение данной процедуры в диагностических целях. Но не всегда бронхоскопия может быть проведена. Противопоказаниями к ней врачи называют:
- психические расстройства пациента;
- стабильное повышение артериального давления;
- обострение бронхиальной астмы.

При обострении бронхиальной астмы бронхоскопия запрещена
Не стоит прибегать к описываемой процедуре, если в недавнем прошлом пациент перенес инфаркт или инсульт.
Медикаментозное лечение
Обращение к врачу должно произойти при первых признаках бронхита. Диффузное поражение дыхательных путей можно качественно вылечить только с использованием современных препаратов.
Выбор препарата осуществляется в зависимости от типа заболевания. Большая часть используемых медикаментов – противовоспалительного характера, а также муколитики или бронхолитики. Вспомогательное лечение осуществляется с использованием ЛФК, витаминных препаратов, массажа и физиотерапевтических процедур.
Для лечения бронхита используют разные группы препаратов:
- Ипратропия бромид, окситропия бромид, тиотропия бромид – антихолинергетики короткого и длительного действия.
- Аминофиллин, Эуфиллин, Диафиллин, Теотард, Теопек – метилксантины с коротким действием и пролонгированные.
- Фенотерол, Тербуталин, Сальбутамол, Формотерол – бета2-антагонисты пролонгированного и короткого действия.
Выбор препарата для нормализации тонуса бронхолегочной системы осуществляется в зависимости от вида заболевания, общего состояния больного, наличия или отсутствия сопутствующих заболеваний. Только грамотно выбранная тактика лечения поможет очистить дыхательные пути от мокроты и добиться облегчения состояния пациента.
