Если воспаление матки может ли грудь болеть

Воспаление матки – это патологический процесс, который может развиваться в слизистой оболочке или вовлекать мышечные ткани. В первом случае его называют эндометритом, а во втором – миометритом. Болезнь может протекать в разных формах и приводить к тяжелым осложнениям, одно из которых – бесплодие.
Воспаление матки – частое осложнение родов или аборта
Что приводит к воспалению
Полость матки выстлана эндометрием. Это функциональный слой, который отторгается во время каждой менструации. Он надежно защищен от проникновения инфекции. В качестве защитных факторов выступают:
- кислая среда влагалища;
- выработка слабой концентрации перекиси водорода влагалищными бактериями;
- состав микрофлоры;
- сомкнутая шейка матки;
- цервикальная слизь.
Развитие воспалительной реакции становится возможным при дисфункции одного или нескольких факторов защиты. Если воспаление возникает во влагалище, оно может восходящим путем распространиться выше. Но риск увеличивается в несколько раз, если происходит раскрытие шейки матки. Это возможно естественным путем – во время родов, или искусственным при абортах – выскабливаниях и других внутриматочных манипуляциях.
Воспаление эндометрия может протекать в двух формах:
- острая – развитию предшествуют аборт, выкидыш, рождение ребенка, гистероскопия, способствует нарушение сократимости матки, когда происходит задержка крови, остатков плаценты;
- хроническое воспаление – появляется на фоне первичного воспалительного ответа, причиной является устойчивость микроорганизмов, неправильная тактика терапии или несоблюдение рекомендаций врача.
Причины патологии – проникновение на слизистую оболочку матки бактерий, хламидий, микоплазм. Реже болезнь вызывают вирусы, грибки. Они играют роль в снижении иммунитета и могут ускорить возникновение иммунного ответа.
Часто заболевание вызывает не один микроорганизм, а микробные ассоциации. Они представлены условно-патогенными микроорганизмами, которые в норме обитают на поверхности кожи, во влагалище и кишечнике. Поэтому лечение усложняется, большинство представителей собственной микрофлоры устойчиво к стандартным антибиотикам.
Врачи не рекомендуют заниматься самолечением и принимать бесконтрольно антибактериальные препараты. Это убережет от развития устойчивости к ним.
Как проявляется острая форма
Симптомы появляются через 2–3 дня после инфицирования. У женщин после родов может пройти несколько суток, прежде чем врач заметит отсутствие сократимости матки, кровянистые выделения. При острой форме внезапно повышается температура до 39°С, беспокоит сильная боль внизу живота. Присоединяются другие проявления:
- выделения из половых путей с неприятным запахом;
- болезненное мочеиспускание, сопровождается режущими ощущениями или болью внизу живота;
- учащение пульса;
- озноб;
- признаки интоксикации.
Причиной патологии могут быть роды, кесарево сечение
Внешний вид выделений зависит от предшествующего состояния. У женщин после родов в течение месяца выделяются лохии. Изначально они кровянистые, но при эндометрите – с примесями жидкой алой крови. После аборта, выскабливания также могут усиливаться выделения крови после присоединения инфекции.
Острый эндометрит при наличии внутриматочной спирали протекает стремительно. Усики, которые врач оставляет для последующего извлечения спирали, становятся проводниками для инфекции из влагалища.
Продолжительность острой стадии – до 14 дней. После этого возможно ее излечение или переход в хроническую форму.
Симптомы хронического воспаления
Клинические симптомы зависят от продолжительности болезни. Патология проявляется в виде нарушений менструального цикла. Женщина замечает, что после перенесенного острого воспаления происходит увеличение продолжительности кровянистых выделений, изменение их объема.
Иногда возможно появление патологических сукровичных, слизисто-гнойных выделений. Это происходит при обострении воспаления в матке. Боль внизу живота становится ноющей, тупой. При затяжном характере патологии возможно появление боли во время полового акта.
Хронический эндометрит приводит к образованию спаек внутри матки.
При выраженном спаечном процессе возникает бесплодие, которое не поддается терапии. Невозможность забеременеть связана и с изменением рецептивных свойств эндометрия. Возможно развитие его гиперплазии.
Гиперплазия может протекать в диффузной форме, тогда утолщение происходит относительно равномерно. При очаговой гиперплазии диагностируется полип эндометрия.
Методы диагностики
Диагностика эндометрита основывается на данных клинической картины и осмотра. При бимануальном исследовании врач пальпирует увеличенную и болезненную матку. Придатки не прощупываются, если на них не распространился инфекционный процесс.
Если эндометриту предшествовало рождение ребенка, заметно несоответствие размеров матки сроку после родов. Выделения кровянистые, при надавливании на матку усиливаются. Для подтверждения воспалительного процесса и его остроты проводится общий анализ крови, биохимическое исследование. В них заметны признаки воспаления – увеличено количество лейкоцитов, повышена СОЭ, в биохимическом анализе повышен уровень С-реактивного белка.
Для подтверждения бактериального происхождения инфекции необходимо сдать мазок из половых путей до начала использования антибиотиков.
Хроническое течение усложняет диагностику. Изменения в анализе крови в период ремиссии могут отсутствовать. На УЗИ заметны признаки утолщения эндометрия, который не соответствует дню цикла. Полипы не всегда можно рассмотреть во время УЗИ, они способны изменять положение, становиться менее заметными.
Диагностика необходима для определения типа возбудителя
Основная диагностика при длительно существующей инфекции – определение типа возбудителя, который поддерживает хроническое воспаление. Для этого применяется метод ПЦР. Но в случае хронического эндометрита возможно преобладание условно-патогенной микрофлоры, небольшое количество или полное отсутствие специфической инфекции.
Для диагностики может применяться выскабливание полости матки. Его проводят в случае длительного кровотечения, при невозможности использовать другие методики.
Структурные изменения эндометрия можно увидеть во время УЗИ. Аппарат позволяет выявить внутриматочные спайки, но не всегда. Более точная методика определения симптомов – биопсия эндометрия. Ее проводят во время гистероскопии.
Какое лечение необходимо
Терапия острой формы воспаления проводится в стационаре. Это необходимо для уменьшения риска осложнения – распространения инфекции на маточную клетчатку или брюшину и развития параметрита, перитонита. Женщинам после родов назначается ручное обследование полости матки с последующим выскабливанием. Это позволяет отделить сохранившиеся участки плодной оболочки, вывести сгустки крови при спазме шейки матки и улучшить ее сократимость.
Основу лечения составляет внутривенное введение антибиотиков с последующим переходом на уколы и таблетированные формы. Это возможно после выхода на стабильное состояние. Антибиотики назначают широкого спектра действия, часто используют сочетания из нескольких препаратов. Эффективны следующие из них:
- амоксициллин;
- клиндамицин;
- цефтриаксон;
- цефотаксим;
- метронидазол.
Назначается инфузионная терапия. Внутривенно капельно вводят физраствор, глюкозу, растворы Рингера, лактосоль, гемодез. Это позволит уменьшить признаки интоксикации и ускорить выздоровление.
При длительно существующем эндометрите воспаление не всегда протекает бурно, поэтому нет необходимости в госпитализации. В фазу ремиссии антибиотики не назначаются. Основное воздействие проводится методами физиотерапии, используются гормональные средства, ферменты, уменьшающие спайки.
Профилактика эндометрита
Для профилактики воспалительных процессов необходимо проходить подготовку перед любыми манипуляциями на матке. У женщин перед родами берут мазок на степень чистоты влагалища. Если в нем появляются признаки воспаления, необходим профилактический курс антибиотиков, часто – в местной форме.
Профилактика включает отказ от проведения медицинских абортов, здоровый образ жизни и полноценное питание. Необходимо правильно подбирать метод контрацепции, чтобы не пришлось прибегать к абортам. Воспаление эндометрия или миометрия – это всегда высокий риск развития бесплодия.
Читайте в следующей статье: причины и лечение воспаления шейки матки
Матка является важным детородным непарным мышечным органом в организме женщины. Возникновение болей в ней – очень важный симптом, который ни в коем случае нельзя игнорировать, так как он является защитной реакцией организма на появление раздражающего и воспалительного процесса. Существует ряд причин, которые приводят к появлению неприятных болевых ощущений внизу живота и к непоправимым последствиям, в частности, бесплодию. Поэтому важно как можно раньше обратиться за помощью к гинекологу — с целью своевременной диагностики патологии, приводящей к появлению боли.
1
Этиология
Причины болей в матке могут быть самыми разнообразными и появляться вследствие:
- 1. Осложнений воспалительных заболеваний половых органов и органов брюшной полости (аппендицит, оофарит – воспаление яичников, сальпингит – воспаление маточных труб, сигмоидит – воспаление сигмовидной кишки, парапроктит – воспаление клетчатки прямой кишки, аднексит – воспаление маточной трубы и яичника, кольпит – воспаление стенок влагалища).
- 2. Ятрогенных повреждений, то есть сделанных врачом во время оперативных вмешательств на органах малого таза, брюшной полости.
- 3. Месячных и овуляции.
- 4. Беременности.
- 5. Родов.
- 6. Длительного использования противозачаточных оральных контрацептивов.
- 7. Доброкачественных опухолевых образований (лейомиома, фибромиома).
- 8. Злокачественных раковых образований (лейомиосаркома, аденокарцинома, рак шейки матки и т. д.).
- 9. Структурных изменений в стенке матки, не онкогенно обусловленных (полипы и гиперплазия слизистой оболочки, эндометриоз).
- 10. Опущения и выпадения матки.
- 11. Воспалительных процессов в стенке матки (эндометрит – воспаление внутреннего листка, миометрит – воспаление мышечного слоя, периметрит – воспаление серозного слоя, параметрит – воспаление околоматочной клетчатки).

Почему болит левый яичник у женщин: причины, симптомы и лечение в домашних условиях
2
Симптомы
Болезненный синдром в основном развивается постепенно — от недель до нескольких месяцев при опухолевых процессах. Боли чаще являются хроническими и длительно протекающими, с периодическим или прогрессирующим течением. Интенсивность болей может увеличиваться во время:
- менструаций;
- физических нагрузок;
- стрессовых ситуаций;
- на фоне общего истощения организма (грипп, ОРВИ, гипо- и авитаминозы);
- при половом акте.
Болезненность матки наблюдается внизу живота, имеет ноющий и тянущий характер, может переходить на область поясницы и бедер, впоследствии происходит усиление даже при ходьбе. При надавливании на матку определяется ее ригидность (повышенный тонус) и усиление самих болевых ощущений, обусловленные воспалительными процессами в стенке или полости матки. Образование воспалительного заболевания в матке сопровождается и другими симптомами, к ним можно отнести:
- выделения из влагалища различного характера (слизисто-гнойные, гнойные, с неприятным запахом, творожной консистенции, белые или с зеленоватым оттенком, и т. д.);
- жжение и зуд в области половых губ, во влагалище;
- повышение температуры, недомогание, слабость и раздражительность.
При онкогенных образованиях в полости или стенках матки симптоматика чаще всего смазана и проявляется спустя длительное время (3-12 месяцев), или вообще не проявляется. В таком случае изменения можно выявить лишь при регулярном посещении врача-гинеколога.
Важно отметить, что наличие болей в нижней области живота может свидетельствовать также о воспалительных заболеваниях органов брюшной полости и малого таза, среди которых:
- аппендицит;
- сигмоидит;
- парапроктит;
- оофарит;
- сальпингит;
- аднексит.

Эндометрит и эндометриоз у женщин: причины заболеваний, симптомы и лечение
3
Боли во время менструального цикла
Наличие болезненных ощущений может наблюдаться и в течение всего менструального цикла. Такие боли по своей природе являются физиологичными и нормальными, но стоит обращать внимание на их интенсивность и длительность во время фаз цикла.
Так, в середине цикла – в период овуляции — происходит разрыв фолликула и высвобождение яйцеклетки из яичника. Этот процесс сопровождается резкой точечной болью в момент разрыва, или же слегка ноющей быстро проходящей, она может усиливаться при нажатии.
Когда яйцеклетка не оплодотворилась, то есть не произошла имплантация зародыша в стенку матки, гиперплазированный эндометрий, который разросся для вероятного оплодотворения, оказался не нужным и в таком случае происходит его отмирание и выход наружу в виде менструального кровотечения. Эта фаза сопровождается ноющими периодическими болями внизу живота. В период менструации используют анальгетики — ибупрофен, Тамипул.


Почему болит живот при беременности: возможные причины
4
Болезненные ощущения при беременности
Если же яйцеклетка оплодотворилась и образовалась зигота, которая имплантировалась в стенку матки для дальнейшего роста и развития, возможна острая незначительная боль, даже с выделением нескольких капель крови, что может свидетельствовать о наступлении беременности.
Боли при беременности чаще всего обусловлены развитием гипертонуса матки, который связывают с недостатком выработки гормона беременности – прогестерона. Так, на ранних сроках (в первые недели или месяц) при дефиците этого гормона может произойти самопроизвольный выкидыш.
Появление болей во втором триместре и на более поздних сроках обусловлено такими факторами:
- многоплодная беременность;
- повышенное содержание околоплодных вод;
- крупный плод, который давит на все окружающие органы;
- перерастяжение стенок матки;
- тяжелая физическая работа;
- стрессовые ситуации, приводящие к срывам нейрорегуляторных механизмов иннервации стенок матки;
- общая интоксикация организма беременной на фоне гриппа, ОРЗ, инфекционных заболеваний.
Лечить боли во время беременности нужно аккуратно и только после посещения врача, так как многие препараты могут навредить малышу.
5
Диагностика
К вопросу о болях в нижней части живота необходимо подходить очень ответственно. При появлении болезненных ощущений нужно обратиться к врачу-специалисту – гинекологу. Врач сможет собрать и оценить полную картину жалоб, осмотреть, прощупать область болезненных ощущений.
Для диагностики:
- 1. Проводят кольпоскопию (исследование стенок влагалища и матки под микроскопом), при которой возможно определить наличие атипичных опухолевых клеток в шейке, стенке матки и исключить возможные патологии со стороны других систем органов.
- 2. Назначают дополнительные методы обследования – УЗИ, компьютерная томография.
- 3. Обязательным является забор выделений из влагалища в целях определения наличия возможных микроорганизмов, которые могли оказаться причиной развития воспалительного процесса и т. д.
6
Лечение
В дальнейшем врач-гинеколог назначает медикаментозное лечение в зависимости от выявленного фактора, который спровоцировал развитие воспалительного процесса:
| Группа средств | Действие | Примеры |
| Иммуностимуляторы | Назначают с целью повышения иммунитета, особенно при воспалительных и инфекционных процессах в половой системе |
|
| Иммунодепрессанты | Используются при опухолевых процессах для уменьшения неконтролируемого воспаления в случае аутоиммунных процессов |
|
| Цитостатики | Назначают при новообразованиях для уменьшения неконтролируемого деления опухолевых клеток | Циклофосфан |
| Противовоспалительные средства | Используются с целью уменьшить отек, снять спазмы, снизить боль |
|
| Антибактериальные препараты | Назначаются при инфекционных процессах в половой системе. Обязательно местное и системное применение | Антибиотики:
|
Профилактика заболеваний матки заключается в своевременном обращении и выявлении заболеваний, использовании методов местной контрацепции, избегании стрессовых ситуаций, умеренных физических нагрузках.
Воспаление матки – это патология, которая формируется из-за попадания болезнетворных микроорганизмов в полость органа. Довольно часто воспаление поражает и маточные трубы, и яичники. Поэтому в медицине эти заболевания объединяют в одну группу «воспалительные недуги органов малого таза». Доктора в эту группу болезней относят патологические процессы воспалительного характера в матке и придатках, тазовой брюшине и жировой клетчатке малого таза.
Довольно часто причиной поражения матки становятся различные инфекции, к примеру, хламидиоз и гонорея. При выявлении такой патологии доктору нужно приступать к срочной терапии.
К причинам воспаления матки относят такие факторы риска:
- травмы из-за тяжёлых родов или инвазивного вмешательства;
- наличие иного воспалительного недуга инфекционного характера;
- излишне активная половая жизнь без применения контрацептивов;
- секс при менструации.
Наиболее часто к воспалительным изменениям матки приводят инструментальное прерывание беременности и роды.
Особенное внимание доктора уделяют воспалению при вынашивании ребёнка, а ещё воспалениям в послеродовой период. Причинами появления данного процесса могут стать такие факторы:
- небрежное отношение акушеров к правилам асептики и антисептики;
- продолжительный и сложный родовой процесс;
- роды методом кесарева сечения;
- кровотечение из плаценты.
Воспалительные процессы в матке развиваются в разных формах и поражают разные участки. В связи с этим доктора определяют три вида недуга:
- эндометрит — поражение внутренней оболочки органа;
- метроэндометрит – воспаление слизистой и мышечного слоя матки;
- периметрит – происходит вовлечение в патологический процесс наружной оболочки органа.

Эндометрит
При эндометрите поражается эндометрий, который выстилает внутреннюю поверхность органа и располагается рядом с мышечным слоем. Воспаление может переходить из одной оболочки на другую, постепенно заражая весь орган. Довольно часто при формировании данного патологического процесса, в матке постепенно начинают поражаться придатки, тазовая брюшина и клетчатка.
Матка в тазу женщины фиксируется специальными связками, мышцами и брюшиной. Если в органе формируется воспалительный процесс, то, скорее всего, он перейдёт и на брюшину. В результате такого действия формируется периметрит. Если не начать вовремя терапию, то недуг имеет тяжёлые последствия для женщины.
Проявляется поражение матки в характерной симптоматике. Главный признак – это болевой синдром в нижней части живота. Симптомы воспаления матки проявляются в таких показателях:
- в начале недуга боли невыраженные, а потом становятся более интенсивными;
- болевые приступы переходят на правый бок, поясничную зону, ногу;
- высокая температура тела;
- болезненные ощущения во время полового акта;
- сильная интоксикация;
- появляются сбои в менструальном цикле;
- патологические выделения из влагалища.
Признаки эндометрита характеризуются резким повышением температуры тела, появлением озноба и ухудшением общего состояния. Больную одолевает тошнота, рвота, лихорадка, учащённое сердцебиение и пульс. Женщины жалуются также специфические выделения серо-жёлтого оттенка с примесью сукровицы.
Хроническое воспаление матки, как правило, никак себя не проявляет. Могут иногда отмечаться кровотечения, нарушаться цикл месячных. При патологическом процессе ухудшается сокращение матки и свёртываемость крови. Также женщины жалуются на появление серых и серо-гнойных выделений, сильных болевых приступов ноющего характера в нижней части живота.
Метроэндометрит характеризуется такими проявлениями:
- высокая температура тела;
- учащённый пульс;
- общее недомогание;
- боли в нижней части живота;
- гнойные и гнойно-кровянистые выделения.
При осмотре лечащий доктор проводит пальпацию, в результате которой диагностирует сильное увеличение и уплотнение органа. Женщины жалуются на болезненность при смещении органа.
При периметрите у больных проявляются такие симптомы – резкие боли, увеличение размеров живота, рвота, высокая температура. Также характерно частое мочеиспускание и боли при дефекации.
Для того чтобы точно определить причину воспаления матки у женщин, гинеколог проводит гинекологический осмотр в зеркалах. При этом медик может определить воспаление, степень развития недуга и увеличения размеров органа.
Далее он берет мазок из шейки матки для определения болезнетворных микроорганизмов, а для более детального обследования проводится кольпоскопия, УЗИ малого таза и биопсия.
После того как доктором установлен диагноз, можно решить, как лечить воспаление матки. Только медик может назначить эффективную терапию, потому что первым делом нужно устранять причины появления воспаления, а симптоматика постепенно сама исчезнет.
При остром приступе, женщину нужно госпитализировать. Больной назначаются такие методы терапии:
- антибиотики – для устранения причины;
- введение водно-солевых растворов с дезинтоксикационной целью;
- витамины – С, В, Е; фолиевая кислота;
- антигистаминные препараты;
- гормоны;
- препараты, улучшающие кровоснабжение;
- физиотерапия – для снятия отёчности и воспаления;
- прохладные компрессы для купирования болевого синдрома;
- постельный режим.
Матка может воспалиться заново, если не провести полноценное лечение. Поэтому пациентке важно ответственно подойти к проведению всех процедур. В рамках физиотерапии больной назначается УВЧ и инфракрасная лазеротерапия.
В некоторых осложнённых ситуациях, когда воспаление переходит на придатки, доктора проводят оперативное вмешательство лапароскопическим методом.
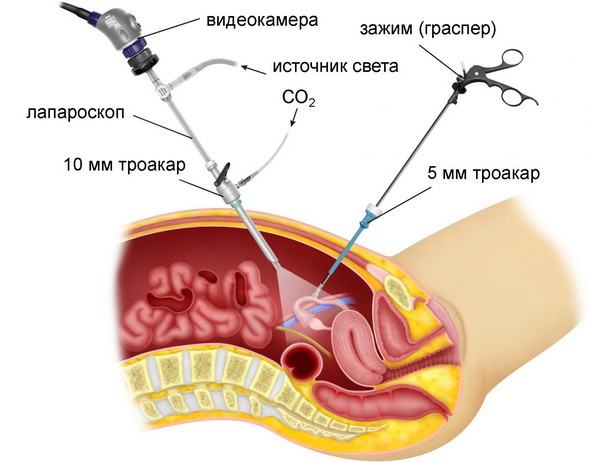
Принцип проведения лапароскопии
Воспаление матки после родов или при инфекционных заболеваниях можно устранить только комплексным методом. Поэтому, получая медикаментозное лечение, женщинам рекомендуется соблюдать правильный режим дня, не заниматься сексом, отказаться от внутриматочных спиралей, подобрать иной тип контрацепции. Половому партнёру также желательно пройти обследование на наличие инфекций.
Такое заболевание, как воспаление матки нежелательно лечить народными средствами. Доктора советуют не начинать терапию собственными силами, так как могут начать развиваться иные осложнения, которые значительно ухудшат здоровье женщины.
Если доктор не может решить, как правильно вылечить воспаление матки или терапия оказалась малоэффективной, то у больной могут формироваться различные осложнения. Инфекции начинают распространяться по организму через кровь, лимфу, маточные трубы, шейку матки и влагалище. Это может привести к появлению таких осложнений:
- сепсис;
- бесплодие;
- переход недуга в хронический тип;
- поражение маточных труб и придатков;
- образование спаек в брюшине;
- пельвиоперитонит.
Для предотвращения развития недуга женщинам, которые попадают в группу риска, нужно тщательно подходить к выбору препаратов или иных средств контрацепции, следить за гигиеной внешних половых органов, особенно при месячных. Если же был сделан аборт, то больной нужно пройти курс терапии от инфекций.
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
