Флегмона при рожистом воспалении

Рожистое воспаление (или просто рожа) – одна из бактериальных инфекций кожи, которая может поражать любой ее участок и приводит к развитию выраженной интоксикации. Заболевание течет по стадиям, из-за чего легкая форма, не нарушающая качество жизни, может перейти в тяжелую. Затяжное рожистое воспаление без правильного лечения, в конечном итоге, приведет к отмиранию пораженной кожи и страданию всего организма.
Важно, чтобы при наличии характерных симптомов рожи больной обратился к доктору, а не лечился самостоятельно, ожидая прогрессирования болезни и развития осложнений.
Причины рожи
Чтобы возникло рожистое воспаление, необходимо соблюдение трех условий:
- Наличие раны – чтобы в кожу проникла бактерия, не обязательно иметь обширное повреждение мягких тканей. Достаточно царапины, «растрескивания» кожи ног или небольшого пореза;
- Попадание в рану определенного микроба – считается, что рожистое воспаление может вызвать только гемолитический стрептококк А. Помимо местного повреждения кожи, он вырабатывает сильные токсины и нарушает работу иммунитета. Это проявляется интоксикацией организма и возможностью рожи рецидивировать (появляться снова, через определенное время);
- Ослабленный иммунитет – этот фактор имеет большое значение для развития инфекции кожи. Рожистое воспаление практически не встречается у здоровых людей, чей иммунитет не ослаблен другой болезнью или вредными условиями жизни (стрессом, физическими/психическими перегрузками, курением, наркоманией, алкоголем и т.д.).
Несмотря на то, что заболевание может возникнуть у каждого человека, при вышеперечисленных условиях, страдают преимущественно люди старческого возраста. Также в группу риска входят младенцы, больные сахарным диабетом, ВИЧ, любой онкологической патологией или принимающих глюкокортикостероиды/цитостатики.
Какое бывает рожистое воспаление
Различают несколько форм рожистого воспаления, которые отличаются по выраженности симптомов, тяжести и тактике лечения. Следует отметить, что они могут последовательно переходить одна в другую, поэтому важно своевременно начинать лечение.
 Принципиально следует разделять следующие формы болезни:
Принципиально следует разделять следующие формы болезни:
- Эритематозная рожа – проявляется классическими симптомами, без каких-либо дополнительных изменений кожи;
- Буллезная форма – характеризуется формированием пузырей на коже с серозным содержимым;
- Геморрагическая (буллезно-геморрагическая) – особенность этого вида рожи заключается в повреждении инфекцией мелких кровеносных сосудов. Из-за этого кровь пропотевает через их стенку и формирует пузыри с геморрагическим содержимым;
- Некротическая – наиболее тяжелая форма, при которой происходит омертвение пораженной кожи.
В зависимости от расположения, рожа может быть на лице, ноге, руке. Значительно реже инфекция формируется в области промежности или на других участках туловища.
Начало рожистого воспаления
От момента заражения раны до появления первых симптомов, в среднем, проходит 3-5 суток. Симптомы рожистого воспаления кожи лица, руки, ноги и любой другой локализации начинаются с подъема температуры и болезненности пораженной области. Как правило, в первый день болезни наблюдается лихорадка не более 38оС. В дальнейшем температура тела может подниматься до 40оС. Из-за действия стрептококка, у больного отмечаются все характерные признаки интоксикации организма:
- Выраженная слабость;
- Снижение/утрата аппетита;
- Повышенная потливость;
- Повышенная чувствительность к яркому свету и раздражающему шуму.
Через несколько часов после повышения температуры (до 12 часов) появляются симптомы поражения кожи и лимфатических структур. Они несколько отличаются, в зависимости от расположения, но их объединяет один признак – это выраженная краснота кожи. Рожа может распространяться за пределы пораженного участка, или оставаться только в одной области. Это зависит от агрессивности микроба, сопротивляемости организма к инфекции и времени начала терапии.
Местные симптомы рожи
Общими признаками рожистого воспаления на коже являются:
- Сильное покраснение пораженного участка (эритема), которое несколько возвышается над поверхностью кожи. От здоровых тканей эритема отграничена плотным валиком, однако при распространенной роже его может и не быть;
- Боль при прощупывании области покраснения;
- Отек пораженной области (стопы, голени, лица, предплечья и т.д.);
- Болезненность лимфатических узлов, рядом с очагом инфекции (лимфаденит);
- При буллезной форме, возможно появление прозрачных пузырей на коже, заполненных кровью или серозной жидкостью (плазмой).
Помимо общих признаков, рожа имеет свои особенности при локализации в разных частях тела. Их необходимо учитывать, чтобы вовремя заподозрить инфекцию и своевременно начать лечение.
Особенности рожистого воспаления кожи лица
Лицо – наиболее неблагоприятная локализация инфекции. Этот участок тела очень хорошо снабжается кровью, что способствует развитию выраженного отека. Лимфатические и кровеносные сосуды соединяют поверхностные и глубокие структуры, из-за чего есть вероятность развития гнойного менингита. Кожа лица достаточно нежная, поэтому повреждается инфекцией несколько сильнее, чем при других локализациях.
Учитывая эти факторы, можно определить особенности симптомов рожистого воспаления на лице:
- Болезненность инфицированной области усиливается при жевании (если рожа расположена в области нижней челюсти или на поверхности щек);
- Выраженный отек не только покрасневшего участка, но и окружающих тканей лица;
- Болезненность при прощупывании боковых поверхностей шеи и под подбородком – это признак воспаления лимфоузлов;
Симптомы интоксикации при инфицировании кожи лица выражены сильнее, чем при других локализациях. В первые сутки, температура тела может возрасти до 39-40оС, появиться выраженная слабость, тошнота, сильная головная боль и потливость. Рожистое воспаление на лице – это повод немедленно обратиться к доктору или в приемный покой хирургического стационара.
Особенности рожи на ноге
Существует убеждение среди докторов, что рожистое воспаление нижней конечности тесно связано с нарушением правил личной гигиены. Отсутствие регулярного мытья ног создает отличные условия для размножения стрептококков. В этом случае, для их проникновения в кожу достаточно одной микротравмы (трещины на стопах, небольшой царапины или прокола).
Особенности клинической картины рожи в области ног следующие:
- Инфекция располагается на стопе или на голени. Бедро поражается достаточно редко;
- Как правило, в области паховых складок (на передней поверхности тела, где бедро переходит в туловище) можно обнаружить болезненные образования округлой формы – это воспаленные паховые лимфоузлы, которые сдерживают распространение стрептококковой инфекции;
- При выраженном лимфостазе, отек ноги может быть достаточно сильным и распространяться на стопу, область голеностопного сустава и голень. Обнаружить его достаточно легко – для этого необходимо пальцем прижать кожу к костям голени. Если имеется отек, то после отнятия пальца будет сохраняться ямка в течение 5-10 секунд.
В большинстве случаев, рожистое воспаление нижних конечностей протекает значительно легче, чем при другом расположении инфекции. Исключение составляют некротическая и осложненная формы.
Особенности рожи на руке
Стрептококковая инфекция поражает кожу рук достаточно редко, так как большую концентрацию микробов вокруг раны создать достаточно трудно. Рожа на верхней конечности может быть следствием прокола или пореза загрязненным предметом. Группу риска составляют дети дошкольного и школьного возрастов, внутривенные наркоманы.
Рожистое воспаление на руке чаще всего распространенное – оно захватывает несколько сегментов (кисть и предплечье, плечо и предплечье и т.д.). Так как на верхней конечности, особенно в области подмышечной ямки, хорошо развиты лимфатические пути, отек может распространяться от пальцев рук до грудных мышц.
Если прощупать внутреннюю поверхность плеча или подмышечные впадины можно обнаружить регионарный лимфаденит. Лимфатические узлы будут увеличены в размерах, гладкие, болезненные.
Диагностика
Установить наличие рожистого воспаления доктор может после первичного осмотра и прощупывания пораженной области. Если у пациента нет сопутствующих заболеваний, из дополнительных методов диагностики достаточно использовать только общий анализ крови. О наличие инфекции будут свидетельствовать следующие показатели:
- Скорость оседания эритроцитов (СОЭ) – более 20 мм/час. Во время разгара болезни может ускоряться до 30-40 мм/час. Нормализуется ко 2-3-й недели лечения (норма – до 15 мм/час);
- Лейкоциты (WBC) – более 10,1*109/л. Неблагоприятным признаком считается снижение уровня лейкоцитов менее 4*109/л. Это свидетельствует о неспособности организма адекватно противостоять инфекции. Наблюдается при различных иммунодефицитах (ВИЧ, СПИД, рак крови, последствия лучевой терапии) и при генерализованной инфекции (сепсисе);
- Эритроциты (RBC) – снижение уровня ниже нормы (менее 3,8*1012/л у женщин и 4,4*1012/л у мужчин) может наблюдать при геморрагической роже. При других формах, как правило, остается в пределах нормы;
- Гемоглобин (HGB) – также может снижать, при геморрагической форме болезни. Норма показателя от 120 г/л до 180 г/л. Уменьшение показателя ниже нормы – повод начать прием препаратов железа (при назначении их врачом). Снижение уровня гемоглобина ниже 75 г/л – показание для переливания цельной крови или эритромассы.
Инструментальная диагностика используется при нарушении притока крови к конечности (ишемии) или наличии сопутствующих болезней, такие как облитерирующий атеросклероз, тромбофлебит, тромбангиит и т.д. В этом случае, пациенту могут назначить доплерометрию нижних конечностей, реовазографию или ангиографию. Эти методы определят проходимость сосудов и причину ишемии.
Осложнения рожи
Любая рожистая инфекция, при несвоевременно начатом лечении или значительно ослабленном организме больного, может привести к следующим осложнениям:
- Абсцесс – это гнойная полость, которая ограничена капсулой из соединительной ткани. Является наименее опасным осложнением;
- Флегмона – разлитой гнойный очаг в мягких тканях (подкожной клетчатке или мышцах). Приводит к повреждению окружающих структур и значительному усилению симптомов интоксикации;
- Гнойный флебит – воспаление стенки вены на пораженной конечности, что приводит к ее уплотнению и сужению. Флебит проявляется отеком окружающих тканей, покраснением кожи над веной и повышением местной температуры;
- Некротическая рожа – омертвение кожи в пораженной стрептококком области;
- Гнойный менингит – может возникнуть при расположении рожистой инфекции на лице. Это тяжелое заболевание, которое развивается из-за воспаления оболочек головного мозга. Проявляется общемозговыми симптомами (невыносимой головной болью, помутнением сознания, головокружением и т.д.) и непроизвольным напряжением определенных групп мышц;
- Сепсис – самое опасное осложнение рожи, которое в 40% случаев заканчивается смертью пациента. Это генерализованная инфекция, поражающая органы и приводящая к формированию гнойных очагов по всему организму.
Не допустить формирование осложнений можно, если своевременно обратиться за медицинской помощью и не проводить лечиться самостоятельно. Только доктор может определить оптимальную тактику и назначить терапию рожистой инфекции.
Лечение рожистого воспаления
Неосложненные формы рожи не требуют проведения операции – их лечат консервативно. В зависимости от состояния больного решается вопрос о необходимости его госпитализации. Однозначные рекомендации есть только в отношении рожистого воспаления на лице – таких пациентов следует лечить только в стационаре.
Классическая схема терапии включает в себя:
- Антибиотик – оптимальным эффектом обладает комбинация защищенных пенициллинов (Амоксиклав) и сульфаниламидов (Сульфален, Сульфадиазин, Сульфаниламид). В качестве альтернативного препарата можно использовать Цефтриаксон. Рекомендуемый срок антибактериального лечения 10-14 дней;
- Антигистаминный препарат – так как стрептококк может скомпрометировать иммунитет организма и вызвать реакции, подобные аллергическим, следует использовать эту группу препаратов. В настоящее время, лучшими (но дорогостоящими) препаратами являются Лоратадин и Дезлоратадин. Если у пациента нет возможности их приобрести, доктор может рекомендовать в качестве альтернативы Супрастин, Димедрол, Клемастин и т.д.;
- Обезболивающее средство – при рожистом воспалении используются негормональные противовоспалительные средства (НПВСы). Следует отдавать предпочтение Нимесулиду (Найз) или Мелоксикаму, так как они обладают наименьшим количеством побочных реакций. Альтернатива – Кеторол, Ибупрофен, Диклофенак. Их использование следует сочетать с приемом Омепразола (или Рабепразола, Лансопразола и т.д.), что поможет уменьшить негативное влияние НПВСов на слизистую желудка;
- Антисептические повязки с 0,005% Хлоргексидином – важный компонент терапии. При наложении, повязка должна быть обильно смочена раствором и оставаться мокрой в течение нескольких часов. Поверх повязки накладывают стерильный бинт.
Чем лечить рожистое воспаление кожи, если возникли местные осложнения или развилась буллезная рожа? В этом случае, выход только один – госпитализация в хирургический стационар и выполнение операции.
Хирургическое лечение
Как уже было сказано, показаниями к операции является формирование гнойников (флегмон, абсцессов), омертвение кожи или буллезная форма рожистого воспаления. Не следует бояться хирургического лечения, в большинстве случаев оно занимает не более 30-40 минут и проводится под общим обезболиванием (наркозом).
В ходе операции, хирург вскрывает полость гнойника и убирает его содержимое. Рана, как правило, не ушивается – ее оставляют открытой и устанавливают резиновый выпускник, для оттока жидкости. При обнаружении мертвых тканей, их полностью удаляют, после чего продолжают консервативную терапию.
Хирургическое лечение буллезной формы рожистой инфекции происходит следующим образом: доктор вскрывает имеющиеся пузыри, обрабатывает их поверхности антисептиком и накладывает повязки с 0,005% раствором Хлоргексидина. Таким образом профилактируется присоединение посторонней инфекции.
Кожа после рожистого воспаления
В среднем, лечение рожистой инфекции занимает 2-3 недели. По мере того, как уменьшается местная воспалительная реакция и снижается количество стрептококка, кожа начинает обновляться. Краснота уменьшается и на месте поврежденной области появляется своеобразная пленочка – это отделяется «старая» кожа. Как только она окончательно отторгнется, ее следует самостоятельно удалить. Под ней должен быть неизмененный эпителий.
В течение следующей недели, может сохраняться шелушение кожи, что является нормальной реакцией организма.
У части пациентов рожистое воспаление может принять рецидивирующее течение, то есть появляться снова на прежнем месте через определенное время (несколько лет или месяцев). В этом случае, кожа будет подвержена трофическим нарушениям, может сформироваться хронический отек конечности или замещение эпителия соединительной тканью (фиброз).
Частые вопросы от пациентов
Вопрос:
Насколько опасна эта инфекция?
Рожистое воспаление – тяжелое заболевание, которое опасно сильной интоксикацией и развитием осложнений. Как правило, при своевременно начатом лечении прогноз является благоприятным. Если же больной обратился спустя неделю или больше от начала инфекции, его организм ослаблен сопутствующими болезнями (сахарным диабетом, сердечной недостаточностью, ВИЧ и т.д.), рожа может привести к фатальным последствиям.
Вопрос:
Как восстановить кожу после рожистого воспаления?
Практически при всех формах рожи этот процесс происходит самостоятельно, без вмешательства докторов. Главное – устранить источник инфекции и местные воспалительные явления. Исключение составляет некротическая рожа. В этом случае, кожу можно восстановить только хирургической операцией (пластикой кожи).
Вопрос:
Почему рожа возникает несколько раз на одном и том же месте? Как это предотвратить?
В данном случае, речь идет о рецидивирующей форме рожистого воспаления. Стрептококк группы А обладает способностью нарушать работу иммунитета, что приводит к повторным воспалительным реакциям в пораженной коже. К сожалению, адекватных методов профилактики рецидивов не разработано.
Вопрос:
Почему в статье не упомянут Тетрациклин (Юнидокс, Доксициклин) для лечения рожи?
В настоящее время, антибиотики Тетрациклинового ряда не используют для лечения рожистой инфекции. Исследования показали, что большинство гемолитических стрептококков устойчивы к этому препарату, поэтому рекомендуется применять следующие антибиотики при роже — комбинацию синтетический пенициллин + сульфаниламид или цефалоспорин 3-го поколения (Цефтриаксон).
Вопрос:
Следует ли использовать физиотерапию при лечении рожи?
Нет. Физиотерапия во время острого периода приведет к усилению воспаления и распространению инфекции. Ее следует отложить до восстановительного периода. После подавления инфекции возможно использование магнитотерапии или УФО.
Вопрос:
Отличается ли лечение рожи, при разных расположения инфекции (на лице, на руке и т.д.)?
Лечение рожистого воспаления руки, ноги и любой другой части тела проводится по единым принципам.
Инфекции мягких тканей:
рожа и флегмона
Рожа — острое воспаление кожи, флегмона — разлитое
воспаление подкожной клетчатки. Пораженный участок красный, горячий,
болезненный при пальпации. Рожу вызывают стрептококки группы А, она может
распространиться на подкожную клетчатку (флегмо-нозная рожа). Флегмону чаще
всего вызывают стрептококки группы А и Staphylococcus aureus.
Эпидемиология и этиология
Возраст
Любой. Несколько чаще болеют дети младше 3 лет и пожилые
люди.
Этиология Распространенные возбудители
• Взрослые. Staphylococcus aureus,
стрептококки группы A (Streptococcus pyogenes).
• Дети. Haemophilus influenzae, стрептококки
группы A, Staphylococcus aureus.
Редкие возбудители
• Взрослые. Haemophilus influenzae типа
В, стрептококки группы В, пневмококки. У больных сахарным диабетом и при
сниженном иммунитете: Escherichiacoli,
Proteus mirabilis,
Acinetobacter spp.,
Entero-bacter spp., Pseudomonas aeruginosa, Pas-teurella multocida, Vibrio vulnificus, Myco-bacterium fortuitum, Mycobacterium chelo-nae, Mycobacterium abscessus, Cryptococ-cus neoformans.
• Дети. Пневмококки,
Neisseria meningiti-dis серогруппы
В (флегмона глазницы).
Ворота инфекции
Любое повреждение кожи и слизистых (предшествующий дерматоз,
травма и т. д.). Реже инфекция попадает в мягкие ткани гематогенным путем (Staphylococcus pneumo-niae, Vibrio vulnificus и
Cryptococcus neoformans).
Дерматозы
• Пузырные дерматозы:
пузырчатка, буллез-ный пемфигоид, солнечный ожог, поздняя кожная порфирия.
• Лимфедема.
• Дерматофитии: стоп,
волосистой части головы, бороды и усов.
• Вирусные инфекции:
герпес, ветряная оспа, опоясывающий лишай.
• Дерматиты:
контактный дерматит, диффузный нейродермит, варикозная экзема, псориаз, дискоидная
красная волчанка, гангренозная пиодермия.
• Пиодермии:
импетиго, фолликулит, фурункулез, карбункул, эктима.
• Язвы: варикозные,
ишемические, нейро-трофические, пролежни.
• Пупочная ранка у
новорожденных. Травмы
• Ссадины.
• Укусы: человека,
млекопитающих, насекомых.
• Ожоги.
• Раны.
• Уколы.
Хирургические раны
• Разрезы.
• Венозные катетеры.
Инфекции слизистых
• Ротоглотки,
носоглотки.
• Среднего уха.
Факторы риска
Алкоголизм и наркомания, злокачественные новообразования и
химиотерапия, лимфедема (после мастэктомии, рожи или флегмоны, операций на
подкожных венах ног, например взятия участков для шунтирования), цирроз печени,
сахарный диабет, им-муносупрессивная терапия (нейтропения), иммунодефицит,
истощение, почечная недостаточность, атеросклероз.
Анамнез
Инкубационный период Несколько суток.
Продромальный период Вопреки распространенному мнению,
бывает далеко не всегда. Недомогание, потеря аппетита, лихорадка, ознобы.
Сочетание высокой лихорадки (температура тела выше 38,5°С) с потрясающим
ознобом характерно для инфекций, вызванных стрептококками группы А.
Инфекции мягких тканей в прошлом Рожа нередко возникает
повторно на том же самом месте, что связано с нарушением лимфообращения.
Наркомания
В/в инъекции наркотиков.
Состояние иммунитета
При иммунодефиците заболевание могут

Рисунок 24-7. Рожа: возбудитель — стрептококки группы А. Поражены
нижние веки, нос и щеки. Кожа красная, блестящая, отечная, при пальпации —
горячая и болезненная, У больного — лихорадка вызвать даже условно-патогенные
микроорганизмы.
Жалобы
Боль и болезненность при надавливании. Особенно сильная боль
и тяжелое общее состояние характерны для гнилостной инфекции.
Физикальное исследование
Кожа Элементы сыпи
• Ворота инфекции.
Дефект кожи, язва, хронический дерматоз.
• Пораженный
участок. Красный, горячий на ощупь, отечный, блестящий, несколько
приподнятый над уровнем здоровой кожи, чрезвычайно болезненный при пальпации
(рис. 24-7, 24-8). Размеры могут быть самыми разными, границы четкие, форма
неправильная. Если возбудитель — Haemophilus influenzae, цвет багровый или
фиолетовый. Возможно образование везикул, пузырей, эрозий; нагноение; нарушения
кровообращения; некроз. Лимфан-гиит.
Локализация
• Взрослые. Чаще
всего — голени (осложнение межпальцевой дерматофитии стоп, рис. 24-8); руки (у
мужчин — последствия в/в инъекций наркотиков, у женщин — мастэктомии); туловище
(операционные раны, рис. 24-9); лицо (осложнения ринита и конъюнктивита, рис.
24-7).
• Дети. Чаще
всего — щеки, периорбиталь-ная область, голова, шея (возбудитель — Haemophilus influenzae, рис. 24-10),
конечности (возбудители — Staphylococcus au-reus, стрептококки группы А).
Лимфоузлы
Регионарные лимфоузлы нередко увеличены и болезненны.
Клинические формы
Стафилококковая флегмона. Развивается, как правило, в месте
внедрения возбудителя (Staphylococcus aureus).
Это самая частая форма флегмоны у инъекционных наркоманов. Из-за накопления токсинов
стафилококковая флегмона иногда осложняется синдромом ошпаренной кожи и
токсическим шоком. Бактериемия может привести к инфекционному эндокардиту.
Рожа. Возбудитель — стрептококки группы А. Рожа — самая частая инфекция мягких
тканей у людей с нормальным иммунитетом.
Ворота инфекции удается найти далеко не всегда. Поражаются
преимущественно кожа и лимфатические сосуды (лимфангиит). Края пораженного
участка приподняты, границы четкие (рис. 24-7, 24-8). Пальпация болезненна.
Излюбленная локализация: лицо, голени, пупочная область. Рожа очень часто
развивается на фоне лимфедемы. Флегмона, вызванная стрептококками группы В.
Стрептококки группы В — условно-патогенные микроорганизмы, обитающие во влагалище,
заднепроходном канале и на коже промежности. Они вызывают флегмону промежности,
которая может распространиться на всю тазовую клетчатку, а после родов —
эндометрит и сепсис. Пневмококковая флегмона. Возбудитель — Streptococcus pneumoniae. Поражает в основном
больных системной красной волчанкой (сниженная активность комплемента),
алкоголизмом, наркоманией, ВИЧ-инфекцией, а также принимающих кортикосте-роиды.
Пораженный участок отечен, уплотнен, имеет фиолетовый оттенок, покрыт пузырями.
Эризипелоид. Возбудитель — Erysipelothrix rhusiopathiae. Заболевание
характеризуется поражением кистей, главным образом пальцев. Болеют люди,
занятые переработкой морской рыбы и моллюсков, обработкой туш скота и птицы,
выделкой шкур. Пораженная кожа красно-багровая; очаг медленно расширяется.
Общее состояние больного обычно не ухудшается. Изредка возникает бактериемия и
инфекционный эндокардит с поражением аортального клапана (см. также с. 626ирис.
23-11). Гангренозная эктима. Самый частый возбудитель — Pseudomonas aeruginosa (синегной-ная
палочка). Заболевание обычно возникает на фоне нейтропении. В месте внедрения
возбудителя сначала появляется везикула или пузырь, эпидермис слущивается и
образуется чрезвычайно болезненная язва (рис. 24-19). Из-за поражения сосудов в
центре начинается некроз. Язва быстро растет в ширину и в глубину и нередко
приводит к бактериемии. Излюбленная локализация — промежность и подмышечные
впадины. Флегмона, вызванная Haemophilus influenzae.
Болеют в основном дети младше 2 лет. Излюбленная локализация — щеки,
периор-битальная область (флегмона глазницы, рис. 24-10), головаи шея.
Пораженные ткани отечны, кожа красно-багровая, с фиолетовым оттенком.
Вакцинация против Нае-

Рисунок 24-8. Рожа: возбудитель — стрептококки группы А. Кожа
голени и лодыжки красная, отечная, болезненная и плотная на ощупь. Хорошо видны
границы пораженного участка. Ворота инфекции — эрозии межпальцевых промежутков,
которые возникли из-за дерматофитии
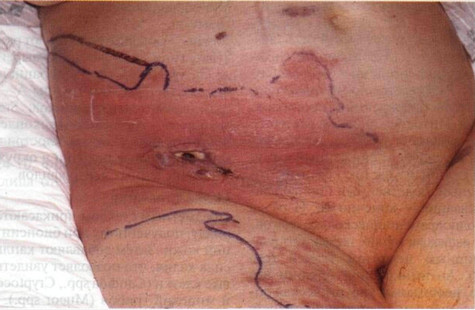
Рисунок 24-9. Послеоперационная флегмона: возбудитель — Escherichia coli. У этой пожилой женщины,
страдающей лимфосаркомой, биопсия лимфоузла осложнилась флегмоной. В области
раны появились эритема и отек, которые быстро расширялись, поднялась
температура тела. Синей линией отмечены границы эритемы до назначения
антибиотиков
mophilus influenzae типа В значительно снижает заболеваемость.
Флегмона, вызванная Vibrio vulnificus. Обычно возникает на фоне сахарного диабета, цирроза
печени, иммунодефицита. Заболевание начинается после употребления в пищу сырых
или непроваренных морских продуктов (гастроэнтерит -> бактериемия —>
гематогенная диссеминация в кожу) либо развивается как раневая инфекция после
купания в морской воде (значительно реже). Характерны образование пузырей и
некротический васкулит (рис. 24-11). Локализация — конечности: как правило, обе
ноги, реже — обе руки.
Флегмона, вызванная Aeromonas hydrophila. Возникает как раневая
инфекция после попадания в рану пресной воды. Локализация — стопы и голени.
Относится к гнилостным инфекциям.
Флегмона, вызванная Capnocytophaga canimorsus. Развивается после укуса
собаки. При аспле-н ии и на фоне иммуносупрессивной терапии для заражения
достаточно ослюнения. Флегмона, вызванная Pasteurella multocida. Развивается после укуса
кошки. Газовая флегмона. Синоним: клостридиаль-ная флегмона. Возбудитель
— Clostridi-um spp. Возникает после травмы,
если рана загрязнена землей или навозом, иногда — при прорастании стенки кишки
злокачественной опухолью. Обычно сопровождается образованием пузырьков газа и
тяжелой интоксикацией.
Флегмона, вызванная атипичными микобактери-ями. Возбудители — Mycobacterium chelo-nae, Mycobacterium
fortuitum и Mycobacterium
abscessus. Развивается после хирургических вмешательств, инъекций,
проникающих ранений. Интоксикация нехарактерна. Флегмона, вызванная Cryptococcus
neoformans. Обязательное
условие — сниженный иммунитет. Пораженный участок красный, горячий, отечный,
болезненный при пальпации. Локализация — конечности. Изредка возникает
одновременно несколько очагов. Гнилостные инфекции мягких тканей. Отличаются
обширным некрозом тканей (см. рис. 24-12). Антимикробной терапии недостаточно,
необходима хирургическая обработка с иссечением омертвевших тканей. Заболевание
начинается с гиперемии, боли и отека мягких тканей, затем появляется участок
некроза черного цвета. Омертвевшие ткани подвергаются гнилостному распаду,
быстро превращаясь во влажную зловонную темно-бурую массу. В зависимости от
глубины поражения различают гнилостную флегмону, некротический фасциит и
некротический миозит. Однако на основании клинической картины их
разграничить почти невозможно. Диагноз некротического фасциита ставят только
после хирургической ревизии раны и гистологического исследования. Некротический
фасциит полового члена и мошонки называют гангреной Фурнье.
Дифференциальный диагноз
Рожа и флегмона
Тромбофлебит, тромбоз глубоких вен, варикозная экзема,
контактный дерматит, отек Квинке, фиксированная токсидермия, узловатая эритема,
лаймская болезнь (хроническая мигрирующая эритема), опоясывающий лишай (до
появления высыпаний), синдром Уэллса (рецидивирующий эозино-фильный дерматит),
периодическая болезнь. Гнилостные инфекции мягких тканей Васкулит, атероэмболия
(инфаркт кожи), заболевания периферических сосудов, ДВС-синдром (молниеносная
пурпура), кальци-филаксия, варфариновый некроз, травма, укус паука бурого
отшельника.
Дополнительные исследования
Общий анализ крови
Возможны лейкоцитоз, повышение СОЭ.
Микроскопия мазка, окрашенного по Граму
Для исследования используют раневой экссудат, гной,
содержимое пузырей, материал, полученный при аспирационной биопсии.
Стрептококки группы А — цепочки грамположительных кокков; Staphylococ-cus aureus —
гроздевидные скопления грамположительных кокков; клостридии —
гра-мотрицательные палочки в окружении немногочисленных нейтрофилов.
Мазки-отпечатки
Предметным стеклом прикасаются к материалу, полученному при
биопсии пораженной кожи. Затем добавляют каплю гидрок-сида калия, что позволяет
увидеть дрожжевые клетки (Candida spp.,
Cryptococcus spp.)
и мицелий грибов (Mucor spp.).
Бактерии хорошо видны при окраске мазка-отпечатка по Граму.
Посев
Выделить возбудителя из крови или материала, полученного при
биопсии, удается

Рисунок 24-10. Флегмона глазницы: возбудитель — Haemophilus influenzae. Правая половина
лица отечна и гиперемирована. (Публикуется с разрешения доктора Arthur R. Rhodes) лишь в 25% случаев. При
атипичном течении заболевания показан посев на специальные среды для грибов и микобактерий.
Возбудителя легче выделить из материала, полученного при аспирационной биопсии.
Патоморфология
С помощью гистологического исследования пораженных тканей
можно исключить неинфекционные дерматиты, установить наличие и степень
гнилостной инфекции, обнаружить Cryptococcus neoformans.
Имму-нофлюоресцентное окрашивание: с помощью моноклональных и поликлональных
антител можно выявить микроорганизмы (например, стрептококков группы А в
сетчатом слое дермы).
Лучевая диагностика
МРТ позволяет различить миозит, фасциит и флегмону, выявить
подкожные абсцессы. Рентгенография позволяет выявить пузырьки газа в мягких
тканях и установить границы очага инфекции.
Диагноз
Обычно достаточно клинической картины. Выделить возбудителя
удается лишь у 25% больных с нормальным иммунитетом. При подозрении на
гнилостную инфекцию немедленно проводят биопсию глубоких отделов раны и
исследование замороженных срезов.
Патогенез
Инфекция быстро распространяется по клетчаточным
пространствам. Микроорганизмы вырабатывают целый ряд ферментов: гиалуронидазу,
которая расщепляет гли-козаминогликаны основного вещества соединительной ткани,
стрептокиназу, растворяющую отложения фибрина, и фосфоли-пазы, разрушающие
клеточные мембраны. Возникновению анаэробной инфекции обычно предшествует
омертвение тканей, что имеет место при травме. Полагают, что тяжесть флегмоны
определяется не количеством микроорганизмов, проникших в рану (оно обычно
невелико), а реакцией организма на суперантигены бактерий.
Течение и прогноз
Если лечение начато с опозданием, возможно гематогенное и
лимфогенное распростра- нение инфекции с образованием метастатических абсцессов
в других органах. При этом часто страдают протезированные и измененные,
деформированные клапаны сердца (инфекционный эндокардит). До появления
антибиотиков смертность при флегмонах была очень высокой. При некротическом
фасциите консервативное лечение неэффективно, необходимо иссечение пораженных
тканей. При нейтропении прогноз зависит от того, удастся ли восстановить число
нейтрофилов.
Лечение и профилактика
Профилактика
Больные, перенесшие рожу или флегмону. Ношение эластичных
чулок, обработка кожи антисептиками, длительный прием антибиотиков
(феноксиметилпенициллин, диклок-сациллин или эритромицин, каждый по 500 мг/сут
внутрь). Профилактика особенно необходима при лимфедеме. Больные, перенесшие
операции на подкожных венах ног (взятие участков для шунтирования).
Профилактика особенно необходима при дерматофитии стоп. Ежедневно обрабатывают
кожу бензоилпероксидом и противогрибковым кремом.
Профилактика пневмококковой флегмоны. Группа риска —
иммунизация пневмококковой вакциной.
Профилактика флегмоны, вызванной Haemophi-lus influenzae типа
В. Неиммунизированным детям младше 4 лет, находящимся в тесном контакте с
больным, назначают антибиотики.
Профилактика флегмоны, вызванной Vibrio vul-nificus. Больные сахарным диабетом,
циррозом печени, алкоголизмом не должны употреблять в пищу сырые и
непроваренные морские продукты.
Лечение
Антимикробная терапия. См. табл. 24-В. Хирургическое.
Гнойные, гнилостные и газовые инфекции мягких тканей требуют хирургического
вмешательства. Показаны вскрытие и дренирование очага инфекции, иссечение всех
некротизированных тканей. Другие мероприятия. Покой, иммобилизация и
приподнятое положение пораженной конечности, согревающие компрессы,
обезболивание.

Рисунок 24-11. Флегмона, вызванная Vibrio vulnificus. У этого
пожилого больного — сахарный диабет и цирроз печени. Флегмона голени возникла
после того, как он перенес энтерит. Поражены голень, лодыжка и стопа; на коже
видны обширные кровоизлияния и пузыри. Возбудитель — Vibrio vulnificus —
попадает в кожу гематогенным путем из кишечника, что отличает эту флегмону от
других

Рисунок 24-12. Некротический фасциит. Кожа всей
ягодицы красная и отечная. В центре — быстро расширяющаяся зона некроза.
Больной без сознания
Таблица 24-В. Рожа и флегмона: антимикробная терапия


