Где наиболее выражено воспаление брюшины при разлитом перитоните


Разлитой перитонит – диффузное воспалительное поражение брюшины, наиболее частое осложнение острых хирургических заболеваний и травм органов брюшной полости. Проявляется болевым абдоминальным синдромом, тошнотой, рвотой, лихорадкой, шоком, парезом кишечника, положительными симптомами раздражения брюшины. Основное диагностическое значение имеют УЗИ, обзорная рентгенография, МСКТ ОБП, лапароскопия. Лечение комплексное: устраняют дегидратацию, гиповолемию и электролитные нарушения, проводят коррекцию полиорганной недостаточности, вводят антибиотики; затем осуществляют оперативное лечение первичного очага и санацию брюшной полости.
Общие сведения
Разлитой перитонит – особая форма реакции серозного покрова органов брюшной полости (брюшины) на контакт с патогенной микрофлорой, которая проявляется расстройством функционирования жизненно важных органов. В основе клинических проявлений лежит тяжелейший парез кишечника, сопровождающийся выраженной дегидратацией и дисэлектролитными нарушениями, интоксикацией. Перечисленные патологические состояния приводят к расстройству как местного (регионарного) кровотока, так и центральной гемодинамики; нарушению газообмена в легких; почечной и печеночной дисфункции. К развитию генерализованного воспалительного поражения брюшины в 85% случаев приводит острая хирургическая патология органов брюшной полости, остальные случаи в равной степени обусловлены травмами и послеоперационными осложнениями. При позднем обращении в клинику разлитой перитонит может служить причиной смерти пациента. Как основная причина летального исхода, данное состояние фигурирует у 80% больных, поступивших в стационар по поводу острого аппендицита или панкреатита; у 90% пациентов с прободной язвой желудка и ДПК; в 70% случаев острого холецистита и ущемления грыжи; у 60% больных с кишечной непроходимостью.

Разлитой перитонит
Причины разлитого перитонита
Существует несколько механизмов проникновения микроорганизмов в брюшную полость: нарушение целостности полого органа (перфорация, травма); переход воспалительного процесса с других органов на брюшину (гнойный аппендицит, холецистит, гнойный панкреатит, гинекологические заболевания); прорыв гнойников внутренних органов, забрюшинных и межкишечных абсцессов в брюшную полость; гематогенный путь и миграция возбудителя по лимфатическим сосудам.
Бактериальный перитонит может быть вызван как неспецифической микрофлорой, паразитирующей в пищеварительной трубке, так и специфическими возбудителями. К неспецифической микрофлоре относят разнообразные кокки, кишечную палочку, протей, клебсиеллу, кампилобактер и цитробактер, различные типы синегнойной палочки, лактобациллы, клостридии. Специфический генез разлитого перитонита может быть обусловлен микобактериями туберкулеза, гонококками и др.
Также к развитию разлитого перитонита приводит попадание в свободную брюшную полость кислого желудочного сока, желчи, мочи, крови, панкреатического сока. В этой ситуации сначала развивается асептический разлитой перитонит, вызванный химическими факторами, а в дальнейшем присоединяется вторичная инфекция.
По причинному фактору разлитой перитонит может быть разделен на три отдельные группы:
- Как осложнение заболеваний желудка, ДПК и гепатопанкреатической зоны – бактериальная обсемененность незначительная, а микрофлора представлена аэробными возбудителями. Разлитой перитонит возникает на фоне следующих заболеваний: инородные тела желудка, прободная язва, рак и флегмона желудка; холецистит, перфорация желчного пузыря; панкреатит, панкреонекроз.
- Как осложнение патологии тонкого кишечника – кроме аэробной флоры в экссудате встречается до 60% анаэробов. К разлитому перитониту в этой ситуации приводит: тонкокишечная непроходимость, тромбоз мезентериальных сосудов, перфорация дивертикула.
- Как следствие заболеваний толстой кишки – среди возбудителей преобладают энтеробактерии и бактероиды. Наиболее частые причины разлитого перитонита: толстокишечная непроходимость; ущемление грыжи; перфорация толстой кишки при брюшном тифе, туберкулезе, язвенном колите, болезни Крона.
Изредка к развитию разлитого перитонита могут приводить нагноившийся асцит, прорыв паранефрита, абсцессы печени, поджелудочной железы, кишечника; урогенитальные заболевания.
Патогенез разлитого перитонита представлен несколькими следующими друг за другом стадиями: массивное поступление бактериальных токсинов в кровоток из брюшной полости; воздействие бактериальных токсинов на внутренние органы и ткани с их повреждением и аутоинтоксикацией организма; развитие паралича кишечника, кишечной непроходимости с поступлением кишечных токсинов в кровоток; отказ печени и почек, нарушение естественной детоксикации организма и, как следствие, полиорганная недостаточность и токсическая энцефалопатия.
Симптомы разлитого перитонита
В начальной стадии разлитого перитонита воспалительный процесс только начинает формироваться, в брюшной полости образуется серозно-гнойный экссудат. Первые симптомы разлитого перитонита зависят от того, какое заболевание привело к воспалительному процессу в брюшной полости. Практически все пациенты предъявляют жалобы на боль в животе (исключая молниеносное и атипичное течение разлитого перитонита), рефлекторно возникающую тошноту и рвоту. На этой стадии сознание обычно не страдает, но пациент занимает вынужденное положение в постели, выражение лица страдальческое. Возможна лихорадка. Живот не участвует в акте дыхания, умеренно напряжен. Перистальтика сначала усиливается, но постепенно слабеет, формируется парез кишечника, вздутие живота.
В токсической стадии разлитого перитонита, которая наступает через 1-3 суток, состояние значительно ухудшается за счет прогрессирования воспалительного процесса. Рвота становится неукротимой и мучительной, принимает фекальный характер. Нарушается микроциркуляция. Дыхание становится поверхностным и частым, возникает тахикардия с нитевидным пульсом, артериальная гипотония. Живот вздут, умеренно напряжен, перистальтика не выслушивается. Газов и стула нет. Постепенно развивается олигоанурия; начинает страдать сознание.
Спустя примерно трое суток от начала заболевания наступает необратимая стадия разлитого перитонита – кожные покровы землисто-цианотичные, холодные. Сознание спутанное. Живот резко вздут, абдоминальная боль затихает, пальпация также становится малоболезненной. Пульс и давление практически не определяются, дыхание неритмичное, возможны остановки дыхания. Прогностически неблагоприятным является симптом «сборов в дорогу» — пациент ловит мушек перед глазами, собирает воображаемых насекомых и мелкий мусор с покрывала, перестает реагировать на окружающее.
Переход разлитого перитонита из одной стадии в другую происходит постепенно. При молниеносном течении заболевания перечисленные фазы выделить невозможно.
Диагностика
Для диагностики разлитого перитонита основное значение имеет оценка анамнеза заболевания и клинической симптоматики. Постановка правильного диагноза требует слаженной работы нескольких специалистов: гастроэнтеролога, хирурга, эндоскописта, анестезиолога-реаниматолога. Оценка общего состояния осуществляется на основании лабораторных методов обследования: общего и биохимического анализа крови, коагулограммы, оценки ОЦК и водно-электролитного состояния крови, КОС.
В первую очередь пациенту с подозрением на разлитой перитонит следует провести ЭКГ, УЗИ органов брюшной полости, обзорную рентгенографию органов брюшной полости. Наибольшую диагностическую ценность имеет МСКТ органов брюшной полости, однако данное исследование не всегда возможно провести в первые часы после поступления пациента в стационар. Рентгеновские исследования выявляют арки и уровни в кишечнике, свободную жидкость и газ в отлогих местах брюшной полости. При диагностических затруднениях с постановкой диагноза помогает лапароскопия. Полученный при лапароскопии экссудат исследуют для определения чувствительности выделенной микрофлоры к антибиотикам. При ограниченных диагностических возможностях специалисты в области гастроэнтерологии и хирургии рекомендуют ориентироваться на количество лейкоцитов в крови – чем оно выше, тем быстрее следует решить вопрос об оперативном вмешательстве.
Лечение разлитого перитонита
Предоперационная подготовка при разлитом перитоните может занимать до одних суток и преследует следующие цели: восстановление объема циркулирующей крови, восполнение дефицита жидкости, коррекция электролитных нарушений, дезинтоксикация и лечение основного заболевания, ранняя антибактериальная терапия.
Оперативное лечение проводят под общей анестезией, предпочтение отдается срединной лапаротомии с широкой ревизией брюшной полости. Во многих современных клиниках используют видеолапароскопические операции, комбинированные оперативные пособия с лапароскопическим ассистированием. В конце операции производится дренирование брюшной полости.
В послеоперационном периоде следует продолжить устранение дегидратации, дезинтоксикацию и антибактериальную терапию, адекватное обезболивание, коррекцию полиорганных нарушений, осуществлять парентеральное питание. В тяжелых случаях разлитого перитонита могут потребоваться эфферентные методы детоксикации.
Прогноз и профилактика разлитого перитонита
Прогноз при гнойном разлитом перитоните зависит от своевременности операции: если она проведена в первые несколько часов от начала заболевания – летальность не более 10%; если больной прооперирован в первые 24 часа – выживает каждый второй; при проведении хирургического вмешательство после трех суток от начала болезни смертность составляет более 90%. В зависимости от тяжести состояния пациента летальность также колеблется – при тяжелых формах разлитого перитонита выживает до 70% больных, а при развитии полиорганной недостаточности – только один из десяти. Профилактика разлитого перитонита вторична и заключается в своевременном выявлении и лечении заболеваний, которые могут привести к развитию этого состояния.

Перитонит – локальное или диффузное воспаление серозного покрова брюшной полости – брюшины. Клиническими признаками перитонита служат боль в животе, напряжение мышц брюшной стенки, тошнота и рвота, задержка стула и газов, гипертермия, тяжелое общее состояние. Диагностика перитонита основывается на сведениях анамнеза, выявлении положительных перитонеальных симптомов, данных УЗИ, рентгенографии, вагинального и ректального исследований, лабораторных тестов. Лечение перитонита всегда хирургическое (лапаротомия, санация брюшной полости) с адекватной предоперационной и послеоперационной антибактериальной и дезинтоксикационной терапией.
Общие сведения
Перитонит – тяжелое осложнение воспалительно-деструктивных заболеваний органов брюшной полости, сопровождающееся выраженными местными и общими симптомами, развитием полиорганной недостаточности. Летальность от перитонита в гастроэнтерологии составляет 20-30%, а при наиболее тяжелых формах достигает 40-50%.
Брюшина (peritoneum) образована двумя переходящими друг в друга серозными листками — висцеральным и париетальным, покрывающими внутренние органы и стенки брюшной полости. Брюшина является полупроницаемой, активно функционирующей мембраной, выполняющей множество важных функций: резорбтивную (всасывание экссудата, продуктов лизиса, бактерий, некротических тканей); экссудативную (выделение серозной жидкости), барьерную (механическая и противомикробная защита органов брюшной полости) и др. Важнейшим защитным свойством брюшины является ее способность к отграничению воспаления в брюшной полости благодаря фиброзным спайкам и рубцам, а также клеточным и гуморальным механизмам.
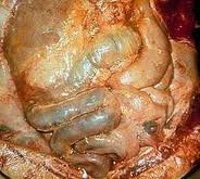
Перитонит
Причины перитонита
Этиологическим звеном при перитоните выступает бактериальная инфекция, в большинстве случаев представленная неспецифической микрофлорой желудочно-кишечного тракта. Это могут быть грамотрицательные (энтеробактер, кишечная палочка, протей, синегнойная палочка) и грамположительные (стафилококки, стрептококки) аэробы; грамотрицательные (фузобактерии, бактероиды) и грамположительные (эубактерии, клостридии, пептококки) анаэробы. В 60-80% наблюдений перитонит вызывается ассоциацией микробов – чаще кишечной палочкой и стафилококком. Реже развитие перитонита бывает обусловлено специфической микрофлорой – гонококками, гемолитическим стрептококком, пневмококками, микобактериями туберкулеза. Поэтому для выбора рационального лечения перитонита первостепенное значение имеет бактериологический посев содержимого брюшной полости с определением чувствительности выделенной микрофлоры к антибактериальным препаратам.
В соответствии с этиологией различают первичные (идиопатические) и вторичные перитониты. Для первичных перитонитов характерно проникновение микрофлоры в брюшную полость лимфогенным, гематогенным путем или по фаллопиевым трубам. Непосредственное воспаление брюшины может быть связано с сальпингитами, энтероколитами, туберкулезом почек или гениталий. Первичные перитониты встречаются нечасто – в 1-1,5% случаев.
В клинической практике гораздо чаще приходится сталкиваться с вторичными перитонитами, развивающимися вследствие детсруктивно-воспалительных заболеваний или травм брюшной полости. Наиболее часто перитонит осложняет течение аппендицита (перфоративного, флегмонозного, гангренозного), прободной язвы желудка или 12-перстной кишки, пиосальпинкса, разрыва кисты яичника, кишечной непроходимости, ущемления грыжи, острой окклюзии мезентериальных сосудов, болезни Крона, дивертикулита, флегмонозно-гангренозного холецистита, панкреатита, панкреонекроза и др. заболеваний.
Посттравматический перитонит развивается вследствие закрытых и открытых повреждений органов брюшной полости. Причинами послеоперационных перитонитов могут служить несостоятельность анастомозов, дефекты наложения лигатур, механическое повреждение брюшины, интраоперационное инфицирование брюшной полости, гемоперитонеум при неадекватном гемостазе. Отдельно выделяют канцероматозные, паразитарные, гранулематозные, ревматоидные перитониты.
Классификация
По этиологии различают бактериальные и абактериальные (асептические, токсико-химические) перитониты. Последние развиваются в результате раздражения брюшины агрессивными неинфекционными агентами (желчью, кровью, желудочным соком, панкреатическим соком, мочой, хилезной жидкостью). Абактериальный перитонит довольно быстро принимает характер микробного вследствие присоединения инфекционных возбудителей из просвета ЖКТ.
В зависимости от характера перитонеального выпота различают серозный, фибринозный, геморрагический, желчный, гнойный, каловый, гнилостный перитонит.
По клиническому течению перитониты делятся на острые и хронические. С учетом распространенности поражения по поверхности брюшины различают отграниченный (местный) и диффузный перитонит. К вариантам местного перитонита относят поддиафрагмальный, аппендикулярный, подпеченочный, межкишечный, тазовый абсцессы. О диффузном перитоните говорят, когда воспаление брюшины не имеет тенденции к ограничению и четких границ. По степени поражения брюшины диффузные перитониты подразделяются на местные (развивающиеся в одной анатомической области, вблизи от источника инфекции), распространенные (охватывают несколько анатомических областей) и общие (при тотальном поражении брюшины).
В развитии перитонита принято выделять раннюю фазу (до 12 часов), позднюю (до 3-5 суток) и конечную (от 6 до 21 дня от начала заболевания). В соответствии с патогенетическими изменениями различают реактивную, токсическую и терминальную стадии перитонита. В реактивную стадию перитонита (24 часа от момента поражения брюшины) отмечается гиперергическая реакция на раздражение брюшины; в эту фазу максимально выражены местные проявления и менее выражены общие симптомы. Токсическая стадия перитонита (от 4 до 72 часов) характеризуется нарастанием интоксикации (эндотоксическим шоком), усилением и преобладанием общих реакций. В терминальной стадии перитонита (позднее 72 часов) происходит истощение защитно-компенсаторных механизмов, развиваются глубокие нарушения жизненно важных функций организма.
Симптомы перитонита
В реактивном периоде перитонита отмечаются абдоминальные боли, локализация и интенсивность которых определяются причиной воспаления брюшины. Первоначально боль имеет четкую локализацию в области источника воспаления; может иррадиировать в плечо или надключичную область вследствие раздражения нервных окончаний диафрагмы гнойно-воспалительным экссудатом. Постепенно боли распространяются по всему животу, становятся незатихающими, теряют четкую локализацию. В терминальном периоде в связи с параличом нервных окончаний брюшины болевой синдром становится менее интенсивным.
Характерными симптомами перитонита служат тошнота и рвота желудочным содержимым, которые в начальной стадии возникают рефлекторно. В более поздние сроки перитонита рвотная реакция обусловлена парезом кишечника; в рвотных массах появляется примесь желчи, затем — содержимое кишечника (фекальная рвота). Вследствие выраженного эндотоксикоза развивается паралитическая кишечная непроходимость, клинически проявляющаяся задержкой стула и неотхождением газов.
При перитоните, даже в самой ранней стадии, обращает на себя внимание внешний вид больного: страдальческое выражение лица, адинамия, бледность кожных покровов, холодный пот, акроцианоз. Пациент принимает вынужденное положение, облегчающее боль – чаще на боку или спине с поджатыми к животу ногами. Дыхание становится поверхностным, температура повышенная, отмечается гипотония, тахикардия 120-140 уд. в мин., не соответствующая субфебрилитету.
В терминальной стадии перитонита состояние пациента становится крайне тяжелым: сознание спутано, иногда наблюдается эйфория, черты лица заостряются, кожа и слизистые бледные с желтушным или цианотичным оттенком, язык сухой, обложен темным налетом. Живот вздут, при пальпация малоболезненен, при аускультации выслушивается «гробовая тишина».
Диагностика
Пальпаторное исследование живота выявляет положительные перитонеальные симптомы: Щеткина-Блюмберга, Воскресенского, Меделя, Бернштейна. Перкуссия живота при перитоните характеризуется притуплением звука, что свидетельствует о выпоте в свободной брюшной полости; аускультивная картина позволяет говорить о снижении или отсутствии кишечных шумов, выслушивается симптом «гробовой тишины», «падающей капли», «шум плеска». Ректальное и вагинальное исследование при перитоните позволяет заподозрить воспаление брюшины малого таза (пельвиоперитонит), наличие экссудата или крови в дугласовом пространстве.
Обзорная рентгенография брюшной полости при перитоните, обусловленном перфорацией полых органов, указывает на наличие свободного газа (симптома «серпа») под куполом диафрагмы; при кишечной непроходимости обнаруживаются чаши Клойбера. Косвенными рентгенологическими признаками перитонита служат высокое стояние и ограниченная экскурсия купола диафрагмы, наличие выпота в плевральных синусах. Свободная жидкость в брюшной полости может быть определена при ультразвуковом исследовании.
Изменения в общем анализе крови при перитоните (лейкоцитоз, нейтрофилез, увеличение СОЭ) свидетельствуют о гнойной интоксикации. Лапароцентез (пункция брюшной полости) и диагностическая лапароскопия показаны в неясных для диагностики случаях и позволяют судить о причине и характере перитонита.
Лечение перитонита
Выявление перитонита служит основанием для экстренного хирургического вмешательства. Лечебная тактика при перитоните зависит от его причины, однако во всех случаях в ходе операции придерживаются одинакового алгоритма: показано выполнение лапаротомии, проведение изоляции или удаления источника перитонита, осуществление интра- и послеоперационной санации брюшной полости, обеспечение декомпрессии тонкой кишки.
Оперативным доступом при перитоните служит срединная лапаротомия, обеспечивающая визуализацию и досягаемость всех отделов брюшной полости. Устранение источника перитонита может включать ушивание перфоративного отверстия, аппендэктомию, наложение колостомы, резекцию некротизированного участка кишки и т. д. Выполнение всех реконструктивных вмешательств переносится на более поздний срок. Для интраоперационной санации брюшной полости используются охлажденные до +4-6°С растворы в объеме 8-10 л. Декомпрессия тонкой кишки обеспечивается путем установки назогастроинтестинального зонда (назоинтестинальная интубация); дренирование толстой кишки выполняется через заднепроходное отверстие. Операция при перитоните завершается установкой в брюшную полость хлорвиниловых дренажей для аспирации экссудата и интраперитонеального введения антибиотиков.
Послеоперационное ведение пациентов с перитонитом включает инфузионную и антибактериальную терапию, назначение иммунокорректоров, переливание лейкоцитарной массы, внутривенное введение озонированных растворов и др. Для противомикробной терапии перитонита чаще используется комбинация цефалоспоринов, аминогликозидов и метронидазола, обеспечивающая воздействие на весь спектр возможных возбудителей.
В лечении перитонита эффективно использование методов экстракорпоральной детоксикации (гемосорбции, плазмафереза, лимфосорбции, гемодиализа, энтеросорбции и др.), гипербарической оксигенации, УФО крови, ВЛОК.
С целью стимуляции перистальтики и восстановления функций ЖКТ показано назначение антихолинэстеразных препаратов (неостигмина), ганглиоблокаторов (димеколония йодид, бензогексония), антихолинэргических средств (атропина), препаратов калия, физиопроцедур (электростимуляции кишечника, диадинамотерапии).
Прогноз и профилактика
Успех лечения перитонита во многом зависит от срока выполнения операции и полноты объема послеоперационной терапии. Летальность при разлитом перитоните достигает 40% и более; гибель пациентов наступает от гнойной интоксикации и полиорганной недостаточности.
Поскольку большинство перитонитов являются вторичными, их профилактика требует своевременного выявления и лечения основной патологии — аппендицита, язвы желудка, панкреатита, холецистита и др. Предупреждение послеоперационного перитонита включает адекватный гемостаз, санацию брюшной полости, проверку состоятельности анастомозов при абдоминальных операциях.
