Гнойное воспаление кожи фото

Проблемы с высыпанием на коже зачастую связаны не только с переходным возрастом у подростков. Порой самый безобидный маленький прыщик может превратиться в воспаленный гнойник, за которым следует медленное заживление. Многие уже взрослые люди знают, где могут появляться гнойные прыщи. Как правило, они могут высыпать в области лица, спины, грудной клетки и так далее.
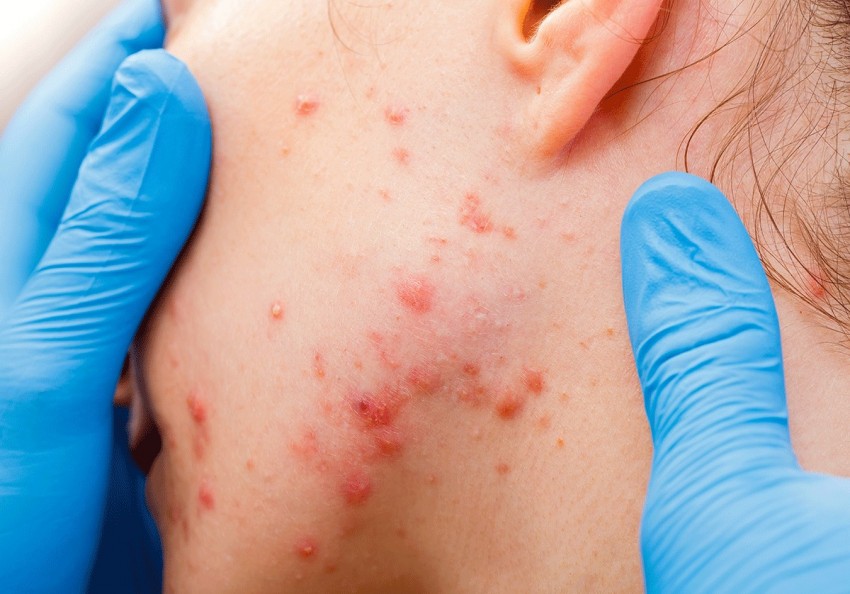
Нагноение прыща может являться последствием самостоятельного выдавливания угревой сыпи. Не соблюдение санитарии приводит к многочисленным воспалениям, а эффективное лечение гнойных прыщей уже требует вмешательства антибиотиков.
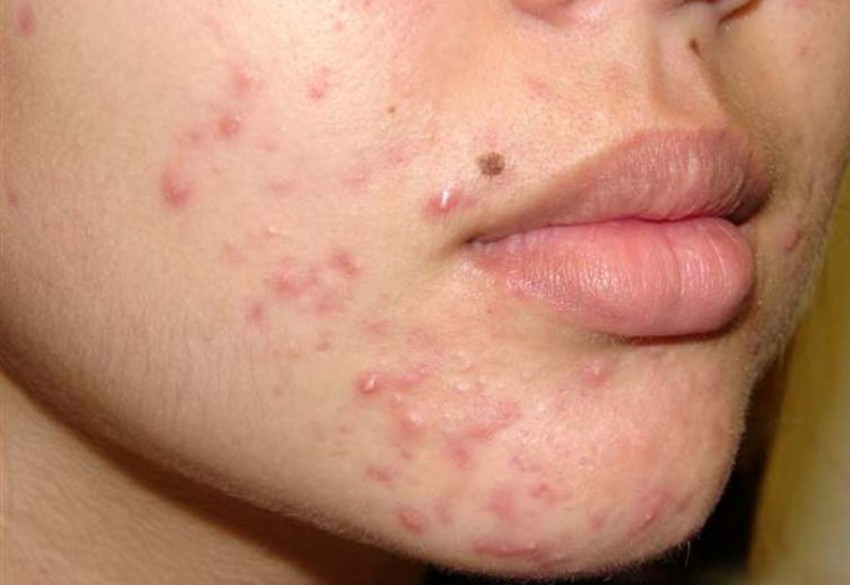
Ни для кого не секрет, что частые гнойные высыпания портят кожу и ухудшают внешний вид, но мало кто понимает, насколько эти воспаления опасны для человеческого организма в целом. Ведь воспаление может перекинуться на здоровые участки и с кровью моментально разогнаться по всему организму.
Причины возникновения гнойных прыщей
Человеческий организм — это отлаженный механизм, но все же по той или иной причине, он может давать сбои. По кожным покровам и полости рта доктор может поставить первоначальный диагноз. Но для полной диагностики, доктору нужно понять особенности и причины появления гнойных прыщей у пациента, а это, как правило, показывают только дополнительные исследования.

Очень часто после обследований становится понятно, что гнойные воспаления, как на лице, так и на всем теле, являются следствием не правильной работы желудочно-кишечного тракта, сбоя в системе гормонов, аллергических реакций и так далее.
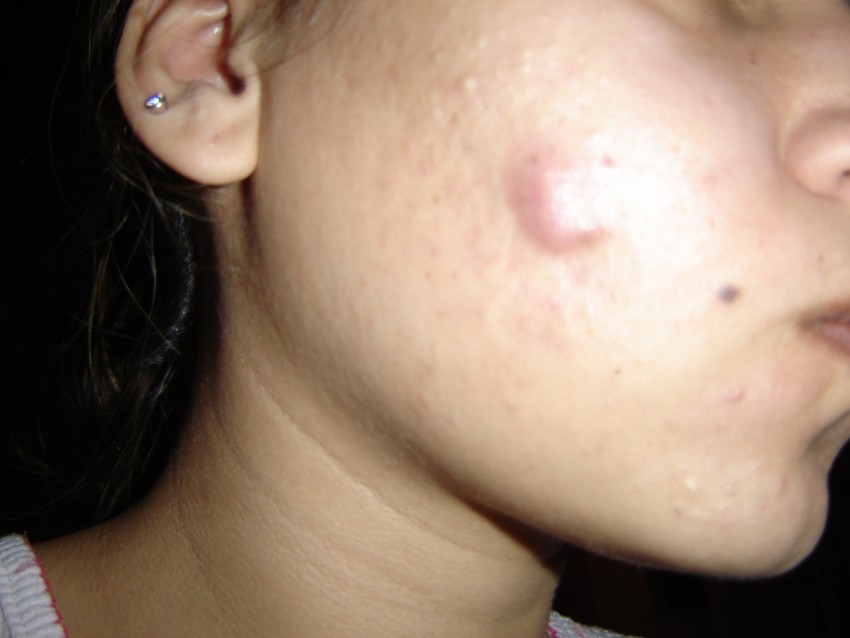
Основные факторы, которые провоцируют воспаление прыщей:
- забитые поры при повышенной работе сальных желез и потоотделения;
- утолщение эпидермиса и плохое его обновление;
- прием гормоносодержащих препаратов;
- регулярное применение антибиотиков, приводит к тому, что гной образуется на много быстрее;
- в период климакса у женщин, а так же как предшественник месячных;
- постоянные стрессовые ситуации, приводят к сбою в работе органов человека, что так же вызывает образование нагноений.

Как правило, современные люди испытывают постоянные стрессы. Редко выпадает возможность посетить косметический кабинет, для чистки кожных покровов. Многие люди особо не обращают внимания на высыпания прыщей и не торопятся избавляться грамотно от проблемы на коже.
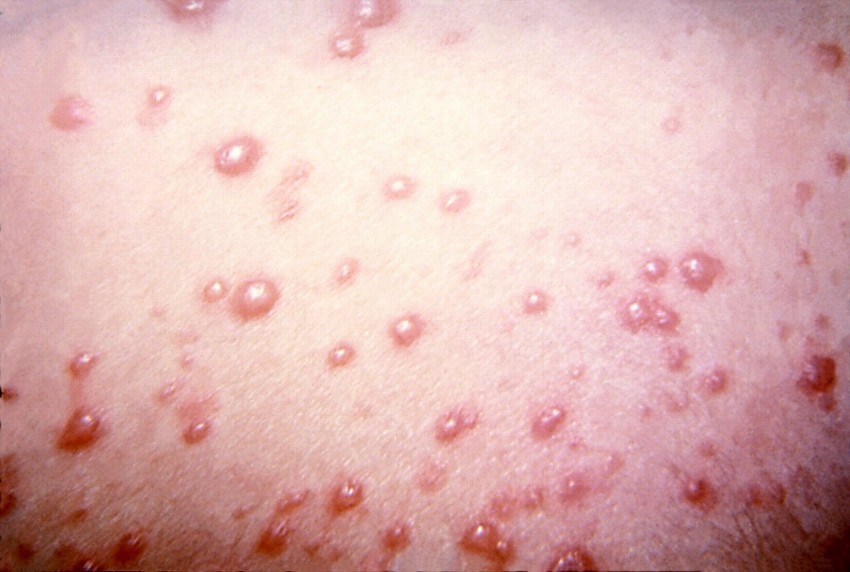
Отсутствие возможности регулярно производить процедуры по очищению кожи и получению грамотной консультации у специалиста, приводит к тому, что средства покупаются самостоятельно в не зависимости от типа кожи.
Очень важно помнить, что при выборе косметических средств, следует учитывать все особенности вашей кожи. Также частое применение декоративной косметики, в том числе тональные крема и пудры, могут привести к раздражениям на коже лица.
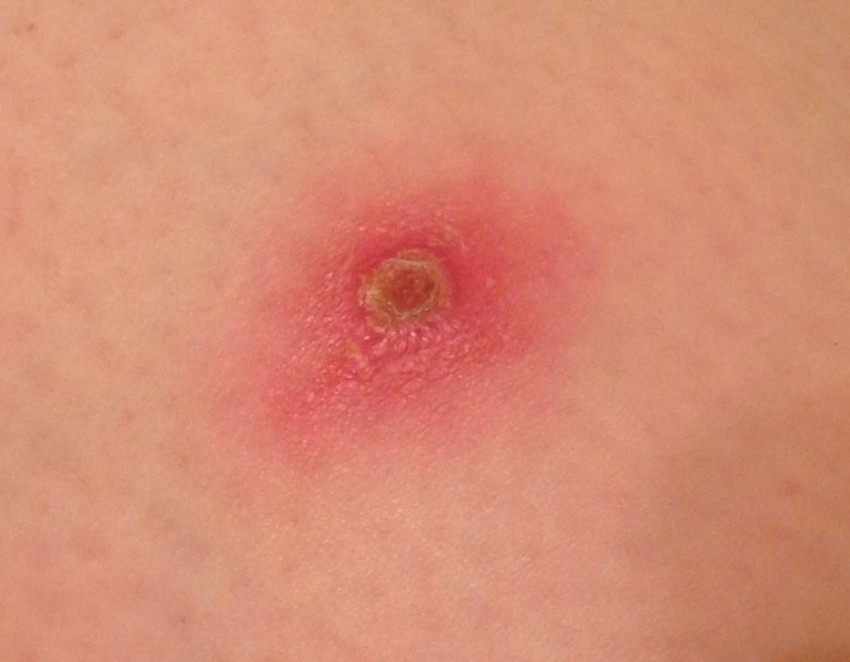
При их регулярном использовании, поры забиваются и начинают воспаляться. Но неграмотные люди продолжают тональными средствами маскировать прыщ, тем самым провоцируют большие нагноения.
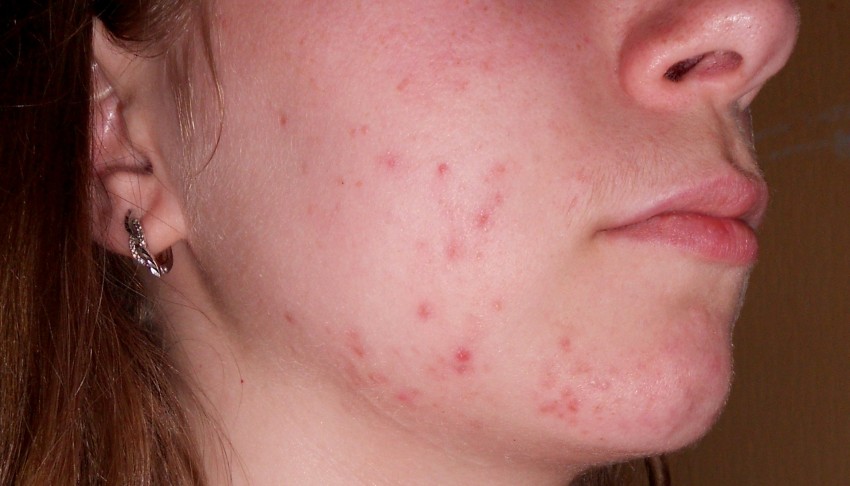
Немаловажным фактором появления сыпи, могут послужить аллергические реакции, сбои в работе иммунной системы, бактерии и так далее. Запрещено грязными руками лезть к прыщам и угревой сыпи на кожном покрове и уж тем более самостоятельно их давить.
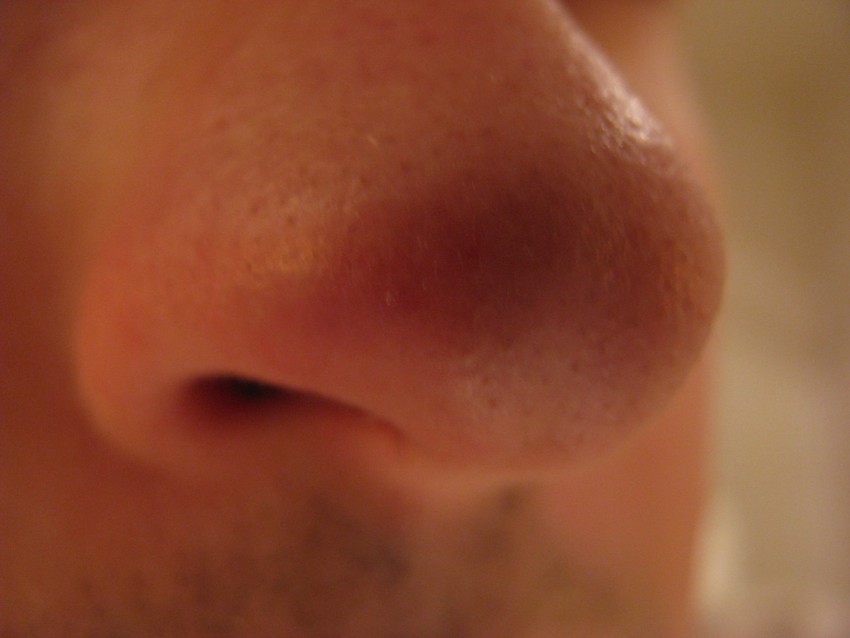
Как появляется гнойный прыщ
Проявление процесса воспаления на коже берет свое начало с появления мелкой красной сыпи, которая в последствие переходит в припухлость, а затем уже в гнойный прыщ.

Повышенная работа сальных желез приводит к частому появлению воспалений, поэтому следует такой тип кожи постоянно обрабатывать специальными средствами. К примеру, очищающие и подсушивающие тоники.
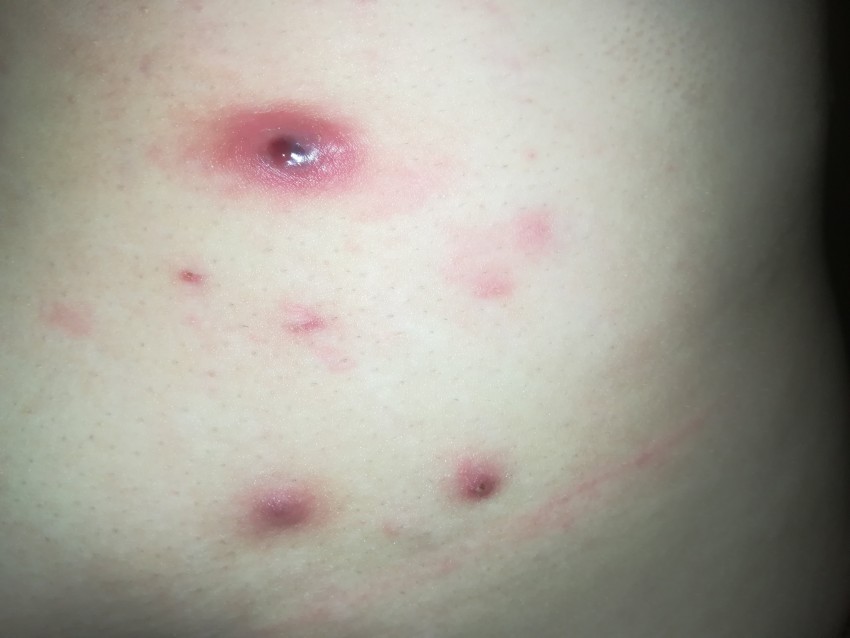
Гнойный прыщ, это воспаленный участок кожи, в глубине которого по центру появляется гнойный стержень, а он в процессе вызревания формирует плотный воспаленный бугор.
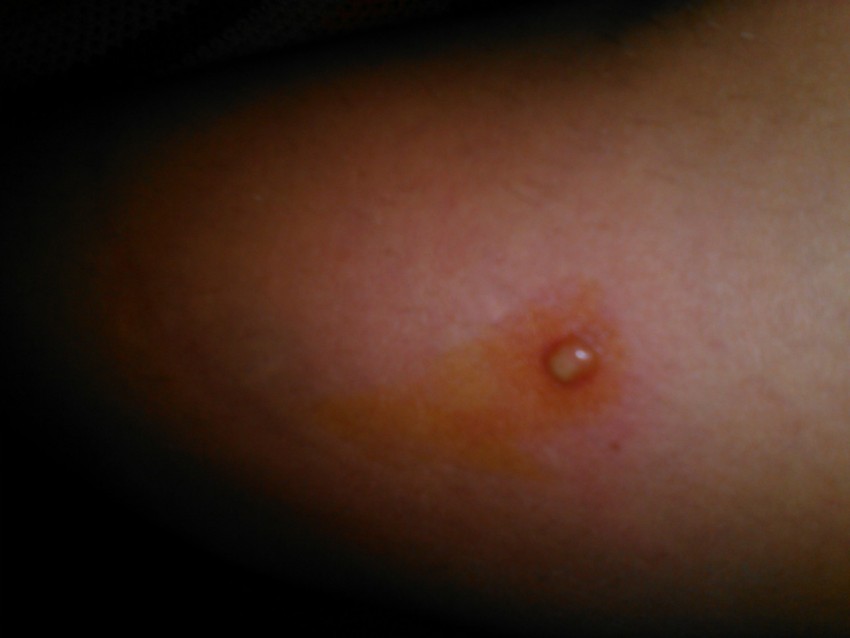
Сам стержень появляется в результате плохого ухода за кожей или его отсутствия.
От момента появления маленькой красной точки до полного созревания гнойника проходит около двух недель. Чем крупнее гнойник, тем больше шансов при самостоятельном выдавливании получить глубокий рубец, который называется пост акне.
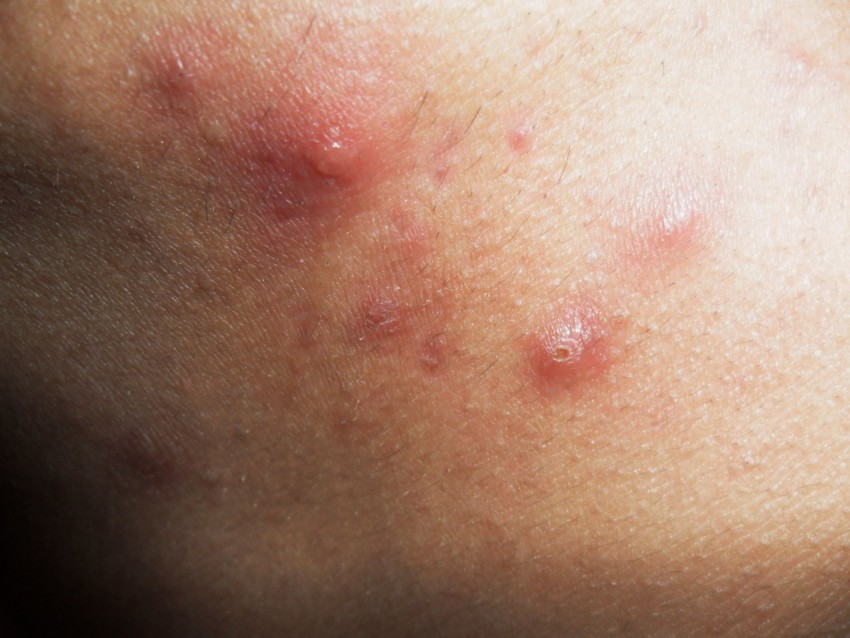
Часто рассматривая внимательно не отредактированные фото гнойных прыщей на лице у людей, многие начинают задумываться над уходом за кожей и содержание ее в должном виде.
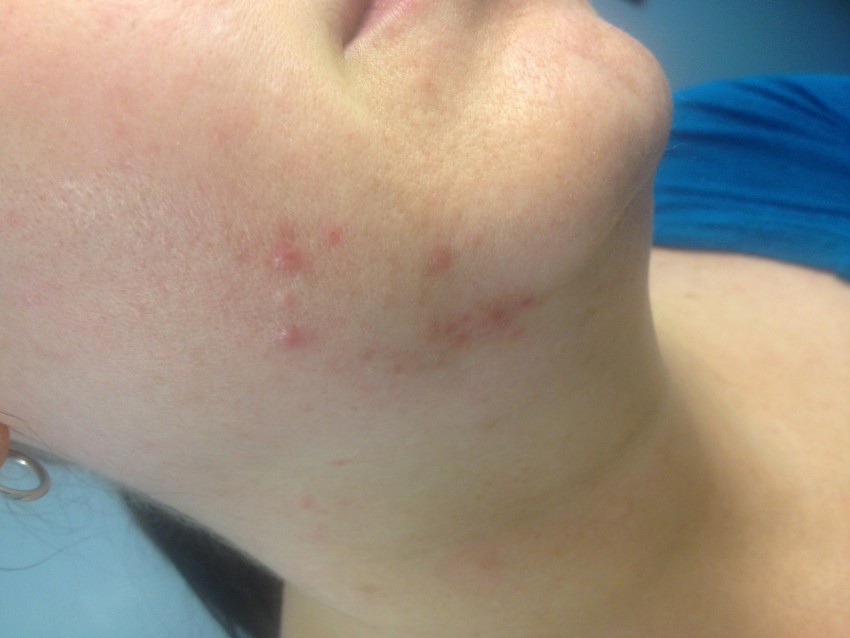
Как избавиться от гнойника самостоятельно
Основной причиной заражения большой площади кожного покрова или того хуже внутренних органов, является не соблюдение санитарных условий при выдавливании нагноения.
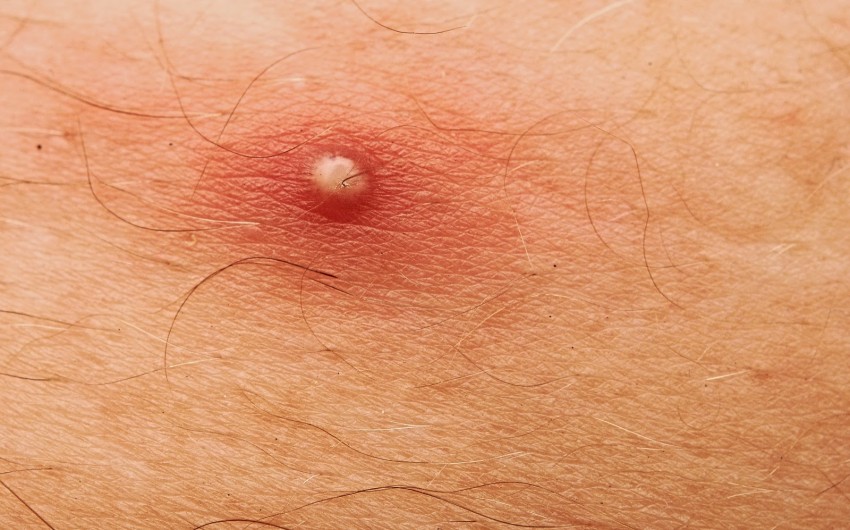
Перед тем как избавиться от гнойного прыща в домашних условиях, следует очень хорошо вымыть руки и произвести дезинфекцию воспаленного места. Следует знать, какие участки на лице являются наиболее уязвимыми и требуют к себе повышенной осторожности.
Фото гнойных прыщей

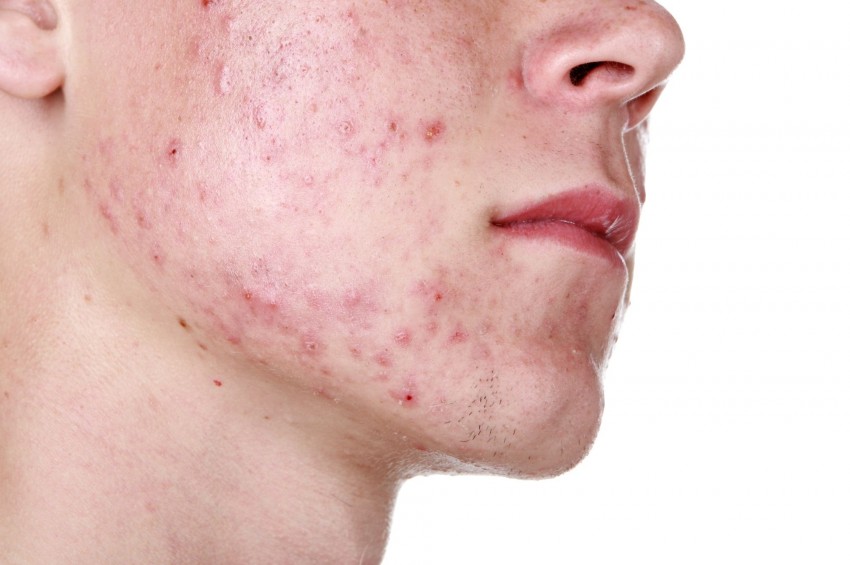
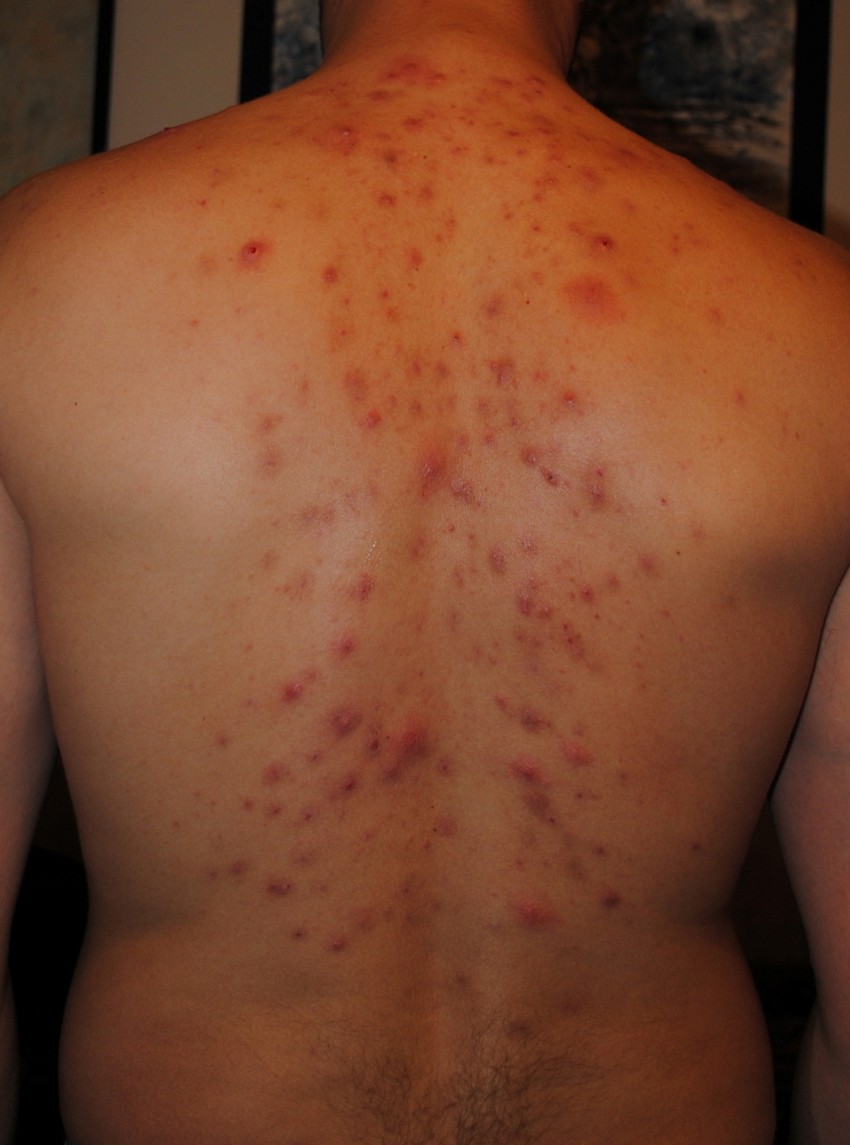
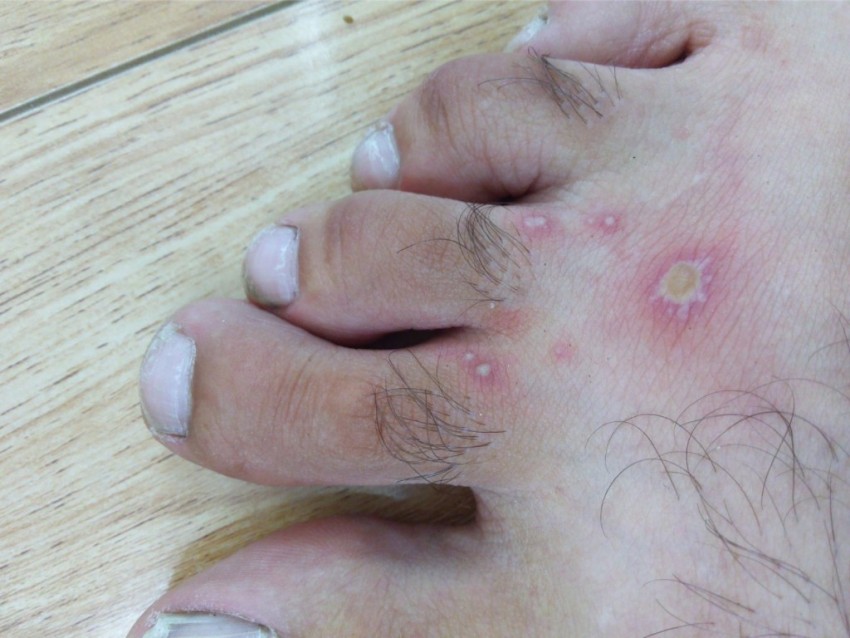
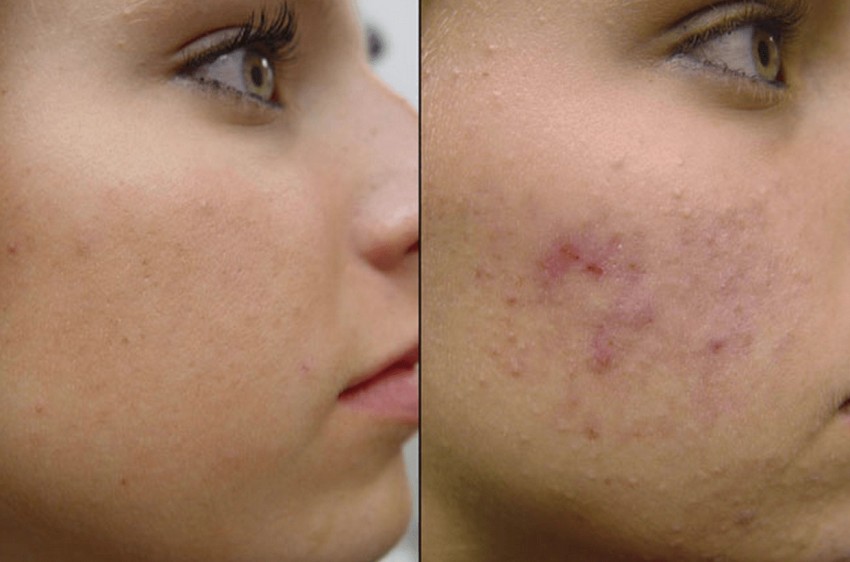


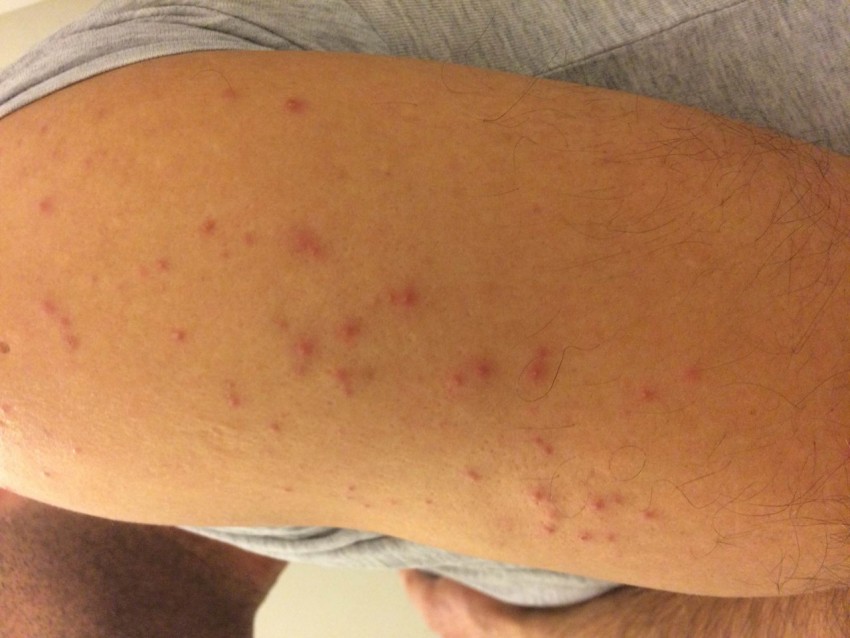


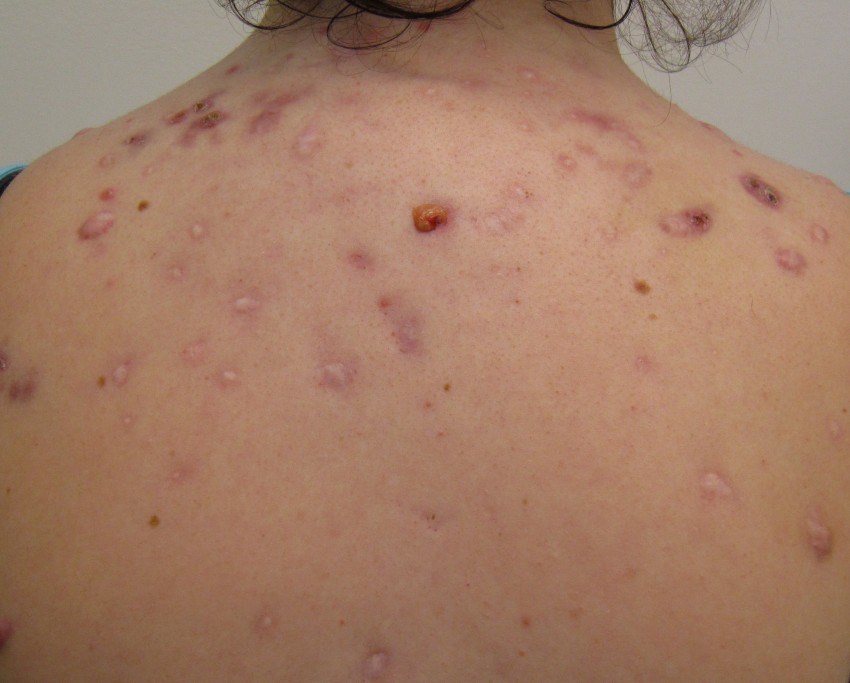


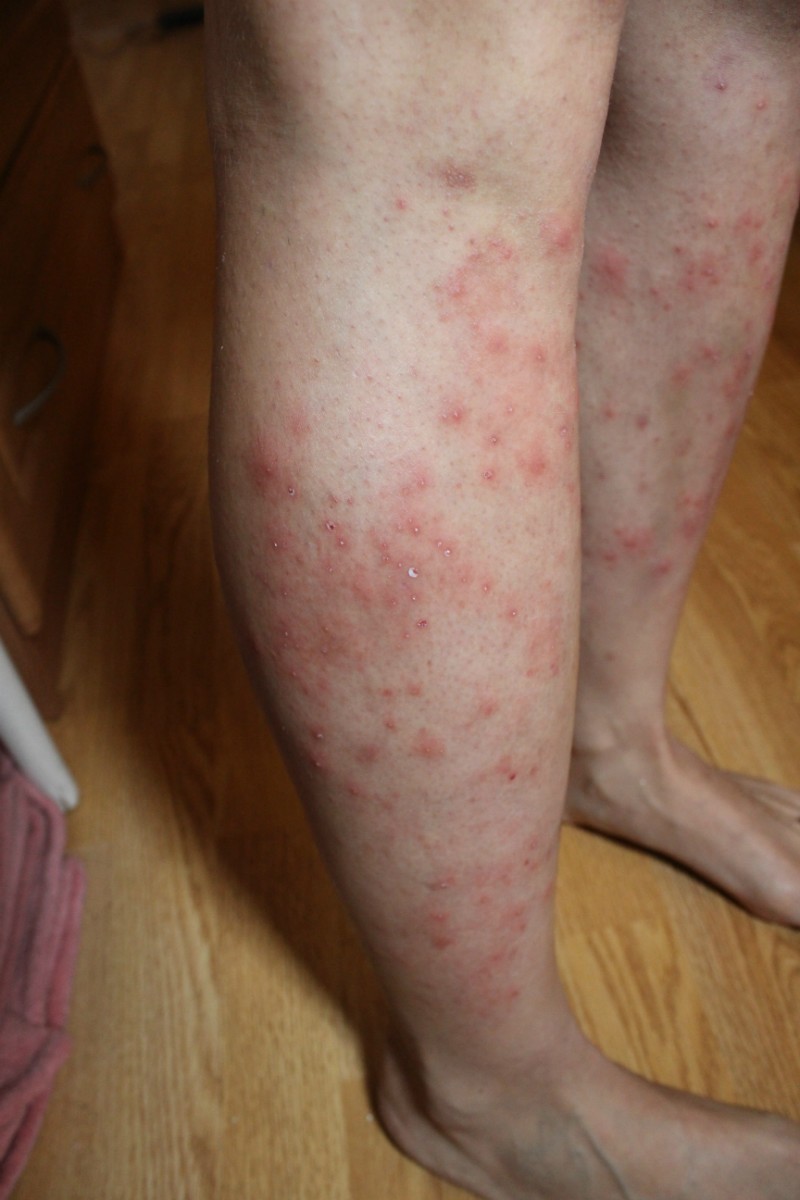

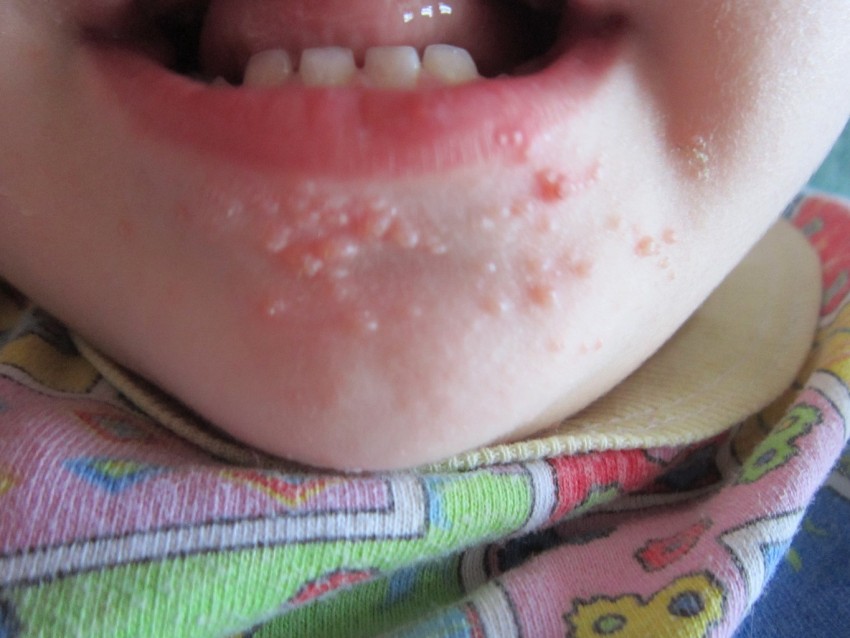
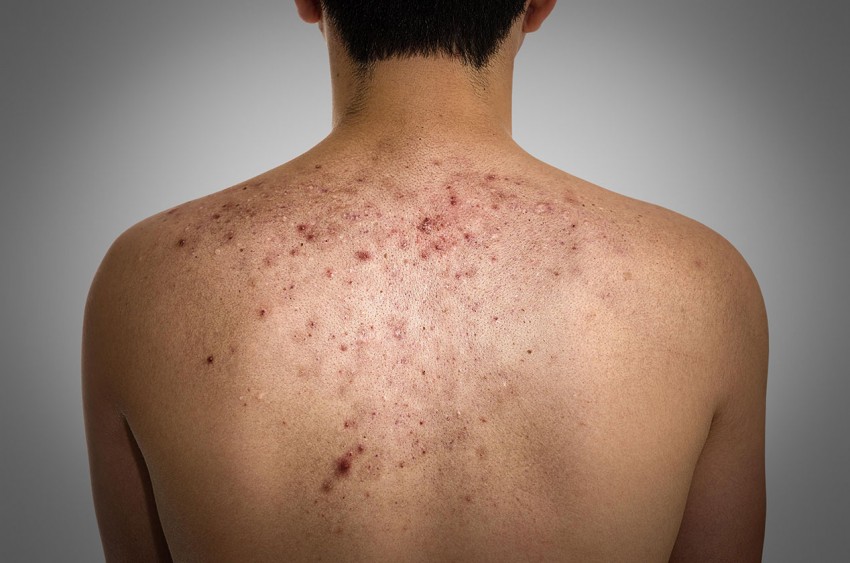
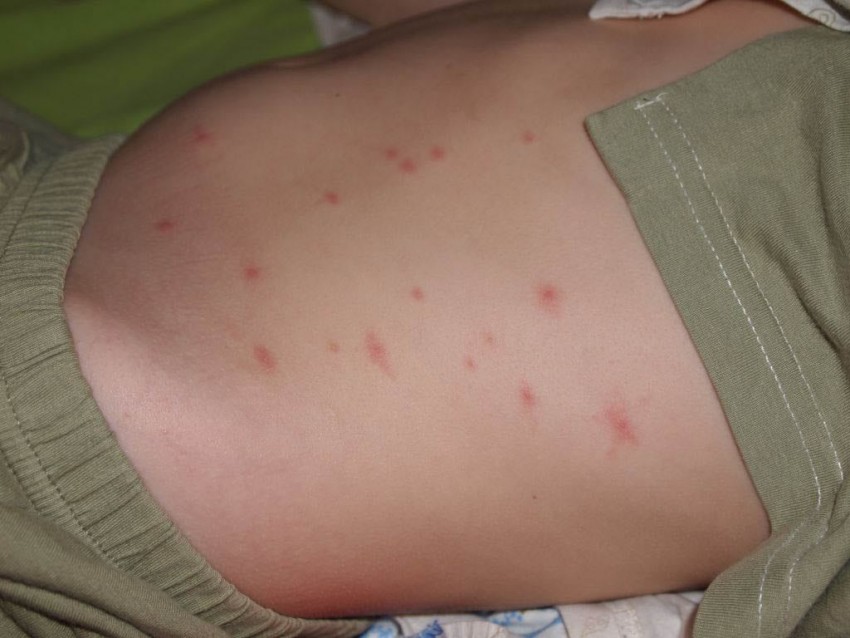
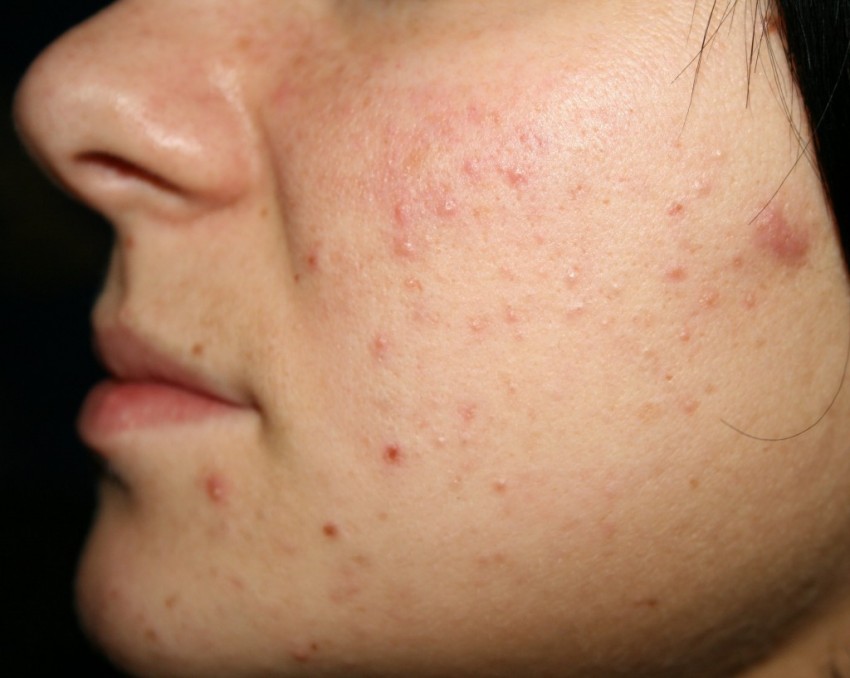

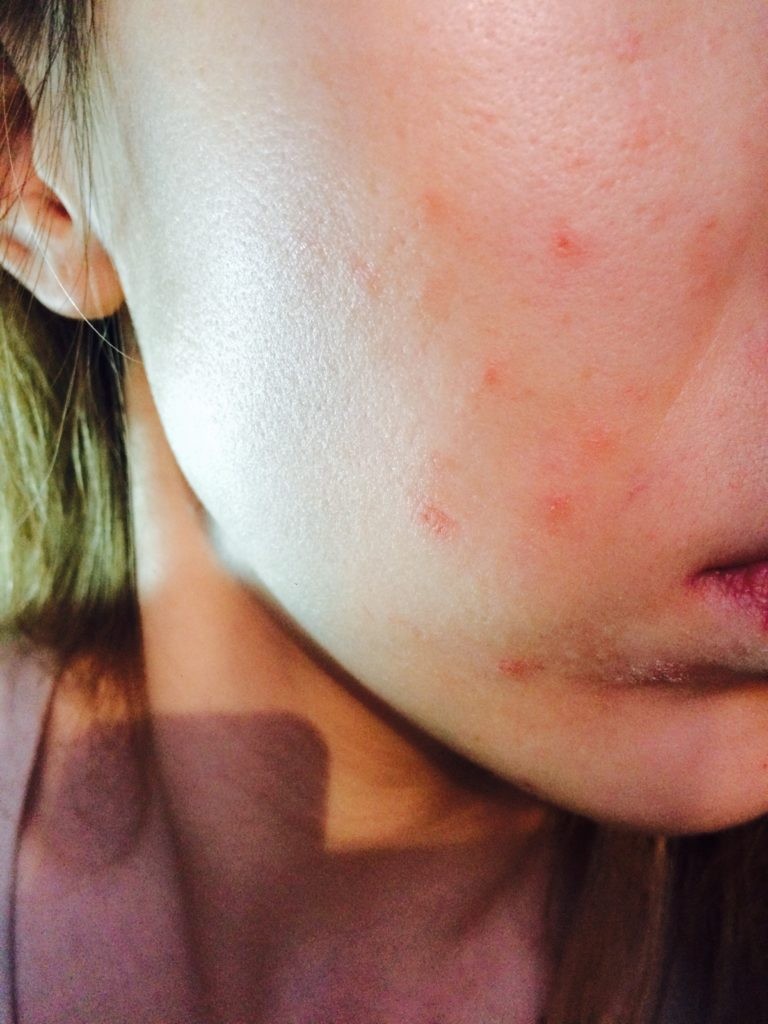
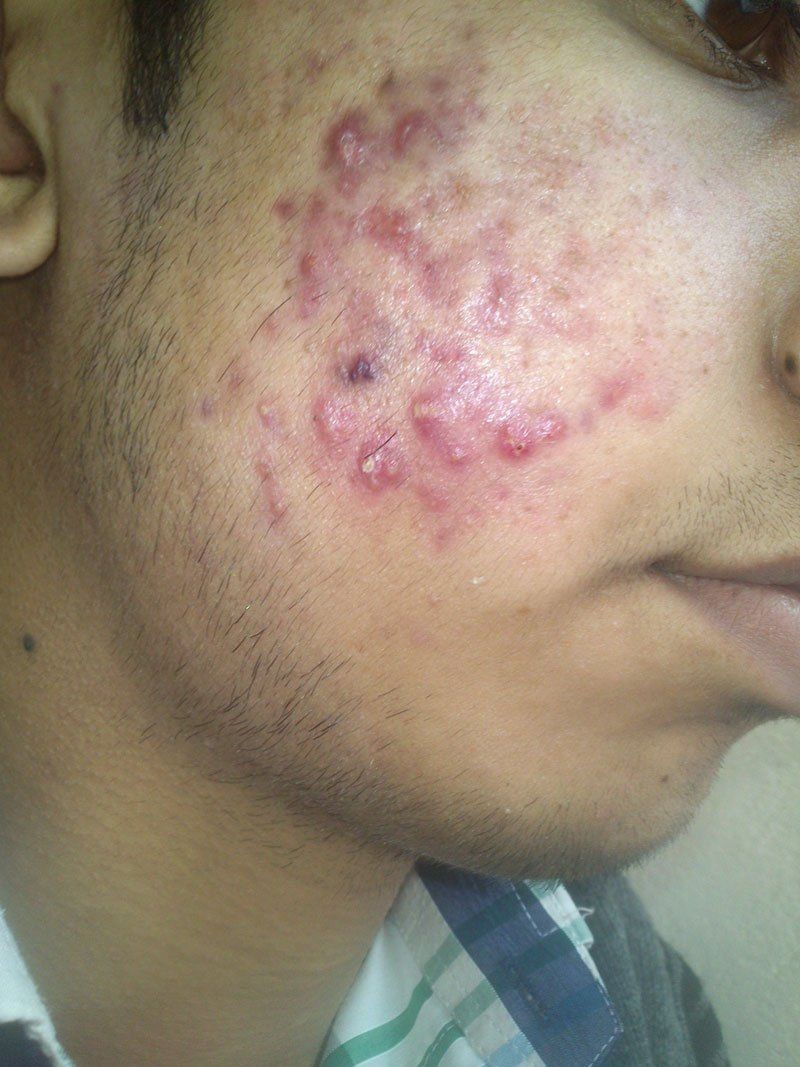

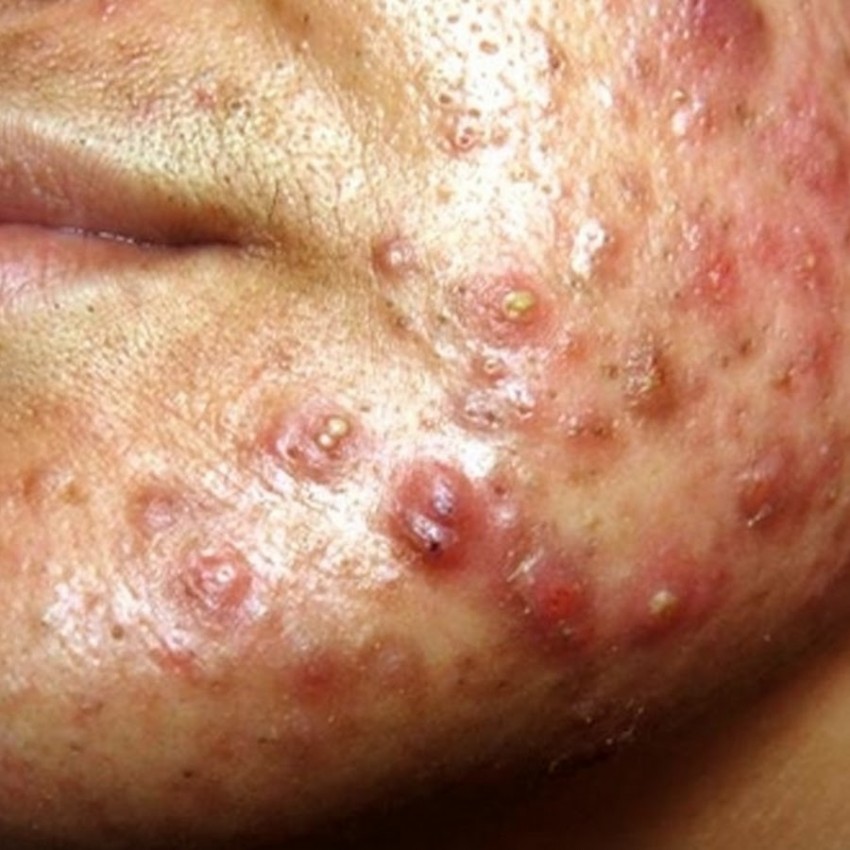
Также рекомендуем:
- Подкожные прыщи
- Как убрать прыщи
- Средство от прыщей
- Прыщи на плечах
- Виды прыщей
- Прыщи на щеках
- Прыщи на ногах
- Крем от прыщей
- Высыпали прыщи
- Маски от прыщей
- Мыло от прыщей
- Прыщи на руках
- Прыщи у женщин
- Прыщи у подростков
- Прыщ на языке
- Прыщи на голове
- Большие прыщи
- Бадяга от прыщей
- Гель от прыщей
- Внутренний прыщ
- Масло от прыщей
- Рубцы от прыщей
- Цинковая мазь от прыщей
- Прыщи у ребенка
- Прыщи в волосах
- Календула от прыщей
- Выдавливание прыщей
- Салициловая кислота от прыщей
- Гормональные прыщи
- Прыщи на висках
- Лосьон от прыщей
- Таблетки от прыщей
- Прыщи на лбу
- Прыщи на лице
- Причины прыщей
- Прыщи на спине
- Мазь от прыщей
- Красные прыщи
- Пятна от прыщей
- Причины появления прыщей
- Прыщ в ухе
- Лечение прыщей
- Прыщ на носу
- Прыщи на животе
- Как избавиться от прыщей
- Прыщи на подбородке
- Прыщи у мужчин
- Прыщ на губе
- Черный прыщ
Пиодермия, что это такое? Симптомы, причины и лечение
Пиодермия – дерматологическое заболевание, возникающее под воздействием гноеродных (пиогенных) бактерий. При различных формах пиодермии кожа покрывается гнойниками различного размера.
Высыпания, воспаление эпидермиса, краснота, зуд – результат деятельности патогенных микроорганизмов. Усиленное размножение стрептококков, стафилококков, грибов приводит к обширным поражениям кожных покровов.

Что это такое?
Пиодермия — это гнойничковые заболевания кожи, причиной которых являются гноеродные бактерии, главными из которых являются стафилококки и стрептококки, чуть реже — вульгарный протей и синегнойная палочка. Пиодермия чаще встречается в детском возрасте и у работников некоторых видов промышленности и сельского хозяйства.
Рост заболеваемости отмечается в осенне-зимний период — холодное и сырое время года. Влажный климат жарких стран является причиной большого количества больных с микозами и гнойничковыми заболеваниями кожи.
Причины возникновения
Ведущей причиной, вызывающей пиодермию, считается проникновение кокковых микробов в ткани волосяных фолликул, потовых и сальных желез с протоками, повреждений. Однако причины вторичных форм пиодермии, включая язвенные, гангренозные виды, до сих пор изучаются, поскольку в таких случаях обсеменение гноеродными агентами участков кожи — вторично, то есть, возникает уже после развития некой патологии.
Выделены ключевые факторы-провокаторы:
- наследственность;
- сдвиги в функционировании эндокринных органов («щитовидка», гипоталамус, гипофиз, надпочечники, половые железы), гормональные сбои;
- повреждения кожи (раны, уколы, ссадины, укусы, расчесы, ожоги);
- острое или долговременное снижение общего и местного иммунитета;
- кожные патологии, включая аллергозависимые дерматиты, клещевые поражения;
- сахарный диабет;
- занос гноеродной флоры при хирургических манипуляциях;
- повышенная чувствительность к аллергенам и реакция на пиококки;
- повышенная влажность, абсорбционная способность, щелочная реакция кожи;
- непереносимость определенных лекарств;
- частое переохлаждение или перегревание;
- расстройства неврологического характера и системы терморегуляции
- несоблюдение личной гигиены;
- периодическое травмирование кожи в определенных зонах;
- долговременные переживания и сильное физическое утомление;
- истощение, любые длительно текущие болезни;
- ожирение, расстройство обмена жиров и углеводов;
- загрязнение эпидермиса красками, керосином, растворителями, маслами, лаком, угольной пылью, бензином, цементом;
- сосудистые болезни, варикоз, тромбофлебит, расстройства кроветворения, желудочно-кишечные болезни;
- фокальные инфекции с воспалительным процессом в определенном органе или ткани, включая желудок, кишечник, носоглотку и область уха, репродуктивные органы.
Классификация
Основными микроорганизмами, вызывающими пиодермию, являются стрепто- (Streptococcus pyogenes) и стафилококки (Staphylococcus aureus). Процент заболеваний, вызванных другой микрофлорой (синегнойной или кишечной палочкой, псевдомонозной инфекцией, пневмококками и т.п.), очень невелик.
Поэтому основная классификация по характеру возбудителя разделяется на:
- стафилодермию — гнойное воспаление;
- стрептодермию — серозное воспаление;
- стрепто-стафилодермию — гнойно-серозное воспаление.
Кроме того, любая пиодермия различается по механизму возникновения:
- первичная — проявившаяся на здоровых кожных покровах;
- вторичная — ставшая осложнением других заболеваний (чаще всего сопровождающихся зудом).
Кроме того, пиодермию делят по глубине заражения. Поэтому общая классификация пиодермий выглядит таким образом:
- при поверхностной глубине заражения (импетиго стрептококковое, импетиго сифилидоподобное, импетиго буллезное, импетиго интертригинозное (щелевидное), импетиго кольцевидное, заеда стрептококковая, панариций поверхностный, стрептодермию сухую);
- при глубоком проникновении (целлюлит острый стрептококковый, эктиму вульгарную).
К стафилодермиям причисляют:
- при поверхностной глубине заражения (фолликулит поверхностный,остиофолликулит, угри обыкновенные, сикоз вульгарный, пузырчатку новорожденных эпидемическую);
- при глубоком проникновении (фолликулит глубокий, фурункул, фурункулез, карбункул, гидраденит).
К стрепто-стафилодермиям относят:
- при поверхностной глубине заражения (импетиго вульгарное);
- при глубоком проникновении (пиодермию язвенную хроническую, пиодермию шанкриформную).

Симптомы пиодермии, фото
Воспалительный процесс при пиодермии развивается в естественных порах кожного покрова — потовых или сальных проходах, волосяных фолликулах. В зависимости от вида микроорганизмов-возбудителей клиническая картина и симптоматика заболеваний слишком разнообразны.
Поэтому приведем основные симптомы пиодермии (см. фото):
- Импетиго. Эта форма заболевания является достаточно распространенным. Его симптомы возникают внезапно с появления фликтен (водянистых, просовидных пузырьков), которые впоследствии преобразуются в желтоватые корочки и сильно чешутся. При слиянии корочек и стафилококковой инфекции корочки могут быть зеленоватого цвета. Последствия их разрешения бывают в виде шелушащихся пятен, плохо поддающихся загару. Наиболее часто поражается область лица и голова.
- Сикоз – хроническое рецидивирующее гнойное воспаление волосяных луковиц лица (усов и бороды). Болезнь связана с аллергизацией больного и нейроэндокринными нарушениями, часто с гипофункцией половых желез. Сначала в области губ и подбородка появляются мелкие гнойнички, затем их становится все больше. Вокруг возникает зона воспалительного инфильтрата с гнойными корками. Пиодермия лица течет длительно, упорно, с рецидивами.
- Остиофолликулит – воспаление устья волосяной луковицы. В отверстии фолликула появляется узелок величиной 2-3 мм, пронизанный волосом, вокруг имеется небольшая зона покраснения кожи. Затем пузырек подсыхает, образуется корочка, которая затем отпадает. Эти образования могут быть одиночными или множественными. Иногда заболевание носит рецидивирующий характер.
- Гидраденит – воспаление потовой железы. Возникает оно в подмышечной впадине, половых губах, перианальной зоне, в паху. Образуется крупный болезненный узел, который вскрывается с выделением гноя. Заболевание напоминает фурункул, но при нем не образуется гнойно-некротический стержень в центре опухоли.
- Фурункул – еще более распространенное поражение фолликула с гнойным расплавлением его и окружающих тканей. Начинается процесс с остифолликулита, но гнойнички сразу болезненны. Быстро формируется болезненный узел, достигающий размера грецкого ореха. Затем он вскрывается с выделением гноя, в центре можно увидеть гнойно-некротический стержень – омертвевший фолликул. После заживления остается рубец.
- Фолликулит – глубокое воспаление волосяного фолликула. Формируется возвышение розового цвета, в центре которого находится гнойничок, пронизанный волосом. Затем это образование рассасывается или превращается в язву, заживающую с формированием небольшого рубца.
- Карбункул отличается от фурункула большей распространенностью процесса. Развивается глубокая флегмона, достигающая подкожной клетчатки, фасций и мышц. Вначале появляется фурункул, однако затем вокруг него развивается сильный отек, из кожных отверстий выделяется гной. Вскоре кожа расплавляется и отторгается с образованием глубокой язвы. Больного пиодермией беспокоит выраженная лихорадка, головная боль и интоксикация. После очищения язва заживает, образуя рубец.
Эти пиодермии характерны для детей, у взрослых они не встречаются:
- Множественные абсцессы кожи – воспаление потовых желез у маленьких детей. Болезнь возникает при повышенной потливости и плохом уходе за малышом. На спине, шее, ягодицах возникают многочисленные узлы размером с горошину, кожа над ними покрасневшая. Постепенно узлы увеличиваются и превращаются в абсцессы, из которых выделяется гной.
- Остиопорит – воспаление выводных протоков потовых желез у младенцев. В паху, подмышечной области, на голове и туловище появляются мелкие гнойнички. Они быстро ссыхаются в корочки и отпадают, не оставляя следов. Болезнь обычно возникает при избыточной потливости ребенка вследствие пеленания.
- Стафилококковый синдром обваренной кожи – тяжелая форма пиодермии. На коже образуются крупные пузыри, напоминающие ожоги 2 степени. Болезнь начинается с покраснения кожи вокруг пупка, ануса, рта, затем на кожном покрове возникают пузыри. Они лопаются, образуя большие мокнущие эрозии. Пузыри могут сливаться, захватывая всю кожу ребенка. Болезнь сопровождается лихорадкой и интоксикацией.
- Эпидемический пемфигоид – очень заразное заболевание, проявляющееся образованием пузырей в поверхностном слое кожи вскоре после рождения. На ней возникают пузырьки, которые постепенно растут и лопаются с образованием быстро заживающих эрозий. Затем возникает новое вспышкообразное высыпание пузырей.
Формы пиодермии многочисленны и разнообразны, но способы лечения по сути своей весьма схожи. Однако, прежде, чем браться за него, следует поставить точный диагноз.
Диагностика
Основными критериями диагностики служат характерные элементы высыпаний на теле (пустулы, фликтены).
Для установления точного вида заболевания и вызвавшего его возбудителя применяется микроскопический метод исследования отделяемого гнойных элементов. При глубоком поражении тканей может использоваться биопсия. В случае тяжело протекающих заболеваний рекомендуется забор крови на определение уровня глюкозы (цель – исключение сахарного диабета). При выполнении общего анализа крови нередко отмечается увеличение показателей лейкоцитов, СОЭ.
Дифференциальный диагноз проводится с кожными проявлениями туберкулеза, сифилиса, паразитарных и грибковых поражений эпидермиса, кандидозом, микробной экземой.

Осложнения
Тяжёлые последствия гнойничковых заболеваний наблюдаются при:
- несвоевременном обращении в лечебное учреждение;
- слабом иммунитете;
- прохождении неполного курса терапии;
- применении сомнительных методов лечения;
- плохой гигиене;
- сохранении провоцирующих факторов.
Осложнения:
- воспаление лимфоузлов;
- абсцессы;
- рубцы в местах самостоятельного удаления пустул; инфицирование костной ткани;
- заражение крови;
- тромбоз сосудов головного мозга;
- менингит;
- воспаление внутренних органов.
[adsen]
Как лечить пиодермию?
Лечение пиодермии проводится под контролем квалифицированных специалистов. Как правило, врач назначает лекарственные препараты для наружного и внутреннего применения, включая восстановления иммунных сил.
Общие назначения:
- диагностика и терапия сопутствующих заболеваний (гормональный дисбаланс, сахарный диабет, иммунодефицит);
- устранение неблагоприятных воздействий на кожу (повреждение, загрязнение, воздействие высокой или низкой температуры);
- питание с ограничением рафинированных углеводов, преобладанием белков, растительной клетчатки, кисломолочной продукции;
- запрещение мытья (душ, ванна), мыть можно только локальные непораженные участки кожи с большой осторожностью, чтобы не разнести инфекцию;
- подстригание волос в очаге поражения;
- обработка кожи вокруг гнойников два раза в день раствором салицилового спирта.
Обязательно должна соблюдаться специальная низкоуглеводная диета. Для лечения пиодермий различного вида используются следующие медикаментозные препараты:
- рекомендуется проведение антибиотикотерапии с использованием полусинтетических макролидов, Пенициллина, Тетрациклина, аминогликозидов, цефалоспоринов последнего поколения);
- при тяжелом развитии заболевания используются глюкокортикостероидные препараты (Гидрокортизон, Метипред и т.д;
- при пиодермиях назначается прием гепатопротекторов (Эссенциале форте, Силибор и т.д.);
- рекомендуется употребление ангиопротекторов (Актовегина, Трентала);
- назначается прием цитостатиков (Метотрексата).
Для антисептики эрозивных изъязвлений необходимо использовать мази с бактерицидным воздействием. Наиболее часто при лечении пиодермий используются:
- мазь цинковая или салицилово-цинковая паста;
- Левомеколь;
- мазь тетрациклин;
- мазь линкомицин;
- мазь эритромицин;
- мазь гиоксизон и т.д.
Помимо этого, существуют препараты для комплексного лечения, оказывающие противобактериальное, антивоспалительное и противогрибковое воздействие. Наиболее востребованными являются мазь Тимоген и Тридерм.
Когда пиодермит сопровождается появлением язв, воспалительные очаги следует промыть асептиками после удаления струпа (Танином, Фурацилином, борной кислотой, Диоксидином, Хлоргексидином и др.).
При карбункулах, фурункулах, гидраденитах можно накладывать на область поражения стерильную повязку с Ихтиолом+Димексидом, Химотрипсином и Трипсином. Кроме того, на пораженные части тела часто накладывается повязка с Томицидом.

Профилактика
Соблюдение элементарных правил личной гигиены является главной профилактической мерой. Помимо этого, рекомендуется:
- правильно питаться;
- принимать солнечные ванны;
- избегать стрессов и переутомления;
- регулярно проводить витаминотерапию;
- соблюдать режим дня;
- обеспечить ребёнку полноценный сон;
- регулярно стричь ногти;
- укреплять иммунитет;
- своевременно обрабатывать любые повреждения детской кожи;
- бороться с чрезмерной потливостью.
Все профилактические меры, которые помогают избежать заражения детей пиодермией, знакомы родителям. Это их непосредственно родительские обязанности. Если ребёнку с детства прививать здоровый образ жизни, никакие кокки ему будут не страшны. Исключения составляют лишь непредвиденные внешние обстоятельства, которые предугадать невозможно (нечаянная микротравма кожного покрова, контакт с переносчиком возбудителя и т. д.).
