Гнойное воспаление пальцев кисти

Гнойные болезни кисти. Диагностика и лечение
Развитию инфекционного процесса благоприятствует множество факторов, включая неудаленные инородные тела, тугие повязки на ранах или венозный и лимфатический застой после переломов костей. Золотистый стафилококк высевают в 50% случаев инфекции кисти, вслед за ним по частоте идет бета-гемолитический стрептококк, высеваемый в 15% случаев. Другими типичными микроорганизмами являются аэробактер, энтерококк, кишечная палочка.
Тем не менее в 70% случаев инфекций кисти высевается смешанная флора. Развивающееся в течение нескольких часов воспаление обычно свидетельствует о том, что микробным агентом является стрептококк. Напротив, инфекция, вызванная стафилококком, развивается в течение нескольких дней. Признаками инфекции кисти являются местное повышение температуры, покраснение, боль и часто пульсация, а также опухание и болезненность. Позже отмечается флюктуация.
Инфекции с вовлечением в процесс сухожилий вызывают ограничение движений и болезненность по ходу сухожилий. Основой лечения любой инфекции кисти являются иммобилизация лонгетой с приданием конечности приподнятого положения и назначение соответствующих антибиотиков. При любой ране неиммунизированному больному следует ввести противостолбнячную сыворотку. Иммобилизацию проводят в положении, позволяющем наилучшее дренирование при всех инфекциях кисти. Поскольку золотистый стафилококк и бета-гемолитический стрептококк высеваются с частотой до 75%, антибиотик необходимо выбирать с расчетом его эффективности против этих возбудителей.
Препаратами выбора при большинстве инфекционных процессов кисти являются метициллин, эритромицин и цефалоспорины.
Фурункул и карбункул. Фурункулы и карбункулы встречаются довольно часто на тех местах кисти и руки, где растут волосы. Возбудителем обычно является золотистый стафилококк. В раннем периоде заболевания лечение включает покой, иммобилизацию, приподнятое положение конечности и системные антибиотики. При сформировавшемся абсцессе происходит его опорожнение либо спонтанно, либо через маленький разрез, сделанный скальпелем с лезвием № 11 над местом максимальной флюктуации. Дренирование ускоряется наложением согревающих компрессов. При неадекватном лечении фурункул и карбункул могут привести к развитию целлюлита кисти.
Пиодермия. Представляет собой гнойничковое заболевание кожи, развивающееся вокруг шва или неудаленного инородного тела кисти, обычно под влажной повязкой. Гранулема может достигать 20 мм в диаметре, но обычно размеры ее не превышают 3—5 мм. Эти образования болезненны. В случае небольших гранулем (3 мм) их лечат открытым способом и подсушиванием. Большие пиодермы иссекают вместе с поверхностным слоем кожи и лечат, как обычную рану.
Целлюлит. Целлюлит может развиться после царапин, уколов кожи или любого другого ранения кисти при неадекватной иммобилизации или небрежном уходе и часто встречается у наркоманов и алкоголиков. В зависимости от вида повреждающего фактора процесс может развиваться медленно или быстро. Для предупреждения развития отека кисть иммобилизуют, конечности придают приподнятое положение.
В случае быстропрогрессирующего (в течение нескольких часов) целлюлита показана фасциотомия, поскольку высока вероятность некроза, вызванного гемолитическим стрептококком. Этот тип целлюлита подлежит немедленной декомпрессии и хирургической обработке, а также антибиотикотерапии в больших дозах. Больных с целлюлитом кисти любой степени выраженности и нарушением ее функции, а также всех больных с сопутствующим диабетом следует госпитализировать.
Инфекции околоногтевых тканей кисти
Паронихия и эпонихий. Паронихия — воспаление околоногтевого валика на лучевой или локтевой стороне пальца. Эпонихий — воспаление надногтевой пластинки. Они могут быть связаны с целлюлитом при распространении инфекции в проксимальном направлении в ткани, окружающие ногтевой валик. В типичных случаях больной обращается в отделение неотложной помощи с абсцессом, четко локализованным вокруг ногтевого валика или у основания ногтя. Большинство этих заболеваний вызывается стафилококковой инфекцией. Лечение заключается во вскрытии и дренировании.
Используют скальпель №11, вскрытие делают, скользя по ногтевой пластинке под околоногтевой валик до получения гноя. Ногтевой валик просто приподнимают, давая отток гною. Разрез обычно не требуется, за исключением больших абсцессов. Больному нужно посоветовать продолжать прикладывать теплые компрессы. При сопутствующем проксимальном целлюлите назначают системные антибиотики.
Подногтевой и подэпонихиальный абсцессы. Подногтевой абсцесс отслаивает ногтевую пластинку от своего ложа. Для дренирования удаляют только основание ногтя. Дистальный отдел ногтевой пластинки обычно не удаляют. Для отделения матрикса от надногтевого валика между ними на несколько дней помещают тонкую полоску марли. Эту процедуру выполняют под проводниковой анестезией. Больным с абсцессом надногтевого валика, вызванным попаданием занозы или колотой раной, в дистальном отделе ногтя над абсцессом нужно вырезать небольшое «окно». При этих инфекциях следует искать инородное тело.
Инфекции клетчаточных пространств кисти
Фелон — гнойное воспаление подушечки пальца (разновидность панариция). Вскрытие и дренирование его следует проводить через точку максимальной болезненности. Лучшим разрезом считают продольный по средней линии прямо над абсцессом, не доходя до сгибательной борозды. Это позволяет избежать повреждения сосудов и нервов пальца. При этом весьма распространенном заболевании предложено немало других разрезов (по типу «рыбьего рта», боковой и др.). Все они приводят к некрозу, ишемии, анестезии кончика пальца и, кроме того, формированию более болезненного рубца, чем при срединном разрезе.
Воспаление межпальцевой перепонки. Воспаление межпальцевой перепонки развивается обычно при колотых ранах в этой области. Как правило, абсцесс располагается на дорсальной поверхности. Дренирование осуществляют разрезом по дорсальной поверхности перепонки, который должен быть продольным (в первом межпальцевом пространстве для избежания контрактуры — зигзагообразным). Эта инфекция часто приводит к тугоподвижности плюснефалангового сустава, если только вовремя не начато лечение, заключающееся во вскрытии, дренировании абсцесса, приподнятом положении конечности и назначении антибиотиков.
Срединное пространство ладони. Воспаление в данном участке развивается вследствие распространения инфекции из смежных влагалищ сухожилий сгибателей или при колотых ранах ладони. Ладонная фасция находится под большим натяжением, что приводит к выраженному отеку тыльной поверхности ладони. Однако точкой максимальной болезненности является средний отдел ладони. Этот абсцесс подлежит немедленному вскрытию и дренированию в операционной.
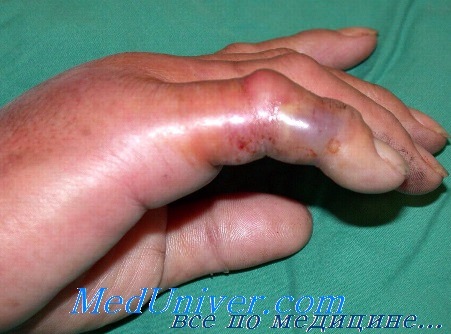
Дорсальное подапоневротическое и подкожное пространство. Тыльная поверхность кисти покрыта свободной, растягивающейся кожей, позволяющей накапливаться отечной жидкости при воспалении в другом отделе кисти. Этот отек тыльной поверхности кисти следует дифференцировать от инфекции подкожного пространства и подапоневротических флегмон на тыле кисти и по ходу сухожилий длинных разгибателей пальцев соответственно. Инфекция сопровождается болезненностью, которой никогда не бывает при простом отеке тыльной поверхности кисти. Эти инфекции обычно требуют дренирования через множественные разрезы. Больных следует направлять к хирургу.
Септический тендовагинит. Влагалища сухожилий сгибателей и разгибателей могут инфицироваться при порезах и колотых ранах, особенно в местах кожных суставных складок, где сухожилие со своим влагалищем находится в непосредственной близости к коже. Чаще всего инфекции вызывают золотистый стафилококк и стрептококк. Поскольку препятствия для распространения инфекции нет, в процесс вовлекается сухожильное влагалище на всем своем протяжении.
Диагноз ставят, растягивая пораженное синовиальное влагалище, стараясь при этом избежать пальпации над сухожилием, или с помощью активного или пассивного разгибания пальца. Диагноз можно также поставить, разгибая палец и приподнимая его за кончик ногтя, что вызывает сильнейшую боль по ходу сухожилия сгибателя. Этих больных госпитализируют. Конечность иммобилизуют с приданием ей приподнятого положения, назначают соответствующие антибиотики. Если быстрого разрешения процесса не наступает, показана хирургическая декомпрессия.
Укусы кисти
Укусы человеком относят к очень серьезным повреждениям, особенно в тканях с плохим кровоснабжением — связках, суставах или сухожилиях кисти. Хотя в рану при этом попадает множество микроорганизмов, самым патогенным из них является анаэробный стрептококк. Однако нередко встречается и золотистый стафилококк, в этом случае антибиотиками выбора будут цефалоспорины. Кожные раны над пястно-фаланговыми сочленениями, возникающие при кулачных драках, имеют тенденцию к самозатягиванию. В случае попадания с зубов анаэробов и затягивания проникающей в полость сустава раны в ней или вокруг суставной капсулы развивается очень серьезная инфекция, ведущая к контрактуре и деструкции сустава. Это же относится к ранам, располагающимся в непосредственной близости к сухожильному влагалищу.
Эти раны следует лечить с особой тщательностью и никогда не закрывать, а очищать и обильно промывать.
Конечность иммобилизуют, придав ей приподнятое положение, назначают антибиотики, больного госпитализируют.
Укусы животных. При укусе кошки чаще всего высевают Pasteurella multocida — микроорганизм, чувствительный к пенициллину и эритромицину. До 50% инфекций вызываются этим возбудителем при укусах собаки, и 95% инфекций поддаются лечению пенициллином.
Лимфангит и лимфаденит. Лимфангит может развиться при любой открытой ране и проявляется наличием красной полосы на тыле кисти, тянущейся в проксимальном направлении на волярную поверхность предплечья. Начало заболевания обычно острое, в течение нескольких часов, и возбудителем в этих случаях почти всегда является стрептококк. При дальнейшем распространении инфекции в локтевой или подмышечной ямке можно пропальпировать увеличенные лимфоузлы. Лечение включает покой, приподнятое положение конечности, иммобилизацию в физиологическом положении и антибиотики. Инфекция может сопровождаться отеком и припухлостью на тыльной стороне кисти.
— Также рекомендуем «Бурсит локтевого сустава. Диагностика и лечение»
Оглавление темы «Болезни верхних конечностей — рук»:
- Синдром канала запястья. Диагностика и лечение
- Синдром сдавления локтевого, лучевого нерва. Диагностика и лечение
- Контрактура Фолькмана и киста влагалища сухожилия (ганглий). Диагностика и лечение
- Гнойные болезни кисти. Диагностика и лечение
- Бурсит локтевого сустава. Диагностика и лечение
- Функция плечевого и акромиально-плечевого сустава. Анатомия
- Надостный тендинит и подакромиально-поддельтовидный бурсит. Диагностика и лечение
- Растяжение или тендовагинит двуглавой мышцы плеча. Диагностика и лечение
- Вывих сухожилия двуглавой мышцы плеча. Диагностика и лечение
- Синдром болезненной дуги и лопаточно-реберный синдром. Диагностика и лечение
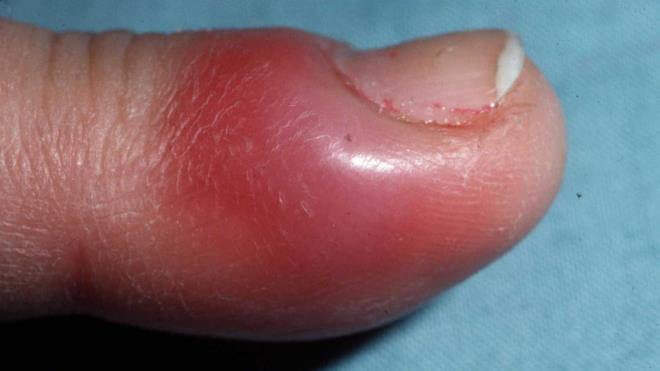
Панариций — инфекционное воспаление мягких тканей пальцев рук и ног. Это весьма распространенная и при этом опасная болезнь. Возникает в результате гнойного процесса, который может возникнуть даже после небольшой травмы, если в ранку попадает инфекция.
Панариций является сложной патологией. В зависимости от тяжести процесса, его лечение длится от двух недель до нескольких месяцев.
Это заболевание невозможно качественно вылечить в домашних условиях. При отсутствии квалифицированной медицинской помощи воспаление продолжит быстро прогрессировать и поражать ткани кисти. А это чревато развитием гангрены, флегмоны предплечья, остеомиелита и тяжелых деформаций пальцев. Вовремя не вылеченные абсцессы часто дают рецидив.
Как возникает панариций
Чтобы запустить патологический процесс, достаточно крошечной раны на пальце — например, от укола или занозы.
Небольшие раны быстро затягиваются, но инфекция остается внутри и продолжает размножаться. При этом организм человека распознает опасность и приступает к выработке фагоцитов (лейкоцитов). Строение соединительной ткани кистей рук специфично — она образует вертикальные фасциальные перегородки. Они идут от надкостницы к коже, разделяя на вертикальные ячейки. Таким образом инфекция удерживается от проникновения на другие участки, но возникают идеальные условия для возникновения абсцесса.
Когда в таких перегородках возникает отек и увеличивается давление в тканях — появляется изматывающая боль. Если панариций не лечат — инфекция прорывается в соседние ячейки, распространяясь на суставы и сухожилия.
Виды панариция
Панариций на пальцах рук встречается чаще, чем на стопах. Он может развиться у человека любого возраста, как у мужчин, так и у женщин. Однако чаще всего болезнь поражает пациентов 20-50 лет. У детей тяжелые формы панарициев диагностируют редко, у них обычно воспаляется только околоногтевой валик (паронихии).
Классификация панарициев:
- Околоногтевая форма или паронихий. Болезненный процесс захватывает край ногтевой пластины, переходит на околоногтевой валик. Причина возникновения такого панариция — микротравмы примыкающих к ногтю тканей, почти незаметные порезы — например, в результате непрофессионально сделанного маникюра.
- Подкожный панариций. Нагноение образуется с обратной стороны травмы, в подкожном гнойном пузыре накапливается экссудат, часто — с кровянистыми примесями. Примечательно, что такой нарыв не болит, человека может беспокоить только незначительное жжение. Кожа вокруг панариция краснеет. Если подкожный пузырь увеличивается в объеме — это значит, что болезнь прогрессирует. Именно эта форма заболевания легче других поддается лечению. Но в силу особенностей строения мягких тканей воспаление быстро распространяется на суставы и сухожилия.
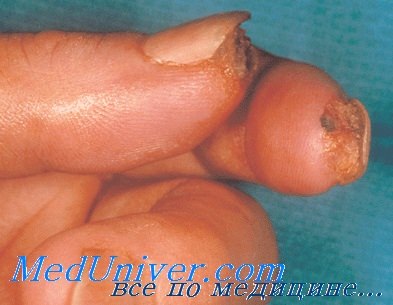
- Подногтевой панариций. Очаг воспаления находится под ногтевой пластиной, в мягких тканях. Инфекцию можно занести при травме ногтя или занозе.
- Костный панариций. В этом случае воспаляется костная ткань пальца. Такое воспаление может возникнуть после глубоких травм и переломов.
- Суставная форма или гнойный артрит. Поражается сустав между фалангами, пальцы приобретают веретенообразную форму и любое движение становится болезненным.
- Комбинированная суставно-костная форма. Воспаление захватывает не только сустав, но и кость.
- Сухожильная форма. Самый сложный и болезненный вид панариция. Кроме кости и сустава воспаление перекидывается на сухожилия, пораженный участок опухает и из-за сильной боли становиться практически невозможно двигать пальцами и конечностью.

Внимание! Выявить подкожный панариций особенно сложно у людей с плотной малочувствительной кожей. Первые признаки воспаления начинают проявляться через 5-7 дней после травмы, когда человек уже почти не обращает внимания на первые неприятные ощущения. Без лечения воспаление захватывает сухожилия, суставы и фаланги приводя к осложненной форме болезни.
Симптомы панариция
Как будет протекать заболевание — зависит от возбудителя, типа воспаления и характера поражений тканей. Однако общие черты у разных типов панариция всё же есть. К ним относятся:
- отечность пальцев на тыльной стороне кисти;
- покраснение и чувство натяжения кожи;
- ограниченность движений, неловкость, скованность;
- неприятные ощущения или боль: от покалывания до резких пульсаций (в зависимости от глубины поражения).
При тяжелой форме панариция пациент будет страдать от высокой температуры, интоксикации, слабости.
Если возбудителем воспаления является стафилококк — яркой клинической картины с болью и повышением температуры может и не быть. В этом опасность такого панариция: при наличии стафилококка процессы распада развиваются очень быстро и развивается некротический очаг. Поэтому будьте внимательны — сильный отек кисти, сопровождающийся слабостью, сонливостью и отсутствием аппетита может свидетельствовать о разрушительной деятельности стафилококка. Срочно обратитесь к врачу!.
В случае, если внутри панариция работает анаэробная флора, рука будет не только отечной, но и багровой или даже синюшной. При этом типе поражения омертвение тканей тоже развивается очень быстро.
Стадии заболевания
Начальная стадия заболевания носит название серозно-инфильтративная. Спустя 2-3 дня после начала поражения она переходит в гнойно-некротическую стадию.
Для серозно-инфильтративной стадии характерны:
- умеренная боль;
- обострение неприятных ощущений, когда кисть опущена вниз;
- покраснение тыльной стороны кисти;
- отек пальцев и кисти;
- пораженный палец с трудом сгибается;
- температура тела колеблется в пределах 37-37,5 градусов;
- удовлетворительное самочувствие.
Когда заболевание переходит в гнойно-некротическую стадию, симптомы выражены ярко:
- пульсирующие или дергающие боли в пораженном пальце;
- пациент вынужден держать кисть приподнятой вверх;
- в центре покрасневших участков кожи просматриваются более бледные пятна;
- вены кисти расширены;
- лихорадка, общая интоксикация;
- в анализе крови высокий показатель СОЭ, повышено число лейкоцитов.
Факторы риска
Воспалительный процесс возникает, если в ранку попадают патогенные микроорганизмы. Ими могут быть:
- золотистый стафилококк;
- бета-гемолитический стрептококк;
- энтероккок;
- кишечная или синегнойная палочка;
- грибковая инфекция.
Нередко причиной воспаления становится комбинация нескольких видов аэробных и анаэробных микроорганизмов.
Открыть ворота инфекции люди могут в силу невнимательности или дурных привычек. Например, к микротравмам может привести привычка грызть ногти или срывать заусенцы, проведение маникюра у недостаточно добросовестного специалиста.
Факторы, при которых нужно быть предельно осторожными и беречь пальцы от микротравм:
- грибковая инфекция:
- дерматоз, осложненный бактериальной и грибковой микрофлорой;
- поражение ногтей в результате псориаза или экземы;
- сахарный диабет (особенно его декомпенсированная форма);
- поражение артерий и вен — оно приводит к нарушению микроциркуляции крови и нарушению трофики тканей;
- прием иммунодепрессанты или глюкокортикоиды;
- пожилой возраст, авитаминозы, истощение. гипопротеинемия;
- частый контакт с едкими химикатами;
- частое пребывание в условиях высокой влажности;
- работа связана с воздействием вибрации;
- синдром Рейно.
Диагностика панариция
Установить диагноз могут травматолог, ортопед и инфекционист. После осмотра и сбора данных анамнеза врач назначит:
- клинический анализ мочи;
- клинический анализ крови;
- бактериологический посев с пораженного участка:
- рентгенография.
Чтобы уточнить форму и локализацию воспаления, врач аккуратно пропальпирует больное место пуговчатым зондом.
Поскольку суставной панариций выявить сложнее — может возникнуть необходимость сделать сравнительные рентгенограммы одноименного пальца на правой и левой руках. По результатам обследования врач примет решение как лечить панариций.
Лечение панариция

Если пациент своевременно обратился за медицинской помощью, панариций может быть успешно вылечен при помощи консервативных методов лечения: местного и системного применения антибиотиков, анальгетиков, УВЧ терапии, электрофореза. Главное — обеспечить рассасывание инфильтрата.
На этой стадии лечения эффективны дополнительные процедуры: ванночки с солевым раствором или компрессы на место воспаления, применение ихтиоловой мази или мази Вишневского. В зависимости от площади поражения можно использовать мази и лосьоны с антибиотиками, антисептики, аппликации с димексидом.
Чтобы снять боль, вам предложат нестероидные противовоспалительные препараты.
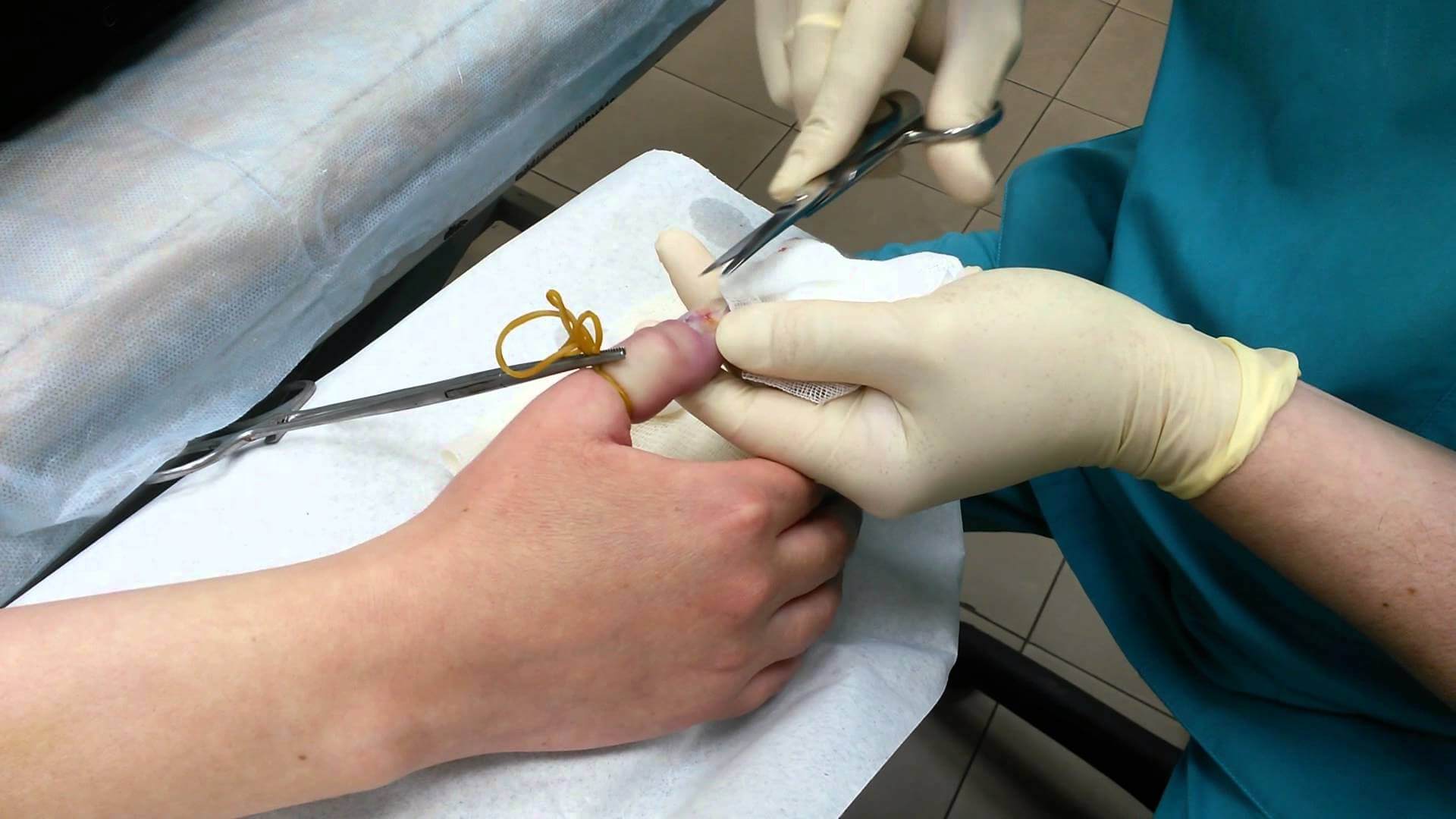
В случае, если воспаление переросло в гнойно-некротическое, наболевшую полость необходимо своевременно вскрыть, дренировать и промывать антисептическими растворами. На время интенсивного лечения на палец будет наложена повязка и лонгета. Скорее всего, врач назначит курс антибактериальных препаратов — в зависимости от результатов анализа на чувствительность к тому или другому виду антибиотиков.
Профилактика
Появление панариция предупредить не сложно. Для этого важно соблюдать следующие правила:
- при работе надевать защитные перчатки;
- соблюдать технику безопасности на работе и в быту;
- незамедлительно обрабатывать антисептиками любые повреждения кожи — в том числе уколы заноз и заусенцы;
- заклеивать травмированные участки защитным пластырем.
- следить, чтобы инструменты для маникюра были стерильны;
- избегать длительного воздействия воды — она ослабляет защитные качества кожи.
