Гнойное воспаление у корней ресниц

Блефарит – это целая группа офтальмологических заболеваний, при которых воспаляются веки и межресничное пространство. Патология затрагивает только наружную кромку, но приводит к тяжелому нагноению, влияет на качество зрения, общее самочувствие человека. Заболевание быстро переходит из острой в хроническую форму, поэтому полезно знать симптомы и особенности лечения.
Причины блефарита
С различными формами этого заболевания сталкивается каждый третий человек. Наибольшее количество диагностированных случаев приходится на возраст после 35–40 лет. Развивается при попадании в глаз бактериальной или вирусной инфекции, загрязнении, на фоне активности грибков, демодекозных паразитов. Основные причины:
- работа или проживание в грязном помещении;
- аллергия;
- ячмень;
- анемия;
- болезни ЖКТ;
- нахождение на солнце без защитных очков;
- некачественная косметика для глаз.
Нередко болезнь возникает у людей, страдающих нарушениями зрения: при попытке разглядеть предмет они щурятся, напрягают веки. Глаза устают, появляется раздражение, сухость из-за недостатка слезной жидкости. Это создает идеальную среду для развития инфекции.

Если причиной болезни становится грибковая инфекция, назначается лечение медикаментами.
Таблетки Микоцин помогут справиться с любым видом инфекции в организме.

Классификация и симптомы блефарита
Блефарит глаз начинается с покраснения кромки верхнего и нижнего века, нестерпимого зуда, раздражения. Пациенты отмечают высокую чувствительность в свету, повышенное слезотечение, не могут читать, смотреть телевизор, работать за монитором. Даже на начальной стадии наблюдается перхоть на ресницах, их активное выпадение и нарушение роста. При нагноении белки покрывает мутная пленка, ухудшающая зрение.
Как и конъюнктивит, его провоцирует активное выделение воспалительного экссудата. Густая слизь подсыхает на веке, приводит к их слипанию. После высыхания остаются корочки, которые могут попадать в глаз, раздражать слизистую и царапать роговицу. Некоторые симптомы различаются в зависимости от типа заболевания.
Простой
Наиболее часто диагностируется простой блефарит, возникающий после занесения пыли или почесывания грязной рукой. Он характеризуется заметным отеком век, их сильным покраснением. У больного в большом количестве выделяется серый гной, покрывающий слезные железы. При правильном лечении он быстро проходит без осложнений.
При обострении заболевания возникает острый вид, который проявляется болезненными симптомами, требует немедленной помощи специалиста-офтальмолога. Тяжелый период протекает не менее 7–10 дней, после возможно перерастание в хроническую форму. При ослаблении иммунитета, повышении активности патогенных грибков или бактерий наступает рецидив. Проблема нередко оборачивается формированием халязиона, воспалением ресничных фолликул.

Себорейный
Причиной становится попадание возбудителей в железы или корни ресниц. В большинстве случаев встречается у людей, страдающих от дерматита или псориаза, склонных к аллергическим реакциям. Чешуйчатый вид сопровождается формированием сухих корочек на лице, шее, локтях и коленях, появлением раздражения на груди, спине.
Себорейный блефарит характеризуется следующими симптомами:
- жжение;
- ощущение мелкого песка в роговице;
- мельчайшие корочки на ресницах.
Проводить лечение заболевания необходимо совместно с основной патологией кожи. Для этого требуется соблюдение диеты, ежедневный комплекс гигиены, регулярные физиопроцедуры.
Стафилококковый
Воспаление происходит при заражении бактериями золотистого стафилококка, стрептококка. Пораженный участок быстро воспаляется, возникает припухлость, а из фолликула обильно выступают выделения желтого или горчичного оттенка. Они мешают ресницам расти правильно, происходит врастание волосков в веко. На их месте образуются глубокие шрамы и рубцы.
Язвенный
Язвенная форма имеет характерный симптом: после многочисленных язвочек кромка становится неровной. У многих пациентов ресницы теряют природную пигментацию, становятся бесцветными. Эта форма патологии отличается регулярными рецидивами, может привести к частичной потере зрения.

Демодекозный (клещевой)
При попадании на кожу век мельчайших клещей у человека может развиваться демодекозный блефарит. Характерные симптомы, указывающие на опасных паразитов:
- обильное выделение секрета;
- постоянное жжение;
- сухость век;
появление перхоти на ресницах.
Клещевой блефарит формируется при демодекозе кожи лица или рук. Сильнейший зуд заставляет расчесывать веко, так происходит инфицирование желез. Глаза отекают, слезятся, возникает плотная корка, которую приходится постоянно снимать.

Аллергический
Воспаление начинается после контакта с раздражителем. Реакция со стороны организма выглядит следующим образом:
- слезотечение;
- синюшность век;
- отечность;
- боль на свету.
Аллергический блефарит отличается минимальным объемом гнойных выделений. Для лечения необходимо снять интоксикацию, выявить аллерген, принимать антигистаминные препараты (в виде таблеток или инъекций).
Ангулярный блефарит
Болезнь известна как угловой блефарит. Уголки глаз краснеют, утолщаются, появляется слезная жидкость. На веке можно рассмотреть болезненные трещины, выделяющие прозрачный экссудат и сукровицу. В отличие от других форм, нагноение имеют пенистую структуру. Причина в бактериальных и вирусных инфекциях, несоблюдении личной гигиены, гормональном дисбалансе, поэтому ангулярный блефарит чаще возникает в подростковом возрасте.
Угревой блефарит (розацеа)
На веках образуются мельчайшие узелки розового оттенка, которые покрывают кожу вокруг, переходят на лицо. Розацеа блефарит диагностируется у людей, страдающих угревыми патологиями, возрастным акне. Быстро перестает в хроническую проблему, периодически усиливается при резком всплеске гормонов.
Смешанный
Грибковый блефарит может протекать на фоне бактериальной или клещевой формы, поэтому офтальмологу сложно поставить диагноз визуально. В 80% случаев причина скрывается в активности грибков кандидозного вида. Сопровождается белесыми выделениями, покраснением роговицы, сильным жжением, пациенту больно открывать глаза.
Диагностика
Многие виды имеют схожие симптомы, поэтому внешне сложно правильно оценить ситуацию и возможные последствия. Диагностика помогает отличить его от конъюнктивита, подобрать оптимальное лечение. Основные приемы и обследования:
- осмотр под микроскопом;
- соскоб выделений;
- бактериологические посевы материала;
- мазок с роговицы и желез;
- визиометрия.
Диагностика должна включать в себя анализ дерматолога на демодекоз. Нередко требуется консультация аллерголога, эндокринолога, отоларинголога.

Лечение
При лечении редко требуется госпитализация или хирургическое вмешательство. Но только соблюдение рекомендаций врача помогает остановить процесс, предотвратить хроническую форму. Перед применением любого препарата рекомендуется аккуратно очистить веко от корочек с помощью ватного тампона, смоченного в перекиси водорода. Движения рукой проходят от внешней стороны глаза к носу. После процедуры можно использовать капли от блефарита:
- Тобрекс;
- Флоксал;
- Аллергодил;
- Кромогексал.
При бактериальной или грибковой форме для лечения применяют Левомицетиновые капли, которые служат прекрасным антисептиком. Их капают не менее 3–х раз в день, сочетая с противовоспалительными средствами. При поражении век лучше наносить легкую мазь от блефарита с добавлением гормонального и противомикробного компонента:
- Ципролет;
- Гентамицин;
- Тобрамицин;
- Гидрокортизон.
При демодекозе лечение предусматривает средства, действие которых направлено на уничтожение клеща. Несколько раз в сутки густые выделения снимают физраствором или Мирамистином, наносят крем с гидрокортизоном, закапывают лекарство «Дексапос». Курс продолжается не менее 10–14 дней, после проводится повторный анализ соскоба на присутствие паразитов.

При аллергическом блефарите необходимо принимать лекарственные препараты для общего лечения. Пациенту рекомендуется:
- Исключить контакт с раздражающими веществами (шерсть, пыль, косметика, линзы).
- Перейти на строгую диету с минимальным количеством специй, соусов, экзотических продуктов.
В течение 10–15 дней принимать антигистаминные препараты: Зодак, Супрастин, Кларитин.
Грибковый требует обязательного лечения антимикотиками в виде таблеток. В зависимости от вида микоза следует принимать внутрь Тербинафин, Низорал или Гризеофульвин. Чтобы грибок не распространялся на слизистые оболочки рта или носа, необходимо соблюдать диету без сахара, сладких фруктов, пройти курс бифидобактерий.
Народные средства
Медикаментозные методы лечения можно дополнить народными способами. Они более эффективны на начальной стадии воспаления, помогают смягчить остроту заболевания, уменьшают зуд, защищают глаза от рецидива. Врачи рекомендуют обратить внимание на следующие рецепты:
- Для размягчения корочек и удаления перхоти подходит кукурузное или репейное масло.
- Уничтожает микроорганизмы и бактерии отвар ромашки, зверобоя, календулы.
- Снимает отечность прикладывание ватных тампонов, пропитанных заваркой зеленого или черного чая.
- Хорошо помогает уменьшить выделения железистого секрета массаж век. Его выполняют специальной лопаткой из стекла, которую можно приобрести в аптеке. На ее конце имеется шарик, очищающий забитые гноем протоки, при надавливании выводящий экссудат наружу. Процедура проводится 2 раза в день, сопровождается обработкой антисептическими мазями.
Если диагностирован блефарит, лечение в домашних условиях следует согласовать со специалистом. Чтобы не травмировать роговицу, исключаются народные рецепты на спиртовой основе, из ядовитых растений и ягод. Перед обработкой глаз руки обрабатывают Хлоргексидином, стараясь не занести инфекцию повторно.
Профилактика
Заболевание может привести к ослаблению зрения, закупорке слезных желез. Профилактика любой формы заключается в поддержании простых правил личной гигиены:
- использование индивидуального полотенца для лица;
- мытье рук с антибактериальным мылом;
- регулярная смена наволочки и наперника;
- здоровая пища;
- профилактика глазных заболеваний.
Для пациента важно поддерживать иммунитет закаливанием, соблюдением режима отдыха. При работе с компьютером следует использовать специальные капли для увлажнения, чаще делать перерыв, проводить влажную уборку в кабинете для удаления пыли.
Ресницы – это волосы, которые располагаются на нижних и верхних веках. Они предназначены для защиты глаз от попадания мелких инородных частиц. Корни ресниц заканчиваются луковицей, которая несет ответственность за рост волоса. Он расположен в глубине века примерно на 2 мм. Стержень реснички состоит из трех слоев: сердцевины или стержня, коркового слоя и кутикулы. Последняя выполняет функцию защитной оболочки от внешних воздействий.
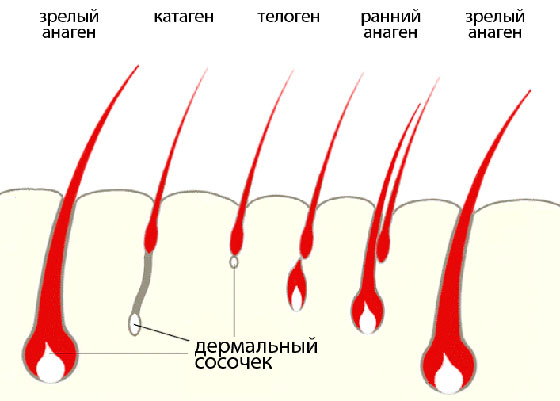
Что такое и почему могут болеть
Ресницы имеют такое же строение, как и любые волосы на теле человека:
- луковица или волосяная фолликула;
- стержень в оболочке:
- ствол волоска.
Нередко можно услышать жалобы по поводу болей у корней волосков. Эта проблема может быть вызвана несколькими факторами, начиная от обычной усталости и заканчивая более сложными заболеваниями век или ресниц.
Если глаза болят от переутомления, основными симптомами является ощущение песка под веками, покраснение белка, отечность век и слезливость. При таких внешних проявлениях стоит оставить на некоторое время деятельность, вызывающую такие проблемы, и дать глазам отдохнуть с применением успокаивающих мер. Помогут компрессы из крепко заваренного чая.
Остальные причины, почему болят ресниц, могут быть вызваны заболеваниями или паразитарным поражением луковиц:
- Демодекоз или глазной клещ часто поражает людей со слабым иммунитетом. Местом локализации мелких паукообразных существ является волосяные фолликулы ресниц и бровей. Основной симптом заболевания – это раздражение век у корней волос и зуд. Сильно глаза и брови чешутся по утрам. Затем становится заметным покраснение кожи у основания волосков и шелушение. Клещи угрожают полной потере растительности вокруг глаз, так как уничтожают корни.
- Ячмень на глазу образуется вследствие воспаления одной или нескольких луковиц волоса. Данный патологический процесс в коже века сопровождается образованием гнойника, который в зависимости от места локализации разделяется на внешний и внутренний ячмень. В медицине заболевание называется гордеолумом.
Наружное гнойное воспаление на веке – более распространенное явление, чем внутренний гордеолум и характеризуется болью, ощущением инородного тела в глазу и местным повышением температуры.
Наши читатели рекомендуют!
Причиной заболевания в большинстве случаев является стафилококк.
- Халязион в переводе означает «градина» или «узел». Это заболевание отмечается появлением новообразования на нижнем или верхнем веке вследствие закупорки сальной железы, которая отекает внутри кожного покрова.
- Блефарит – это воспалительный процесс кожи у края ресниц, который характеризуется, как хроническое заболевание и сопровождается краснотой век, отечностью, зудом и шелушением. Блефарит могут вызвать грибок, инфекция, клещи, бактерии.
Что может привести к гнойному воспалению железок
Ячмень на глазу – это последствия поражения волосяной фолликулы стафилококковой или стрептококковой бактерией.
В 90% именно эта инфекция является причиной воспаления железок у корней ресниц. Чаще такому новообразованию на веках подвергаются дети со слабым иммунитетом. Реже патологическому процессу в коже на глазу поддаются взрослые люди. Очаги инфекции в организме, которые приобрели хроническую форму, и болезни, снижающие иммунитет, могут провоцировать частое появление воспаленных новообразований на веках.
К таким факторам относятся:
- незалеченный кариес;
- болезни ЖКТ;
- хронический гайморит;
- глистные поражения;
- сахарный диабет;
- ВИЧ-инфекция.
Причины, почему ресницы стали светлыми у корней
Преждевременное поседение волос вокруг глаз называют полиозисом. При этом аномальном явлении волосы вокруг глаз теряют свою естественную окраску в то время, как остальная растительность на теле не изменила цвет. Полиозис или белые корни может наблюдаться у молодых людей, возраст которых не располагает к седине.
В медицине принято считать причиной такого явления перенесенное потрясение, длительное пребывание в депрессии, пережитый сильный стресс. Еще одним источником преждевременного беления ресниц может быть перенесенное хирургическое вмешательство с осложнениями или наличие такого недуга, как тригеминальная невралгия.
Окраску ресницам обеспечивает волосяной корень. Но вследствие пережитого стресса он престает выполнять эту функцию и волосы вокруг глаз приобретают белизну. Белый волосок больше не меняет своей окраски и сохраняет свой оттенок до конца жизни.
Народные рецепты как снять зуд
Воспаление железок у корней ресниц может быть вызвано разными причинами. Для того, чтобы избавиться от такого симптома следует знать точный диагноз заболевания глаз.
В домашних условиях избавиться от зуда при демодекозе поможет настойка календулы. Небольшое количество жидкости необходимо нанести на ватный диск или салфетку и протирать края век, стараясь, чтобы препарат не попал на слизистую оболочку. Параллельно с этой процедурой нужно дважды в день наносить на корни мазь «Демалон», которая будет оказывать негативное действие на возбудителей болезни.
При педикулезе ресниц, что также сопровождается зудом, хорошо помогает отвар пижмы. Для этого необходимо заварить 1 столовую ложку измельченных соцветий в половине литра горячей воды и настоять в течение часа. Затем настой нужно процедить и умываться теплой жидкостью по несколько раз в день.
При блефарите зуд помогут снять цветки ромашки и календулы. По половине чайной ложки каждой травы нужно заварить, как чай, в стакане кипятка. Настою нужно дать постоять минут 10-15, а затем его процедить. Этот чай употребляют внутрь по 1/3 стакана трижды в день. Параллельно с этим можно прикладывать к глазам свежие листья базилика. Растение нужно промыть, слегка подсушить полотенцем и помять для выделения сока. В таком виде его стоит прикладывать на несколько минут к векам на протяжении 3-5 дней.
Правила, что помогут сохранить здоровье ресниц
Первым и самым важным правилом, которое поможет предотвратить заболевания ресниц, является соблюдение личной гигиены. Также стоит помнить, что пользование чужим полотенцем, тушью и другими вещами может обернуться появлением проблем со здоровьем век и глаз.
Также для красоты и отличного вида ресниц нужно проводить укрепляющие процедуры природными маслами, например, касторовым. А успокаивающие компрессы из зеленого чая или шалфея, василька и цветков ромашки снимут усталость и увлажнят кожу век.
Статья проверена редакцией
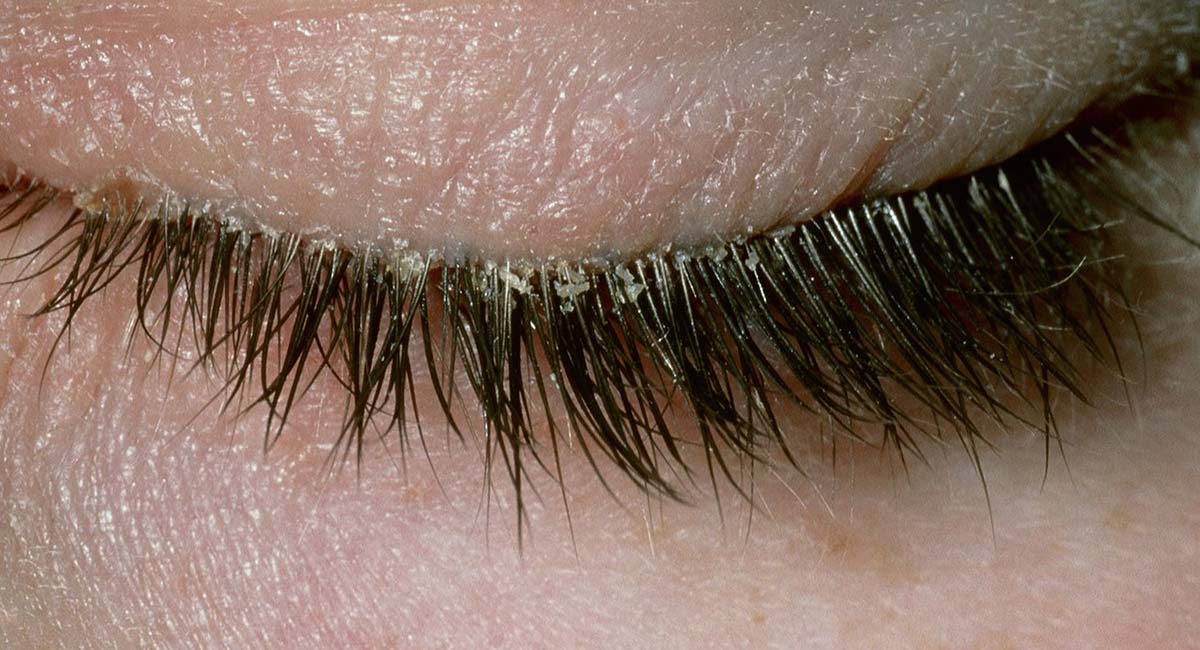
Чешуйчатый блефарит — одна из разновидностей заболеваний этой группы. Его второе название — себорейный. Отличительная особенность патологии заключается в том, что у корней ресниц образуется бело-желтая корочка, похожая на себорею. Как лечить этот вид воспаления и что нужно делать для того, чтобы он не стал хроническим?
Что такое чешуйчатый блефарит?
Диагноз «блефарит краев век» представляет собой обширную группу офтальмологических заболеваний. Все они кроются в воспалительных процессах.
Для лечения каждого из видов патологии окулисты используют разные методики и лекарственные препараты. Способы терапии могут существенно различаться. Среди всех существующих форм блефарита век чешуйчатый особенно характеризуется самыми тяжелыми последствиями. Ее опасность кроется в тяжелом протекании. Симптомы не всегда сразу заметны, а осложнения могут быть довольно серьезны. Выпадение ресниц считается офтальмологами наиболее безболезненным последствием этого заболевания.
В некоторых случаях симптомы чешуйчатого блефарита отмечаются на волосяных покровах лица и головы. «Страдать» могут не только ресницы, но и брови. Если чешуйчатую форму блефарита диагностировать сразу же, то с лечением никаких сложностей возникнуть не должно. Чаще других этому недугу подвержены дети и люди с ослабленной иммунной системой. Нередко «предвестником» чешуйчатого блефарита становится другое офтальмологическое заболевание, например, конъюнктивит. Но обычно такое происходит только в том случае, если первоначальная болезнь была запущена, лечение не соблюдалось.
Второе название блефарита чешуйчатого — себорейный. Оно произошло от слова «себорея», которое пришло из «смеси» латинского и греческого языков. В медицине им принято обозначать болезненное состояние кожи, причиной которого является нарушение нейроэндокринной регуляции функций сальных желез кожи.
Чешуйчатые (себорейные) блефариты имеют много общего с себорейными дерматитами. Такие могут возникать в районе носогубных складок, заушных областей. Ими часто поражается кожа головы. Хронический воспалительный процесс сальных желез век нередко сопровождается дисфункцией мейбомиевых желез. А это зачастую приводит к развитию халязиона.
Чем характеризуется блефарит чешуйчатый?
Главный симптом чешуйчатого блефарита — это появление небольших чешуек на краю века. Такие образования отличаются серо-бурым оттенком, а по своей структуре напоминают частицы перхоти. Чешуйки довольно сильно крепятся к коже. При попытке их удаления обнажаются участки истонченного эпидермиса. На них образуется желтоватая корочка. Если своевременно не начать лечение чешуйчатого блефарита, то на месте удаленных чешуек могут образовываться язвы и эрозии.
Чешуйчатый блефарит характеризуется покраснением и утолщением век. Некоторые люди отмечают зуд и жжение, которые становятся сильнее к концу дня. При продолжительной зрительной работе глаза быстрее устают. Повышается их чувствительность к внешним раздражителям: пыли, ветру, яркому свету. Чешуйчатый блефарит характеризуется следующими симптомами:
- сухостью роговицы;
- повышенным слезотечением;
- ощущением в глазах инородного тела;
- склеиванием ресниц;
- отечностью век.
Несвоевременное начало лечения чешуйчатого блефарита часто приводит к серьезным осложнениям, могут седеть и выпадать ресницы. При отсутствии терапии недуг зачастую переходит в хроническую форму. В этом виде он может протекать на протяжении многих лет.
Причины блефарита чешуйчатого
Симптомы чешуйчатого блефарита могут проявляться как самостоятельное заболевание, так и протекать на фоне других офтальмологических патологий. В группу риска входят люди, которые страдают следующими болезнями:
- гиповитаминозом;
- железодефицитной анемией;
- заболеваниями желудочно-кишечного тракта;
- нарушениями процессов метаболизма;
- патологиями зрительных органов;
- аллергическими реакциями;
- сахарным диабетом;
- туберкулезом.
Блефарит — это серьезное офтальмологическое заболевание. Во многом это связано с широким списком факторов, которые приводят к развитию воспалительного процесса век.

Немаловажную роль «играют» такие причины, как:
- сниженный иммунитет;
- проживание или частое нахождение в условиях антисанитарии;
- недавно перенесенные инфекционные или вирусные заболевания;
- несоблюдение правил бытовой гигиены;
- синдром «сухого глаза».
Практически всегда симптомы чешуйчатого блефарита дополняются признаками дерматита себорейной формы. Этот недуг поражает эпителий не только век, но и участков тела с волосяным покровом.
Диагностика блефарита краев век
При большинстве видов заболевания, например, демодекозном или мейбомиевом, симптомы часто являются схожими. Пациенты жалуются на тяжесть век, сухость глаз, покраснение. Чешуйчатый блефарит несколько отличается своей симптоматикой. При сухой форме себореи отмечается шелушением краев век. При жирной, которую называют гиперсекреторной разновидностью заболевания, многие жалуются на:
- склеивание ресниц;
- выделение пенистого содержимого из глаз;
- ощущение сухости.

Особую роль в диагностике заболевания играет биомикроскопия. При гиперсекреторной форме блефарита веки кажутся жирными, ресницы слипаются. При себорейной форме чешуйки обычно мягкие и сальные. Располагаются они на краю век. Ресницы склеены, блестят и визуально кажутся намазанными маслом.
Важное место в назначении эффективного лечения блефарита занимает тест на слезопродукцию. Он же позволяет определить дисфункцию мейбомиевых желез. Ценную информацию дает компрессионная проба. По ее результатам окулисты могут определить степень вовлеченности в патологический процесс мейбомиевых желез и характер их секреции. Это позволяет определить наиболее продуктивную методику лечения.
Как лечить чешуйчатый блефарит?
Лечение блефарита чешуйчатого рекомендуется начинать через два-три дня после того, как были обнаружены первые симптомы патологии. Терапия обязательно должна быть комплексной. Часто окулисты назначают не только прием лекарственных препаратов, но и физиопроцедуры, а также массаж.
Лечение чешуйчатого блефарита направлено на устранение причины воспалительного процесса. Офтальмологи нередко назначают пройти дополнительные обследования у таких специалистов, как аллерголог, иммунолог, гастроэнтеролог и других. При правильном определении возбудителя патологии необходимо своевременно его устранить. Это часто приводит к тому, что лечить блефарит век больше не требуется. Заболевание проходит самостоятельно, когда ликвидирована его основная причина.
Медикаментозное лечение чешуйчатого блефарита
В большинстве ситуаций офтальмологи практикуют поэтапную терапию заболевания. Для начала проводится очищение краев век. Выполняется оно путем нанесения 1%-ной эмульсии синтомицина. Далее края пораженных век обрабатываются антисептическими растворами. Чаще всего для этой цели применяется сульфацил-натрия и раствор бриллиантового зеленого. После этого на пораженные участки кожи наносятся специальные мази. В основном применяются такие лекарственные препараты, в состав которых входят антибиотики, например:
- «Фуцидин»;
- «Хлорамфеникол»;
- «Гидрокортизон»;
- «Дексаметазон»;
- «Тетрациклин».
Часто используется дибиомициновая, тетрациклиновая, эритромициновая мази. Важное условие — все они должны быть 1%-ными. Процедуру нанесения мазей можно выполнять самостоятельно в домашних условиях.
При тяжелой форме воспалительного процесса, проходящего на веках, врач может дополнительно назначить использование мазей на основе кортикостероидных гормонов. При остром течении заболевания офтальмологи нередко рекомендуют антибиотики перорального применения. Антимикробные мази окулисты иногда разрешают заменять глазными каплями, такими как:
- «Флоксал»;
- «Колбиоцин»;
- «Тобрадекс».
Наряду с ними могут использоваться лекарственные препараты, которые выпускаются с пометкой «искусственная слеза». Одним из таких средств является «Визин».
Лечение блефарита физиопроцедурами
Лечение чешуйчатого блефарита с помощью физиотерапевтических процедур обычно назначается, если у пациента имеются: высокая степень близорукости, гнойные выделения из глаз или онкологические заболевания. Данная методика направлена на:
- снижение воспалительных процессов на веках;
- устранение зуда, жжения, отечности и покраснения;
- сокращения реакции век на внешние раздражители.

Для того, чтобы устранить болезненные симптомы чешуйчатого блефарита на веках, окулисты часто назначают лечение электрофорезом с использованием «Новокаина», «Лидокаина» или «Димексида». Для устранения жжения и зуда врачами рекомендуется местная дарсонвализация — такое воздействие на ткани глаза, которое позволяет расслабить спазмированные сосуды. Устранить отечность век помогает низкочастотная магнитотерапия. Она способствует быстрому заживлению микротравм, стабилизирует кровообращение, улучшает питание тканей. Для устранения бактерий с пораженных век рекомендуется электрофорез с применением «Пенициллина» или других антибиотиков.
Как массажем лечить чешуйчатый блефарит?
Для того, чтобы ускорить выздоровление при себорейном блефарите, окулисты часто назначают массаж. Он позволяет стимулировать железы, которые выделяют жировую смазку. Эта процедура обычно совмещается с нанесением на пораженные веки лекарственных средств. Выполняется такое воздействие при помощи специальных палочек с шариком с одной стороны и выемкой — с другой. Шарик необходим для нанесения мази на веки, а выемка — для проведения массажа. В результате массажа всасывание лекарственных препаратов ускоряется. Процесс выздоровления протекает быстрее и эффективнее. Обычно курс массажа состоит из 20 процедур. Нередко окулисты рекомендуют проходить сеансы не только в период лечения, но и для предупреждения рецидивов заболевания.
