Гнойное воспаление желчного пузыря

Гнойный холецистит — это одна из форм воспаления жёлчного пузыря, при которой воспалительный процесс под влиянием определённых факторов переходит в гнойный.
Такое состояние грозит пациенту развитием серьёзных осложнений, характеризующихся высокой вероятностью смерти. Если холецистит гнойный, то его лечение возможно только с применением хирургических методов. Это чрезвычайно опасно для жизни состояние, требующее немедленного вмешательства медиков.

Суть патологии
Гнойное воспаление в стенках жёлчного пузыря — крайне болезненное и опасное заболевание. Опасность его в том, что большие количества экссудата в полости пузыря приводят к перфорации его стенок, что, в свою очередь, чревато очень серьёзными последствиями.
Если гнойное содержимое попадает в полость брюшины через перфорированные стенки, развиваются состояния, угрожающие жизни пациента: перитониты, септические поражения, абсцессы. Другая опасность нагноения в жёлчном пузыре в том, что развивается патология очень быстро, но при этом не имеет специфических признаков.
Гнойный процесс может развиваться у тяжёлых пациентов с патологиями брюшной полости, находящихся в реанимации. Тяжесть состояния не позволяет таким пациентам описывать свои симптомы, а методов, позволяющих диагностировать гнойный процесс в таком состоянии, нет.
Причины гнойного холецистита
В большинстве случаев причина воспаления жёлчного пузыря кроется в желчнокаменной болезни. Это один из наиболее частых факторов, приводящих к нагноению. Механизм же развития воспалительного и гнойного процесса заключается в том, что под влиянием определённых факторов нарушается проходимость или моторика органа.
К ним относятся:
- паразитарные инвазии,
- инфекционные заболевания, протекающие в кишечнике, печени или жёлчном пузыре,
- закупорка конкрементом или патологическим новообразованием протока жёлчного пузыря.
Также имеют, значение факторы, приводящие к недостаточному кровоснабжению пузырных стенок. К ишемии приводят:

- уменьшение общего объёма крови в организме вследствие травматической кровопотери или дегидратации,
- шоковые состояния,
- недостаток функциональности сердца и сосудов,
- сахарный диабет,
- атеросклероз,
- приём некоторых лекарственных или наркотических средств.
Из-за нарушения кровоснабжения стенки пузыря его функциональность значительно сокращается: происходит застой и изменение параметров жёлчи, ухудшается перистальтика. В результате застойных явлений ишемия прогрессирует, начинаются некротические процессы, а сама стенка перфорируется.
У пациентов с патологиями органов брюшной полости в тяжёлом состоянии, находящихся в реанимации, нарушение кровоснабжения происходит вследствие того, что питательные вещества поступают в организм не через желудочно-кишечный тракт. Часто у них наблюдается вторичная ишемия.
Из-за дефицита кровоснабжения иммунные механизмы на поражённом участке не работают, поэтому легко происходит инфицирование через кровь или из соседних органов по протоке, выводящей жёлчь. Кроме инфекционных агентов, в развитии гнойного процесса могут играть роль паразитирующие микроорганизмы, скапливающиеся в протоке или самом органе.
В результате паразитарной инвазии жёлчный пузырь может воспаляться также из-за застойных явлений и нарушения кровоснабжения пузырной стенки.
Клиническая картина заболевания
Острый, стремительно развивающийся гнойный холецистит, обычно характеризуется острой, интенсивной, ярко выраженной болью с правой стороны брюшины. Ощущения могут иррадиировать под лопатку, в область плеча.
Симптомы любого гнойного процесса это, прежде всего, острая болезненность и повышение температуры. Болезненные приступы продолжительны, при этом наблюдается увеличение сердечного ритма, выступление испарины, бледность кожных покровов.

Протекание гнойного процесса характеризуется значительным повышением температуры. У пациентов наблюдаются лихорадочные явления, обильное потоотделение. При низком уровне иммунитета и у людей преклонного возраста температура может держаться в пределах субфебрилитета.
У пациентов с гнойным холециститом отмечается комплекс диспептических симптомов: тошнота, рвота, метеоризм. Пациенты жалуются на рези в животе. Может наблюдаться изменение цвета кожи и глазных склер, кожные покровы из-за разлития жёлчи становятся желтоватыми, хотя этот признак не является специфическим при нагноении жёлчного пузыря.
Диагностические методы
При проведении физикального осмотра выявляется уплотнение и увеличение объёма жёлчного пузыря, некоторое выпирание нагноённой области. К выраженным диагностическим признакам гнойного холецистита также относят жалобы пациентов на приступы сильной боли в правом боку, высокую температуру, проявления интоксикации организма.

Проводится общий анализ крови. При протекании воспалительных и гнойных процессов увеличивается СОЭ, наблюдается лейкоцитоз, признаки анемии, изменение состава и консистенции крови.
Кровь становится более густой, в ней могут быть выявлены токсические виды лейкоцитов. Проводятся печёночные пробы, изучается анамнез на предмет выявления провоцирующих факторов.
Также проводится исследование под названием динамическая сцинтиграфия гепатобилиарной системы для оценки общей функциональности органа и степень оттока жёлчи.
Назначаются исследования, позволяющие визуально оценить состояние жёлчного пузыря и протекание в нём гнойного процесса. К таким методам относятся ультразвук, компьютерная томография, магнитно-резонансная томография.
Для дифференциации гнойного холецистита от инфаркта обязательно проводят электрокардиограмму, так как иногда сердечные приступы по ощущениям могут напоминать жёлчную или печёночную колику.
Лечение гнойного холецистита
Лечение нагноения жёлчного пузыря проводится исключительно в условиях стационара с применением хирургических методов. Вмешательство медиков при таком процессе требуется в кратчайшие сроки, так как патология развивается стремительно и может очень быстро привести к летальному исходу.
Кроме того, при отсутствии лечения патология приводит к необратимым изменениям и полной или частичной утрате органом функциональности.
Медикаментозное лечение применяется для облегчения симптомов и подготовки пациента к проведению оперативного вмешательства. Обязательно применяются анальгезирующие средства, так как гнойный холецистит протекает чрезвычайно болезненно.
При выявлении инфицирования и определении типа инфекционного агента назначаются антибактериальные, противовирусные, противогрибковые средства. Могут применяться антибиотики широкого спектра действия. Если диагностирована паразитарная инвазия, проводится терапия от выявленного типа паразитирующих организмов. Лечение включает использование жаропонижающих, спазмолитических, противовоспалительных препаратов.
Сегодня хирургическое лечение проводится в основном с применением метода лапароскопии. Это малоинвазивный метод, позволяющий минимизировать травмирование пациента во время проведения операции. В большинстве случаев гнойного холецистита показано удаление поражённого патологическим процессом органа.
Если по каким-либо причинам проведение операции невозможно, проводится биопсия поражённого органа, отводится гнойный экссудат, промывается пузырная полость, в неё вводятся растворы антибиотиков и дезинфицирующие средства.
Оперативное вмешательство с общей анестезией может быть невозможным по причине преклонного возраста пациента или его крайне тяжёлого состояния. Так как прогрессирование нагноения часто грозит летальным исходом, медиками оцениваются риски: что в данном случае более опасно для больного — хирургическое вмешательство или его отсутствие. Действовать медики должны в любом случае незамедлительно.
Диета при гнойном холецистите

Режим питания при протекании гнойного холецистита является одним из самых важных аспектов лечения. В первые два или три дня после начала гнойного процесса пациентам показано полное голодание.
После этого пища начинает вводиться постепенно, преимущественно жидкой или полужидкой консистенции, небольшими порциями с соблюдением диетических норм.
Пока наблюдается острая симптоматика, принимаемая пища должна быть максимально щадящей для органов пищеварительного тракта.
Рекомендовано тёплое питьё: разбавленные фруктовые соки, отвар шиповника, некрепкий чёрный или зелёный чай. Из еды предпочтение отдаётся максимально измельчённой пище: протёртым супам, полужидким слизистым кашам, киселям, фруктовым муссам и желе.
В рацион постепенно добавляются нежирные сорта мяса или рыбы, приготовленные методом паровой обработки, нежирные молочнокислые продукты, протёртые каши, подсушенный белый хлеб.
По мере выздоровления пациентам увеличивают калорийность рациона, однако диета всё равно должна соблюдаться. Необходимо исключить жирные, жареные, чрезмерно острые или солёные продукты, консерванты, копчёности. Противопоказан алкоголь. Не рекомендуется пить сладкие газированные напитки, крепкий кофе и чай. В первые три или четыре недели заболевания необходимо исключить из рациона бобовые, чеснок, лук, редьку, цельное молоко.
Прогноз и осложнения заболевания
Нагноение жёлчного пузыря всегда имеет неблагоприятный прогноз, так как прогрессирует очень быстро и чревато развитием опасных последствий. Гнойное воспаление жёлчного пузыря может привести к развитию поддиафрагмального абсцесса, холангита, перитонитов, чреватых высокой вероятностью летального исхода. Возможно также попадание гноя в кровеносную систему, и общее заражение организма (сепсис).
В некоторых случаях эмпиема или нагноение перетекают в деструктивные формы холецистита: флегмонозную или гангренозную. Нередко даже при эффективном лечении жёлчный пузырь в значительной мере или полностью утрачивает функциональность.
Это происходит в результате обширного рубцевания стенок пузыря и пространства вокруг него. Утрата жёлчным пузырём функциональности может в свою очередь привести (и очень часто приводит) к развитию панкреатита.
Видео
Калькулезный холецистит.
Загрузка…
Одним из самых опасных осложнений холецистита считается гнойный холецистит. Нужно в срочном порядке приступить к лечению, но сначала пройти обследования. Чтобы добиться положительной динамики, больной должен соблюдать рекомендации врача и отказаться от самолечения, которое может привести к летальному исходу.
Что такое гнойный холецистит?
Это серьезная болезнь, опасная осложнениями. В процессе болезни происходит скопление гнойного экссудата в области, где расположен желчный пузырь, что опасно перитонитом, панкреатитом или сепсисом.
Заболевание сложно диагностировать, поскольку симптомы схожи с признаками других болезней. Зачастую пациенты не могут описать жалобы, а свое тяжелое состояние списывают на патологию в послеоперационный период. Эта болезнь встречается в 3% случаях. Женщины намного чаще подвержены ей.
Болезнь развивается так быстро, что ее порой не успевают диагностировать. В правой половине брюшины скапливается гной, развивается интоксикация организма. Выделяют 3 формы холецистита:
- Флегмона.
- Абсцесс.
- Эмпиема (рисунок справа).
Диагностика сложна даже в острый период, поскольку присутствуют дополнительные факторы. При пальпации боль становится сильнее и растекается по брюшной полости. Это первый признак того, что воспаление поразило большую часть брюшины. Печень и желчный пузырь увеличиваются в размерах.
Причины появления
Пациенты задаются вопросом, почему возникает это серьезное заболевание. Причин появления болезни много:
- снижение кровоснабжения пузырных стенок. Это происходит в случае потери крови и обезвоживания;
- нервные потрясения;
- хроническая сердечная недостаточность;
- опухоль;
- камни в почках или печени;
- сахарный диабет;
- атеросклероз;
- длительный прием наркотических средств.
Это основные причины возникновения гнойного холецистита. Они провоцируют застой крови, мешают оттоку желчи, нарушают работу желчного пузыря. Его стенки растягиваются из-за скопления лишней жидкости, прогрессирует ишемия.
Холецистит может возникнуть также в случае серьезных травм брюшной полости, после хирургического вмешательства, кишечной инфекции, ожогов. Причиной возникновения нагноения в брюшной полости иногда выступает беременность.
Выявить гнойный холецистит сложно, так как болезнь нередко возникает на фоне других серьезных патологий. Пациент жалуется на сильную боль, особенно при нажатии на правый бок. Приступ напоминает желчную колику, картина смазана, и врач путает эти заболевания.
Во время обострения пациент не может подняться, ему приходится лежать на боку с поджатыми ногами. Кожа становится бледной, учащается сердцебиение, усиливается потливость. Боль отдает в плечо и ниже, в лопатку. Температура быстро поднимается, у больного начинается озноб. При гнойном холецистите поражаются другие органы, возникают метеоризм, тошнота и рвота.
Диагностика
Врачам сложно диагностировать гнойный холецистит. После собирания анамнеза и предварительного исследования назначается детальное обследование, чтобы подтвердить заболевание. Пациент сдает ряд анализов: общий анализ крови, на инфекцию, биохимический.
Но этого не всегда достаточно. Регулярно проводится осмотр больного, и врач обращает внимание на цвет эпидермиса. Часто на фоне болезни возникает желтуха. В этом случае назначают дополнительные анализы, чтобы исключить паразитарную инвазию. На фоне общей картины понижается гемоглобин, состояние больного ухудшается. Больной в обязательном порядке сдает печеночные пробы.
Чтобы установить все детали и подтвердить воспалительный процесс, предписывается инструментальная методика:
- УЗИ;
- динамическая гепатобилисцинтиграфия;
- компьютерная томография;
- гастродуоденоскопия.
Лечение и диета
Проводить терапию необходимо под строгим наблюдением врача в стационаре, больного готовят к операции. Медлить нельзя, так как патология развивается быстро, жизни пациента угрожает опасность. Если не назначить всестороннее обследование и лечение на ранней стадии, возможно потерять орган. Для облегчения симптомов врач прописывает лекарственные препараты, в том числе анальгезирующие средства, которые снижают болезненность.
Если во время диагностики обнаружены инфекционные агенты, назначаются противовирусные, антибактериальные и противогрибковые препараты. В редких случаях применяют антибиотики широкого спектра действия. В случае если при обследовании обнаружена инвазия паразитарного типа, предписывается дополнительная терапия. К основному списку лекарств добавляют жаропонижающие, противовоспалительные и спазмолитические лекарственные средства.
Современное хирургическое вмешательство проводится по методу лапароскопии. Этот способ относительно новый и малоинвазивный. Весь желчный пузырь не удаляется, хирург иссекает только пораженные участки и откачивает гной.
Но иногда по жизненным показаниям проводить операцию нельзя. В этом случае проводится биопсия желчного пузыря. Во время процедуры промывают пораженную область, выкачивают гнойный экссудат, локально вводят антибиотики и дезинфицирующие препараты. Операция под общей анестезией невозможна в случае преклонного возраста, а также общего тяжелого состояния больного. Лечащие врачи анализируют ситуацию и принимают оптимальное решение, которое спасет жизнь пациенту.
Помимо лекарственных препаратов, которые снижают воспаление и уменьшают боль, больной должен соблюдать диету, которую назначит лечащий врач. Необходимо пить много жидкости — отвар шиповника, фруктовые соки (желательно разбавлять теплой кипяченой водой), чай, кисель.
Разрешены нежирные супы, жидкие каши, фруктовые муссы. Постепенно вводить в рацион рыбу и мясо, главное, чтобы они были нежирными и приготовлены на пару. Можно включить в рацион белый хлеб (лучше сухарики) и молочнокислые продукты.
Размер порции и калорийность увеличиваются по мере выздоровления больного. Но строго запрещены соленые и копченые продукты, консервы и маринады, алкоголь, газированные напитки, кофе и острая еда. В первое время после хирургического вмешательства придется отказаться от молока, чеснока, лука и бобовых.
Профилактика заболевания
Любое заболевание можно предупредить и избежать тяжелых последствий. Чтобы снизить риск гнойного холецистита, медики рекомендуют соблюдать простые правила:
- лечить инфекционные болезни вовремя;
- отказаться от быстрых перекусов на бегу;
- регулярно посещать кабинет УЗИ;
- составить режим дня и следовать ему;
- заниматься спортом и вести здоровый образ жизни;
- контролировать вес;
- избегать стрессовых ситуаций;
- постараться не перегружать организм и не выполнять тяжелую физическую работу.
Гнойный холецистит — опасное, серьезное заболевание. Игнорировать болезнь ни в коем случае нельзя, в итоге могут возникнуть осложнения, которые приведут к гибели больного. Каждому пациенту нужно соблюдать простые правила, которые помогут не только восстановить организм после болезни, но и держать тело в тонусе.
Видео
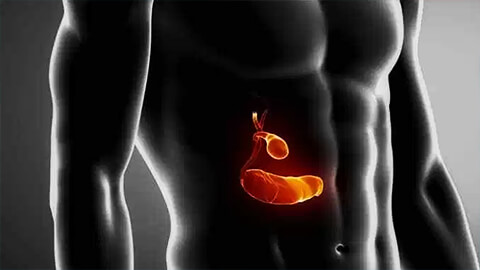
Холецистит – это воспаление желчного пузыря. Сопровождается нарушением работы желчевыводящей системы и выраженным застоем желчи. Статистически составляет 10-12% случаев среди заболеваний органов пищеварительной системы и чаще всего проявляется у лиц женского пола в возрасте после 40 лет.
Диагностикой и лечением этого заболевания занимается гастроэнтеролог.
Холецистит – что это за болезнь?
Если желчь длительное время лишена естественного оттока, она застаивается и воздействует на эпителий внутренних стенок, нарушая его барьерную функцию. В результате патогенные микроорганизмы легко проникают в полость органа, начинают активно размножаться и вырабатывать токсины, которые вызывают местное повышение уровня гистаминов. Возникает воспалительный процесс с отеком и болевым синдромом. Повышенная активность лейкоцитов в зоне поражения приводит к появлению гнойных и даже гангренозных изменений в тканях, которые в отсутствии лечения распространяются на более глубокие слои желчного пузыря и прилегающие органы.
Причины заболевания
Основная причина патологии – инфекционное поражение и нарушение оттока желчи. В роли патогенного возбудителя выступают стафилококк, стрептококк, кишечная палочка, вирусы гепатита, лямблии и даже круглые черви. Они проникают в область желчного пузыря через кровь и лимфу, провоцируя воспаление.
Нарушения желчного оттока могут вызвать:
- желчнокаменная болезнь (у взрослых сопровождает холецистит в 80-95% случаев);
- дискинезия желчевыводящих путей – ослабление эвакуаторной функции желчного пузыря;
- дислипидемии (нарушения жирового обмена);
- аномалии строения и различные новообразования, которые затрудняют дренаж желчи – кисты, опухоли, рубцы, сужения и искривления протоков;
- дисфункция клапанов;
- дисхолия – изменение состава желчи с увеличением ее вязкости;
- злоупотребление алкоголем и курением — провоцируют спазм и дискинезию ЖВП;
- гормональные изменения — снижают тонус гладкой мускулатуры.
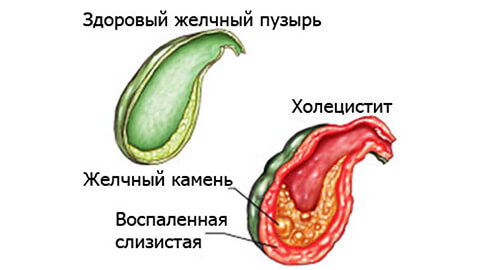
Среди факторов воспаления отдельно стоит упомянуть аллергические реакции и хронические заболевания пищеварительной и эндокринной систем – диабет, гастрит, панкреатит. В частности, панкреатобилиарный рефлюкс – заброс ферментов поджелудочной железы в желчный пузырь – провоцирует развитие ферментативного холецистита.
Симптомы заболевания проявляются на фоне психологических нагрузок, неправильного питания, гиподинамии.
Внимание! В мегаполисах развитых стран диагноз «холецистит» имеет тенденцию к омоложению. Это вызвано нездоровым образом жизни и высоким уровнем постоянного стресса среди работающего населения.
Виды холецистита, их симптомы и признаки
Общий симптомокомплекс при холецистите представлен набором характерных синдромов:
- болевой – боль локализована в правом подреберье, может быть острого или ноющего характера;
- диспептический – тошнота, рвота, плотный налет на языке, отрыжка, метеоризм, нарушения стула;
- воспалительно-интоксикационный – повышение температуры от субфебрильной до 39 С, лихорадка, озноб, усиленное потоотделение;
- аллергический синдром в виде зуда и кожных высыпаний – характерен для паразитарных форм холецистита;
- астено-вегетативный – слабость, подавленность, раздражительность, бессонница;
- желтушный – механическая желтуха с изменением цвета кожных и слизистых покровов, глазных склер.
Упомянутые синдромы холецистита зависят от формы, типа и стадии заболевания.
Классификация холецистита
По активности проявления холецистит может быть:
- острый – с ярким течением и выраженной симптоматикой; характерна высокая интоксикация с приступообразным болевым синдромом;
- хронический – вялотекущий, с мягким проявлением симптомов (температура может отсутствовать, боль легкая, ноющая, тошнота не выражена, рвоты нет).
По наличию конкрементов:
- калькулезный – с камнями в полости желчного пузыря; встречается в 90% случаев заболевания; часто провоцирует обострения с желтушным синдромом, коликами, интоксикацией;
- некалькулезный – бескаменный холецистит; объединяет примерно 10% случаев; характерен в основном для молодежи.
По проявлению патологического процесса:
- катаральный – легкое течение с благоприятным прогнозом;
- флегмонозный и гнойный – острый воспалительный процесс с высоким риском осложнений;
- гангренозный – выраженные деструктивные изменения с некрозом тканей;
- смешанный.
Внимание! Холецистит имеет сходную клиническую картину с аппендицитом, панкреатитом, язвенной болезнью, пиелонефритом и рядом других заболеваний, поэтому самостоятельная диагностика и лечение недопустимы и очень опасны!
Осложнения холецистита:
- холангит – воспаление желчных протоков;
- дуоденит – воспаление двенадцатиперстной кишки;
- реактивный гепатит;
- эмпиема желчного пузыря – скопление гноя в полости органа;
- лимфаденит – воспаление прилегающих лимфоузлов;
- разрыв пузыря;
- появление свищей и гангренозных участков;
- перитонит — воспаление брюшины.
Как проходит диагностика
Обследование включает визуальный осмотр со сбором анамнеза и вынесением предварительного диагноза, а также комплекс лабораторно-инструментальных методик для получения более полной картины состояния.
Лабораторные методики:
- общий анализ мочи;
- общий анализ крови для выявления воспаления – уровень лейкоцитов и нейтрофилов, СОЭ;
- биохимический анализ крови – уровень билирубина, щелочной фосфатазы, АСТ, АЛТ и др.;
- биохимическое исследование желчи – содержание белков, иммуноглобулинов, билирубина, пищеварительных ферментов;
- бакпосев желчи с определением инфекционного возбудителя;
- микроскопия желчи – проверяют наличие микролитов, кристаллов билирубина и холестерина, клеток эпителия и коричневых пленок, лейкоцитов, слизи;
- анализ на сахар, липидограмма, тест на уровень панкреатической амилазы выявляют сопутствующие заболевания – сахарный диабет, панкреатит, липидемии и пр.;
- иммуноферментный анализ (ИФА) на антитела к паразитам (лямблиям, гельминтам);
- копрограмма.
Инструментальные методики используют для уточнения диагноза и в качестве вспомогательных мер при лабораторных исследованиях:
- УЗИ определяет размеры пузыря, наличие деформаций и конкрементов в протоках и полости;
- ЭКГ – для дифференциальной диагностики с инфарктом миокарда;
- эзофагогастродуоденоскопия – для исключения патологий в верхних отделах ЖКТ;
- холецистография (рентген желчного пузыря) и гепатобилисцинтиграфия (радиоизотопное исследование) выявляют мельчайшие конкременты и незначительные пороки желчевыводящих путей;
- КТ или МРТ с контрастом – выявляют изменения мягких тканей;
- панкреатохолангиография – для оценки состояния поджелудочной железы;
- дуоденальное зондирование – для забора пищеварительных соков, желчи.
Список методик может изменяться и дополняться. В тяжелых случаях, когда неинвазивные методы обследования не дают полной картины, используют лапароскопическую диагностику.
Холецистит: лечение острой и хронической формы
Терапия заболевания имеет 4 основных направления:
- Устранение или ослабление симптомов;
- Воздействие на причину заболевания;
- Восстановительная терапия органа;
- Коррекция образа жизни для профилактики рецидивов.
В этих целях применяют медикаментозное лечение, физиотерапию, диетическое питание, хирургические методы лечения.
Важно! При острой форме заболевания в первые дни назначают щадящее голодание с внутривенным питанием организма. Это позволяет разгрузить гепатобилиарную систему.
Медикаментозная терапия включает следующие классы препаратов:
- антибиотики;
- спазмолитики;
- обезболивающие средства;
- НПВС для ликвидации воспалительного процесса;
- пищеварительные ферменты;
- желчегонные средства;
- пре- и пробиотики;
- прокинетики – для восстановления естественной эвакуаторной функции желчного пузыря и его протоков.
Препараты назначают в комплексе, с поправками на общее состояние пациента. Если диагностирован хронический холецистит, терапия антибиотиками проводится только в стадии обострения.
Физиотерапию используют при выходе из острой формы, в основном при лечении некалькулезной патологии. Назначают:
- УВЧ;
- амплипульс;
- диатермию;
- индуктотермию;
- микроволновую терапию;
- озокеритовые аппликации;
- ЛФК.
В период ремиссии большое внимание уделяют курортно-санаторному лечению с применением щелочных минеральных вод.
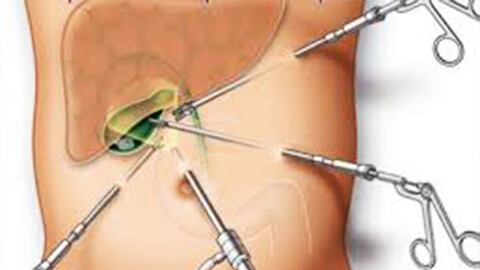
Хирургическое лечение панкреатита используют на стадии обострения при наличии выраженных деструктивных изменений или обширного гнойного процесса. Холецистостомию (дренирование) применяют для откачивания инфицированной желчи, чаще всего ее проводят методом лапароскопии. Холецистэктомию (удаление желчного пузыря) проводят открытым способом или с использованием лапароскопа.
Диетическое питание для каждого пациента разрабатывают индивидуально. Основой служит диета №5 по Певзнеру. Основные правила:
- Продукты перед употреблением измельчают.
- Из рациона удаляют раздражающие ингредиенты: острое, специи, соленья и маринады, растения с высоким содержанием эфирных масел (репа, редька, чеснок, мята, мелисса), чай, кофе, газировку.
- Избегают жареной пищи и животных жиров, включая жирные сорта мяса, сливочное масло, жирный творог и сливки, сало, копчености, ливер, колбасы; при калькулезном холецистите исключают яичные желтки и ограничивают количество растительных масел – их желчегонное действие может спровоцировать приступ колики.
- Стараются ограничить содержание бродильных продуктов – бобовых, капусты, свежих фруктов, сладостей.
Питание должно быть дробным, не менее 5-6 раз в день с потреблением большого количества чистой негазированной воды – 1,5-2 литра.
