Гнойный воспаление у новорожденного

Причины
Конъюнктивит. Наиболее часто причиной конъюнктивита у новорожденных являются бактерии (стафилококки, стрептококки, кишечная палочка и др.), а также хламидии. Гонорейные конъюнктивиты после введения повсеместной профилактики гонобленнореи (поражение глаз гонококком происходит при заражении от матери во время прохождения плода по родовым путям) редки, но очень опасны, так как приводят к слепоте. Могут также встречаться вирусные конъюнктивиты, вызываемые чаще всего аденовирусами, и химические — после закапывания 30% раствора альбуцида с целью профилактики гонобленнореи.
Мастит новорожденных. Возбудителем мастита чаще всего являются стафилококки (золотистый и элидермальный), но причиной могут быть и другие бактерии (стрептококк, синегнойная палочка и др.). Возбудитель проникает в ткань молочной железы чаще всего при нарушении целостности кожи над ней (царапины, расчесы, сыпи), а также через кровь — гематогенно.
Омфалит. Возбудителями воспаления является гнойная инфекция. Воспаление возникает при нарушении правил обработки пуповинного остатка и пупочного кольца, дефектах ухода. Пупочная область может стать входными воротами для инфекции, откуда возбудитель попадает в кровь и приводит к генерализации процесса, вызывая серьезные осложнения (остеомиелит, сепсис и др.).
Остеомиелит новорожденных. Почти все остеомиелиты у новорожденных вызываются золотистым стафилококком, но причиной также может быть и грамотрицательная флора. Микробы попадают в костную ткань, как правило, гематогенно.
Пиодермии. Возбудителями пиодермии чаще всего являются стафилококки.
Симптомы
Конъюнктивит. Могут поражаться один или оба глаза. Основными признаками конъюнктивита являются покраснение, отечность век и конъюнктивы, слезотечение и гной-нос отделяемое из глаз. Веки склеиваются, особенно после сна, глазки открываются с трудом. Общее состояние, как правило, не страдает, сон, аппетит не нарушены.
Мастит новорожденных. На фоне имеющихся проявлений гормонального криза обращает на себя внимание увеличение в размерах железы (как правило, одной) и ее уплотнение (инфильтрация). При пальпации железы из выводных протоков может выдавливаться гной, пальпация болезненна. Затем возникает флюктуация, свидетельствующая об образовании гнойника. Часто присоединяется покраснение кожи над пораженной грудной железой. Следует помнить, что у новорожденных это проявление воспаления может быть выражено нерезко или даже отсутствовать. Общее состояние ребенка обычно ухудшается, снижается аппетит, повышается температура, нарушается сон, ребенок становится беспокойным.
Омфалит. Заболевание проявляется обычно на 1— 2-й неделях жизни с картины мокнущего пупка (катарального омфалита). Через несколько дней присоединяется гнойное отделяемое из пупка (гнойный омфалит), возникает отек и покраснение пупочного кольца. Кожа вокруг пупка становится горячей на ощупь, может наблюдаться расширение вен передней брюшной стенки. Заживление пупочной ранки запаздывает. Гнойно-некротический процесс может быстро распространиться на все слои брюшной стенки, вплоть до брюшины. В последнем случае развивается перитонит. Прогрессирующее воспаление, приводит иногда к некрозу кожи с обширным дефектом мягких тканей. Поэтому при нагноении пупочной ранки показана консультация хирурга.
Остеомиелит новорожденных. Чаще всего поражаются бедренные и плечевые кости в области суставов (эпифизы). Заболевание начинается остро с резкого нарастания симптомов интоксикации: ребенок отказывается от груди, появляются изменения со стороны нервной системы — вялость, сменяющаяся беспокойством, болезненный крик. Характерны подъемы температуры выше 38°С. В это же время отмечается ограничение движений в пораженной конечности, болезненность при пассивных движениях и ее пальпации. Через 1— 2 дня появляются симптомы артрита: припухлость в суставе, пастозность и отек кожи над пораженной областью. Остеомиелит очень часто является проявлением септикопиемической формы сепсиса.
Пиодермии. Различают следующие стафилококковые поражения кожи: везикулопустулез, пузырчатка новорожденных, эксфолиативный дерматит Риттера.
Везикулопустулез — воспаление в области устьев потовых желез. Начинается на 1—2-й неделе жизни. В естественных складках кожи (паховых,, подмышечных), на коже головы, живота, бедер появляются мелкие пузырьки размером 1—3 мм. Их содержимое поначалу прозрачное, а через 1—2 дня становится мутным, гнойным. Через 2—3 дня пузырьки лопаются с образованием корочек. Высыпания продолжаются несколько дней. Общее состояние ребенка не нарушено.
Пузырчатка новорожденных — более тяжелая форма пиодермии. Характеризуется появлением больших по размеру (до 0,5—1 см) пузырьков и пузырей, наполненных серозно-гнойным содержимым. Расположены обычно на нижней части живота, в естественных складках, на конечностях. Количество пузырей увеличивается в течение нескольких дней, в связи с этим они имеют разные размеры и стадии развития. После вскрытия пузырей появляются эрозии, корки не образуются. Возможно присоединение симптомов интоксикации с повышением температуры, ухудшением состояния. Длительность заболевания до 2—3 недели.
Эксфолиативный дерматит Риттера — наиболее тяжелая форма пиодермии. Заболевание начинается с появления локального покраснения, мокнутия кожи с образованием трещин (в паховых складках, вокруг пупка). В течение нескольких часов покраснение распространяется на всю кожу, тело новорожденного приобретает вид обожженного кипятком, в дальнейшем на коже появляются пузыри, трещины, эрозии. Характерен симптом Никольского: при прикосновении к внешне не измененной коже она отслаивается с образованием пузырей. Состояние больных тяжелое, отмечаются высокая температура, другие признаки инфекционного токсикоза, резкие воспалительные изменения в анализе крови. Через 10—14 дней от начала заболевания при интенсивном лечении и благоприятном течении заболевания наступает заживление (эпителизация) кожи. Вместе с тем при данной патологии высок риск развития сепсиса и появления других очагов инфекции (отит, пневмония, энтероколит) с летальным исходом.
Диагностика
Конъюнктивит. Для уточнения возбудителя при бактериальном конъюнктивите проводят бактериологическое исследование отделяемого из глаз. Длительно текущие, плохо поддающиеся лечению конъюнктивиты позволяют заподозрить хламидийную природу заболевания. В этом случае показано также обследование матери (соскоб из шейки матки с последующим исследованием содержимого). Дифференциальный диагноз проводят с дакриоциститом — воспалением слезного мешка вследствие, врожденного недоразвития слезоотводящих путей. При дакриоцистите гной выделяется при надавливании на область слезного мешка. Особенности лечения — массаж слезного мешка сверчу вниз 3—4 дня, при неэффективности — консультация офтальмолога.
Омфалит. Диагностика проводится по тем же принципам, что и при мастите.
Остеомиелит новорожденных. Кроме общепринятых методов диагностики локализованных гнойных инфекций (см. Мастит) при подозрении на остеомиелит применяется рентгенологическое исследование. На рентгенограмме вначале обнаруживают расширение суставной щели, а на 2—3-й неделях заболевания — разной степени выраженности очаги деструкции, а также может наблюдаться секвестрация кости.
Лечение
Конъюнктивит. Промывают глаза раствором калия перманганата 1 : 8000 4—6 раз в сутки, закапывают в конъюнктивальный мешок по 1-й капле 0,25% раствора левомицитина или 20% раствора альбуцида 4—6 раз в сутки.
Мастит новорожденных. В стадии инфильтрации показаны повязки с 15—20% раствором димексида на молочные железы. При подозрении на гнойный мастит необходимо проконсультировать ребенка у детского хирурга. При появлении симптомов интоксикации, угрозе распространения инфекции показана антибактериальная терапия.
Омфалит. При катаральном омфалите показано местное лечение — обработка пупочной ранки 3% раствором перекиси водорода, затем или 5% раствором марганцовокислого калия, или % спиртовым раствором йода, или 2% спиртовым раствором бриллиантового зеленого. Показаны также курсы УФО пупочной ранки. Лечение гнойного омфалита проводится в отделении патологии новорожденных. Кроме местного лечения назначают антибиотики широкого спектра действия (ампициллин, оксациллин), а после получения результатов бактериологического исследования — антибиотики с учетом чувствительности возбудителя. При выраженной интоксикации показана инфузионная терапия.
Остеомиелит новорожденных. При постановке диагноза остеомиелит ребенок подлежит переводу в хирургический стационар. Консервативное лечение заключается в антибактериальной (применяются линкомицин, аминогликозиды), дезинтоксикационной терапии, заместительной иммунотерапии (антистафилококковый гамма-глобулин, антистафилококковая плазма при установленном возбудителе), свежезамороженная плазма, симптоматическая терапия. Показана иммобилизация пораженной конечности при помощи лонгеты из поливика.
Пиодермии. Если инфекционная патология выявлена в роддоме, ребенок подлежит немедленному переводу в инфекционное отделение новорожденных. При всех зарегистрированных случаях локализованной гнойной инфекции в районную СЭС подастся экстренное извещение об инфекционном заболевании и проводится комплекс санитарно-противоэпидемических мероприятий в соответствии с приказом № 178 МЗ РБ от 1995 г. Детям, находившимся в этой палате, производят смену белья. Кожные покровы у них должны тщательно осматриваться во время каждого пеленания. Местное лечение пиодермии при везикулопустулезе заключается в удалении гнойничков стерильными ватными шариками, смоченными 70% спиртом, и обработке пораженных участков I— 2% раствором бриллиантового зеленого или другими антисептиками. Показаны ежедневные гигиенические ванны. При пузырчатке проводят вскрытие пузырей с последующей обработкой кожи анилиновыми красителями, следя за тем, чтобы содержимое пузырей не попало на здоровую кожу. При эксфолиативном дерматите Риттера непораженные участки кожи обрабатывают антисептическими растворами, а на пораженные накладывают компрессы с жидкостью Бурова. Ребенка помещают в микроклиматический кювез, создавая необходимую температуру и влажность окружающей среды. При подсыхающих поражениях применяют смягчающие кремы с 0,1% раствором витамина А. При обильных мокнутиях применяют присыпку 5% окиси цинка и тальк. Пеленают детей в стерильные мягкие пеленки, купают по назначению врача в стерильной воде. Общая терапия назначается при наличии симптомов интоксикации и заключается в антибактериальной, инфузионной, иммуно-корригирующей и симптоматической терапии.
Сепсис представляет собой системную воспалительную реакцию в ответ на инфицирование. Гнойно-септические заболевания новорожденных характеризуются наличием первичного очага и циркуляцией инфекции в кровяном русле. Клиническая картина подобных поражений может включать лихорадку, диспептические явления, землистый оттенок кожи, а также образование вторичных очагов в костях и суставах, головном мозге и жизненно важных органах.
Общая характеристика
Гнойно-септические заболевания новорожденных начинают развиваться после попадания инфекционных агентов – условно-патогенных и гноеродных микроорганизмов – в кровь и сопровождаются тяжелыми симптомами со стороны внутренних органов и систем.
Генерализованная форма сепсиса может развиваться молниеносно или прогрессировать в течение нескольких недель
Согласно статистике, распространенность сепсиса у грудничков составляет не более 0,8%. Однако этот показатель гораздо выше у недоношенных и детей, которые сразу после рождения попадают в отделение интенсивной терапии, – 14%.
Младенческая смертность в неонатальном периоде стабильно высока – от 30 до 40%.
Генерализованная форма сепсиса в некоторой степени обусловлена неполным формированием защитных механизмов и иммунитета у ребенка, патологическим течением беременности. Ее развитию способствуют пограничные состояния новорожденных – обратимые изменения на коже и слизистых, а также в пищеварительных и выделительных органах. Например, физиологическая желтуха или родовая опухоль.
Причины
Почти в половине случаев возбудителями инфекционного процесса являются стрептококки и стафилококки. Второе место по частоте занимают грамотрицательные бактерии – кишечная и синегнойная палочки, клебсиелла и прочие. Меньше 10% приходится на смешанные инвазии: чаще всего это сочетание грибов рода кандида со стафилококком.
Инфекция способна проникнуть в детский организм через кожные покровы и слизистые оболочки, пупочную ранку, пищеварительный тракт и мочевыводящие пути. Первичные очаги представлены, как правило, пиодермией, конъюнктивитом, омфалитом, инфекционными поражениями дыхательных и мочевыводящих путей. В отдельных случаях распространению бактериальных эндотоксинов предшествует энтерит или дисбактериоз.
Факторы риска:
- недоношенность;
- внутриутробная гипоксия или инфекция;
- черепно-мозговая травма, полученная в ходе родоразрешения;
- длительное нахождение на искусственной вентиляции легких;
- получение парентерального питания путем внутривенных вливаний;
- экстренное оперативное вмешательство в первые дни жизни;
- установка пупочного катетера.
Вероятность инфицирования повышается, если мать новорожденного страдает кольпитом, эндометритом, маститом, бактериальным вагинозом. Важную роль играет состояние иммунной системы малыша: снижение защитных сил возможно при неполноценном питании беременной или имеющейся ВИЧ-инфекции.
Классификация
Сепсис новорожденных классифицируется по времени появления и характеру течения. По времени появления он бывает перинатальным и постнатальным. Основное отличие этих двух видов состоит в расположении первичного очага, который может быть как вне, так и внутри организма самого ребенка.
Прогноз заболевания в значительной степени зависит от ранней диагностики и начала лечения
По характеру течения гнойное воспаление бывает стремительным, острым, подострым и затяжным. Стремительное протекание наблюдается, как правило, в первые 4 дня после рождения ребенка и представляет наибольшую опасность. Патология быстро прогрессирует, состояние ребенка неуклонно ухудшается, при неблагоприятных условиях не исключен летальный исход спустя 3–7 суток. Смерть наступает примерно у 12 маленьких пациентов из 100.
Острый сепсис длится в течение 1–2 месяцев, подострый – от 1,5 до 3, затяжной – больше 3 месяцев.
Гнойно-септическое заболевание новорожденных может иметь форму септицемии и септикопиемии. Септицемией называют заражение крови с нарушением общего состояния из-за воспаления, но гнойное поражение внутренних органов при этом отсутствует. Септикопиемия сопровождается образованием метастатических абсцессов в различных органах и тканях и чаще всего является следствием септицемии.
Симптомы
Гнойно-септический процесс без образования метастазов обычно начинается как заболевания кожи: появляется сыпь, опрелости или мокнущий пупок, воспаляется конъюнктива глаз. Предвестниками септического воспаления зачастую выступают беспокойное поведение или, напротив, вялость, частое срыгивание, ухудшение аппетита и слабая прибавка в весе.
На пике болезни может повышаться либо понижаться температура тела, нередко возникает отечность и обезвоживание. Типичные симптомы сепсиса – землистый или грязно-желтый цвет кожного покрова, мраморность и высыпания на коже.
Лечение
Терапия септического воспаления ведется в нескольких направлениях. Проводится санация гнойных очагов расположенных в мягких тканях путем вскрытия абсцессов и фурункулов, после чего накладываются повязки с антибиотиками и заживляющими препаратами. Местное лечение дополняется физиопроцедурами электрофореза и УВЧ.
Для подавления возбудителя инфекции применяются антибиотики в разных комбинациях: цефалоспорины, аминогликозиды, аминопенициллины и пр. Антимикробные средства вводятся внутривенно в течение минимум 10–15 дней в предельно допустимых дозах.
С целью повышения сопротивляемости организма проводятся плазмаферез, гемосорбция, кислородотерапия. По показаниям могут вводиться иммуноглобулины, глюкозо-солевые растворы.
В острой фазе сепсиса ребенку необходим тщательный уход и грудное вскармливание. Большую часть времени он находится в кувезе – специальном инкубаторе, в котором поддерживаются абсолютная стерильность, а также влажность и температурный режим.
Клинические рекомендации при сепсисе – это хороший гигиенический уход и кормление материнским молоком
Профилактика
Превентивные меры включают своевременное выявление и устранение инфекций мочеполовых путей беременной женщины, регулярное проведение противоэпидемиологических мероприятий сотрудниками роддомов, грамотный уход за новорожденным. Очень важно, чтобы вскармливание малыша было естественным.
Также рекомендуем почитать: сепсис у новорожденных
Почему появляется пленочка на глазах у новорожденного? При рождении на свет малыша может наблюдаться помутнение глазок. Отчего такое случается? Появление «желатинозной пленки» может говорить о воспалении, которое происходит в слезных канальцах.

Это достаточно редкое явление и бывает примерно у 5% малышей. Данную болезнь врачи называют дакриоцистит.
- Капли V.Rohto Cool от покраснения глаз помогают снять покраснение и сухость;
- Восстанавливают метаболизм слизистой;
- Препарат действует очень быстро, приносит заметное облегчение и охлаждение;
- Подходит для ежедневного применения.
Причины гнойных выделений из глаз у детей
Заболевания глаз, которые могут стать причиной гнойных выделений из глаз у новорожденных и грудничков :
Дакриоцистит новорожденных
Многие дети рождаются со слабо развитыми слезными протоками. Это означает, что слеза не может правильно уходить в носовую полость. Из-за этого в слезном мешке скапливается секрет из глаз и начинается воспаление. При этом у младенца слезиться и гноится как правило только один глаз.
Лечение в первые 3 месяца у ребенка проводят медикаментозно. Закапывают противовоспалительные капли и применяют массаж слезного мешка. В большинстве случаев дакриоцистит проходит. Иногда необходимо зондирование слезных путей.
Конъюнктивит новорожденных
Воспаление слизистой оболочки глаза в период 28 дней после рождения называют конъюнктивитом новорожденных.
Бактерии которые вызывают воспаление : золотистый стафилококк, хламидии, стрептококк и др.
Гонококковая инфекция новорожденных
При гонококковой инфекции у новорожденных очень обильные гнойные выделения, с выраженным отеком век. Возможно повреждение роговицы и развитие язв роговицы.
Глазная травма во время родов
В случае патологических родов возможно повреждение глаз, и инфицирование глаза.

Неадекватная профилактика глаз сразу после рождения
Сразу после рождения новорожденным закапывают специальные антисептические капли для профилактики. В том случае когда капли не применяют повышен риск развития конъюнктивита новорожденных.
Воспаление половых путей матери
Воспаление половых путей матери приводит к инфицированию ребенка и появлению у него признаков воспаления глаз.
Методы профилактики
Избежать развития дакриоцистита невозможно, поскольку повлиять на разрыв защитной пленки вы никак не можете. Но массаж и регулярное промывание глаз поможет избежать серьезных осложнений.
Но предотвратить развитие вирусных и бактериальных инфекций вам вполне по силам:
- каждый день, по 2-3 раза проводите гигиенические процедуры, в первый месяц лучше промывать глаза физраствором или слабым раствором Фурацилина, потом можете использовать обычную кипяченую воду;
- не прикасайтесь к лицу малыша грязными руками;
- если вы простыли, перед кормлением и общением с ребенком обязательно надевайте марлевую повязку.
Лучший способ избежать инфекционных патологий – ранее и регулярное укрепление иммунитета.
Для грудничка полезны воздушные и солнечные ванны, ежедневная гимнастика, обязательно поддерживайте в комнате температуру в пределах 18-22 градусов, влажность – 50-70%.
Перед тем как перейти к лечению патологического процесса, необходимо точно установить причину его развития. Для этого врач проводит стандартные мероприятия, которые включают в себя установление остроты и поля зрения, осмотр глазного дна, а также в прямом и проходящем свете. Кроме этого, из конъюнктивальной полости врач берет мазок, чтобы выполнить бактериологическое исследование. Это позволит точно определить возбудителя и правильно составить антибактериальную терапию.
Профилактика конъюнктивита начинается еще в предродовой санации беременных с дальнейшей обработкой и применением новорожденным капель с антибактериальным и антисептическим влиянием
Профилактика предполагает соблюдение несложных правил:
- соблюдение правил личной гигиены;
- закаливание;
- правильное питание, насыщенное витаминами и полезными микроэлементами;
- своевременная диагностика и лечение инфекционных болезней глаз.
Чтобы подобрать наиболее продуктивную схему терапии, необходимо максимально точно определить причину возникновения и развития патологии. Для этого проводятся специальные медицинские процедуры.
Обязательно берется мазок для бактериологического исследования, в ходе которого устанавливается возбудитель заболевания. Дополнительно проводится осмотр глазного дна и установление остроты зрения. По итогам анализов назначается лечение.
Самые первые процедуры для предупреждения болезней глаз проводится, когда малыш еще даже не родился. Они заключаются в санации будущей мамы. А сразу после рождения крохи глазки промывают антисептическими антибактериальными каплями. В дальнейшем же профилактика проста и не требует особых усилий и затрат. Необходимо лишь выполнять несложные правила:
- Соблюдать личную гигиену. Сначала это забота родителей, но со временем стоит приучить ребенка делать это самостоятельно.
- Укреплять иммунитет, не оставлять без внимания закаливающие процедуры
- Следить за питанием. Основные критерии — разнообразное, полезное, насыщенное витаминами
- Вовремя проходить осмотры у врача-офтальмолога
Основа профилактики нагноение глаз у детей — это стерильность, чистота и гигиена. С симптомами блефарита глаз можно ознакомиться тут.
ПОДРОБНЕЕ: Мочевая кислота в крови: норма и повышение, лечение, симптомы и причины
К базовым правилам профилактики относятся:
- Необходимо воспитать в ребенке любовь к чистоте и аккуратности;
- Следите, чтобы ребенок не контактировал с больными животными, друзьями, близкими, у которых есть вирусные заболевания глаз;
- Не давайте ребенку тереть глаза грязными руками;
- Постоянно мойте ребенку руки, обрабатывайте их антисептическими средствами для детей;
- Одежда, полотенце и постельное белье ребенка должны регулярно меняться и принадлежать только ему.
Чем опасно заболевание дирофиляриоз можно узнать здесь.
Таким образом, у детей гноятся глаза по двум основным причинам: заражение от инфицированного человека, животного или же самостоятельное занесение вируса в область зрительного органа. Важно вовремя диагностировать болезнь, назначить терапию и знать, что делать. Окружите Вашего ребенка любовью, заботой и вниманием, чтобы в период лечения он не испытывал сильный стресс.
Причины гнойных выделений из глаз у беременных и детей старше года
ОРВИ и грипп
Гной, который может присутствовать в глазах вашего ребенка может быть из-за вирусной инфекции. Зная причинные факторы, а также о том, как справиться с ними, можно предотвратить развитие гнойных выделения из глаз у младенца.
Синусит
Если ваш малыш простужен, у него может развиться синусит (воспаление пазух носа). Важные симптомы: повышение температуры, боль в области лба и на глазах, слезотечение и нагноение глаз.
Аллергия
Если у вашего малыша насморк, и вы заметили покраснения и небольшие слизисто-желтые выделения, то возможно это аллергия.
Конъюнктивит
Часто гноятся глаза у ребенка и у беременных женщин по причине инфекционного воспаления. Воспаление может быть вызвано как бактериями так и вирусами. Симптомы конъюнктивита начинаются на одном, а затем распространяется на другой глаз.
Как лечить заболевание у новорожденных?
Если подтвержден диагноз дакриоцистит, врачи назначают стимуляцию слезно-носовых протоков. Для этого проток, который расположен на нижнем веке внутреннего уголка глаза, массажируют легкими движениями по направлению к носу. Это процедуру делают в течение дня 5-7 раз. В результате постоянного давления закрытая мембрана протока разрывается, канал становится открытым. Если канал не открывается до 6 месяцев с момента рождения, необходимо провести операцию. Она несложная и проводится окулистом в кабинете поликлиники. В канал врач вводит тончайший зонд и открывает его. В редких случаях такая операция проводится под общей анестезией.
Пока канал не открылся, глаз необходимо постоянно промывать. Это предотвратит осложнение заболевания и не даст инфекции распространиться на другой глаз.
Если после открытия канала нагноение не исчезло, необходимо проконсультироваться с окулистом. Возможно, врач назначит лечение антибиотиками.
Если врач диагностировал бактериальный конъюнктивит, он назначит сначала промывания. Когда такое лечение не помогает, доктор прописывает антибиотикотерапию. Конъюнктивит вирусной природы лечат антивирусными препаратами. Лекарства могут быть в форме капель или мази. Иногда может потребоваться прием препаратов внутрь в виде таблеток.
Инородное тело удалит окулист. Самостоятельно пытаться извлечь раздражитель не рекомендуется. Категорически запрещается пользоваться различными предметами, особенно острыми или твердыми.
Можно попробовать закапать в глаз кипяченую воду, чтобы инородное тело смылось. Но посещение окулиста обязательно в любом случае. Даже успешно извлеченное инородное тело могло поцарапать слизистую оболочку. Вовремя проведенное лечение поможет избежать осложнений.
Гноится глаз у ребенка лечение
Ситуации, которые требуют немедленного внимания и оказания медицинской помощи включают такие симптомы:
- сильный отек век и очень обильные гнойные выделения
- повышение температуры тела
- ребенок жалуется на снижение зрения и боль в глазах
- ребенок трет глаз
- покраснение глаз и слезотечение
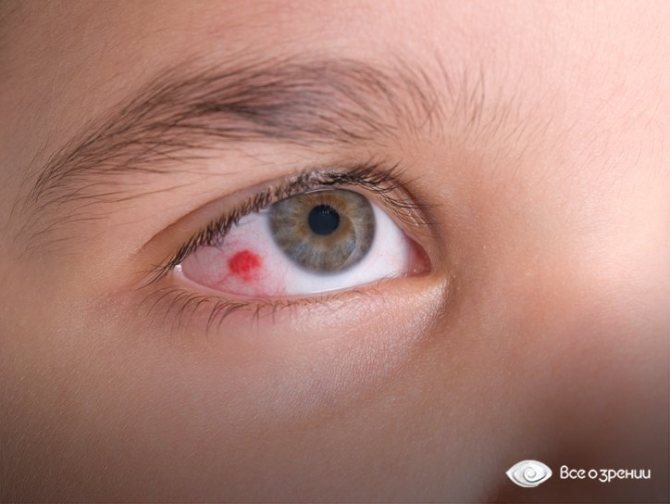
Важно знать, что распространение инфекции у детей происходит очень быстро и стремительно. Поэтому надо своевременно обратиться за медицинской помощью.
Во время лечения при использовании глазных мазей и капель обязательно предварительное удаление гноя из глаза. Любые виды лекарств (капли и мази) имеют эффективность только после промывания глаза.
Первая помощь
Даже если вы записались к врачу на ближайшее возможное время, важно облегчить состояние ребенка до посещения больницы. Основной способ – промывание. При промывании важно использовать для каждого глаза отдельный ватный тампон, чтобы не переносить инфекцию. Промывать можно чистой тёплой водой, отваром ромашки, физраствором (купленным в аптеке либо сделанным самостоятельно), фурацилином или хлоргексидином.
Промывание глаз нужно выполнять, двигаясь от внешнего уголка глаза ко внутреннему, чтобы скопившиеся выделения выходили наружу.
Если выделения имеют очень густую консистенцию, то родителям сначала стоит слегка помассировать веки ребенка, а промывать чуть позже, когда отделяемое выйдет. Массировать следует так же, как и промывать: от внешних уголков глаз в сторону носа.
Нередко родители замечают у детей скопление гнойных выделений в уголках глаз. Этот симптом довольно опасный, так как может указывать на наличие определенного недуга. Лечить его нужно сразу на начальной стадии, пока не возникли тяжёлые осложнения. Назначить врач сможет лечение только после того, как сможет понять, что привело к развитию столь неприятной симптоматики.
Когда гноятся глазки у ребенка, то чаще всего это вызвано каким-то заболеванием. Для него характерна следующая клиническая картина:
У каждого ребенка организм реагирует по-своему, так что и патологический процесс может проявляться по-разному. Но если имеет место хотя бы один из приведенных симптомов, то нужно немедленно обратиться к врачу.
Конъюнктивит у младенцев
Заболевание бывает вирусным и бактериальным. При бактериальном конъюнктивите у ребенка отмечаются такие симптомы:
- сильное слезотечение;
- покраснение глаз и век;
- покрытие глаза тонкой пленкой беловатого цвета.
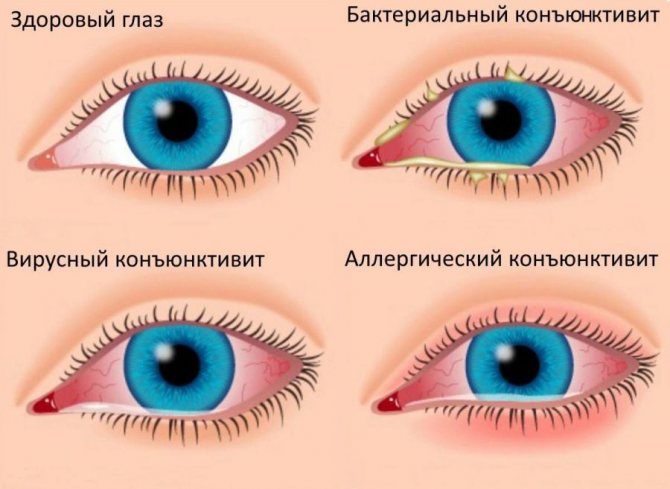
Виды конъюнктивит
Начинается такое воспаление в 1 глазу, а затем переходит на второй. При гнойном конъюнктивите у младенца бывают такие признаки:
- выделение большого количества гнойной жидкости, которой иногда полностью забиваются глаза;
- веки после сна трудно открываются из-за их слипания;
- резкий отек;
- выделение большого количества слез;
- раздражение роговой оболочки.
Вирусный конъюнктивит более опасен для малыша, чем бактериальный. Вирусная инфекция может распространяться по всему организму, вызывая нарушение всех его функций.
У маленьких детей воспаление конъюнктивы бывает по следующим причинам:
- недоразвитие иммунной защиты;
- внутриутробное заражение;
- герпетическое заражение матери;
- несоблюдение элементарных требований гигиены;
- попадание в глаза пыли, инородного тела.
Ребенку назначаются Левомицетиновые капли. Показано промывание глазика антисептическими растворами типа Фурацилина, отварами лекарственных растений. Только врач может подобрать высокоэффективное средство против конъюнктивита.
Иногда такое заболевание может длиться долго. Это зависит от состояния иммунной системы и выраженности воспалительного процесса. Родителям надо набраться терпения. Очень важно продолжать ранее назначенный терапевтический курс для достижения максимального эффекта. Если все делать правильно, то глаза младенца вскоре очистятся от гноя.
Не стоит полагаться на народную медицину и советы знакомых. Только при своевременном обращении к врачу может гарантироваться полное выздоровление.
Профилактика глазного воспаления
Воспалительные гнойные заболевания глаз можно предупредить. Сделать это намного проще, чем лечить их. Родителям надо прислушаться к таким рекомендациям:
- Необходимо проводить туалет глаз. Причем он должен выполняться каждый день, даже если на первый взгляд нет никаких видимых признаков воспалительного процесса, и глазки чистые. Периодичность таких процедур — 2 раза в день.

- Для промывания используются стерильные салфетки. Вату лучше не использовать, потому что в глазах могут оставаться ворсинки, а они приведут к нагноению.
- С гигиенической целью вполне достаточно будет использовать чистую кипяченую воду.
- Ребенка содержать в чистоте, не допускать попадания на его лицо пыли и грязи. Тогда риск гнойного воспаления снижается.
- Беременным систематически посещать женскую консультацию.
- Перед зачатием желательно обследоваться на предмет наличия ЗППП, а если они все же есть — вылечить их.
Гнойные воспаления глаз не могут быть безопасными для младенца. Если стали заметными их первые симптомы, надо безотлагательно обратиться к врачу для диагностики и назначения лечения.
Симптомы заболеваний
Пленка на глазу вызывает чувство дискомфорта. Оно может отличаться по интенсивности и продолжительности. Чаще всего такое состояние возникает утром или же после напряженной работы за компьютером. В некоторых случаях неприятный симптом пропадает, если поморгать глазами. Нередко требуется увлажнение органов зрения и протирание. Подобные состояния нередко сопровождается другими симптомами, среди которых:
- зуд и неприятное жжение;
- повышенная чувствительность к свету;
- появление пятен и “мушек”;
- общая слабость.
Пленка на глазах у человека, которая сопровождается подобными признаками, может указывать на развитие заболеваний не только органов зрения, но и нервной системы. Именно поэтому следует обратиться за помощью к офтальмологам. Специалисты поставят точный диагноз и назначат соответствующую терапию. Нередко проявление пленки на глазу наблюдается у людей пожилого возраста. Состоит новообразование из разросшейся конъюнктивной оболочки.