Хирургическое лечение воспаления легких

Техника операции при хронической пневмонии. Гистология хронической пневмонии
Под эфирным наркозом с добавлением межреберной анестезии и инфильтрационнои анестезии, по линии разреза сделан окаймляющий правую молочную железу разрез. Плевральная полость вскрыта в четвертом межреберье.
Нижняя и средняя доли оказались измененными по цвету и плотными на ощупь; они резко отличались от верхней доли. Было решено удалить обе доли.
Из-за рубцовых изменений в корне легкого отсепаровать отдельно сосуды и бронхи не удалось. Пришлось частями захватывать корень средней и нижней долей и пересекать между двумя лигатурами. Бронхи ушивали тонким шелком. Иссечен весь старый рубец вместе со свищом по задней подмышечной линии. VII и VIII ребра резецированы на протяжении 10 см. Ввиду технической трудности оба разреза соединены.
После этого полностью освобождены от спаек и удалены обе доли. Остановлено кровотечение. Ребра правильно установлены и сшиты. Молочная железа помещена на место, и края кожи зашиты шелковыми швами. Дренирование плевральной полости.
Послеоперационное течение тяжелое. Пульс в первые дни 160—140 ударов в минуту. Дыхание — 24—22. Послеоперационная пневмония в оставшейся доле правого легкого. Через 5 дней открылся бронхиальный свищ. Рана разошлась, и в наружном ее крае образовался дефект в грудной стенке, проникающий в плевральную полость. Для закрытия его и тем самым закрытия пневмоторакса молочная железа прибинтовывалась гипсовыми бинтами или липким пластырем.
Постепенно дефект в грудной стенке закрылся. Через 1 месяц 20 дней дренажная трубка извлечена.
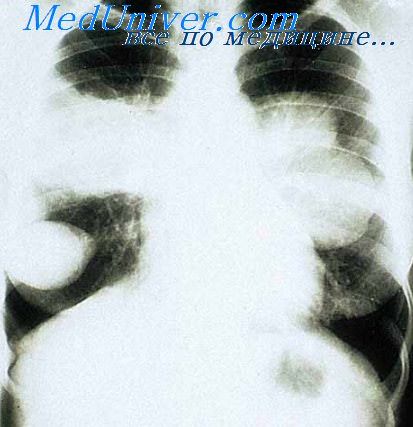
Рентгенологическим исследованием от 3/VI установлено: верхняя доля удовлетворительно расправилась, нормальной пневматизации. На месте бывших двух долей — затемнение, а там, где располагалась дренажная трубка, небольшое количество жидкости с пузырем воздуха размером 2×2 см.
Через 3 месяца полость полностью исчезла. Ранки закрылись. Кашель исчез. Состояние хорошее.
В настоящее время, спустя 7 лет после операции, больная чувствует себя совершенно здоровой, много ходит, работает.
При гистологическом исследовании препарата обнаружено: макроскопически — уменьшенный объем удаленных долей легких. На разрезе ткань легких имеет фиброзный вид из-за большого количества тонких и толстых соединительнотканных тяжей, пронизывающих легкое. На поверхности разреза зияют резко расширенные толстостенные бронхи, содержащие густой сероватый гной. При изучении гистотопограммы удаленных долей обнаружено, что обе доли резко сморщены, проросли фиброзной тканью, которая плотными кольцами окружает множество мешковидно расширенных мелких бронхов.
При исследовании под бинокулярной лупой наблюдается резкая деформация бронхов, эпителий которых превратился в многослойный плоский. Вытягиваясь внутрь, он образует различных размеров полипозные выросты. Стенки бронхов резко утолщены, инфильтрированы большим количеством лимфоидных клеток.
Гистологический диагноз — хроническая пневмония с пневмосклерозом, хроническим бронхитом, перибронхитом, бронхэктазиями, разрастанием сосудов и отдельными очажками карнификации (А. Т. Хазанов).
Всего с хронической пневмонией было 24 больных. Из них 16 проведены следующие операции:
Пневмэктомии…………. 2 больным
Резекции 2 долей……….. 2 больным
Лобэктомии ………….. 9 больным
Перевязки легочной артерии….. 2 больным
Торакотомия ………….. 1 больному
— Также рекомендуем «Распространенность хронической пневмонии. Течение хронической пневмонии»
Оглавление темы «Хронический абсцесс легкого. Хроническая пневмония»:
1. Лобэктомия при бронхэктатической болезни. Пример бронхэктотической болезни
2. Хронические легочные абсцессы. Распространенность абсцессов легких
3. Эффективность лечения абсцессов легких. Патанатомия хронического абсцесса легких
4. Пункционное лечение абсцессов легких. Лобэктомия при хроническом абсцессе легкого
5. Подготовка к операции при абсцессе легкого. Пример тяжести течения хронического абсцесса легкого
6. Техника операции при абсцессе легкого. Гистология хронического абсцесса легкого
7. Хроническая пневмония. Воспаление легкого с пневмосклерозом и абсцедированием
8. Техника операции при хронической пневмонии. Гистология хронической пневмонии
9. Распространенность хронической пневмонии. Течение хронической пневмонии
10. Снижение летальности в легочной хирургии. История резекции легких при туберкулезе
Аспирационная пневмония – это воспаление легочной паренхимы, развивающееся вследствие пассивного попадания содержимого желудка, ротовой полости, носоглотки, инородного предмета в дыхательные пути. Заболевание вызывает общее недомогание, умеренную одышку, повышение температуры тела, влажный кашель с мокротой. По мере прогрессирования недуга может развиваться абсцесс легких, бронхоплевральные свищи, сепсис.
Причины заболевания
Пневмония аспирационного типа чаще всего возникает у госпитализированных пациентов с нарушенным рвотным рефлексом, находящихся в бессознательном состоянии, с установленным назогастральным зондом. Регургитация желудочного содержимого иногда происходит во время проведения кардиопульмональной реанимации, введения общей анестезии, при потере сознания у больных эпилепсией.
Причины развития аспирационной пневмонии:
- алкогольное, наркотическое опьянение;
- диабетический полиневрит;
- нарушение глотания при неврологических расстройствах;
- дисфагия;
- неудовлетворительная гигиена ротовой полости;
- рвота;
- острое нарушение мозгового кровообращения при инсульте;
- гастроэзофагеальная рефлюксная болезнь;
- уремические энцефалопатии;
- стеноз, грыжа пищевода или диафрагмы;
- опухоли головного мозга;
- стоматологические заболевания: кариес, гингивит, пародонтит.
Воспаление легких также может быть вызвано механической обструкцией дыхательных путей инородным предметом, ранением, наложением трахеостомы. Однако только аспирации недостаточно для развития воспалительного процесса, важную роль играет присоединение вторичной бактериальной инфекции, состояние иммунитета, вирулентность патогенных микроорганизмов.
Возбудителями пневмонии чаще всего выступает анаэробная флора, колонизирующая ротоглотку, если патология появилась в больничных условиях, в легких выявляют смешанную полиинфекцию в сочетании с грамотрицательными бактериями.
Основные симптомы
Признаки аспирационной пневмонии проявляются постепенно. В первые 3–4 дня отмечается незначительное повышение температуры тела до 37,5°С, общая слабость, сухой или влажный кашель с прозрачной мокротой. Через 1–2 недели самочувствие человека значительно ухудшается.
Симптомы острого аспирационного синдрома:
Симптомом острого аспирационного синдрома является цианоз
- лихорадка;
- боль в груди;
- высокая температура;
- тахикардия;
- поверхностное дыхание с удлиненным вдохом;
- цианоз;
- асимметрия грудной клетки во время дыхания;
- крапивница, ринит, отек Квинке при инфицировании плесневыми грибками;
- диспноэ;
- артралгии, миалгии;
- выделение зловонной мокроты с гноем и кровью.
Наиболее агрессивно заболевание протекает при попадании в легкие аспирированного содержимого из желудка. Соляная кислота, входящая в состав желудочного сока, вызывает образование химического ожога (пневмонита), нарушает иммунный барьер слизистых оболочек, благодаря чему в дыхательные пути беспрепятственно проникают бактерии.
Такой вид пневмонии часто осложняется:

Абсцесс легкого является осложнением пневмонии
- абсцессом легкого;
- гангреной;
- спазмом бронхов;
- образованием альвеолита;
- бронхоэктазов;
- стидора;
- эмпиемы плевры.
Какой из отделов легких будет поражен, зависит от того, в каком положении находился человек во время аспирации. Если пациент сидел, наблюдается воспаление нижней доли, если лежал, то патологический процесс локализуется преимущественно в верхней доле правого легкого.
Стадии аспирационной пневмонии
Клинические стадии воспаления легких:
- Прилив длится до 3 суток, происходит приток и застой крови в альвеолах.
- Красное опеченение длится 1–3 дня, легкие становятся красными из-за заполнения альвеол плазмой и уплотнения паренхимы.
- Серое опеченение.
- Разрешение аспирационного процесса – процесс ремиссии и рассасывания мокроты, его продолжительность 10–14 дней.
Серое опеченение продолжается около недели, легкие приобретают бурый оттенок, пневмония сопровождается скоплением лейкоцитов, распадом эритроцитов и гемоглобина.
Определение стадии пневмонии помогает врачу правильно подобрать тактику лечения и не допустить появления тяжелых осложнений.
Патогенез прогрессирования АП
Этапы развития аспирационной формы пневмонии:
- Химический пневмонит – неинфекционное воспаление стенок альвеол и паренхимы легких.
- Некротизирующая пневмония – образование очагов некроза не менее 1 см в диаметре без повышения уровня жидкости.
- Абсцесс легких – одиночные или множественные полости более 2 см, заполненные гноем.
- Эмпиема плевры – скопление гноя в плевральной полости.
Пневмонит появляется в ответ на воздействие аспирированного содержимого. Патологический процесс напоминает химический ожог, вызывающий поражение трахеобронхиального дерева, паренхиматозной ткани легких жидкостью с повышенной кислотностью (рН ниже 5).
Заболевание может самостоятельно разрешиться в течение нескольких дней даже без проведения лечения или прогрессирует дальше, вызывая ослабление местного иммунитета, развитие бактериальной пневмонии, некротических процессов, тяжелых осложнений. В запущенных случаях возникает сепсис, дыхательная, сердечная недостаточность, что в 20% приводит к летальному исходу.
Пациенты чаще всего обращаются к врачу в подострой стадии аспирационного воспаления, когда возникает абсцесс или эмпиема плевры. На данном этапе:
- в легких формируются очаги инфильтрации;
- возникают бронхоплевральные свищи;
- диагностируется дыхательная недостаточность, лейкоцитоз, симптомы общей интоксикации организма.
Диагностическое обследование
Диагноз – аспирационная пневмония устанавливается на основании:

Рентгенологическое исследование для диагностики пневмонии
- осмотра;
- данных опроса пациента;
- рентгенологического, эндоскопического исследования;
- результатов микробиологического анализа.
При физикальном обследовании в грудной полости прослушиваются жесткое или ослабленное дыхание, мелкопузырчатые хрипы, крепитация.
Важное значение имеет бактериологическое исследование мокроты по Граму, которое помогает точно определить вид возбудителя инфекции и подобрать антибиотики для проведения дальнейшего лечения пневмонии. Если кашель сухой, образец экссудата получают путем эндоскопии.
При гнойных абсцессах выполняют:
- трансторакальную пункцию легкого под контролем УЗИ;
- защищенную щеточную биопсию.
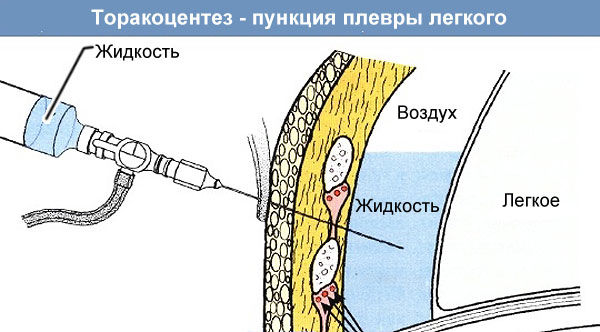
У больных с эмпиемой проводят дренирование плевральной полости с целью лабораторного исследования выпота. На рентгеновских снимках обнаруживают участки затемнения, газ между листками плевры.
При пневмонии дополнительно делают анализ газового состава крови, проверяют биохимические показатели, стерильность. При наличии сопутствующих заболеваний может потребоваться консультация гастроэнтеролога, кардиолога, невропатолога, эндокринолога.
Диагностика тяжелой формы пневмонии
Основные критерии тяжелой аспирационной пневмонии:

Основной критерией тяжелой аспирационной пневмонии является диурез
- двухсторонний воспалительный процесс;
- стремительное увеличение размеров инфильтрата на протяжении 2 дней;
- диурез менее 20 мл/час;
- шок, снижение артериального давления до 90/60 мм рт. ст.;
- частота дыхания более 30 раз в минуту.
При тяжелой дыхательной недостаточности пациента нужно срочно доставить в больницу, обеспечить искусственную вентиляцию легких, введение вазопрессорных препаратов.
Способы лечения
При аспирационной пневмонии основная терапия проводится с помощью антибактериальных препаратов. Медикаменты подбирают во время проведения лабораторных исследований, но если пациент находится в тяжелом состоянии, лечение назначают эмпирически антибиотиками группы пенициллинов, цефалоспоринов, фторхинолонов в сочетании с Метронидазолом.
При анаэробных инфекциях легких прописывают карбапенемы (Меропенем, Циластатин), данный класс препаратов эффективен даже при тяжелом течении болезни. Если пневмония развивается в больничных условиях, лечение проводят средствами, активными в отношении анаэробных и грамотрицательных микроорганизмов.
Для нормализации температуры пациенты принимают жаропонижающие таблетки, нестероидные противовоспалительные препараты:
Чтобы ускорить отхождение мокроты прописывают муколитики, отхаркивающие средства, нормализовать пониженное артериальное давление при пневмонии помогают вазопрессоры.
Для восстановления кишечной микрофлоры вместе с антибиотиками необходимо употреблять бифидобактерии (Линекс, Бифиформ), профилактику кандидоза обеспечивают антимикотики: Нистатин, Леворин.
При грибковом воспалении применяют:
Пациенты с легкой стадией аспирационной пневмонии принимают антибиотики перорально, при тяжелом течении медикаменты вводят парентерально. Улучшения наблюдаются через 5–7 дней (при абсцессах через 10), средняя продолжительность терапии неосложненного заболевания составляет 10–14 суток, больные с некротическим поражением, эмпиемой принимают таблетки 2–3 месяца.
Хирургические методы лечения пневмонии
Хирургическое лечения при пневмонии
Оперативное вмешательство может понадобиться при абсцессе крупного размера (более 6 см в диаметре), легочном кровотечении, образовании бронхоплевральной фистулы. Гнойные очаги дренируют для отхождения экссудата. Обеспечить хороший дренаж помогает трансбронхиальная, чрескожная катетеризация, через дренажную трубку вводят фибринолитики.
При осложнении пневмонии – эмпиеме плевры проводят декортикацию – частичное удаление поврежденных тканей. Иссечение абсцессов выполняют методом сегментарной резекции или лобэктомии (резекция поврежденной анатомической доли). Больным с гангреной легкого показана пульмонэктомия (удаление одной половины органа).
Какие могут быть осложнения после пневмонии?
Наиболее распространенными последствиями затяжной пневмонии являются абсцессы легких и эмпиема плевры. В некоторых случаях гной может разноситься с током крови в отдаленные органы, такие метастазы вызывают дисфункцию поврежденных тканей.

Осложнением пневмонии является сепсис
Реже встречается генерализованная бактериальная инфекция:
- сепсис;
- гангрена легкого.
При пневмонии, вызванной, механической обструкцией, возможно, образование участков спадания легочной паренхимы (ателектазы). К тяжелым осложнениям относится дыхательная недостаточность, пациентов подключают к аппарату искусственной вентиляции.
Меры профилактики
Для предотвращения развития аспирационной пневмонии необходимо соблюдать правила профилактики. Лежачим больным приподнимают головной конец кровати под углом 30°С, это позволяет избежать аспирации желудочным содержимым. Кормить больного необходимо только в сидячем положении, после приема пищи нельзя сразу же ложиться.
Важно следить за гигиеной полости рта, регулярно чистить зубы, лечить кариес, болезни пародонта и десен. При появлении первых симптомов заболевания необходимо сразу же обратиться к врачу. Если в анамнезе присутствуют сопутствующие хронические недуги ЖКТ, сердечно-сосудистой, нервной системы, следует своевременно проводить лечение.
Личная профилактика пневмонии заключается в:

Профилактика при пневмонии является регулярное занятие спортом
- оздоровлении организма;
- сбалансированном питании;
- регулярных занятиях спортом;
- соблюдении правил противоэпидемических мероприятий в осенне-зимний период;
- соблюдении режима труда и отдыха.
Аспирационная форма пневмонии развивается преимущественно у лежачих больных и людей, страдающих расстройствами пищеварения, глотания. Для эффективного лечения назначается курс антибиотиков, при развитии осложнений требуется хирургическое вмешательство. Прогноз заболевания благоприятный при своевременно начатой и адекватной терапии, летальность составляет 20–25%.
Видео по теме: Пневмония
Пневмония, или воспаление легких, — патология легочной ткани, в основном поражающая отделы, где происходит непосредственный кислородный обмен между воздухом и кровью. Именно в этом и состоит главная опасность недуга: заполненные воспалительными выделениями альвеолы не в состоянии выполнять свои функции, и организм перестает получать кислород в должном объеме. Если болезнь захватывает большую часть легких, развивается острая дыхательная недостаточность.
Каждый год в России с пневмонией сталкиваются около 1,5 млн человек[1]. Самая высокая заболеваемость — среди детей младше года (30–50 случаев на 1000 жителей ежегодно) и у взрослых старше 70 лет (50 случаев на 1000 жителей)[2]. Неблагоприятные исходы составляют около 7% случаев[3], но среди возрастных больных вероятность летального исхода увеличивается до 30%. Для справки: до изобретения антибиотиков от пневмонии умирало до 83% пациентов.
Причины пневмонии
Причина любой пневмонии — инфекции. Чаще всего возбудителем болезни становятся бактерии: пневмококк, гемофильная палочка, патогенные стафилококки и стрептококки. Во время эпидемии гриппа на первый план выходят вирусные пневмонии, отличающиеся молниеносным течением. У людей с резко сниженным иммунитетом возможны грибковые пневмонии или воспаления легких, вызванные простейшими, например микоплазмами. Приблизительно в 30% случаев пневмонии имеют смешанную природу, то есть вызваны комплексом из нескольких бактерий или ассоциацией вирусных и бактериальных агентов[4].
Но кроме самой инфекции важны предрасполагающие факторы. Повышает риск заболеваний:
- Острая респираторная вирусная инфекция. Чаще всего такой инфекцией становится грипп.
- Длительное переохлаждение. Оно вызывает нарушения микроциркуляции и угнетает работу реснитчатого эпителия, который очищает бронхи от патогенных микроорганизмов.
- Стресс, гиповитаминозы и переутомление.
- Курение.
Кроме того, повышается вероятность развития пневмонии у пожилых людей и людей с сопутствующими хроническими заболеваниями, а также с ожирением. Такая пневмония может быть первичной вирусной (развиваться после гриппа) или вторичной бактериальной — когда в ослабленный организм проникают патогенные бактерии (см. табл. 1).
Таблица 1. Различия основных разновидностей пневмонии
Признак | Вирусная пневмония | Бактериальная пневмония |
|---|---|---|
Начало | Острое: в ближайшие 24–72 часа с момента появления первых симптомов гриппа | Через 2 недели после первых симптомов |
Проявления интоксикации | Температура выше 38°С, головная боль, боль в мышцах с самого начала болезни | После первой волны симптомов, вызванных вирусом, наступает облегчение, потом снова резко поднимается температура, возникает головная боль, усиливается кашель |
Клинические симптомы | С первых часов — мучительный сухой кашель, мокрота с прожилками крови, боль в груди, одышка | Сначала состояние стабилизируется, затем начинается вторая волна симптомов: кашель становится еще интенсивнее, появляется гнойная мокрота |
Чем можно лечить пневмонию
Пневмония — смертельно опасное заболевание. Поэтому ни в коем случае нельзя заниматься диагностикой и лечением по советам из интернета: при малейшем подозрении на воспаление легких нужно вызывать врача. Если доктор настаивает на госпитализации, не стоит рисковать, отказываясь от нее. Пневмония опасна нарушением работы жизненно важных органов из-за сильной интоксикации, а также дыхательной недостаточностью. В такой ситуации может потребоваться даже экстренная искусственная вентиляция легких.
Говоря о препаратах для лечения пневмонии, в первую очередь вспоминают антибиотики. Действительно, они незаменимы, если воспаление легких имеет бактериальную природу. В этом случае чаще всего назначают препараты на основе комбинации амоксициллина с клавулановой кислотой. При их неэффективности — цефалоспорины, макролиды или так называемые респираторные хинолоны.
Эффективность антибиотикотерапии оценивают через 48–72 часа после назначения. Если за этот период температура снижается, уменьшается интенсивность кашля и выраженность интоксикации (головной боли, слабости, ломоты в мышцах и суставах) — курс лечения продолжают. Если состояние пациента не улучшается, средство меняют на препарат из другой группы.
Рекомендованный курс антибиотиков нужно пройти до конца, не бросая лечение даже при положительной динамике. Иначе высок риск развития антибиотикорезистентности и рецидива болезни.
При вирусной, (гриппозной) пневмонии антибиотики неэффективны и потому не назначаются. В подобной ситуации рекомендуются противовирусные средства, такие как осельтамивир и занамивир. Кроме них, в составе комплексной терапии врач может назначить умифеновир. Эффективность противовирусных препаратов тем выше, чем раньше они назначены. В оптимальном варианте от первых симптомов до начала лечения противовирусными должно пройти 48–76 часов.
Если у врача есть подозрение на смешанную природу воспаления легких, он может назначить и антибактериальные, и противовирусные средства.
В качестве вспомогательной терапии могут быть рекомендованы иммуномодуляторы (иммуноглобулины) и витамины.
Физиотерапия при пневмонии назначается только после нормализации температуры, чтобы ускорить выведение из легких мокроты. Для этого нередко принимают и фитопрепараты, например корень солодки или комплексные грудные сборы.
Профилактика пневмонии
До сих пор самым эффективным методом профилактики воспаления легких остается вакцинация. Существуют вакцины как от самого типичного возбудителя — пневмококка, так и противогриппозные вакцины, предупреждающие развитие вирусной пневмонии.
Вакцинация от пневмококка показана людям из групп повышенного риска развития бактериальной пневмонии, а также тем, для кого высока вероятность развития тяжелых форм болезни. Сюда относятся:
- лица старше 65 лет;
- страдающие от хронической обструктивной патологии легких (хронический бронхит, бронхиальная астма);
- пациенты с хронической сердечно-сосудистой недостаточностью, кардиомиопатиями, ИБС;
- страдающие хроническими заболеваниями печени, в том числе циррозом;
- пациенты с ВИЧ;
- пациенты с кохлеарными имплантатами;
- люди, находящиеся в домах престарелых и инвалидов.
Вакцинация от гриппа рекомендуется людям с повышенным риском осложнений этого заболевания:
- беременным;
- страдающим ожирением при ИМТ>40;
- людям старше 65 лет;
- страдающим хроническими заболеваниями сердечно-сосудистой и бронхолегочной систем, почек, печени;
- пациентам с сахарным диабетом;
- лицам с ВИЧ;
- медицинским работникам.
Если есть показания, обе вакцины можно ввести одномоментно: это не повышает риск осложнений.
К сожалению, возможность провести вакцинацию есть не всегда. В таких ситуациях нужно обратить внимание на медикаментозную профилактику гриппа. Ведь возбудитель этой болезни может как сам по себе вызывать пневмонию, так и способствовать развитию бактериальной инфекции. Для профилактики гриппа применяют противовирусные средства:
- занамивир — детям от 5 лет и взрослым;
- осельтамивир — детям старше 12 лет и взрослым;
- умифеновир — в зависимости от формы выпуска. Арбидол® можно назвать одним из наиболее известных лекарственных средств на основе этого действующего вещества. В виде порошка для приготовления суспензий его можно использовать с 2 лет, таблетки — с 3 лет, капсулы — с 6 лет.
Использовать эти препараты можно как для профилактики во время эпидемии при отсутствии больных в ближайшем окружении, так и для предупреждения заражения после непосредственного контакта с больным.
Пневмония — опасное заболевание, имеющее серьезные осложнения и способное привести к летальному исходу. При первых же признаках недомогания: высокой температуре, обильной мокроте с гноем или прожилками крови — нужно как можно скорее обратиться к врачу. Но любую болезнь легче предупредить, чем лечить. Поэтому не стоит переносить простуду на ногах. Это повышает вероятность развития осложнений, в том числе и пневмонии. По возможности следует сделать прививку от гриппа в начале осени — до начала эпидемического сезона. А уже в период эпидемии принимать в профилактических целях определенные противовирусные средства.
