Хроническое воспаление матки анализы
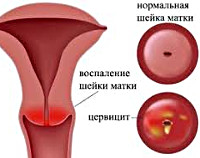
Хронический цервицит — это длительно текущий воспалительный процесс в слизистой влагалищной и надвлагалищной части шейки матки, который в ряде случаев распространяется на её соединительнотканный и мышечный слой. Во время ремиссии симптоматика ограничивается увеличением количества влагалищных выделений. При обострении объём выделений возрастает, они становятся слизисто-гнойными, пациентка отмечает боли внизу живота. При постановке диагноза учитывают данные расширенной кольпоскопии, бактериологических, серологических и цитологических анализов, гинекологического УЗИ. Для лечения используют антибиотики, гормональные препараты, эубиотики, иммунные средства.
Общие сведения
Хронический цервицит — одна из наиболее распространённых гинекологических патологий. На его долю приходится более половины всех случаев выявленных воспалительных заболеваний органов малого таза (ВЗОМТ). По данным специалистов в сфере практической гинекологии, хроническим воспалением шейки матки страдает до четверти женщин репродуктивного возраста. С учётом малосимптомного течения процесса уровень заболеваемости может быть существенно выше.
Около 2/3 пациенток составляют женщины в возрасте от 25 до 45 лет, реже заболевание выявляют в период перименопаузы и крайне редко у девочек до наступления первой менструации. Наблюдается прямая корреляция между риском развития воспаления и сексуальной активностью пациентки.

Хронический цервицит
Причины
В большинстве случаев хроническое воспаление слизистой шейки матки возникает на фоне недолеченного острого воспалительного процесса, однако оно может развиваться и постепенно, без ярких клинических признаков. Существуют две группы причин цервицита:
- Инфекционные агенты. Заболевание вызывают возбудители ИППП — гонококки, хламидии, трихомонады, вирусы генитального герпеса и папилломатоза. Также цервицит возникает при активизации условно-патогенной микрофлоры (дрожжевых грибков, стафилококков, стрептококков, кишечной палочки и т.п.).
- Неинфекционные факторы. Воспаление осложняет травмы шейки матки, неопластические процессы, аллергические реакции на контрацептивы, лекарственные и гигиенические средства. Причиной развития атрофического цервицита служит снижение уровня эстрогена во время менопаузы.
Важную роль в возникновении заболевания играют факторы риска. Хронический цервицит провоцируют:
- Механические повреждения. Шейка матки чаще воспаляется у пациенток, перенесших аборты, сложные роды, инвазивные лечебно-диагностические процедуры.
- Гинекологические болезни. Хроническое воспаление может развиться на фоне опущения влагалища или распространиться из других отделов женской половой системы.
- Беспорядочная половая жизнь. Частая смена партнёров повышает риск заражения ИППП. При этом цервицит является или единственным проявлением инфекции, или сочетается с вульвитом, вагинитом, эндометритом, аднекситом.
- Снижение иммунитета. Иммунодефицит у женщин с тяжёлой сопутствующей патологией или принимающих иммуносупрессивные препараты способствует активизации условно-патогенных микроорганизмов.
- Гормональный дисбаланс. Воспаление часто возникает при приёме неправильно подобранных оральных контрацептивов и заболеваниях со сниженной секрецией эстрогенов.
- Сопутствующие заболевания. Хроническое течение цервицита отмечается у пациенток с синдромом Бехчета, урологической и другой экстрагенитальной патологией.
Патогенез
Развитие заболевания определяется сочетанием нескольких патогенетических звеньев. Признаки воспалительного процесса выражены умеренно и локализованы преимущественно в эндоцервиксе. Слизистая цервикального канала становится отечной, утолщенной, складчатой. Отмечается полнокровие сосудов, формируются лимфогистиоцитарные воспалительные инфильтраты, клетки эпителия выделяют больше слизи.
В экзо- и эндоцервиксе замедляются регенеративные процессы и возникают дистрофические изменения. В нижних слоях слизистой разрастаются соединительнотканные элементы. Выводные отверстия желез перекрываются плоским эпителием с образованием наботовых (ретенционных) кист. По мере развития заболевания в воспаление вовлекаются соединительная ткань и мышцы шейки матки.
Клеточная и гуморальная иммунная система функционируют неполноценно: уменьшается количество В- и Т-лимфоцитов, угнетаются Т-зависимые иммунные реакции, нарушается фагоцитарная активность. В результате возбудители инфекции получают возможность персистировать как в шеечном эпителии, так и в клетках иммунной системы. В цервикальной слизи снижается уровень иммуноглобулинов G и M на фоне повышенного содержания IgA. Развиваются аутоиммунные процессы с явлением «молекулярной мимикрии» между чужеродными белками и белками собственных тканей.
Классификация
Хронический цервицит классифицируют с учётом этиологических факторов, степени распространённости и стадии воспалительного процесса. На основании этих критериев различают следующие формы заболевания.
По этиологии:
- Хронический специфический цервицит, вызванный возбудителями ИППП.
- Хронический неспецифический цервицит, возникший вследствие активации условно-патогенной флоры или действия неинфекционных факторов.
- Хронический атрофический цервицит, который проявляется воспалением эндо- и экзоцервикса на фоне их истончения.
По распространённости воспаления:
- Диффузный — с вовлечением в процесс всей слизистой оболочки.
- Экзоцервицит — с поражением влагалищной части шейки.
- Эндоцервицит — с поражением слизистой цервикального канала.
- Макулёзный — с формированием отдельных очагов воспаления.
По стадии воспаления:
- Период обострения с выраженной симптоматикой.
- Ремиссия с минимальными клиническими проявлениями.
Симптомы хронического цервицита
Обычно заболевание протекает бессимптомно. В период ремиссии женщина отмечает скудные слизистые или слизисто-гнойные выделения из влагалища, которые становятся более обильными перед менструацией или сразу после месячных. Болевой синдром, как правило, отсутствует. Более заметны клинические признаки в период обострения. Увеличивается количество слизистых влагалищных выделений, мутнеющих или желтеющих за счёт появления гноя.
Пациентку беспокоят дискомфорт и тупые тянущие боли в нижней части живота, которые усиливаются во время мочеиспускания и при половом акте. После секса возникают мажущие кровянистые выделения. Если цервицит сочетается с кольпитом, женщина жалуется на незначительный зуд и жжение во влагалище.
Осложнения
При несвоевременном или неправильном лечении хронический цервицит осложняется гипертрофией шейки матки, появлением эрозий и язв на её слизистой оболочке, полипозными разрастаниями. Воспалительный процесс может распространиться на слизистую влагалища, бартолиновы железы, эндометрий, маточные трубы, яичники, другие тазовые органы. При хроническом течении воспаления чаще возникают дисплазии и повышается риск развития рака шейки матки. Изменение состава слизи, производимой эпителием цервикального канала, и анатомические нарушения вследствие воспаления могут привести к шеечному бесплодию.
Диагностика
Поскольку клинические проявления хронического цервицита неспецифичны и обычно слабо выражены, ведущую роль в диагностике играют данные физикальных, инструментальных и лабораторных исследований. Для постановки диагноза наиболее информативны:
- Осмотр на кресле. Определяется небольшая отёчность слизистой, шейка матки выглядит уплотнённой и несколько увеличенной. В области экзоцервикса выявляются эрозированные участки и папилломатозные разрастания.
- Расширенная кольпоскопия. Осмотр под микроскопом позволяет уточнить состояние слизистой, вовремя выявить предраковые изменения и злокачественное перерождение эпителия.
- Лабораторные этиологические исследования. Мазок на флору и посев с антибиотикограммой направлены на обнаружение возбудителя и оценку его чувствительности к этиотропным препаратам. С помощью ПЦР, РИФ, ИФА можно достоверно определить вид специфического инфекционного агента.
- Цитоморфологическая диагностика. При исследовании соскоба шейки матки оценивается характер изменений и состояние клеток экзо- и эндоцервикса. Гистология биоптата проводится по показаниям для своевременного обнаружения признаков малигнизации.
- Гинекологическое УЗИ. В ходе эхографии выявляются деформированная, утолщенная и увеличенная в размерах шейка матки, наботовы кисты, исключается онкопроцесс.
Дополнительно пациентке могут назначаться анализы для определения уровня женских половых гормонов и состояния иммунитета. Дифференциальная диагностика проводится с туберкулёзом, раком, эктопией шейки матки. Для уточнения диагноза могут привлекаться онкогинеколог, фтизиогинеколог, дерматовенеролог.
Лечение хронического цервицита
Правильно подобранная комплексная терапия позволяет не только купировать признаки обострения, но и добиться стойкой ремиссии. В рамках лечебного курса пациентке назначают:
- Этиотропное медикаментозное лечение. При инфекционном генезе цервицита используются антибактериальные и противовирусные препараты. При подборе антимикробного средства учитывают чувствительность возбудителя. Гормональные препараты (эстрогены) применяют в терапии атрофического цервицита у женщин в период менопаузы.
- Восстановление влагалищной микрофлоры. После курса антибиотикотерапии рекомендованы эубиотики местно (в виде свечей, тампонов, влагалищных орошений) и внутрь.
- Вспомогательная терапия. Для ускорения процессов регенерации слизистой, укрепления иммунитета и предупреждения возможных рецидивов показаны иммуно- и фитотерапия, физиотерапевтические процедуры.
При наличии ретенционных кист назначают радиоволновую диатермопунктуру. В тех случаях, когда консервативное лечение неэффективно, или хронический цервицит сочетается с дисплазией, элонгацией, рубцовой деформацией и другими заболеваниями шейки матки, применяют оперативные методики — крио- или лазеротерапию, трахелопластику др.
Прогноз и профилактика
Прогноз заболевания благоприятный. Для своевременного выявления возможной цервикальной дисплазии пациентке после курсового лечения необходимо дважды в год проходить кольпоскопию, сдавать цитологические мазки и бакпосев. Профилактика хронического цервицита включает регулярные осмотры гинеколога, адекватное лечение воспалительных заболеваний женской половой сферы, обоснованное назначение инвазивных процедур.
Рекомендуется соблюдать правила интимной гигиены, упорядочить половую жизнь, пользоваться презервативами (особенно при сексуальных контактах с малознакомыми партнёрами), исключить секс во время месячных. Для профилактики рецидивов эффективны курсы общеукрепляющей и иммунотерапии, соблюдение режима сна и отдыха, защита от переохлаждения ног и области таза.
Воспалительные процессы (кольпиты, вульвовагиниты), аборты, выкидыши, неправильное использование гигиенических тампонов и некоторые другие причины приводят к воспалению слизистой внутреннего слоя матки – эндометрия.
Болезнь очень опасна. У 10% женщин, страдающих эндометритом, возникает вторичное бесплодие, а у 60% – замирание и прерывание беременности. Еще одно тяжелое осложнение заболевания – синдром Ашермана, при котором внутри маточной полости формируются спайки, мешающие выходу менструальной крови и приводящие к стойкому вторичному бесплодию.
Эндометрит повышает риск возникновения рака матки и может вызвать перитонит – воспаление брюшины – и сепсис – заражение крови.
Как устроен эндометрий и почему он воспаляется
Слизистая, выстилающая изнутри маточную полость, состоит из двух слоев:
- Наружного функционального, отторгающегося каждую менструацию и ежемесячно нарастающего снова.
- Базального, расположенного глубже и постоянно находящегося в матке.
Под эндометрием имеется соединительнотканная перегородка, отделяющая слизистую от более глубоких мышечных слоев. Такое строение не дает возможности воспалительному процессу проникнуть вглубь тканей и вызвать их поражение.
В слизистом слое находятся железы, которые проходят через всю его толщу и даже проникают в мышцы матки – миометрий. Там же находятся децидуальные клетки, содержащие питательные вещества – гликоген и липопротеиновые включения. Количество таких клеточных структур увеличивается в период беременности, поскольку они питают формирующуюся плаценту.
В норме маточная полость защищена от проникновения возбудителей. Внутри цервикального канала, соединяющего маточную полость и половые пути, находится слизистая пробка, не дающая микроорганизмам попадать внутрь матки. Защищает репродуктивные органы от инфекции и кислая среда половых путей, мешающая размножаться болезнетворным микробам. Но иногда эти барьеры не в состоянии сдержать патогенные микроорганизмы.
Причины воспаления эндометрия
Существует несколько вариантов попадания в маточную полость болезнетворных микробов, вызывающих эндометрит:
- Воспалительные процессы в половых путях. Возбудители сначала вызывают воспаление шейки матки – цервицит, а затем переходят на ее полость, приводя к возникновению эндометрита. Такая инфекция называется восходящей и часто является осложнением ЗППП.
- Нарушения гигиены и интимные контакты во время менструации, когда цервикальный канал в шейке матки, обычно закрытый слизистой пробкой, свободен. Поскольку менструальная кровь служит отличной питательной средой для микроорганизмов, попадание в нее микробов быстро приводит к воспалению.
- Бесконтрольные спринцевания – водные растворы разрушают слизистую пробку в цервикальном канале и облегчают прохождение микроорганизмов внутрь полости матки.
- Аборты, особенно проводимые хирургическим путем на поздних сроках. При прерывании беременности врачи вводят в канал шейки расширяющие инструменты, что вызывает появление микротрещин и небольших повреждений, которых достаточно для проникновения микробов. Выскабливание матки с помощью хирургического инструмента сильно травмирует слизистый слой. В этом случае может повреждаться не только эндометрий, но и находящаяся под ним соединительнотканная оболочка, отгораживающая слизистую от мышц. В результате происходит воспаление сразу двух слоев матки – слизистого и мышечного. Такая патология называется метроэндометритом.
- Диагностические выскабливания – взятие образцов эндометрия на анализ. В этом случае также повреждаются маточные слои и облегчается проникновение микроорганизмов внутрь тканей. Именно поэтому в современных клиниках стараются заменить выскабливания менее травматичными процедурами.
- Роды. Во время родового процесса цервикальный канал раскрывается, что дает возможность микробам проникнуть из наружных половых путей внутрь матки. У женщины развивается послеродовой эндометрит. Заболевание часто осложняется метритом – воспалением мышц матки, периметритом – воспалением брюшины, покрывающей орган, и параметритом – воспалительным процессом в тканях околоматочного пространства. Чтобы этого избежать, нужно тщательно подготавливаться к беременности и родам, заранее вылечив гинекологические заболевания и половые инфекции.
- Введение внутриматочной спирали. Чтобы контрацептив не привел к возникновению эндометрита, перед его установкой женщине нужно обследоваться и устранить патологические процессы во влагалище и на шейке матки.
- Эктропион (выворот слизистой) шейки матки. При этом заболевании канал шейки матки часто бывает приоткрыт, что облегчает попадание микробов в маточную полость.
- Неправильное использование влагалищных тампонов. Иногда женщины, несмотря на указания врача, применяют эти гигиенические средства для сбора выделения после операций, выскабливаний, прерывания беременности. В результате тампон впитывает в себя кровь, в которой впоследствии размножаются микробы. Особенно часто возникает такое осложнение, если женщина не меняет тампоны каждые 4-6 часов и страдает воспалительными процессами половой сферы.
Симптомы эндометрита
Заболевание начинается с острой формы, сопровождающейся болями внизу живота, отдающими в промежность, прямую кишку, область крестца и копчика. У женщины возникают гнойные и кровянистые выделения, лихорадка, головная боль, недомогание, озноб.
Через некоторое время симптомы немного стихают. Это значит, что эндометрит перешел в хроническую форму. У женщины возникают тупые неприятные боли внизу живота, необильные гнойно-кровянистые выделения, незначительное повышение температуры. Постепенно воспаление может распространиться на более глубокие слои матки.
Различают три формы хронического эндометрита:
- Атрофический, при котором происходит истончение эндометрия и атрофия находящихся в нем желез. Имплантация эмбриона становится невозможной, что приводит к бесплодию. Наблюдаются болезненные нерегулярные менструации.
- Кистозный. Из-за воспалительного процесса внутри эндометрия возникают многочисленные кисты. Это приводит к длительным обильным менструациям и болям внизу живота.
- Гипертрофический. При этой форме эндометрий становится утолщенным (гипертрофированным). Женщина жалуется на длительные обильные менструации и маточные кровотечения. Такая форма эндометрита опасна переходом в рак матки.
Диагностика эндометрита: какие анализы нужно сдать
Для выявления заболевания назначают:
- Мазки из половых путей, в которых при эндометрите обнаруживаются кровь, гной, болезнетворные микробы.
- Анализы на половые инфекции. Оптимальным вариантом считается исследование Фемофлор, выявляющее даже скрытые инфекционные поражения, в том числе вызванные вирусами.
- УЗИ малого таза, показывающее состояние репродуктивных органов.
- Гистероскопия – осмотр внутренней поверхности матки со взятием образцов тканей на клеточный анализ (гистологию или цитологию). Гистероскопию, проводимую в первые 10 дней менструального цикла с получением образцов эндометрия, считают «золотым стандартом» диагностики. В образцах обнаруживаются изменения, характерные для этого заболевания.
При бесплодии, вызванном эндометритом, назначается исследование проходимости маточных труб. При проведении процедуры в яйцеводы подается слабосоленый раствор, продвижение которого по трубам контролируется с помощью УЗИ.
Лечение эндометрита
При острой форме болезни женщине назначаются антибиотики. При обнаружении в анализах сразу нескольких возбудителей проводятся два или более курсов антибактериальных препаратов. Для снятия симптомов интоксикации применяются вливания внутривенных растворов.
Дополнительно назначаются общеукрепляющие, витаминные, противовоспалительные, обезболивающие средства, позволяющие снять неприятные симптомы и убрать воспаление.
При хронической форме болезни показаны антибиотики в сочетании с гормонами и препаратами, стимулирующими восстановление эндометрия.
После эндометрита, особенно хронического, не всегда удается восстановить репродуктивную функцию. Иногда женщина не может забеременеть даже с помощью современных технологий.
Чтобы избежать тяжелых осложнений и сохранить женское здоровье, лечение болезни нужно начинать при первых симптомах, не дожидаясь перехода в хроническую форму.
