Исход острого воспаления желчного пузыря


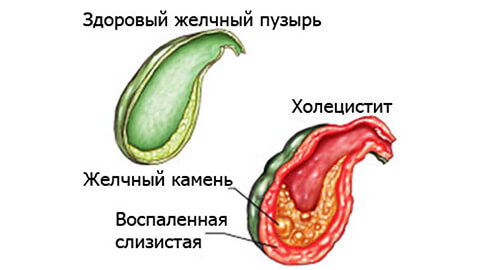
Холецистит – это заболевание желчного пузыря воспалительного характера, которое занимает одну из лидирующих позиций по частоте случаев среди многочисленных болезней пищеварительной системы. Чаще всего холецистит диагностируется у женщин в возрасте от 40 до 60 лет.
Классификация
Холецистит можно разделить на типы по различным характеристикам: течение заболевания, этиология, морфологические изменения, стадии воспалительного процесса и др.
Холециститы подразделяются:
- по клиническим признакам – на острые и хронические;
- по виду – с инфекционным агентом, с нарушением моторики, с наличием конкрементов;
- по морфологическим признакам – с воспалением слизистых оболочек, с остро разлитым гнойным процессом, с некрозом тканей.
В свою очередь, тяжесть протекания патологического процесса тоже может быть разной: легкой, средней тяжести и тяжелой.
Хронические формы заболевания могут как сопровождаться осложнениями (например, панкреатитом), так и нет. При наличии постоянного воспалительного процесса нарушается тонус стенок и перистальтика желчного пузыря и желчевыводящих путей.
Фазы хронического процесса: обострение, затухающее обострение, ремиссия.
Причины и механизм развития
Холецистит – сложное по своей этиологии заболевание, на развитие которого влияют различные внешние и внутренние факторы.
К основным причинам развития холецистита приводят инфекционные поражения и наличие конкрементов. Внедрению патогенной микрофлоры способствуют сбои в нейрорегуляции, работе мышечных волокон желчного пузыря, гипотония или атония органа. Инфекционные агенты проникают в желчный пузырь несколькими путями: эндогенно – из кишечника; гематогенно – через кровеносные сосуды из отдаленных очагов инфекции (кариес, инфицированные гланды и т.д.); лимфогенно – через лимфатическую систему. Воспалительный процесс затрагивает не только слизистую оболочку, но и другие структуры органа.
Основные причины холецистита:
- дисбактериоз кишечника;
- вирусы гепатита;
- простейшие;
- гельминты;
- токсины;
- аллергены;
- аллергены;
- сбой гормонального фона;
- инфекционные агенты (стрептококк, стафилококк, синегнойная палочка, эшерихия коли) и др.
Развитию холецистита способствуют застойные явления в желчном пузыре.
Спровоцировать застой желчи могут:
- камни в желчном пузыре;
- дискинезия желчных путей, которая развивается под воздействием разных сильных эмоционально окрашенных состояний, нарушений работы желез внутренней секреции и нервной системы, изменению проводимости нервных импульсов от органов пищеварительной системы и др.;
- анатомические особенности строения желчного пузыря и желчных протоков;
- беременность;
- опущение органов брюшной полости;
- гиподинамия;
- нездоровое питание и нарушение режима приема пищи;
- нарушение работы кишечного тракта в виде запоров и др.
Развитие бескаменного холецистита часто связано с тяжелыми травмами, ожогами, с послеродовым периодом после тяжелых родов, с обширными операциями. Спровоцировать холецистит могут васкулит, сахарный диабет, аденокарцинома желчного пузыря, саркоидоз, туберкулез, болезни сердца и сосудов, холера, сальмонеллез, лептоспироз и др.
Клинические признаки патологии
Острое воспаление желчного пузыря всегда начинается внезапно. Появляются резкие боли в правом боку, под ребрами, которые с развитием воспалительного процесса распространяются по всей верхней половине живота, разливаясь в грудную клетку, лопатку, область сердца, поднимаясь до ключицы и шеи. Болевые ощущения при этом могут напоминать желчную колику, но, при этом, менее выражены и более продолжительны (могут длиться несколько дней). Болезненные ощущения могут сопровождаться тошнотой и рвотой с примесями желчи.
Распространенные симптомы холецистита:
- лихорадка;
- озноб;
- незначительная желтушность;
- избыточное газообразование;
- нарушения дефекации;
- кожный зуд;
- потеря аппетита;
- появление пищевой аллергии;
- привкус горечи во рту;
- общая слабость;
- повышенная утомляемость;
- раздражительность;
- сухость во рту, большое количество белого налета на языке;
- повышение температуры до 38 градусов и более;
- вздутие живота при ограничении его участия в дыхательной функции.
Со стороны кровеносной системы наблюдается аритмия, нарушение сердечного ритма, рефлекторная стенокардия. Артериальное давление несколько снижено.
Для хронической формы патологии характерно монотонное и продолжительное течение с периодическими обострениями. Клиника обострений напоминает острый холецистит, признаки которого носят несколько стертый характер. Боль возникает чаще всего через несколько часов после употребления вредной пищи и напитков, может возникать после сильной физической нагрузки. Боль часто сочетается с изжогой, отрыжкой воздухом и пищей, тошнотой. Иногда появляются болезненные ощущения в области сердца. Температура при хроническом холецистите, как правило, субфебрильная.
Течение и осложнения
Продолжительность острого холецистита различна и может составлять от 2-3 недель до 2 месяцев.
При катаральном холецистите выздоровление наступает чаще всего достаточно быстро, но возможны переходы заболевания в хроническую форму.
Острый гнойный холецистит протекает тяжело, с явлениями общего отравления, а также признаками раздражения брюшины.
Гангренозный холецистит, последствия которого наиболее тяжелые, проявляется в выраженной интоксикации всего организма и в признаках перитонита желчного пузыря.
Осложнения холецистита:
- Печеночная колика
- Подпеченочная желтуха
- Водянка, мукоцеле желчного пузыря
- Воспаление желчных протоков
- Хроническое воспаление поджелудочной железы
- Острое гнойное воспаление желчного пузыря
- Холангиогепатит
- Образование спаек
- “Фарфоровый желчный пузырь”
- Перитонит
- Попадание в кишечник желчного конкремента, препятствующего проходимости
- Разрыв стенок желчного с выбросом содержимого в брюшную полость
Тяжелым последствием холецистита является образование в стенках желчного пузыря мелких абсцессов, изъязвлений, очагов некроза, которые могут вызвать перфорацию его стенки или привести к разрыву желчного пузыря. Если пациенту вовремя не оказать необходимую медицинскую помощь, наступает летальный исход.
Диагностика
При постановке диагноза ключевое значение имеет сбор анамнеза гастроэнтерологом, наружный осмотр и различные исследования, назначаемые по показаниям.
О развитии острого воспаления в желчном пузыре свидетельствует наличие ряда положительных симптомов холецистита, обнаруженных при физикальном обследовании. Все симптомы указывают на сильную болезненность в зоне желчного пузыря и прилегающих областях, болезненность брюшины и ограниченность дыхания.
Лабораторные методы:
- общий анализ крови;
- пробы мочи;
- бакпосев желчи.
Значительную роль в диагностике холецистита играет забор желчи из желчного пузыря для исследования ее микрофлоры. Биоматериал получают посредством зондирования или во время оперативного вмешательства.
Дифференциальная диагностика проводится с язвенной болезнью желудка и 12-перстной кишки, острым аппендицитом, перигепатитом, острым панкреатитом, плевропневмонией, пиелонефритом, паранефритом, кишечной непроходимостью и другими поражениями.
Лечение
При приступе острого холецистита обязательны госпитализация и стационарное лечение.
Лечение холецистита предусматривает:
- строгий постельный режим;
- фармакотерапию;
- физиотерапевтические процедуры (аппликации озокерита, парафина, индуктотермию, электрофорез и др.);
- ЛФК;
- соблюдение диеты;
- прием слабоминерализованных сульфатных щелочных вод;
- санаторно-курортное лечение.
В фазе обострения заболевания рекомендуется частый и дробный прием пищи с уменьшением ее объема и калорийности, с исключением жареных, жирных, копченых блюд, яичных желтков, рыбы, мяса, экстрактивных веществ.
Медикаментозная терапия холецистита:
- антибактериальное лечение;
- симптоматическая терапия (спазмолитики, обезболивающие, прокинетики);
- ферментные препараты;
- седативная терапия;
- поддерживающая терапия.
При гнойном и гангренозном процессе показано оперативное лечение холецистита – холецистэктомия, операция по удалению желчного пузыря.
Профилактика
Профилактика холецистита предусматривает мероприятия, которые препятствуют застою желчи в желчном пузыре и лечение очаговой инфекции.
Основные профилактические мероприятия:
- физическая активность (гимнастика, пешие прогулки, плавание, йога и т.д.);
- частый прием пищи;
- отказ от жирного, жареного, копченого, рафинированных продуктов;
- отказ от вредных привычек (прием алкогольных напитков, курение).
Врачи
Нужна грамотная консультация гастроэнтеролога? Опытные специалисты в клиниках МЕДИКОМ на Оболони и Печерске проведут полное обследование организма, разработают индивидуальную схему лечения холецистита (г. Киев). Получить более подробную информацию вы можете, позвонив по телефонам, указанным на сайте клиники.

Васкес Абанто Анна Эстуардовна
Врач-терапевт, врач-гастроэнтеролог

Ганчева Елена Анатольевна
Врач-терапевт высшей категории, врач-гастроэнтеролог

Гелбутовская Ольга Дмитриевна
Врач-гастроэнтеролог высшей категории

Джалалова Виктория Николаевна
Врач-педиатр, детский гастроэнтеролог, диетолог высшей категории

Зарицкая Юлия Михайловна
Врач-гастроэнтеролог высшей категории

Кислова Оксана Леонидовна
Врач-терапевт высшей категории, врач-гастроэнтеролог

Кравец Леонид Аркадиевич
Врач-гастроэнтеролог, эндоскопист высшей категории

Лужанский Роман Владимирович
Врач-эндоскопист

Мельничук Надежда Александровна
Врач-диетолог, врач-терапевт

Огиенко Наталья Юрьевна
Врач-терапевт, гастроэнтеролог І категории

Присяжнюк Наталья Валерьевна
Детский врач-гастроэнтеролог первой категории

Сиваш Нелли Васильевна
Врач-терапевт высшей категории, врач-гастроэнтеролог первой категории

Швец Олег Витальевич
Врач-терапевт высшей категории, врач-гастроэнтеролог высшей категории, врач-диетолог высшей категории, к.м.н., доцент

Яковлев Александр Алексеевич
Врач-эндоскопист высшей категории

Ялтонский Андрей Владимирович
Врач-гастроэнтеролог, эндоскопист первой категории
Холецистит – это воспаление желчного пузыря. Сопровождается нарушением работы желчевыводящей системы и выраженным застоем желчи. Статистически составляет 10-12% случаев среди заболеваний органов пищеварительной системы и чаще всего проявляется у лиц женского пола в возрасте после 40 лет.
Диагностикой и лечением этого заболевания занимается гастроэнтеролог.
Холецистит – что это за болезнь?
Если желчь длительное время лишена естественного оттока, она застаивается и воздействует на эпителий внутренних стенок, нарушая его барьерную функцию. В результате патогенные микроорганизмы легко проникают в полость органа, начинают активно размножаться и вырабатывать токсины, которые вызывают местное повышение уровня гистаминов. Возникает воспалительный процесс с отеком и болевым синдромом. Повышенная активность лейкоцитов в зоне поражения приводит к появлению гнойных и даже гангренозных изменений в тканях, которые в отсутствии лечения распространяются на более глубокие слои желчного пузыря и прилегающие органы.
Причины заболевания
Основная причина патологии – инфекционное поражение и нарушение оттока желчи. В роли патогенного возбудителя выступают стафилококк, стрептококк, кишечная палочка, вирусы гепатита, лямблии и даже круглые черви. Они проникают в область желчного пузыря через кровь и лимфу, провоцируя воспаление.
Нарушения желчного оттока могут вызвать:
- желчнокаменная болезнь (у взрослых сопровождает холецистит в 80-95% случаев);
- дискинезия желчевыводящих путей – ослабление эвакуаторной функции желчного пузыря;
- дислипидемии (нарушения жирового обмена);
- аномалии строения и различные новообразования, которые затрудняют дренаж желчи – кисты, опухоли, рубцы, сужения и искривления протоков;
- дисфункция клапанов;
- дисхолия – изменение состава желчи с увеличением ее вязкости;
- злоупотребление алкоголем и курением — провоцируют спазм и дискинезию ЖВП;
- гормональные изменения — снижают тонус гладкой мускулатуры.
Среди факторов воспаления отдельно стоит упомянуть аллергические реакции и хронические заболевания пищеварительной и эндокринной систем – диабет, гастрит, панкреатит. В частности, панкреатобилиарный рефлюкс – заброс ферментов поджелудочной железы в желчный пузырь – провоцирует развитие ферментативного холецистита.
Симптомы заболевания проявляются на фоне психологических нагрузок, неправильного питания, гиподинамии.
Внимание! В мегаполисах развитых стран диагноз «холецистит» имеет тенденцию к омоложению. Это вызвано нездоровым образом жизни и высоким уровнем постоянного стресса среди работающего населения.
Виды холецистита, их симптомы и признаки
Общий симптомокомплекс при холецистите представлен набором характерных синдромов:
- болевой – боль локализована в правом подреберье, может быть острого или ноющего характера;
- диспептический – тошнота, рвота, плотный налет на языке, отрыжка, метеоризм, нарушения стула;
- воспалительно-интоксикационный – повышение температуры от субфебрильной до 39 С, лихорадка, озноб, усиленное потоотделение;
- аллергический синдром в виде зуда и кожных высыпаний – характерен для паразитарных форм холецистита;
- астено-вегетативный – слабость, подавленность, раздражительность, бессонница;
- желтушный – механическая желтуха с изменением цвета кожных и слизистых покровов, глазных склер.
Упомянутые синдромы холецистита зависят от формы, типа и стадии заболевания.
Классификация холецистита
По активности проявления холецистит может быть:
- острый – с ярким течением и выраженной симптоматикой; характерна высокая интоксикация с приступообразным болевым синдромом;
- хронический – вялотекущий, с мягким проявлением симптомов (температура может отсутствовать, боль легкая, ноющая, тошнота не выражена, рвоты нет).
По наличию конкрементов:
- калькулезный – с камнями в полости желчного пузыря; встречается в 90% случаев заболевания; часто провоцирует обострения с желтушным синдромом, коликами, интоксикацией;
- некалькулезный – бескаменный холецистит; объединяет примерно 10% случаев; характерен в основном для молодежи.
По проявлению патологического процесса:
- катаральный – легкое течение с благоприятным прогнозом;
- флегмонозный и гнойный – острый воспалительный процесс с высоким риском осложнений;
- гангренозный – выраженные деструктивные изменения с некрозом тканей;
- смешанный.
Внимание! Холецистит имеет сходную клиническую картину с аппендицитом, панкреатитом, язвенной болезнью, пиелонефритом и рядом других заболеваний, поэтому самостоятельная диагностика и лечение недопустимы и очень опасны!
Осложнения холецистита:
- холангит – воспаление желчных протоков;
- дуоденит – воспаление двенадцатиперстной кишки;
- реактивный гепатит;
- эмпиема желчного пузыря – скопление гноя в полости органа;
- лимфаденит – воспаление прилегающих лимфоузлов;
- разрыв пузыря;
- появление свищей и гангренозных участков;
- перитонит — воспаление брюшины.
Как проходит диагностика
Обследование включает визуальный осмотр со сбором анамнеза и вынесением предварительного диагноза, а также комплекс лабораторно-инструментальных методик для получения более полной картины состояния.
Лабораторные методики:
- общий анализ мочи;
- общий анализ крови для выявления воспаления – уровень лейкоцитов и нейтрофилов, СОЭ;
- биохимический анализ крови – уровень билирубина, щелочной фосфатазы, АСТ, АЛТ и др.;
- биохимическое исследование желчи – содержание белков, иммуноглобулинов, билирубина, пищеварительных ферментов;
- бакпосев желчи с определением инфекционного возбудителя;
- микроскопия желчи – проверяют наличие микролитов, кристаллов билирубина и холестерина, клеток эпителия и коричневых пленок, лейкоцитов, слизи;
- анализ на сахар, липидограмма, тест на уровень панкреатической амилазы выявляют сопутствующие заболевания – сахарный диабет, панкреатит, липидемии и пр.;
- иммуноферментный анализ (ИФА) на антитела к паразитам (лямблиям, гельминтам);
- копрограмма.
Инструментальные методики используют для уточнения диагноза и в качестве вспомогательных мер при лабораторных исследованиях:
- УЗИ определяет размеры пузыря, наличие деформаций и конкрементов в протоках и полости;
- ЭКГ – для дифференциальной диагностики с инфарктом миокарда;
- эзофагогастродуоденоскопия – для исключения патологий в верхних отделах ЖКТ;
- холецистография (рентген желчного пузыря) и гепатобилисцинтиграфия (радиоизотопное исследование) выявляют мельчайшие конкременты и незначительные пороки желчевыводящих путей;
- КТ или МРТ с контрастом – выявляют изменения мягких тканей;
- панкреатохолангиография – для оценки состояния поджелудочной железы;
- дуоденальное зондирование – для забора пищеварительных соков, желчи.
Список методик может изменяться и дополняться. В тяжелых случаях, когда неинвазивные методы обследования не дают полной картины, используют лапароскопическую диагностику.
Холецистит: лечение острой и хронической формы
Терапия заболевания имеет 4 основных направления:
- Устранение или ослабление симптомов;
- Воздействие на причину заболевания;
- Восстановительная терапия органа;
- Коррекция образа жизни для профилактики рецидивов.
В этих целях применяют медикаментозное лечение, физиотерапию, диетическое питание, хирургические методы лечения.
Важно! При острой форме заболевания в первые дни назначают щадящее голодание с внутривенным питанием организма. Это позволяет разгрузить гепатобилиарную систему.
Медикаментозная терапия включает следующие классы препаратов:
- антибиотики;
- спазмолитики;
- обезболивающие средства;
- НПВС для ликвидации воспалительного процесса;
- пищеварительные ферменты;
- желчегонные средства;
- пре- и пробиотики;
- прокинетики – для восстановления естественной эвакуаторной функции желчного пузыря и его протоков.
Препараты назначают в комплексе, с поправками на общее состояние пациента. Если диагностирован хронический холецистит, терапия антибиотиками проводится только в стадии обострения.
Физиотерапию используют при выходе из острой формы, в основном при лечении некалькулезной патологии. Назначают:
- УВЧ;
- амплипульс;
- диатермию;
- индуктотермию;
- микроволновую терапию;
- озокеритовые аппликации;
- ЛФК.
В период ремиссии большое внимание уделяют курортно-санаторному лечению с применением щелочных минеральных вод.
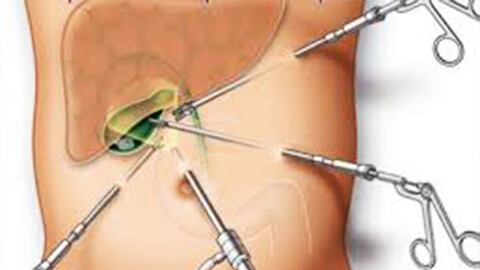
Хирургическое лечение панкреатита используют на стадии обострения при наличии выраженных деструктивных изменений или обширного гнойного процесса. Холецистостомию (дренирование) применяют для откачивания инфицированной желчи, чаще всего ее проводят методом лапароскопии. Холецистэктомию (удаление желчного пузыря) проводят открытым способом или с использованием лапароскопа.
Диетическое питание для каждого пациента разрабатывают индивидуально. Основой служит диета №5 по Певзнеру. Основные правила:
- Продукты перед употреблением измельчают.
- Из рациона удаляют раздражающие ингредиенты: острое, специи, соленья и маринады, растения с высоким содержанием эфирных масел (репа, редька, чеснок, мята, мелисса), чай, кофе, газировку.
- Избегают жареной пищи и животных жиров, включая жирные сорта мяса, сливочное масло, жирный творог и сливки, сало, копчености, ливер, колбасы; при калькулезном холецистите исключают яичные желтки и ограничивают количество растительных масел – их желчегонное действие может спровоцировать приступ колики.
- Стараются ограничить содержание бродильных продуктов – бобовых, капусты, свежих фруктов, сладостей.
Питание должно быть дробным, не менее 5-6 раз в день с потреблением большого количества чистой негазированной воды – 1,5-2 литра.
