История болезни рожистого воспаления
Èñòîðèÿ çàáîëåâàíèÿ ðîæè ëèöà: ýïèäåìèîëîãè÷åñêèé àíàìíåç. Îñìîòð ñèñòåìû îðãàíîâ äûõàíèÿ, êðîâîîáðàùåíèÿ, ïèùåâàðåíèÿ è ìî÷åîòäåëåíèÿ. Õàðàêòåðèñòèêà ýíäîêðèííîé ñèñòåìû ïàöèåíòà. Êëèíè÷åñêèé è äèôôåðåíöèàëüíûé äèàãíîç: îñîáåííîñòü ëå÷åíèÿ áîëåçíè.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
Ðàçìåùåíî íà https://www.allbest.ru/
Ïåðâûé Ìîñêîâñêèé Ãîñóäàðñòâåííûé Ìåäèöèíñêèé Óíèâåðñèòåò
èì. È.Ì. Ñå÷åíîâà
Êàôåäðà èíôåêöèîííûõ áîëåçíåé
ÈÑÒÎÐÈß ÁÎËÅÇÍÈ ÐÎÆÈ ËÈÖÀ
Èòîãîâàÿ îöåíêà:
Ñðåäíèé áàëë çà ñåìåñòð:
Îöåíêà çà êóðàöèþ è èñòîðèþ áîëåçíè:
Îöåíêà çà òåñòû:
Ñîáåñåäîâàíèå íà ýêçàìåíå:
Êóðàòîð: ñòóäåíò 5 êóðñà
ìåäèêî-ïðîôèëàêòè÷åñêîãî ôàêóëüòåòà, ãðóïïû ¹ 6
Ïðåïîäàâàòåëü: äîöåíò Àíîõèíà
Ìîñêâà-2013
Ïàñïîðòíàÿ ÷àñòü
ÔÈÎ: Ï.À.Í.
Âîçðàñò: 47 ëåò.
Ñåìåéíîå ïîëîæåíèå: æåíàò.
Ïðîôåññèÿ: ïîäñîáíûé ðàáî÷èé.
Äàòà ïîñòóïëåíèÿ: 13.05.2013 ã.
Äèàãíîç íàïðàâèâøåãî ó÷ðåæäåíèÿ: ðîæèñòîå âîñïàëåíèå ëèöà.
Äèàãíîç ïðè ïîñòóïëåíèè: Ðîæà ëèöà ýðèòåìàòîçíàÿ ôîðìà ïåðâè÷íàÿ
Îñíîâíîå çàáîëåâàíèå: ðîæà áóëëåçíî-ãåìîððàãè÷åñêàÿ ëèöà, ëîêàëèçîâàííàÿ, ñðåäíåé ñòåïåíè òÿæåñòè, ïåðâè÷íàÿ.
Äèàãíîç êëèíè÷åñêèé: Ýðèòåìàòîçíàÿ ðîæà ëèöà, II, ïåðâè÷íàÿ.
Ñîïóòñòâóþùåå çàáîëåâàíèå: ãèïåðòîíè÷åñêàÿ áîëåçíü.
Æàëîáû íà ìîìåíò êóðàöèè
· Îòåê è ïîêðàñíåíèå íà ëèöå;
· Îáùàÿ ñëàáîñòü.
Èñòîðèÿ íàñòîÿùåãî çàáîëåâàíèÿ (Anamnesismorbi)
Çàáîëåë îñòðî, íî÷üþ 11 ìàÿ 2013 ã. ïîÿâèëèñü îçíîá, ãîëîâíàÿ áîëü, ëîìîòà â òåëå, ÷åðåç ÷àñ òåìïåðàòóðà òåëà ïîäíÿëàñü äî 40 °Ñ. ×åðåç 2-3 ÷àñà îòìåòèë ææåíèå êîæè ëèöà, îòåê è ïîêðàñíåíèå, âûçâàííîé áðèãàäîé ÑÌÏ áûë äîñòàâëåí â ïðèåìíîå îòäåëåíèå 1 ÊÈÁ îòêóäà ñ Ds: ðîæà ëèöà áûë ïåðåâåäåí â ÊÈÁ ¹2.
Äî íàñòîÿùåãî ñëó÷àÿ íèêîãäà ðàíüøå ðîæåé íå ñòðàäàë.
Ýïèäåìèîëîãè÷åñêèé àíàìíåç
Ñâîå çàáîëåâàíèå íè ñ ÷åì íå ñâÿçûâàåò.
Æåíàò. Èìååò ðåáåíêà (ñûí) Ìàòåðèàëüíî îáåñïå÷åí, æèëèùíî-áûòîâûå óñëîâèÿ óäîâëåòâîðèòåëüíûå. Êîíòàêò ñ áîëüíûìè ðîæåé, ñêàðëàòèíîé, àíãèíîé, õðîíè÷åñêèì òîíçèëëèòîì, ïðîñòóäíûìè çàáîëåâàíèÿìè îòðèöàåò. Ñèôèëèñîì è äðóãèìè âåíåðîëîãè÷åñêèìè áîëåçíÿìè íå áîëåë. Íà äèñïàíñåðíîì ó÷åòå ïî ïîâîäó òóáåðêóëåçà íå ñîñòîèò. Ìàëÿðèåé, áðþøíûì è ñûïíûì òèôîì íå áîëåëà è ñ áîëüíûìè êîíòàêòà íå èìåë. Äîíîðîì íå ÿâëÿåòñÿ. Ïðÿìûõ ïåðåëèâàíèé êðîâè, à òàêæå ãåìîòðàíñôóçèé êîíñåðâèðîâàííîé êðîâè çà ïîñëåäíèå ïîëãîäà íå èìåë. Çà ïîñëåäíèå 3 ìåñÿöà ýïèäåìèîëîãè÷åñêè íåáëàãîïîëó÷íûå ðåãèîíû íå ïîñåùàë.
Èñòîðèÿ æèçíè (Anamnesisvitae)
Ôèçè÷åñêè è èíòåëëåêòóàëüíî ðàçâèâàëñÿ íîðìàëüíî, îò ñâåðñòíèêîâ íå îòñòàâàë. Îáðàçîâàíèå âûñøåå.
Ïðîôåññèîíàëüíûõ âðåäíîñòåé íåò.
Âðåäíûå ïðèâû÷êè (êóðåíèå, óïîòðåáëåíèå àëêîãîëÿ, óïîòðåáëåíèå íàðêîòèêîâ, òîêñèêîìàíèÿ) îòðèöàåò.
Ïåðåíåñåííûå çàáîëåâàíèÿ: ãèïåðòîíè÷åñêàÿ áîëåçíü, ïðîñòóäíûå çàáîëåâàíèÿ.
Àëëåðãè÷åñêèå ðåàêöèè íà ëåêàðñòâåííûå ïðåïàðàòû è ïèùåâûå ïðîäóêòû íå îòìå÷àåò.
Íàñëåäñòâåííîñòü íå îòÿãîùåíà.
Statuspraesens (17.05.13 / 3 äåíü áîëåçíè)
Îáùèé îñìîòð
Ñîñòîÿíèå áîëüíîãî ñðåäíåé òÿæåñòè.
Ñîçíàíèå ÿñíîå.
Ïîëîæåíèå àêòèâíîå.
Òèï òåëîñëîæåíèÿ — íîðìîñòåíè÷åñêèé.
Âûðàæåíèå ëèöà æèâîå.
Êîæíûå ïîêðîâû (âíå î÷àãà) îáû÷íîé îêðàñêè, ñóõèå, ÷èñòûå, òóðãîð ñîõðàíåí. Íîãòè îâàëüíîé ôîðìû, ðîçîâîãî öâåòà, íå èçìåíåíû. Âèäèìûå ñëèçèñòûå ðîçîâûå, íå èçìåíåíû. Òåìïåðàòóðà òåëà — 36.8°Ñ.
Ïîäêîæíî-æèðîâàÿ êëåò÷àòêà ðàçâèòà óìåðåííî. Òîëùèíà ñêëàäêè íà ïåðåäíåé áðþøíîé ñòåíêå 3 ñì.
Ñóñòàâû îáû÷íîé êîíôèãóðàöèè, ñèììåòðè÷íûå, áåçáîëåçíåííûå, äâèæåíèÿ â íèõ â ïîëíîì îáúåìå. Êîñòè áåç äåôîðìàöèé.
Ìûøöû ðàçâèòû óäîâëåòâîðèòåëüíî, ñèììåòðè÷íî, òîíóñ ìûøö ñîõðàíåí, áåçáîëåçíåííû ïðè ïàëüïàöèè.
Statuslocalis
Íà ëèöå ýðèòåìà ñ ÷åòêèìè íåðîâíûìè êðàÿìè ãîðÿ÷àÿ íà îùóïü. Ïàëüïèðóþòñÿ, óâåëè÷åííûå, ïîä÷åëþñòíûå ëèìôàòè÷åñêèå óçëû ñëåãêà áîëåçíåííûå.
Ñèñòåìà îðãàíîâ äûõàíèÿ
Âåðõíèå äûõàòåëüíûå ïóòè
Äûõàíèå ÷åðåç íîñ ñâîáîäíîå. Ãîëîñ ÷èñòûé, òèõèé. Áîëåé ïðè ðàçãîâîðå è ãëîòàíèè íå âîçíèêàåò. Êàøëÿ íåò. Ãîðòàíü ïðè ïàëüïàöèè áåçáîëåçíåííà.
Îñìîòð ãðóäíîé êëåòêè
Ãðóäíàÿ êëåòêà êîíè÷åñêîé ôîðìû. Íàäêëþ÷è÷íûå è ïîäêëþ÷è÷íûå ÿìêè óìåðåííî âûðàæåíû, ëîïàòêè ïëîòíî ïðèëåæàò ê ãðóäíîé êëåòêå. Äåôîðìàöèè ãðóäíîé êëåòêè íå îòìå÷àåòñÿ.
Ãðóäíàÿ êëåòêà ñèììåòðè÷íà: ëîïàòêè è êëþ÷èöû ðàñïîëîæåíû íà îäíîì óðîâíå ïî îòíîøåíèþ äðóã ê äðóãó. Ïðè äûõàíèè äâèæåíèÿ ãðóäíîé êëåòêè ñèíõðîííû, âñïîìîãàòåëüíûå ìûøöû â àêòå äûõàíèÿ íå ó÷àñòâóþò.
Äûõàíèå ñìåøàííîãî òèïà. ×ÄÄ 18 â 1 ìèí. Îäûøêè íå íàáëþäàåòñÿ. Ðèòì äûõàíèÿ ïðàâèëüíûé.
Ïàëüïàöèÿ
Ïðè ïàëüïàöèè ãðóäíîé êëåòêè áîëåçíåííîñòè íå îòìå÷àåòñÿ. Ýëàñòè÷íîñòü ãðóäíîé êëåòêè õîðîøàÿ. Ãîëîñîâîå äðîæàíèå íå èçìåíåíî, îùóùàåòñÿ â ñèììåòðè÷íûõ ó÷àñòêàõ ãðóäíîé êëåòêè ñ îäèíàêîâîé ñèëîé. Ìåæðåáåðíûå ïðîìåæóòêè ñãëàæåíû.
Ïåðêóññèÿ
Ñðàâíèòåëüíàÿ ïåðêóññèÿ.  ñèììåòðè÷íûõ ó÷àñòêàõ ãðóäíîé êëåòêè çâóê ÿñíûé, ëåãî÷íûé. Î÷àãîâûõ èçìåíåíèé ïåðêóòîðíîãî çâóêà íå îòìå÷àåòñÿ.
Àóñêóëüòàöèÿ ëåãêèõ
Ïðè àóñêóëüòàöèè äûõàíèå íàä âñåé ïîâåðõíîñòüþ ëåãêèõ âåçèêóëÿðíîå. Ïîáî÷íûå äûõàòåëüíûå øóìû (õðèïû, êðåïèòàöèÿ, øóì òðåíèÿ ïëåâðû) íå âûñëóøèâàþòñÿ. Áðîíõîôîíèÿ íîðìàëüíàÿ, îäèíàêîâà ñ îáåèõ ñòîðîí.
Ñèñòåìà îðãàíîâ êðîâîîáðàùåíèÿ
Îñìîòð
Îáëàñòü ñåðäöà è êðóïíûõ ñîñóäîâ íå èçìåíåíà. Âûïÿ÷èâàíèé è âèäèìûõ ïóëüñàöèé â îáëàñòè ñåðäöà íåò. Âåðõóøå÷íûé òîë÷îê âèçóàëüíî íå îòìå÷àåòñÿ.
Ïàëüïàöèÿ
Ïàëüïàöèÿ â îáëàñòè ñåðäöà áåçáîëåçíåííà.
Âåðõóøå÷íûé òîë÷îê ïàëüïèðóåòñÿ â 5 ìåæðåáåðüå íà 1 ñì. âíóòðè îò ëåâîé ñðåäíåêëþ÷è÷íîé ëèíèè, íîðìàëüíîé ñèëû, àìïëèòóäû è ðåçèñòåíòíîñòè. Ñåðäå÷íûé òîë÷îê è ñèìïòîì êîøà÷üåãî ìóðëûêàíüÿ íå îïðåäåëÿåòñÿ. Ýïèãàñòðàëüíàÿ ïóëüñàöèÿ íå âèäíà.
Àóñêóëüòàöèÿ
Òîíû ñåðäöà ðèòìè÷íûå, ïðèãëóøåíû. Äîïîëíèòåëüíûõ òîíîâ, øóìîâ è øóìà òðåíèÿ ïåðèêàðäà íå âûñëóøèâàåòñÿ. ×ÑÑ — 76 óäàðîâ â ìèíóòó.
Èññëåäîâàíèå ñîñóäîâ.
Ïóëüñ îäèíàêîâûé íà ïðàâîé è ëåâîé ëó÷åâûõ àðòåðèÿõ, ðèòìè÷íûé, ñ ÷àñòîòîé — 82 â ìèíóòó, õîðîøåãî íàïîëíåíèÿ, íåíàïðÿæåííûé, íîðìàëüíîé âåëè÷èíû è ôîðìû. Äåôèöèòà ïóëüñà íå îòìå÷àåòñÿ. Ïðè àóñêóëüòàöèè àðòåðèé ïàòîëîãè÷åñêèõ èçìåíåíèé íåò. Àðòåðèàëüíîå äàâëåíèå ñèììåòðè÷íîå íà îáåèõ ðóêàõ è ñîñòàâëÿåò 140/90 ìì ðò ñò. Ïðè îñìîòðå, ïàëüïàöèè è àóñêóëüòàöèè âåí èçìåíåíèé íå îòìå÷àåòñÿ.
Ñèñòåìà îðãàíîâ ïèùåâàðåíèÿ
Æåëóäî÷íî-êèøå÷íûé òðàêò
Áîëåé â æèâîòå è äèñïåïñè÷åñêèõ ÿâëåíèé íåò.
Àïïåòèò õîðîøèé.
Ñòóë 1 ðàç â ñóòêè, óìåðåííûé, îôîðìëåííûé, êîðè÷íåâîãî öâåòà.
Îñìîòð
ßçûê âëàæíûé, ÷èñòûé. Çóáû ñàíèðîâàíû. Çåâ ðîçîâîé îêðàñêè. Ìèíäàëèíû íå âûñòóïàþò çà íåáíûå äóæêè. Ñëèçèñòàÿ îáîëî÷êà ãëîòêè íå ãèïåðåìèðîâàíà, âëàæíàÿ, ïîâåðõíîñòü åå ãëàäêàÿ. Ãëîòàíèå è ïðîõîæäåíèå ïèùè ïî ïèùåâîäó íå çàòðóäíåííî, áåçáîëåçíåííîå.
Æèâîò ìÿãêèé íîðìàëüíîé ôîðìû, ñèììåòðè÷íûé, âûïÿ÷èâàíèé è âòÿæåíèé íå îòìå÷àåòñÿ. Ïîäêîæíûå ñîñóäèñòûå àíàñòîìîçû íå âûðàæåíû. Ðóáöîâ è ãðûæ íåò. Ïåðèñòàëüòèêà íå íàðóøåíà. Æèâîò ñâîáîäíî ó÷àñòâóåò â àêòå äûõàíèÿ.
Ïàëüïàöèÿ
Ïðè ïîâåðõíîñòíîé îðèåíòèðîâî÷íîé ïàëüïàöèè æèâîò ìÿãêèé, áåçáîëåçíåííûé. Íàïðÿæåíèå ìûøö ïåðåäíåé áðþøíîé ñòåíêè, ðàñõîæäåíèå ïðÿìûõ ìûøö æèâîòà è ãðûæè áåëîé ëèíèè îòñóòñòâóþò. Ïóïî÷íîå êîëüöî íå ðàñøèðåíî. Ïîâåðõíîñòíûå îïóõîëè è ãðûæè íå ïàëüïèðóþòñÿ. Ñèìïòîì Ùåòêèíà-Áëþìáåðãà îòðèöàòåëüíûé.
Ñèìïòîìû Êóðâóàçüå, Îðòíåðà — îòðèöàòåëüíûå. Ñèãìîâèäíàÿ êèøêà áåçáîëåçíåíà.
Àóñêóëüòàöèÿ
Ïðè àóñêóëüòàöèè æèâîòà âûñëóøèâàþòñÿ ïåðèîäè÷åñêè âîçíèêàþùèå êèøå÷íûå øóìû, ñâÿçàííûå ñ ïåðèñòàëüòèêîé êèøå÷íèêà.
Ïå÷åíü è æåë÷íûé ïóçûðü
Îñìîòð
Æèâîò ñèììåòðè÷åí, îãðàíè÷åííîãî âûïÿ÷èâàíèÿ â îáëàñòè ïðàâîãî ïîäðåáåðüÿ è îãðàíè÷åíèå ýòîé îáëàñòè â äûõàíèè íå îòìå÷àåòñÿ.
Ïàëüïàöèÿ
Íèæíèé êðàé ïå÷åíè íå çàîñòðåí, ïîâåðõíîñòü ãëàäêàÿ, êîíñèñòåíöèÿ ýëàñòè÷íàÿ, áåçáîëåçíåííàÿ.
Æåë÷íûé ïóçûðü íå ïàëüïèðóåòñÿ. Áîëåçíåííîñòü ïðè ïàëüïàöèè â òî÷êå æåë÷íîãî ïóçûðÿ îòñóòñòâóåò. Ñèìïòîì Îðòíåðà îòðèöàòåëüíûé.
Ñåëåçåíêà
Îñìîòð
Æèâîò ñèììåòðè÷åí, îãðàíè÷åííîãî âûïÿ÷èâàíèÿ â îáëàñòè ëåâîãî ïîäðåáåðüÿ è îãðàíè÷åíèå ýòîé îáëàñòè â äûõàíèè íå îòìå÷àåòñÿ.
Ïàëüïàöèÿ
Ñåëåçåíêà íå ïàëüïèðóåòñÿ.
Ïîäæåëóäî÷íàÿ æåëåçà
Áîëåé è äèñïåïñè÷åñêèõ ÿâëåíèé, ñâÿçàííûõ ñ ïàòîëîãèåé ïîäæåëóäî÷íîé æåëåçû íå ïðåäúÿâëÿåò. áîëåçíü ëå÷åíèå ðîæà ëèöî
Ïàëüïàöèÿ
Ïîäæåëóäî÷íàÿ æåëåçà íå ïàëüïèðóåòñÿ.
Ñèñòåìà îðãàíîâ ìî÷åîòäåëåíèÿ
Ìî÷åèñïóñêàíèå ñâîáîäíîå, áåçáîëåçíåííîå. Ìî÷à æåëòîãî öâåòà (ñî ñëîâ), áåç çàïàõà, ïðîçðà÷íàÿ. Íàëè÷èå ïðèìåñåé êðîâè â ìî÷å íå îòìå÷àåò.
Îñìîòð
Ãèïåðåìèè è ïðèïóõëîñòè â îáëàñòè ïî÷åê íå îáíàðóæèâàåòñÿ.
Ïåðêóññèÿ
Ñèìïòîì Ïàñòåðíàöêîãî è «ïîêîëà÷èâàíèÿ» îòðèöàòåëüíûå ñ îáåèõ ñòîðîí. Ìî÷åâîé ïóçûðü ïåðêóòîðíî íå âûñòóïàåò íàä ëîííûì ñî÷ëåíåíèåì.
Ïàëüïàöèÿ
Ïî÷êè íå ïàëüïèðóþòñÿ. Áîëåçíåííîñòü ïðè ïàëüïàöèè â îáëàñòè âåðõíèõ è íèæíèõ ìî÷åòî÷íèêîâûõ òî÷åê îòñóòñòâóåò.
Ýíäîêðèííàÿ ñèñòåìà
Îñìîòð è ïàëüïàöèÿ
Ïðè îñìîòðå ïåðåäíåé ïîâåðõíîñòè øåè èçìåíåíèé íå îòìå÷àåòñÿ. Ýêçîôòàëüì, äèïëîïèÿ, ïåðèîðáèòàëüíûé îòåê íå íàáëþäàåòñÿ. Ùèòîâèäíàÿ æåëåçà íå óâåëè÷åíà, ïëîòíîýëàñòè÷åñêîé îäíîðîäíîé êîíñèñòåíöèè.
Íåðâíî-ïñèõè÷åñêèé ñòàòóñ
Ñîçíàíèå ÿñíîå. Ïàöèåíò àäåêâàòåí, îðèåíòèðîâàí â ïðîñòðàíñòâå, óðàâíîâåøåí, íå îáùèòåëåí. Âîñïðèÿòèå íå íàðóøåíî. Âíèìàíèå íå îñëàáëåíî. Ïàìÿòü ñîõðàíåíà. Èíòåëëåêò â íîðìå. Ìûøëåíèå íå íàðóøåíî. Ãîëîâíûõ áîëåé, îáìîðîêîâ íåò. Ñîí íå íàðóøåí. Î÷àãîâàÿ íåâðîëîãè÷åñêàÿ ñèìïòîìàòèêà îòñóòñòâóåò. Îðãàíû ÷óâñòâ áåç îñîáåííîñòåé.  äâèãàòåëüíîé ñôåðå ïàòîëîãè÷åñêèõ èçìåíåíèé íå âûÿâëåíî.
Ïðåäâàðèòåëüíûé äèàãíîç
Íà îñíîâàíèè:
· íà÷àëà çàáîëåâàíèÿ ñ îáùåòîêñè÷åñêîãî ñèíäðîìà (áûñòðîãî ïîäúåìà òåìïåðàòóðû äî 39°Ñ, ñîïðîâîæäàþùåãîñÿ îçíîáîì, ãîëîâíîé áîëüþ, ñëàáîñòüþ), ïðåäøåñòâóþùåãî ëîêàëüíûì èçìåíåíèÿì, ïîÿâëåíèÿ ÷åðåç 3 ÷àñà îò íà÷àëà çàáîëåâàíèÿ ñíà÷àëà ÷óâñòâà ææåíèÿ è áîëåçíåííîñòè êîæè ëèöà ïðè ïàëüïàöèè (îòñóòñòâóþùåé â ïîêîå), çàòåì ýðèòåìû ñ îòåêîì, ðàçâèòèÿ ðåãèîíàðíîãî ëèìôàäåíèòà, ïîÿâëåíèÿ áîëåé â îáëàñòè ðåãèîíàðíûõ (øåéíûõ, ïîä÷åëþñòíûõ, îêîëîóøíûõ) ëèìôàòè÷åñêèõ óçëîâ, óñèëèâàþùèõñÿ ïðè äâèæåíèè;
· äàííûõ ôèçèêàëüíîãî îáñëåäîâàíèÿ — ýðèòåìà â îáëàñòè íîñà è îáåèõ ùåê (òèïè÷íàÿ ëîêàëèçàöèÿ ìåñòíîãî âîñïàëèòåëüíîãî ïðîöåññà íà ëèöå) ñ ÷åòêèìè íåðîâíûìè êðàÿìè, ïàëüïèðóþòñÿ ïîä÷åëþñòíûå ëèìôàòè÷åñêèå óçëû ñëåãêà áîëåçíåííûå;
· ìîæíî ïðåäïîëîæèòü ó ïàöèåíòà íàëè÷èå ýðèòåìàòîçíîé ðîæè ëèöà II , ïåðâè÷íîé.
Ñèìïòîìû èíòîêñèêàöèè ñ âûðàæåííîé ëèõîðàäêîé äî 39°Ñ, ãîâîðÿò î ñðåäíåòÿæåëîì òå÷åíèè.
Îòñóòñòâèå ýïèçîäîâ çàáîëåâàíèÿ â àíàìíåçå äàåò ïðàâî ãîâîðèòü î ïåðâè÷íîé ðîæå.
Ïëàí îáñëåäîâàíèÿ
Äèàãíîç ñòðåïòîêîêêîâîé èíôåêöèè ñòàâèòñÿ íà îñíîâàíèè ñèìïòîìîâ çàáîëåâàíèÿ. Äëÿ óòî÷íåíèÿ õàðàêòåðà çàáîëåâàíèÿ (ñòåïåíè ðåàêöèè îðãàíèçìà), à òàêæå èñêëþ÷åíèÿ âîçìîæíûõ îñëîæíåíèé íåîáõîäèìî ïðîâåäåíèå ñëåäóþùèõ èññëåäîâàíèé:
1. îáùåãî àíàëèç êðîâè;
2. îáùåãî àíàëèç ìî÷è;
3. ýëåêòðîêàðäèîãðàôèè;
4. Áèîõèì. àíàëèç êðîâè;
5. îïðåäåëåíèå ñîäåðæàíèÿ ãëþêîçû êðîâè;
Íåîáõîäèìî ïðîâåäåíèå ñòàíäàðòíûõ èññëåäîâàíèé ïðè ïîñòóïëåíèè ïàöèåíòêè â ñòàöèîíàð:
6. Îïðåäåëåíèå ãðóïïû êðîâè è ðåçóñ ôàêòîðà;
7. Èññëåäîâàíèå ñåðîëîãè÷åñêèõ ðåàêöèé (RW, àíòèòåë ê ÂÈ×, ìàðêåðîâ âèðóñíûõ ãåïàòèòîâ, âêëþ÷àÿ àíòèòåëà ê HBs-àíòèãåíó).
Äàííûå ëàáîðàòîðíûõ è äîïîëíèòåëüíûõ ìåòîäîâ îáñëåäîâàíèÿ
Êëèíè÷åñêèé äèàãíîç
Ýðèòåìàòîçíàÿ ðîæà ëèöà, II, ïåðâè÷íàÿ.
Äèàãíîç ïîñòàâëåí íà îñíîâàíèè ñëåäóþùèõ êðèòåðèåâ:
· îñòðîå íà÷àëî áîëåçíè ñ âûðàæåííûìè ñèìïòîìàìè èíòîêñèêàöèè, ïîâûøåíèåì òåìïåðàòóðû òåëà äî 39°Ñ;
· ëîêàëèçàöèÿ ìåñòíîãî âîñïàëèòåëüíîãî ïðîöåññà íà ëèöå;
· ðàçâèòèå ðåãèîíàðíîãî ëèìôàäåíèòà;
· îòñóòñòâèå âûðàæåííûõ áîëåé â î÷àãå âîñïàëåíèÿ â ïîêîå;
· íåéòðîôèëüíûé ëåéêîöèòîç ñî ñäâèãîì âëåâî, óìåðåííî ïîâûøåííàÿ ÑÎÝ â îáùåì àíàëèçå êðîâè;
· íàëè÷èå ïðåäðàñïîëàãàþùèõ — ïîæèëîé âîçðàñò ïàöèåíòà è íàëè÷èå ãèïåðòîíè÷åñêîé áîëåçíè;
· îòñóòñòâèå ýïèçîäîâ çàáîëåâàíèÿ ðàíåå.
Äèôôåðåíöèàëüíàÿ äèàãíîñòèêà
Äèôôåðåíöèàëüíûé äèàãíîç ñëåäóåò ïðîâîäèòü ñ àáñöåññîì, ôëåãìîíîé, äåðìàòèòîì, ýêçåìîé, òîêñèêîäåðìèåé, îïîÿñûâàþùèì ëèøàåì, ñèñòåìíîé êðàñíîé âîë÷àíêîé.
Àáñöåññû â ïåðèîäå, ïðåäøåñòâóþùåì âîçíèêíîâåíèþ ôëþêòóàöèè, íàèáîëåå ÷àñòî ïðèíèìàþòñÿ çà ðîæó.  îáëàñòè íàçðåâàþùåãî àáñöåññà îòìå÷àþòñÿ èíôèëüòðàò è îòåê, ó÷àñòîê ãèïåðåìèè êîæè íàä èíôèëüòðàòîì íå èìååò ÷åòêèõ ãðàíèö è çíà÷èòåëüíîãî ðàñïðîñòðàíåíèÿ. Ïðè ïàëüïàöèè âûðàæåííàÿ áîëåçíåííîñòü â öåíòðå èíôèëüòðàòà. Ïîçäíåå çäåñü âîçíèêàåò ôëþêòóàöèÿ. Áîëè â î÷àãå âîñïàëåíèÿ íàáëþäàþòñÿ â ïîêîå, íî îñîáåííî óâåëè÷èâàþòñÿ ïðè ïàññèâíûõ è àêòèâíûõ äâèæåíèÿõ â ïîðàæåííîé êîíå÷íîñòè. Íåðåäêî àáñöåññû ðàçâèâàþòñÿ â ìåñòàõ èíúåêöèé.
Ôëåãìîíà, êàê è ðîæà, íà÷èíàåòñÿ îñòðî, ñ âûñîêîé ëèõîðàäêîé è ÿâëåíèÿìè âûðàæåííîé èíòîêñèêàöèè. Îäíàêî â îòëè÷èå îò ðîæè â ìåñòå ëîêàëèçàöèè ïðîöåññà âîçíèêàåò ñèëüíàÿ, èíîãäà ïóëüñèðóþùàÿ áîëü, ðåçêàÿ áîëåçíåííîñòü ïðè ïàëüïàöèè. Ãèïåðåìèÿ êîæè ðàçâèâàåòñÿ íà ôîíå ÷ðåçìåðíî ïëîòíîãî èíôèëüòðàòà. Ïîçäíåå èíôèëüòðàò ðàçìÿã÷àåòñÿ è âûÿâëÿåòñÿ ôëþêòóàöèÿ. Ïîäêîæíàÿ ôëåãìîíà îáû÷íî ñîïðîâîæäàåòñÿ ëèìôàíãèèòîì. Äëÿ ôëåãìîíû òèïè÷åí ãèïåðëåéêîöèòîç ñ íåéòðîôèëåçîì è çíà÷èòåëüíûì íåéòðîôèëüíûì ñäâèãîì âëåâî, çíà÷èòåëüíî ïîâûøåííîé ÑÎÝ.
Äåðìàòèò ïðîñòîé êîíòàêòíûé äèàãíîñòèðóåòñÿ íà îñíîâàíèè äàííûõ àíàìíåçà: ïðîÿâëÿåòñÿ íåìåäëåííî èëè âñêîðå ïîñëå êîíòàêòà ñ ðàçäðàæèòåëåì, ïëîùàäü ïîðàæåíèÿ ñîîòâåòñòâóåò ïëîùàäè êîíòàêòà. Íàðÿäó ñ ãèïåðåìèåé êîæè íà åå ôîíå âîçíèêàþò ìåëêèå óçåëêè, ÷åøóéêè, êîðî÷êè. Íåñìîòðÿ íà íàëè÷èå îòåêà è íàïðÿæåíèå êîæè èíôèëüòðàöèÿ âûðàæåíà íåçíà÷èòåëüíî. Õàðàêòåðèçóåòñÿ âîñïàëèòåëüíûì ïîêðàñíåíèåì, îò¸÷íîñòüþ, çóäîì, ææåíèåì, ïîâûøåíèåì òåìïåðàòóðû êîæè â ìåñòå âîñïàëåíèÿ, îùóùåíèåì æàðà â ìåñòå âîñïàëåíèÿ. Îòñóòñòâóþò ðåãèîíàðíûé ëèìôàäåíèò, èíòîêñèêàöèÿ, âûñîêàÿ ëèõîðàäêà.
Îïîÿñûâàþùèé ëèøàé (Herpes zoster) íà÷èíàåòñÿ ñ áîëåé ïî õîäó íåðâíûõ ñòâîëîâ, ëîêàëèçóåòñÿ ïî õîäó âåòâåé òîãî èëè èíîãî íåðâà (òðîéíè÷íîãî íåðâà), ÷òî îïðåäåëÿåò ðàçìåðû ó÷àñòêà ïîðàæåíèÿ êîæè. Íà ôîíå ýðèòåìû âîçíèêàþò ìíîãî÷èñëåííûå ïóçûðüêè, íàïîëíåííûå ñåðîçíûì, ãåìîððàãè÷åñêèì, èíîãäà ãíîéíûì ñîäåðæèìûì. Íà ìåñòå ïóçûðüêîâ ïîñòåïåííî îáðàçóþòñÿ æåëòî-áóðûå èëè ÷åðíûå êîðî÷êè; çàáîëåâàíèå íåðåäêî ïðèíèìàåò çàòÿæíîå òå÷åíèå, ñîïðîâîæäàåòñÿ óïîðíûìè íåâðàëãèÿìè.
Ëå÷åíèå
Ïîêàçàíèÿìè äëÿ ãîñïèòàëèçàöèè â èíôåêöèîííûé ñòàöèîíàð ÿâèëèñü ñðåäíåòÿæåëîå òå÷åíèå ðîæè ñ ðåçêî âûðàæåííîé èíòîêñèêàöèåé, ýðèòåìàòîçíàÿ ôîðìà, ïîæèëîé âîçðàñò.
Ðåæèì ïàëàòíûé, â ñâÿçè ñ óìåíüøåíèåì èíòîêñèêàöèîííîãî ñèíäðîìà, òåìïåðàòóðà òåëà íà 3é äåíü áîëåçíè — 37°Ñ, óëó÷øåíèÿ îáùåãî ñàìî÷óâñòâèÿ áîëüíîãî.
Ýòèîòðîïíàÿ òåðàïèÿ
Ãåìîëèòè÷åñêèå ñòðåïòîêîêêè â íàñòîÿùåå âðåìÿ ñîõðàíÿþò âûñîêóþ ÷óâñòâèòåëüíîñòü ê ïåíèöèëëèíîâûì àíòèáèîòèêàì, ñóëüôàíèëàìèäàì è öåôàëîñïîðèíàì.  ñâÿçè ñî ñðåäíåòÿæåëûì òå÷åíèåì çàáîëåâàíèÿ, óìåðåííûì èíòîêñèêàöèîííûì è áîëåâûì ñèíäðîìîì, ëîêàëèçàöèè î÷àãà íà ëèöå, ïîêàçàíî ëå÷åíèå Äèàçîëèíîì èëè Ñóïðàñòèíîì ïî 1òàá. 2 ðàçà â ñóòêè, öåôàçîëèíîì ïî 1 ã 3 ðàçà â äåíü âíóòðèìûøå÷íî. Ñà-ãëþêîíàò 1òàá. 3 ðàçà â äåíü.
Ïàòîãåíåòè÷åñêàÿ òåðàïèÿ
Àíòèãèñòàìèííûå ñðåäñòâà, îáëàäàþùèå ì-õîëèíîáëîêèðóþùèìè ñâîéñòâàìè, îêàçûâàþùèõ ïðîòèâîýêññóäàòèâíîå, à òàêæå ñëàáîå ñåäàòèâíîå äåéñòâèå: ìåáãèäðîëèí (äèàçîëèí) ïî 1 äðàæå 3 ðàçà â ñóòêè; èëè õëîðîïèðàìèí (ñóïðàñòèí) ïî 25 ìã 2 ðàçà â ñóòêè â òå÷åíèå 7-10 äíåé ïåðîðàëüíî. Äåçèíòîêñèêàöèîííàÿ òåðàïèÿ. Êðèñòàëëîèäû: 5% ðàñòâîð ãëþêîçû, õëîñîëü ñ äîáàâëåíèåì 5-10 ìë 5 % ðàñòâîðà àñêîðáèíîâîé êèñëîòû äî 800 ìë â ñóòêè âíóòðèâåííî êàïåëüíî äî èñ÷åçíîâåíèÿ èíòîêñèêàöèîííîãî ñèíäðîìà.
Ðàçìåùåíî íà Allbest.ru
…

Рожистое воспаление кожи, в народе просто «рожа» – острое воспалительное поражение кожных покровов инфекционного происхождения. Болезнь вызывается агрессивной разновидностью стрептококка: бета-гемолитическим стрептококком группы A.
Недугом страдают чаще взрослые люди, но вероятность заболеть есть даже у младенцев.
Еще столетие назад рожа считалась крайне опасной и часто приводила к летальному исходу. В настоящее время благодаря появлению антибактериальных препаратов, она стала относиться к излечимым болезням. Однако продолжает оставаться серьезной инфекцией, требующей своевременной эффективной терапии, и пристального внимания врачей.
Причины возникновения рожи
Стрептококк может долгое время находится в организме в «спящем» состоянии, когда его активное размножение подавляется иммунной системой. В этом случае заболевание развиваться не будет. Но одновременное воздействие нескольких неблагоприятных факторов может привести к болезни.
Для возникновения воспалительного процесса необходимо совпадение сразу нескольких обстоятельств:
- повреждение кожных покровов любого типа: аллергического, травматического или ожогового;
- понижение иммунитета в результате хронических заболеваний, грибковых инфекций, авитаминоза или истощения организма;
- инфицирование травмированных кожных участков бета-гемолитическим стрептококком.
Немаловажную роль играет гигиена тела – рожа возникает значительно чаще в регионах с плохими санитарно-гигиеническими условиями.
Имеются наблюдения, что заболевание более типично для людей белой расы.
Симптомы рожистого воспаления
Заболевание начинается резко и протекает остро. Пациенты, как правило, могут указать даже час его возникновения.
Начало схоже с тяжелым ОРВИ – быстро поднимается температура, возникает общая интоксикация организма. Наблюдается озноб (нередко сотрясающий), головные боли, тошнота, рвота, боли и ломота в спине и суставах. При тяжелом течении возможно возникновение судорог и бреда.
Поражение кожных покровов начинает развиваться через 10-20 часов с момента возникновения общих симптомов. Начинается с зуда кожи, ощущения ее стянутости, потения. Затем кожа в месте заражения начинает краснеть и отекать, возникает выраженная эритема.
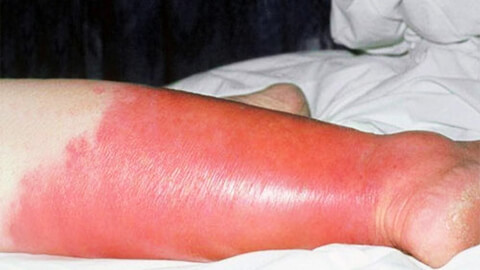
Характерным признаком рожи является очень яркая гиперемия (краснота) пораженного участка с четкими неровными границами, которые называют «языками пламени» или «географической картой». Края участка приподняты в виде инфильтрационного валика. Воспаленная область горячая на ощупь, отечная, уплотненная, лоснящаяся. При надавливании на нее возникает легкая болезненность, после надавливания краснота под этими участками пропадает на несколько секунд.
Также характерен лимфаденит – уплотнение лимфатических узлов, снижение их подвижности и болезненность при надавливании. У некоторых больных на коже возникает розовая полоса, которая соединяет воспаленный участок с ближайшей группой лимфоузлов.
Классификация
Рожистое воспаление кожи обычно классифицируют по нескольким параметрам.
По кратности возникновения рожи ее делят на 3 вида:
- Первичная – первый случай возникновения заболевания.
- Повторная – возникает обычно через какой-то период (год и более).
- Рецидивирующая – возникает периодически с неопределенными интервалами от нескольких недель до нескольких лет, с той же локализацией, что и предыдущая, и обычно связана с иммунодефицитными состояниями организма.
Особое внимание следует уделять рецидивирующей роже и направить лечение не только на подавление инфекции, но и на общее укрепление организма.
Классификация по распространению на теле:
- Локализованная – имеет четкий очаг локализации в пределах анатомической области тела (лица, ноги, спины).
- Распространенная – проявлена на нескольких близлежащих участках тела (например, одновременно на бедре и голени).
- Мигрирующая (ползучая) – после излечения на одном участке тела рецидив возникает на другом.
- Метастатическая – очаги локализации располагаются на удаленных друг от друга участках тела (например, лицо и голень).
Также могут встречаются смешанные формы. Особо неприятным является рожистое воспаление кожи лица. Оно причиняет не только физическое, но и моральное страдание из-за ухудшения внешнего вида больного.
По характеру проявления на кожных покровах:
- Эритематозная – наблюдается покраснение участка кожи, зуд, жжение и отечность.
- Эритематозно-буллезная – к предыдущим симптомам добавляется возникновение пузырьков с прозрачной жидкостью, которые потом растрескиваются, и заболевание переходит в следующую форму.
- Эритематозно-гемораргическая – на воспаленном участке появляются пятна подкожного кровоизлияния, которые причиняют больше дискомфорта и требуют больше времени на излечение.
- Эритематозно—буллезно-гемораргическая – самая тяжелая форма, при которой кожный участок поражается максимально глубоко.
Наибольшую опасность для пациента представляет последняя форма заболевания.
По тяжести протекания болезнь делится на 3 формы:
- Легкую – температура повышается незначительно, напоминая обычную простуду, длится недолго (1-3 дня) при этом поражается незначительный участок кожи чаще всего без глубоких структурных изменений (эритематозное проявление).
- Средней тяжести – лихорадка длится более 3-х дней, температура повышается значительно, возможны головные боли, боли в суставах и другие симптомы, напоминающие грипп, поражаются большие участки кожи.
- Тяжелую – лихорадка проявлена очень высокими температурами, длится более 5 дней, поражаются обширные участки тела с геморрагическими и буллезными проявлениями.
Халатное отношение к легкой стадии и отсутствие адекватного лечения приводит к прогрессированию недуга и возникновению тяжелых форм заболевания.
Поэтому при подозрении на рожистое воспаление необходимо срочно обратиться к врачу.
Какие части тела чаще всего поражает рожа
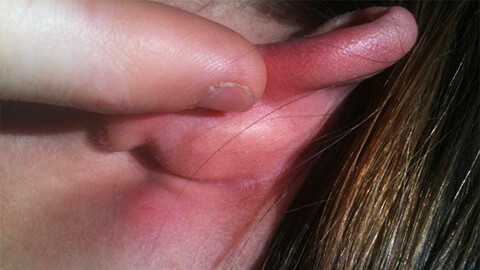
Рассмотрим на каких участках тела наиболее часто возникает воспалительный процесс:
- Ноги в районе голени. Из-за плохого кровообращения или недостаточного оттока лимфы в этой части тела возникают застойные явления, и происходит скопление инфекции. Поэтому рожистое воспаление ноги относится к наиболее распространенным его видам.
- Кожа лица и головы. Данной локализации способствуют застойные явления, вызванные ЛОР-заболеваниями.
- Туловище. Риск рожистого воспаления повышается в местах повышенной потливости и потертостей, а также на поверхности шрамов.
- Руки. Наиболее редко поражение, так как это самая подвижная часть человеческого тела, что препятствует возникновению застойных явлений.
Диагностика
Так как симптоматика рожистого воспалительного процесса ярко проявлена и специфична, врач может поставить даже при первичном осмотре, исходя из следующих симптомов:
- внезапное проявление болезни в виде лихорадочного состояния с признаками острой интоксикации организма;
- характерные кожные проявления;
- увеличение лимфоузлов;
- приглушенность сердечных тонов, учащенное сердцебиение;
- снижение давления.
Специальная лабораторная диагностика не нужна. Но для подтверждения диагноза следует обратить внимание на следующие параметры общего анализа крови:
- СОЭ, как при любом остром воспалительном процессе, более 20 мм/час;
- возросшее количество лейкоцитов;
- пониженное количество эритроцитов;
- пониженный гемоглобин, особенно при геморрагических проявлениях.
Также рекомендуется определить лабораторно штамм стрептококка, для подбора наиболее эффективной схемы лечения.
Рожистое воспаление кожи – лечение
Основной метод терапии этой болезни – медикаментозный.
Применяются такие препараты:
- Антибактериальные (антибиотики) – являются главным элементом терапии. Принимаются около 2-х недель.
- Противовоспалительные и жаропонижающие – необходимы для снижения лихорадки.
- Обезболивающие – используются, как местно, так и перорально.
- Противогистаминные – нужны для купирования аллергоподобных реакций в очаге воспаления.
- Нестероидные противовоспалительные препараты – для снижения интенсивности воспаления и обезболивания.
- Мази и кремы непосредственно в местах выраженных кожных повреждений.
- Антисептические повязки – необходимы при глубоком поражении кожи;
- Стероидные или иммуномодулирующие препараты – назначают при тяжелом течении болезни.
Чаще всего назначаются сразу несколько классов лекарств, так как для полного излечения необходим комплексный подход.

Для купирования острой фазы необходимо до 2-х недель. Но и после этого не следует прекращать лечение.
Кожа в местах, подвергавшихся воспалению, очень уязвима в ближайшие несколько недель, возможно ее шелушение. Ни в коем случае нельзя подвергать интенсивному воздействию солнечных лучей пострадавшие места минимум месяц после снятия острой фазы. Также необходимо дополнительное увлажнение специальными мазями и кремами для полного восстановления структуры кожи.
После прохождения острой фазы рекомендуется физиотерапия.
Физиотерапевтические методы:
- ультрафиолетовое излучение – для угнетения роста стрептококков;
- электрофорез – для более эффективного введения препаратов;
- УВЧ – для улучшения лимфотока, кровообращения и местного иммунитета.
Изредка приходится прибегать к хирургическому методу лечения. Он становится необходим при глубоких поражениях кожных покровов.
Особое внимание следует уделить рецидивирующей роже. Лечение острой её фазы не отличается от лечения при первичном заболевании. После снятия острых симптомов необходим дополнительный курс для восстановления иммунитета и избавления от стрептококковой инфекции.
Лечение неосложненных форм заболевания проводится амбулаторно, под наблюдением лечащего врача. Тяжелое течение может потребовать госпитализации пациента.
Самолечение может быть смертельно опасным из-за вероятности тяжелых осложнений.
Осложнения
Рожистое воспаление относится к излечимым недугам, однако без адекватного лечения, и при сопутствующих заболеваниях, оно может приводить к тяжелым осложнениям.
Типичные виды осложнений при роже:
- Некроз – отмирание кожных покровов в местах поражения. Если некротизированные участки обширны, может понадобиться хирургическое вмешательство.
- Абсцесс – гнойное воспаление. Бывает при буллезной форме, проявляется в возникновении подкожных гнойных очагов. Обязательно их оперативное удаление.
- Флегмона – большой гнойный очаг. Также требует хирургического вмешательства.
- Гнойный флебит – образование гнойных очагов вокруг сосудов конечности. В результате давления на сосуд снижается кровоток, что приводит к кислородному голоданию окружающих тканей. Может стать причиной обширных некрозов.
- Сепсис – попадание большого количества стрептококков в кровоток. Смертельно опасное состояние.
- Поражения сердечной мышцы – возникает при попадании стрептококков в миокард.
- Гнойный менингит – если участок воспаления расположен на голове, и перешел в гнойную стадию, стрептококки могут попасть в спинной мозг и вызвать менингит.
- Ухудшение зрения – при локализации рожистых поражений в районе глаз из-за отечных явлений происходит нарушение увлажнения и кровоснабжения глазного яблока. Может привести к необратимому падению остроты зрения.
Риск осложнений значительно повышают следующие факторы:
- грибковые инфекции;
- сахарный диабет;
- лимфостаз;
- варикозное расширение вен;
- отеки различного происхождения;
- гиповитаминоз или истощение организма;
- иммунодефицит;
- сильная интоксикация организма.
Если есть хоть один из факторов риска, требуется более серьезное отношение к лечению и более внимательный контроль лечащего врача.
Профилактика осложнений и рецидивов
Заболевание имеет явно выраженную симптоматику. При обнаружении двух и более симптомов необходимо срочно обратиться к врачу и незамедлительно начать лечение. Строгое соблюдение рекомендаций и выполнение всех необходимых процедур позволит избежать осложнений.
Важно довести лечение до конца даже после устранения острых проявлений заболевания. Особенно важно не прекращать курс антибиотиков раньше установленного времени, так как это ведет к хронизации заболевания и выработке привыкания к данному виду антибактериальных препаратов – в следующий раз они могут оказаться для вас бесполезными.
Чтобы не случилось рецидива важно поддерживать хороший кровоток и лимфоток в местах воспаления, и следить за чистотой и сухостью кожных покровов.
