Эко при воспалении в цервикальном канале

Невозможность иметь детей может происходить по вине со стороны женщины, мужчины или обоих супругов. Нередко в бесплодии по вине партнерши обвиняют шеечный фактор. И хотя прогноз при такой форме бесплодия чаще всего благоприятный, выявить патологию бывает нелегко. Что же делать, если у женщины диагностировали шеечное бесплодие, с чем это связано и реально ли справиться с подобной патологией?

Что такое шеечное бесплодие
В норме путь сперматозоидов к женской матке лежит через шейку и влагалище. Цервикальный канал шейки матки не только выстлан эпителием, но и имеет цервикальную слизь, которую этот эпителий вырабатывает. Цервикальная слизь имеет гелеобразную консистенцию, состоящую из:
- воды;
- клеток эндометрия;
- белков;
- лейкоцитов;
- ороговевших частичек эпителия.
Секреторная способность эпителиальных клеток цервикального канала регулируют гормоны яичников.
Цервикальная слизь служит защитой репродуктивных органов (матки и маточных труб) от попадания в них инфекции, вирусных агентов или инородных частиц.
Кроме того, цервикальная слизь обеспечивает следующие функции:
- мешает проникновению сперматозоидов в матку в нежелательные для оплодотворения моменты (в период месячных);
- отбора самых активных и здоровых спермиев;
- повышения подвижности сперматозоидов при овуляции;
- обеспечения спермиям способности к оплодотворению и слияния с яйцеклеткой;
- выделения ферментов у сперматозоидов для клеточного оплодотворения.
Шеечной слизи характерны качества:
- Вязкости, которая связана с содержанием белков и ионов. Первой фазе менструального цикла характерно повышенное содержание эстрадиола, который имеет способность разжижать слизь цервикального канала. Поэтому в овуляторном периоде шеечная слизь имеет минимальную вязкость, что облегчает передвижение сперматозоидов при овуляции. В то же время во второй фазе цикла слизь становится более вязкой благодаря усилению секреции прогестерона. Этот механизм препятствует попаданию внутрь матки любых агентов (спермиев или бактериальной флоры) в дни, когда невозможно оплодотворение.
- Способность кристаллизации (определяется при нанесении на предметное стекло).
- Растяжимости, которая также связана с фазами овуляции, достигая максимальных показателей в момент овуляции
Любые функциональные отклонения в шейке матки приводят к невозможности зачатия даже в максимально благоприятные дни.
При снижении местного иммунитета в области малого таза говорят об иммунологических нарушениях. Если изменения в шейке матки препятствуют сперматозоидам проникнуть к матке, то говорят о шеечном факторе бесплодия.
Именно шеечный фактор диагностируется в 20% случаев женского бесплодия. При этом зачатие не возникает, даже если все остальные факторы удачного оплодотворения находятся в норме: сохраняются нормальная овуляция и достаточный рост эндометрия в течение цикла, хорошее качество спермы и др.

Причины шеечного бесплодия
Когда же можно заподозрить, что у пары имеется проблема бесплодия? Этот неприятный диагноз ставится в гинекологии, если беременность отсутствует после года регулярной половой жизни у партнеров (не меньше 3 раз в неделю без предохранения).
У женщин старше 35 лет о бесплодии идет речь уже после 9 месяцев качественной половой жизни без предохранения.
Когда же встречается шеечное бесплодие? Чаще всего подобный фактор бесплодия выявляется при:
- эрозии шейки матки;
- врожденных или приобретенных нарушениях в анатомии цервикального канала (сужении, деформации, неправильном расположении, гипоплазии и др.);
- нарушенном гормональном фоне с изменениями цервикальной слизи;
- отторжении организмом женщины мужской спермы;
- воспалении цервикального канала;
- серьезных сбоях в цикле месячных;
- содержании в шеечной слизи АСАТ (антиспермальных антител);
- после агрессивных методов лечения женских патологий (гонореи, хламидиоза, онкологии, эрозии, лейкоплакии и др.);
- недостаточной выработкой слизи в связи с предыдущими операциями, абортами, выскабливаниями или химическими методами лечения;
- послеродовыми разрывами, рубцами или деформациями шейки после тяжелых родов).
В зависимости от причины возникают и различные механизмы шеечного бесплодия. Например, при воспалительных изменениях в цервикальном канале происходит усиление выработки лейкоцитов, что мешает движению спермиев. При дефекте или дисбалансе гормонального фона, шеечная слизь изменяет свой химический состав и становится препятствием для движения спермиев. А после хирургических выскабливаний или операций повреждаются секреторные клетки, а их количество снижается. Если же причиной бесплодия являются аутоиммунные нарушения, то в цервикальной жидкости появляются специфические иммуноглобулины или антиспермальные антитела. Эти клетки разрушают или обездвиживают сперматозоиды, так как воспринимают их как чужеродный объект.
Однако самыми распространенными причинами шеечного фактора бесплодия являются гормональные сбои, когда полностью меняется структура цервикальной слизи, становясь непреодолимым барьером для сперматозоидов.
Симптомы
Бесплодие часто протекает бессимптомно, без каких-либо жалоб пациенток, кроме невозможности забеременеть.
Об имеющемся шеечном факторе при бесплодии можно заподозрить по некоторым косвенных признаков. К подобным симптомам при бесплодии могут относиться проявления в виде:
- отсутствия беременности в течение года при регулярных контактах с партнером без предохранения;
- изменения характера слизистых выделений из влагалища (цвета, количества, степени вязкости и др.);
- воспалительных патологий (в т.ч. и эрозии шейки матки);
- имеющихся эндокринных нарушений;
- нерегулярных месячных;
- слишком коротких со скудными выделениями или затяжных месячных с обильными кровотечениями;
- кровянистых выделений вне цикла.
Основными косвенными симптомами шеечного бесплодия является наличие воспаления половых органов и вариабельность месячного цикла у женщины.

Диагностика
Шеечный фактор бесплодия встречается не так уж часто, и заподозрить его специалистам редко удается сразу.
При любом виде бесплодия диагностику обычно производят в последовательности:
- Исследования спермы партнера, (для исключения мужского фактора бесплодия), проведения спермограммы.
- Исследования гормонального фона партнерши и оценки проходимости маточных труб.
- Исключения других видов женского бесплодия. При грубых нарушениях в шейке матки проблему выявляют лишь после тщательного гинекологического осмотра (при дисплазии, длительно текущем воспалении, деформации или сужении цервикального канала и др.)
Заподозрив у пациентки возможность шеечного фактора при бесплодии, гинеколог применяет методы диагностики в виде:
- гинекологического осмотра с определением наличия жидкости во внешнем зеве шеечного канала;
- осмотра цервикального канала для выявления сужения или изменения структуры (с использованием зонда);
- мазка из шейки матки в средине цикла;
- определения рН выделений из цервикального канала при помощи индикатора (лакмусовой бумажки);
- кольпоскопии;
- биопсии.
Если гинеколог в ходе обследования подозревает о наличии АСАТ (антиспермальных антител) в цервикальной слизи, то женщине могут назначаться специфические пробы типа пробы Шуварского (посткоитального теста) или Курцрока-Миллера. При посткоитальном тесте (исследовании цервикальной слизи в течение 9-24 часов после полового контакта) определяется наличие сперматозоидов и их подвижность в цервикальной слизи. Проба Курцрока-Миллера состоит в определении взаимодействия и иммунной реакции спермы с цервикальной слизью. При этом сперма смешивается с цервикальной слизью на специальном предметном стекле, после чего специалисты могут оценить качество и степень взаимодействия данных биологических жидкостей. Этот тест позволяет проверить фертильную способность обоих партнеров и может иметь результат отрицательный или положительный.
Иммунологические причины бесплодия связаны с определением количества сперматозоидов, которые не могут передвигаться полноценно. Если гинеколог подозревает наличие антиспермальных антител, то женщине могут назначать MAR-тест – определение процента связанных с антителами сперматозоидов.

Лечение шеечного бесплодия
Единственно правильной схемы лечения шеечного бесплодия нет. Выбор лечебных мероприятий зависит от причин этого нарушения.
- При имеющемся инфекционно-воспалительном процессе необходима антибактериальная терапия. Антибиотики назначают и при осложненных вирусных процессах.
- При гормональных расстройствах назначается гормонотерапия в зависимости от результатов проведенных анализов.
- При обнаружении эрозий, полипов, лейкоплакии или физиологических дефектов шейки матки, возможно использование различных методов их удаления в виде лечения лазером, криодеструкции (удаления с использованием минусовых температур), химического прижигания, радиоволнового или электрического лечения. В некоторых случаях положительный эффект возможен лишь при хирургическом лечении данных патологий. Однако появление рубцов само по себе также может вызывать сужение цервикального канала.
- При наличии антиспермальных веществ в анализах цервикальной слизи используется комплексная терапия с использованием гормональных и иммуносупрессивных (подавляющих иммунитет) препаратов. Половая жизнь при АСАТ рекомендуется с использованием барьерной контрацепции. Ситуации с выявлением антиспермальных антител часто лечатся крайне сложно.
Если все консервативные способы не помогли решить проблему шеечного бесплодия, паре рекомендуется использовать современные вспомогательные репродуктивные технологии (ВРТ).
Вспомогательные репродуктивные технологии при лечении шеечного бесплодия
Вспомогательные репродуктивные технологии обычно используются в качестве вынужденной меры при отрицательном посткоитальном тесте.
В качестве вспомогательных репродуктивных технологий при шеечном бесплодии используют методы ВМИ, ИНСТИ, ЭКО или суррогатного материнства. Эти методы хоть и эффективны, однако дорогостоящие и имеют массу сложностей.
Рассмотрим вкратце такие методы получения потомства.
- Метод ВМИ (внутриматочной инсеминации) заключается во введении сперматозоидов сразу в матку, без необходимости прохождения ими цервикального канала. Сперматозоиды вводят специальным катетером. Этот метод максимально близок к естественному оплодотворению имеет минимум осложнений и противопоказаний. Примерно четвертой части женщин с подобной патологией удается забеременеть таким способом.
- Метод экстракорпорального оплодотворения (ЭКО). При данной технологии у женщины извлекают яйцеклетку и оплодотворяют ее в лабораторных условиях. Полученный по этой технологии эмбрион держат в специальном инкубаторе около 2-5 дней, а затем уже вводят в полость матки для закрепления и развития. При помощи ЭКО среди пациенток с шеечным бесплодием беременеет в среднем одна пациентка из трех.
- Метод ИКСИ (интрацитоплазматической инъекции) обычно используют в случае шеечного бесплодия, связанного с наличием антиспермальных антител. Для этого лабораторно, под микроскопом и с помощью микроинструментов, в яйцеклетку вводят инъекционным способом сперматозоид. Затем яйцеклетка размешается в инкубаторе, после чего вводится в женский организм. Метод ИКСИ почти в два раза более эффективен, чем метод ЭКО при данной патологии.

Народная медицина
В практике народной медицины имеются эффективные методы лечения бесплодия.
Главное – это не использовать эти методы без консультации у своего гинеколога, чтобы народные методы не шли в разрез к основному лечению патологии.
Из наиболее оправданных и эффективных способов лечения шеечного бесплодия в народной медицине используют:
- Шалфей. Растение содержит много гормонов, схожих с эстрогенами. Возможно использование настоя шалфея (1 ч.л. на 200 мл кипятка) в течение одного месяца с месячным перерывом на протяжении года, или его сока (15 мл развести в стакане теплой воды) по 2 раза в день до еды в течение 10 дней.
- Боровую матку и красную щетку. В комплексе эти средства способны устранять гормональные сбои, снимать воспаление, восстанавливать кровообращение, рассасывать спайки и выводить продукты распада. Помимо отваров, эффективен аптечный препарат «Фемофит» на основе красной щетки и боровой матки, используемый по 30 капель на полстакана воды до еды, по 2-3 раза в день в течение месяца.
- Примулу вечернюю. Благодаря содержанию гамма-линоленовой кислоты, масло этого растения восстанавливает кровоснабжение и гормональный баланс, снижает вязкость крови, лечит эрозии, устраняет застойные процессы, увеличивает количество и повышает качество цервикальной слизи. Масло растения используют три раза в день по 2 капли или по 1 капсуле три раза в день не менее 2 месяцев.
Не стоит впадать в уныние, если женщине выставлен диагноз шеечного бесплодия. Этот вид бесплодия считается самым «благородным» и чаще всего хорошо поддается коррекции и отлично лечится. Если же и после лечения шеечный фактор остается препятствием к благополучному естественному зачатию, то современные вспомогательные репродуктивные технологии в данном случае исправят положение и дадут женщине возможность стать матерью.
Какие гормональные препараты вы принимали для стимуляции овуляции?

Гинекологические заболевания в большинстве случаев протекают незаметно для женщины. Обнаружить на начальной стадии патологию репродуктивной системы возможно только на профилактическом осмотре. Нередко врач ставит такой диагноз, как полип цервикального канала. На первый взгляд кажется это что-то страшное, но на самом деле это доброкачественное образование, которое возникает в результате патологического разрастания эпителия шейки матки.
В Поликлинике Отрадное прием ведут квалифицированные гинекологи с опытом работы более 10 лет. Мы используем только современные малотравматичные методики. Запишитесь на первичный осмотр и консультацию по телефону, указанному на сайте..
Почему возникают новообразования
Возникает патология чаще всего в зрелом возрасте, после 40-50 лет. Нередко образуется сразу несколько полипов. Тогда ставится диагноз полипоз (множественные полипы).
Провоцирующие факторы:
- Травматические повреждения шейки матки. Это могут быть аборты, диагностические выскабливания, осложненные роды, установка спирали. При повреждении эпителий активно разрастается, что и приводит к появлению полипов.
- Дисфункция в работе яичников, что приводит к гормональным нарушениям. Избыток одних гормонов, и недостаток других приводит к возникновению эндометриоза. На его фоне и возникают новообразования.
- ИППП — половые инфекции часто становятся причиной воспалительного процесса в цервикальном канале. Слизистая оболочка становится рыхлой. Возникновение микроповреждений приводит к усиленному делению клеток. В итоге эпителий канала утолщается и появляются наросты.
- Вагиноз или нарушение микрофлоры влагалища.
- Хронические стрессы, частые переживания;
- Заболевания эндокринной системы — ожирение, сахарный диабет.
Также важную роль играет и наследственный фактор. У 30% женщин с таким диагнозом, полипоз есть и у ближайших родственников.
Виды полипов
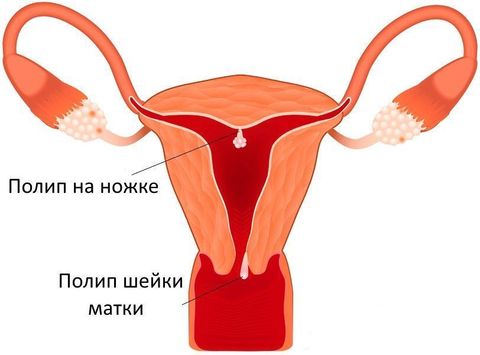
По форме и строению различают следующие разновидности полипов:
- Фиброзный — характерен для женщин в менопаузе. Имеет плотную структуру из-за того, что состоит из фиброзной ткани. Прикреплен к каналу сосудистой ножкой. Хорошо виден на УЗИ. Подлежит удалению, так как есть риск перерождения в злокачественную опухоль.
- Железистый — относится к неопасным доброкачественным образованиям. Состоит в основном из цилиндрического эпителия. Имеет мягкую структуру, поэтому легко повреждается.
- Железисто-фиброзный — имеет широкое основание. Склонен к воспалению и кровотечению. Высокий риск малигнизации, то есть перерождения в рак.
- Децидуальный — выделяют в особую группу, так как полипы этого вида обнаруживаются только в период беременности. Развиваются из децидуальной ткани. Часто имеют небольшой размер, и, как правило, не представляют угрозу для вынашивания ребенка.
- Аденоматозный — самый опасный вариант полипа, но встречается редко. Относится к предраковым состояниям, так как уже содержит специфические клетки.
- Грануляционный —возникает в результате травмы шейки матки. Склонен к воспалению и возникновению язв. Кровоточит при небольших повреждениях.
Форма полипов различна. Они могут быть овальными, круглыми или напоминать гриб. В диаметре образование имеет размер от 0,2 мм до 3 см.
Как проявляется патология
О возникновении небольшого образования женщина может не знать долгое время. Обычно такой полип обнаруживается случайно гинекологом во время осмотра. Симптоматика возникает только при инфицировании, травмировании или разрастании нароста. Обратить внимание нужно на следующие признаки:
- кровяные выделения после полового акта, что связано с травмой нароста;
- тянущие боли внизу живота;
- вагинальные выделения с гноем — характерный признак крупного образования;
- кровотечение в «сухой период», что свидетельствует о воспалении или перекруте ножки полипа;
- обильные менструации с сильными болями;
- субфебрильная температура при присоединении инфекции.
Множественные полипы также могут кровоточить после тяжелой физической нагрузки, длительной ходьбы. При таких симптомах обязательно нужно записаться на прием к гинекологу.
Опасен ли полип и нужно ли его удалять
Несмотря на то, что новообразование относится к доброкачественным, есть риск его перерождения в злокачественную опухоль. Помимо малигнизации нароста существуют следующие риски для здоровья:
- обильные менструации и частые кровотечения — могут спровоцировать анемию;
- некроз;
- проблемы с зачатием;
- при беременности возможен выкидыш;
- риск маточного кровотечения.
Важно! При подготовке к ЭКО наличие полипа в полости матки является противопоказанием к процедуре.
Диагностика и лечение
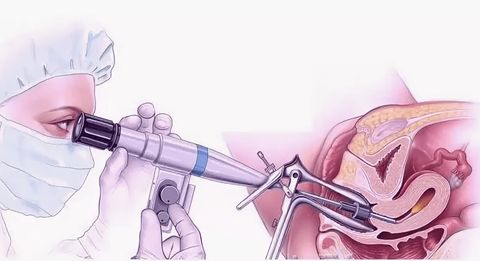
Некоторые виды полипов хорошо диагностируются визуально, особенно те, которые грибообразную форму и ножку-основание. Для уточнения диагноза назначаются следующие исследования:
- Кольпоскопия — осмотр шейки матки при помощи увеличительного прибора.
- Внутривагинальное УЗИ. Позволяет определить размер и месторасположение образования.
- Гистология с взятием биоматериала для лабораторного исследования на наличие раковых атипичных клеток.
При подтверждении диагноза иногда назначаются гормональные препараты. Но консервативный метод не поможет избавиться от образования, а может разве что затормозить его рост. Для полного излечения требуется оперативное удаление. В таком случае риск рецидива минимален.
Удаление полипа цервикального канала: основные методики
Существует несколько методов, которые позволяют избавиться от нароста. Их выбор зависит от размера и типа полипа. В современных медицинских учреждениях используют малотравматичные способы, которые не требуют длительного восстановления.
- Полипэктомия — классический проверенный метод. Полип удаляется выкручиванием. Способ достаточно травматичный и подходит для небольших наростов.
- Криодеструкция — при помощи жидкого азота прижигается основание полипа. Впоследствии он сам отпадает.
- Удаление при помощи лазера — современный метод, который подходит для полипов любых размеров. При помощи лазерного излучения осуществляется точечное прижигание. Здоровые ткани цервикального канала не затрагиваются.
- Радиоволновая коагуляция — бесконтактный щадящий способ. Достоинством является то, что кровеносные сосуды сразу при удалении запаиваются радиоволнами. Это исключает попадание инфекции и возникновения кровотечения.
Самое распространенное удаление полипа цервикального канала — гистероскопия с выскабливанием. Для этого используется специальный аппарат — гистероскоп. Он представляет собой трубку с встроенной миниатюрной камерой. Используется для диагностики внутривагинальных патологий. Под контролем гистероскопа полип удаляется при помощи специальной петли или гинекологических ножниц. Дополнительно проводится выскабливание. Это позволяет снизить риск рецидива.
Как правильно подготовиться к операции
Любое оперативное вмешательство в организм требует предварительного обследования. Это помогает определиться с выбором метода, а также исключить осложнения во время операции.
В список обязательных исследований входит:
- УЗИ органов малого таза;
- влагалищный мазок;
- анализ на ИППП;
- общие анализы крови, мочи;
- ЭКГ (если операция будет проводиться под общим наркозом).
При наличии хронических заболеваний требуется консультация узких специалистов. В день проведения операции рекомендуется не принимать пищу. Процедура обычно проводится под местным обезболиванием. Занимает не более 30 минут.
Послеоперационный период
В первые дни возможно появление мажущих кровяных выделений. Этот симптом проходит самостоятельно. Если образование было большим и есть риск возникновения инфекции, то возможно назначение курса антибактериальных препаратов.
В течение месяца после удаления необходим половой покой. Также под запретом посещение бань, саун и бассейнов. В этот период нужно воздержаться от физических нагрузок, и активных занятий спортом.
Если появились сильные боли или повысилась температура, обратитесь к врачу!
Какие могут быть осложнения после удаления полипа
При грамотном проведении операции осложнения возникают крайне редко. Рецидив возможен в 25—30% случаев. Причина может заключаться как в неполном удалении полипа, так и в гормональном фоне женщины. Обязательно следует выяснить причину возникновения образования, иначе после удаления полип может возникнуть снова. Также после радикального удаления нароста в цервикальном канале возможно возникновение воспалительного процесса. Иногда наблюдается кровотечение.
Все эти осложнения легко предупредить, если обратиться к грамотному и опытному гинекологу-хирургу. Если вам назначено удаление полипа, то обратитесь в к нашим специалистам. Записаться можно по телефону, указанному на сайте.
