Какое обследование при воспалении седалищного нерва


В наше время люди нередко испытывают боли в поясничном отделе, которые могут распространяться на любые области нижних конечностей. Врачи диагностируют ишиас – комплекс симптомов, связанных с воспалением седалищного нерва. Причиной воспаления могут служить различные заболевания позвоночника, хронические и инфекционные болезни, а также причины, связанные с привычками или профессиональной деятельностью человека.
Седалищный нерв – самый большой и разветвленный. Он начинается в пояснично-крестцовом отделе и дальше делится на большеберцовые и малоберцовые нервы. Воспалительный процесс в этой системе сразу дает о себе знать – болями в пояснице, ногах. Это заболевание встречается у людей разного возраста, однако основную группу риска составляют люди средних лет и пожилые, вследствие возрастных изменений позвоночных структур. Итак, почему происходит воспаление седалищного нерва? Как быстро и точно поставить диагноз и приступить к лечению?
Причины
Воспаление седалищного нерва возникает как следствие возникновения патологий в любом органе или системе организма человека. Часто причина кроется в проблемах с позвоночником. Спровоцировать ишиас могут следующие причины:
- Травмы;
- Грыжи позвоночника;
- Различные деформации позвоночника (остеохондроз, спондилолистез, сколиоз)
- Наросты на позвоночнике (остеофиты);
- Гинекологические заболевания;
- Хронические заболевания (сахарный диабет, подагра);
- Артрит;
- Инфекционные заболевания (грипп, туберкулез, сифилис);
- Опухоли;
- Внутренние кровотечения;
- Переохлаждение.
Ишиас также может быть спровоцирован причинами, связанными с привычками и образом жизни человека:
- Гиподинамия (недостаточная физическая активность);
- Избыточный вес;
- Интоксикации организма (алкоголь, тяжелые металлы);
- Частые подъемы тяжестей;
- Длительное нахождение в фиксированной позе.
Это влечет за собой сбои в основных системах человека: иммунной, нервной, эндокринной, сердечно-сосудистой. Также нарушается обмен веществ, что приводит к запорам – частой причиной, провоцирующей воспаление седалищного нерва.
Диагностика
Боли в спине, ягодицах, ногах могут иметь как острый, так и ноющий характер. Но вне зависимости от этого, при их возникновении необходимо незамедлительно обратиться к врачу. Только невролог сможет точно поставить диагноз и назначить курс эффективного лечения.
Осмотр
 Первый прием у врача-невролога начинается с разговора с пациентом, во время которого доктор собирает полный анамнез заболевания. Он также проводит пальпацию тех мест, где возникают болевые ощущения, обращая внимание на реакцию мышц, состояние сухожилий. Осуществляется оценка общего состояния пациента – измеряется температура и давление. Далее врач назначает сдачу анализов, среди которых анализы крови – на наличие инфекций и иных патологических процессов в организме. Возможно проведение ряда неврологических тестов, которые помогут доктору в постановке диагноза. К таким ним относятся тесты на симптомы Леррея, Бехтерева, Бонне, на перекрестный синдром и другие.
Первый прием у врача-невролога начинается с разговора с пациентом, во время которого доктор собирает полный анамнез заболевания. Он также проводит пальпацию тех мест, где возникают болевые ощущения, обращая внимание на реакцию мышц, состояние сухожилий. Осуществляется оценка общего состояния пациента – измеряется температура и давление. Далее врач назначает сдачу анализов, среди которых анализы крови – на наличие инфекций и иных патологических процессов в организме. Возможно проведение ряда неврологических тестов, которые помогут доктору в постановке диагноза. К таким ним относятся тесты на симптомы Леррея, Бехтерева, Бонне, на перекрестный синдром и другие.
При необходимости уточнения диагноза врач назначает УЗИ и другие виды аппаратных исследований.
УЗИ седалищного нерва
Ультразвуковое излучение позволяет обследовать самый крупный седалищный нерв на всех уровнях, начиная с ягодичной зоны. При данном виде диагностики главное – выбрать нужную частоту датчика аппарата. Это напрямую будет зависеть от массы тела, в частности от веса мышечной ткани человека. Диапазон частот – от 2 МГц до 9-ти. УЗИ позволяет качественно обследовать нервный ствол, выявить патологические изменения сухожилий, мышечных тканей, фасций, обнаружить костные наросты и выступы, поэтому данный метод активно используется при диагностике воспаления седалищного нерва. УЗИ имеет ряд преимуществ – эта процедура безболезненна, безопасна и проста в исполнении. Этот метод обследования может назначаться пациентам с металлическими имплантами, кардиостимуляторами.
Ультразвуковая визуализация
При воспалении седалищного нерва утолщается нервный ствол, а его плотность уменьшается. Это позволяет на уровне ультразвуковой визуализации определить очаги воспаления даже на небольших по размеру нервных стволов, к примеру, на ветвях лучевого и малоберцового нервов, межпальцевых нервных окончаниях и др.
Невозможно визуализировать лишь те нервы, который проходят под костями или глубоко в мышечных тканях.
Важно: визуализации плохо поддаются нервные стволы у пациентов с большой массой тела, особенно в области голени и ягодиц.
МРТ
 Магнитно-резонансная томография (МРТ) седалищного нерва предполагает наличие высокоточного оборудования, работа которого основана на взаимодействии магнитного поля и реакции на него атомов водорода. Оно позволяет выявить все патологии нервного ствола и позвоночника пациента. В частности, обнаружить самые маленькие трещины в позвонках или зажимы нервных волокон. Это аппаратное обследование дает точные результаты и позволяет врачу поставить правильный диагноз, что необходимо в эффективном и грамотном лечении.
Магнитно-резонансная томография (МРТ) седалищного нерва предполагает наличие высокоточного оборудования, работа которого основана на взаимодействии магнитного поля и реакции на него атомов водорода. Оно позволяет выявить все патологии нервного ствола и позвоночника пациента. В частности, обнаружить самые маленькие трещины в позвонках или зажимы нервных волокон. Это аппаратное обследование дает точные результаты и позволяет врачу поставить правильный диагноз, что необходимо в эффективном и грамотном лечении.
КТ
Компьютерная томография является своеобразным сканированием внутренних тканей и органов, в частности седалищного нерва. Этот метод также подразумевает наличие дорогостоящего высокоточного оборудования и профессионализма врача, квалификация которого позволит увидеть на изображении все патологические изменения нервного ствола и тканей вокруг него.
Рентгенография
Рентген также эффективен при исследовании седалищного нерва. Врачу необходимо получить оптимальную картину нервного ствола со всех сторон, для этого проводят рентген пациента стоя и лежа. Именно эти два положения дают возможность увидеть все патологии и проблемные участки седалищного нерва при рентгенографии. Единственный минус – излучение, однако доза радиации, которую можно получить за две процедуры незначительна.
Электронейромиография
Этот диагностический метод исследования нижних конечностей позволяет определить скорость прохождения нервного импульса через мышечную ткань. Электронейромиографическое исследование может быть поверхностным и игольчатым. Поверхностное подразумевает графическое построение реакции мышц на подачу через электроды короткого электрического разряда. Игольчатый метод является инвазивным и основан на введении тонких игл в мышцы конечностей. Здесь также электромиограф строит график активности мышечной и нервной тканей. Врач расшифровывает график и выявляет все патологии седалищного нерва, что позволяет назначить правильный курс терапии.
Важно: качественная диагностика – это 90% успеха дальнейшего лечения. Сегодня существует огромный спектр инновационных современных методов диагностики, которые помогут доктору поставить точный диагноз в сжатые сроки.
Полезное видео
Ниже вы можете больше ознакомиться с диагностикой воспаления седалищного нерва
Заключение
Если вы чувствуете боль в спине, пояснице, ногах, слабость в конечностях, то терпеть этот дискомфорт не стоит. Любую болезнь проще вылечить на начальной стадии развития, пока она не перешла в хроническую форму. Поэтому даже при небольших ноющих болях в пояснице следует обратиться к врачу-терапевту, который при показаниях даст направление к неврологу. У него вы пройдете полный диагностический курс, после чего будет назначено индивидуальное лечение. Если у вас уже болит спина, и вы тянете с посещением доктора, поделитесь с нами своей проблемой – вместе проще найти выход из любой ситуации.
Седалищный нерв – самое большое стволовое образование. Оно начинается в поясничном отделе, проходит через ягодичные мышцы, тянется вдоль ноги до самой стопы. Такая длина сопряжена с высокой вероятностью различных внешних воздействий: ударов, ушибов, переохлаждений. Повреждение проводимости может быть спровоцировано ущемлением, в результате которой рождается патологическая реакция, вызывающая резкую боль. Ранняя диагностика поражения седалищного нерва помогает предотвратить переход острой фазы воспаления в хроническую форму и сохранить полную подвижность.
Основные методы диагностики защемления седалищного нерва
 Выявление патологии начинается с общения с пациентом. Врач выслушивает жалобы, тщательно собирает и фиксирует анамнез болезни. На развитие ишиаса могут указывать следующие симптомы:
Выявление патологии начинается с общения с пациентом. Врач выслушивает жалобы, тщательно собирает и фиксирует анамнез болезни. На развитие ишиаса могут указывать следующие симптомы:
- Появляется резкая жгучая боль в районе правой или левой ягодицы, которая сползает по поверхности бедра к задней стороне коленки, бежит по икре и доходит до стопы. Она возникает внезапно, длится недолго, быстро исчезает.
- Синдром формируется после эмоционального или физического перенапряжения, может возникнуть после сильного переохлаждения. Интенсивность его проявления усиливается в положении сидя, при длительном стоянии, при резком начале ходьбы. Во время приступа человек вынужден принимать определенную позу, перенося основную нагрузку на здоровую ногу.
- По ходу нерва нарушается чувствительность, больной ощущает, как по ноге сверху вниз «бегают мурашки», появляется покалывание, какие-то участки кожи немеют.
- Когда приступ проходит, еще долго между пятым и первым крестцовым позвонком остается выраженный дискомфорт. Он может провоцировать появление вегетативных нарушений. У некоторых пациентов развивается повышенная потливость стоп, одна конечность отекает, кожа на ней краснеет.
- Сильно меняется походка.
- При тяжелом протекании воспаления выраженность симптоматики усиливается, функции седалищного нерва нарушаются. Это приводит к тому, что ягодичная, бедренная и икроножная мышца сокращается и уменьшается в объеме. Больной не может согнуть ногу в коленях, управлять пальцами ног и совершать повороты стопы.
Невролог проверяет рефлексы, постукивая молоточком по основным зонам, определяет наличие симптома Боне, Ласега, проводит оценку чувствительности на стороне повреждения. Совокупность перечисленных проявлений помогает поставить предварительный диагноз и выявить стадию поражения нервной системы. Определить причины защемления седалищного нерва можно, применив инструментальные методы обследования.
Лабораторные анализы
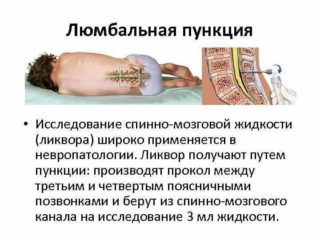 Лабораторные методы исследования назначают в случае, если есть подозрение на развитие инфекции, онкологии, остеохондроза, атеросклероза. Выявить их поможет:
Лабораторные методы исследования назначают в случае, если есть подозрение на развитие инфекции, онкологии, остеохондроза, атеросклероза. Выявить их поможет:
- общий анализ крови;
- общий анализ мочи;
- комплексный биохимический анализ крови;
- люмбальная пункция.
Пройти обследование бесплатно можно в поликлинике по месту жительства. В специализированных центрах средняя стоимость каждого анализа составляет 300-700 рублей.
Рентгенография
Рентген назначается, когда есть подозрение на защемление седалищного нерва, связанного с патологией позвонков и межпозвоночных дисков. Это самый распространенный метод обследования. Никакой специальной подготовки не требует. Больного укладывают на стол, паховую область прикрывают свинцовой пластиной. Врач делает снимок поясницы и таза. Изображение получится четким только при условии полной неподвижности.
Изучая полученные результаты, диагност может выявить деформирующий артроз, артрит, переломы, новообразования, вывихи, смещения позвонков, любые другие патологические изменения, способные стать причиной ишиаса. Ценовая доступность метода – его главное преимущество. Даже в хороших частных клиниках она редко поднимается выше трех тысяч рублей. За небольшую дополнительную плату результаты обследования запишут на диск.
Компьютерная томография
 КТ крестца, поясницы и таза позволяет установить точную причину ишиаса практически во всех случаях. Она оказывается малорезультативной лишь в тех ситуациях, когда фактором-провокатором заболевания становятся патологии спинного мозга, его оболочки, корешков, а также сосудов крестцово-нервного сплетения. В этом случае применяется МРТ.
КТ крестца, поясницы и таза позволяет установить точную причину ишиаса практически во всех случаях. Она оказывается малорезультативной лишь в тех ситуациях, когда фактором-провокатором заболевания становятся патологии спинного мозга, его оболочки, корешков, а также сосудов крестцово-нервного сплетения. В этом случае применяется МРТ.
Для получения достоверных результатов к процедуре нужно готовиться:
- За день до обследования из меню исключаются продукты, способные вызвать повышенное газообразование.
- Вечером накануне проводится очистительная клизма.
- Непосредственно перед сеансом женщинам во влагалище вставляется тампон (сухой или смоченный в контрастном веществе).
Проводить КТ необходимо с полным мочевым пузырем. Больной укладывается на специальный стол в положение лежа на спине, тело фиксируется валиками или ремнями. Если необходимо провести компьютерную томографию с контрастным веществом, оно вводится в вену непосредственно перед началом обследования.
Стол с пациентом перемещается в кольцо томографа, во время процедуры оно вращается и создает определенный шум, который переносится вполне комфортно. На руки пациент получает сами снимки и заключение специалиста.
При диагностике патологических изменений нервных структур КТ используется часто — она оптимальна для визуализации состояния позвоночного столба и его окружающих структур. При этом лучевая нагрузка сравнима с силой, которая создается при помощи обычного рентгена.
В списке противопоказаний беременность, почечная недостаточность, вес больше 150 кг, неадекватное состояние больного, присутствие повязок из гипса, наличие металлических элементов в проекции исследуемых органов.
Обследование пояснично-крестцового отдела позвоночника в среднем обойдется в 3300-3500 рублей.
Магнитно-резонансная томография
МРТ способна показать реальную картину заболевания, определить круг потенциальных причин ишиаса. Проводится без предварительной подготовки: не нужно соблюдать диету и принимать какие-нибудь лекарственные препараты. Перед тем как лечь на стол томографа пациент должен снять с себя всю одежду, все металлические украшения, электронные и механические аксессуары (часы, браслеты), надеть специальный халат и морально приготовиться к процедуре.
Защемление диагностируется без применения контрастного вещества. При обычном способе достаточно хорошо визуализируются хрящевые и нервные ткани.
Если есть подозрение, что причиной патологии является доброкачественная и злокачественная опухоль, используется контраст. Внутривенно вводится вещество, которое быстро разносится кровотоком и оттеняет места аномального развития сосудистой сети, характерного для опухолей и метастазов.
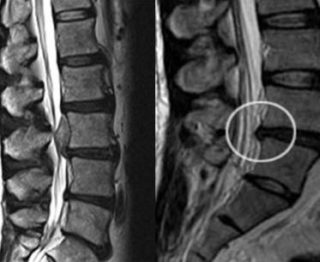
Ишиас на снимке МРТ
Преимуществ у такого метода диагностики много:
- отсутствие лучевой нагрузки;
- возможность получения срезов в любой плоскости: фронтальной, сагиттальной, аксиальной;
- высокая контрастность изображения;
- изучение изменений плотности тканей нервной системы;
- выявление и оценка степени поражения опухолевых процессов.
Среди минусов – внушительный список противопоказаний. Процедуру сканирования нельзя проводить, если у пациента внутри тела функционирует кардиостимулятор, инсулиновая помпа, ушные имплантаты. Мощное магнитное поле способно нарушить работу оборудования, обеспечивающее выполнение жизненно важных функций.
Средняя цена МРТ седалищного нерва по стране составляет 5-6 тысяч рублей. Стоимость зависит от области исследования, необходимости применения контраста, длительности процедуры. Включена запись результатов на СD диске.
Ультразвуковое исследование
Седалищный нерв является самым крупным в теле человека, из-за своих больших размеров хорошо поддается ультразвуковому исследованию. С его помощью можно определить локализацию воспаления и проанализировать состояние окружающих тканей. Назначается при наличии противопоказаний к проведению КТ и МРТ. При условии достаточной квалификации диагноста может легко заменить дорогостоящие методы обследования.
Низкая стоимость – главное преимущество. Ствол седалищного нерва доступен для визуализации на уровне ягодичной области. Пациент обследуется в положении лежа на животе. Для получения достоверных результатов необходимо правильно выбрать частоту используемого датчика. Этот показатель корректируется с учетом толщины и объема мышечной массы. В расшифровке результатов отмечается норма размера седалищного нерва на УЗИ, фиксируются любые отклонения от нее.
Средняя стоимость исследования седалищного нерва — 1900 рублей.
Электронейромиография
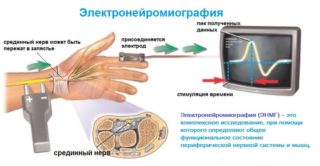 Электронейромиография применяется для выяснения степени нарушения проводимости нервов. В процессе исследования регистрируется прохождение импульсов и сила сократительной способности мышц в ответ на команды головного мозга. Процедура проводится в положении лежа или сидя. На кожу устанавливается электрод аппарата, в мышцу погружается игла электрода. По ним пропускается ток. Мышечные сокращения при этом фиксируются, запись напоминает электрокардиограмму.
Электронейромиография применяется для выяснения степени нарушения проводимости нервов. В процессе исследования регистрируется прохождение импульсов и сила сократительной способности мышц в ответ на команды головного мозга. Процедура проводится в положении лежа или сидя. На кожу устанавливается электрод аппарата, в мышцу погружается игла электрода. По ним пропускается ток. Мышечные сокращения при этом фиксируются, запись напоминает электрокардиограмму.
Средняя стоимость обследования 3300 рублей.
Для составления эффективной схемы лечения необходимо исключить возможность формирования грыжи межпозвоночного диска.
Седалищный нерв — самый крупный в нашем теле. Седалищный нерв начинается в поясничной области отдела позвоночника.
Берет свое начало в 5 точках спинного мозга, далее проходит вниз, по задней области бедра, разветвляется, иннервируя бедро, область колена, голени, голеностопного сустава, ступни и пальцы ног.
_180024″ class=»SC_TBlock»>
Многие из нас не понаслышке знают, какие ощущения можно испытать, когда воспаляется седалищный нерв. Основные симптомы заболевания связаны с болевыми ощущениями.
Седалищный нерв состоит из пучков нервных волокон. У взрослого человека диаметр указанного нерва достигает 1 см.
Седалищный нерв имеет несколько оболочек — эпиневрий, периневрий и эндоневрий. Седалищный нерв окружен соединительной тканью, которая защищает его от механических повреждений.
Этиология
Как правило, этиология заболевания связана с развитием патологического процесса, локализированного в поясничном и крестцовом отделе позвоночника.
Нередко, причиной воспаления седалищного нерва является остеохондроз, смещение, травмы, ушибы и переломы позвоночных дисков. Стоит отметить, что спровоцировать воспаление также могут переохлаждение, абсцессы, опухоли и инфекционные заболевания.
Для того, чтобы подобрать адекватную схему лечения необходимо четко знать причину возникновения воспалительного процесса.
Симптоматика
При воспалении седалищного нерва пациенты часто жалуются на нестерпимую боль, причем каждый из них описывает свои ощущение совершенно по-разному, боль возникает в момент физической нагрузки и усиливается при любых ситуациях (чихание, кашель, смех), которые провоцируют спазм или растяжение мышц пояснично-крестцовой области.
Симптомы заболевания также могут сопровождаться мышечной слабостью и потерей рефлексов сухожилий.
Срочно обратитесь за квалифицированной медпомощью при обнаружении у себя следующих признаков болезни:
- резкая слабость в ногах;
- недержание мочи или кала;
- онемение мышц поясницы и нижних конечностей.
_180027″ class=»SC_TBlock»>
Нужно ли обращаться к доктору
Чаще всего у пациентов болевые ощущения, вызванные воспалением седалищного нерва, проходят сами по себе. Однако, не стоит затягивать с посещением к врачу, если у вас:
- сильная боль, которую не удается снять безрецептурными анальгетиками;
- со временем боль и дискомфорт усиливается;
- вместе с болезненным синдромом появляются другие симптомы (к примеру, энурез, снижение веса).
Методы диагностики
Чаще всего пациенты с диагнозом воспаление седалищного нерва обращаются в клинику, когда симптомы болезни не проходят в течение 2-3 недель.
В таких случаях обращаться к доктору необходимо для того, чтобы выявить или исключить серьезные нарушения, которые могли стать причиной развития болезни.
Прежде всего, доктору необходимо установить, действительно ли причиной болевого синдрома является воспаление седалищного нерва. Для этого проводят простой тест.
Больной ложится на спину и вытягивает ноги, после чего врач просит его поднять одну ногу. Если при проведении теста пациент ощущает сильную боль, это с большой вероятностью указывает на то, что проблема, действительно, кроется в седалищном нерве.
При подозрении на заболевания, связанные с развитием воспалительного процесса в седалищном нерве, доктор проводит обследование, которое может показать:
- слабые, аномальные рефлексы;
- ухудшение подвижности коленного сустава или ступни;
- болевые ощущения, когда больной поднимает выпрямленную ногу.
Также для подтверждения диагноза воспаление седалищного нерва могут понадобиться:
- общий анализ крови;
- рентгенография;
- компьютерная, магнитно-резонансная томография либо другие методы медицинской визуализации.
Дифференциальная диагностика позволяет исключить тяжелые болезни, которые могли бы быть причиной воспаления седалищного нерва, например, синдром конского хвоста, инфекция позвоночника или злокачественные опухоли.
_180028″ class=»SC_TBlock»>
К факторам, увеличивающим вероятность, что пациента синдром конского хвоста, относят следующие симптомы: слабость мышц ног, недержание мочи и кала.
К факторам, связанным со значительной вероятностью диагностирования злокачественных опухолей и инфекции позвоночника относят:
- беспричинное снижение веса, жар или озноб;
- генетическая предрасположенность;
- возраст старше 50 лет;
- недавно перенесенные инфекционные заболевания;
- структурная деформация позвонка;
- наличие заболеваний, ослабляющих иммунную систему;
- прием наркотиков (героин, кокаин).
Методы терапии
Для эффективного устранения болезни, лечение должно быть комплексным. В некоторых случаях лечение не требуется, поскольку состояние пациента само по себе улучшается.
Для того чтобы снять боль и воспаление медики рекомендуют в течение первых 2-3 суток после появления признаков болезни пользоваться холодными компрессами (лучше всего для этой цели подходят кубики льда, завернутые в мягкую ткань).
Болевой синдром также можно снять с помощью применения безрецептурных анальгетиков (Ибупрофен, Ацетаминофен).
Назначать постельный режим не рекомендуют. В первые два-три дня необходимо уменьшить физическую активность, после чего постепенно вернуться к привычному образу жизни.
В течение шести недель после появления симптомов воспаления седалищного нерва нужно избегать поднятия тяжестей. К полноценным тренировкам можно приступить через 3-4 недели, предварительно проконсультировавшись с лечащим врачом.
Необходимо уделить особое внимание упражнениям для мышц живота и улучшения гибкости позвоночника. Если длительное время боль не утихает, следует обратиться к доктору, чтобы он назначил лечение с применением сильных обезболивающих и противовоспалительных средств.
Физиотерапия
Лечение воспаления седалищного нерва предусматривает назначение методов физиотерапии. Приступать к физиотерапии рекомендуется как можно раньше — тогда она даст наилучшие результаты.
Медикаментозное лечение
Лечение вышеуказанной патологии происходит с назначением противовоспалительных препаратов вместе с мышечными релаксантами. При сильных болях, на короткое время могут быть выписаны опиоидные анальгетики.
Для облегчения течения хронических заболеваний используются трициклические антидепрессанты и антисудорожные средства.
Лечение указанными средствами направлено на блокирование болевых сигналов, поступающих в головной мозг или стимуляцию синтеза эндорфинов, которые являются натуральными анальгетиками.
Если консервативное лечение по устранению болевых ощущений малоэффективное, тогда используются более агрессивные терапевтические методы:
- эпидуральные инъекции кортикостероидов;
- хирургическое лечение.
С использованием кортикостероидных препаратов подавляют воспалительные процессы в области пораженного нерва, таким образом, помогая облегчить боль.
Некоторые исследователи утверждают, что с помощью этих средств удается облегчить симптомы заболевания, но в долгосрочной перспективе они практически бесполезны.
Кроме того, у этих препаратов имеются серьезные побочные явления, и количество инъекций, которые можно делать пациенту, ограничено.
При прогрессировании заболевания прибегают к оперативному методу лечения — дискэктомия и микродискэтомия.
_180035″ class=»SC_TBlock»>
