Капельница при воспалении организма

Виды лекарственных препаратов и методы их внесения в организм

Стафилококки, стрептококки, пневмококки становятся источниками воспаления при пневмонии, от пневмонии в этих случаях эффективны антибиотики.
Подобрать подходящий вид лекарственного средства непростая задача и это требует наличие длительного опыта в диагностике такого вида болезней. В каждом случае поражения легких нужен определенный препарат.
Лабораторными методами устанавливают наиболее чувствительное вещество к активному микроорганизму.
Подходящее лекарство при воспалении легких
После проведения дифференциальной диагностики, опроса пациента возникает вопрос, какие антибиотики выбрать. Ранее от пневмонии существовала лишь одна группа препаратов — пенициллиновая. Последние разработки фармацевтов позволили воздействовать более направлено на конкретного возбудителя болезни. Это помогает бороться с воспалением эффективнее в сжатые сроки.
Взрослым назначают препараты в зависимости от вида возбудителя и степени поражения дыхательного органа. Легкие воспаляются от стрептококков, пневмококков, легионеллы, стафилококков, грибков, вирусов. Пенициллин не может повлиять на все микроорганизмы одинаковым образом. Врач может назначить следующие виды аптечных средств из групп:
- Тетрациклины — окситетрациклина гидрохлорид, тетрациклин, доксициклин. Нечувствительны к пневмококкам, но хорошо уничтожают микоплазм или хламидий в легких.
- Макролиды — антибиотики содержащие азитромицин, хемомицетин. Отмечают направленное действие данной группы против пневмококков, микоплазм, хламидий.
- Фторхинолоны — средства включающие моксифлоксацин или левофлоксацин, авелокс, или моксимак. Неэффективны против пневмококков. Однако эта группа препаратов рекомендуется для лечения очаговой пневмонии у пожилых пациентов. Часто эти средства комбинируют с такими веществами как аугментин или амоксиклав. А в случаях безрезультатной медикаментозной терапии переходят к другому виду лекарств: Сумамед или Азитро-Сандзо.
- Цефалоспорины — зинат, препарат аксетин, цефиксим или супракс.
Все перечисленные средства имеют негативное действие на здоровье человека, начиная с бактериоза и заканчивая развитием патологии тканей внутренних органов. Поэтому прибегать к лечению любым типом лекарств нужно только после посещения клиники и консультации у инфекциониста. У взрослых иммунитет крепче, чем у детей. Однако опасаться все же стоит.
Часто кашель и дискомфорт в области грудины становится следствием химического ожога либо паразитарной деятельности. В таком случае антибиотики будут бессильными и только усугубят течение болезни. Исключить осложнения можно простой сдачей анализов на обширный список возбудителей.
Основные способы лечения воспаления легких
Рекомендуется выбирать лекарственные средства в виде уколов. Они быстрее всасываются в организм. Исключается негативный фактор антибиотиков — влияние на слизистую желудка и кишечника. Инъекции практически безболезненные, но чтобы ставить их в домашних условиях, нужна некоторая сноровка.
Врачи назначают колоть препараты сроком до недели. Именно за такой промежуток времени антибиотики могут полностью уничтожить активные формы определенного возбудителя. Но по результатам повторного обследования может потребоваться дополнительный курс лечения, чтобы добить оставшиеся бактерии.
Во время терапии больной постоянно находится под наблюдением врача. Жалобы об ухудшения самочувствия не рекомендуется утаивать. Если наступают осложнения при лечении, требуется сменить тип антибиотика.
Так как сильнодействующие средства способствуют накоплению токсинов в организме. Для устранения негативного фактора стараются обеспечить больного обильным теплым питьем.
С жидкостью выводится основная часть шлаков и результатов разложения бактерий.
Если образовалась пневмония, уколы ставят каждые 12 часов. Эффективные препараты:
- Цефтриаксон, который разводят в новокаине.
- Врач может назначить препарат Амоксициллин, совмещенный с Сульбактамом. Периодичность применения средства 3 раза в день. Лекарство ставится в вену, вводится жидкое средство капельным способом.
- При тяжелых формах пневмонии применяют препараты Тиментин или Тиентам, Спарфлоксацин или Цефтазидим.
В последнее время врачи отходят от назначения неэффективных лекарств во время пневмонии. Такими могут быть:
- Пенициллиновая группа: оксациллин или бицеллин, ампициллин.
- Некоторые виды фторхинолонов: ципрофлоксацин, норфлоксацин, налидиксовая кислота или офлоксацин.
- Отдельные виды препаратов цефалоспоринов: цефамизин, цефалексин, цефазолин.
Простые правила лечения сильнодействующими препаратами
Если врач назначил уколы, при воспалении легких могут быть рекомендованы домашние инъекции. Самому вводить лекарство не очень удобно, а дети вообще не в состоянии сделать это самостоятельно. Помощь близких людей очень важна в таких случаях. Чтобы не навредить больному, нужно соблюдать некоторые меры предосторожности при обращении с лекарствами:
- Курс терапии антибиотиками должен быть рассчитан на срок более 10 дней.
- Растворы для введения в вену или внутримышечно нужно изготавливать непосредственно перед введением. Готовые средства лучше не хранить воизбежание образования осложнений.
- Основой для разведения антибиотика может быть: лидокаин либо новокаин, часто применяют воду.
- При первом применении любого укола делают небольшую инъекцию и наблюдают за реакцией организма. Если образовалось покраснение или зуд, то использовать препарат недопустимо. При больших дозах можно вызвать анафилактический шок.
- Место укола обрабатывают рассасывающими мазями. Процедура введения инъекции должна проводиться одним движением, исключая моменты, когда стерильная игла может коснуться любого предмета в комнате. Шприц сразу утилизируется, повторно используют только новые инструменты.
- Повторные курсы лечения должны проводиться другими видами лекарств. Это делается потому, что возможно к антибиотику могла быть выработана устойчивость.
- Не изменять схемы лечения. Руководствоваться указанными врачом дозировками. При возникающих сомнениях нужно проконсультироваться у другого специалиста.
Больной не должен продолжать прибегать к вредным привычкам. Курение основной провокатор пневмонии со смертельным исходом. Алкоголь способствует образованию отечностей тканей легких, вызывая кашель и другие неприятные симптомы.
Осложнения при неправильном лечении
Симптомы пневмонии у взрослых должны угаснуть в течение трех дней. Если улучшений самочувствия не происходит, рекомендуется пересмотреть вид терапии и тип используемых препаратов. Признаками ухудшения состояния становятся:
- Одышка или дыхательная недостаточность.
- Боль и дискомфорт при глубоком вдохе.
- Затяжной кашель сухой либо обильное выделение мокроты с гноем. Если наблюдаются кровавые сгустки, то медлить нельзя, это весомый повод для госпитализации больного.
- Стабильно высокая температура, когда уже не действуют жаропонижающие средства.
Осложненная пневмония приводит к сепсису, абсцессу, потере легким своих функций. От распространения бактериальной среды могут пострадать сердце и мозг. Больное состояние приводит к ослаблению организма, активизируются хронические заболевания. Человек становится беззащитен перед инфекциями, вирусами.
От применения антибиотиков может образоваться острая аллергическая реакция в виде сыпи на коже, кашля, удушливого состояния. При таких осложнениях прекращают принимать любые лекарства и проводят анализ здоровья больного. После проведенных исследований назначают препараты другой группы.
При образовании осложнения — сепсиса выбирают один из препаратов: Меропенем или Имипенем. Кашель не рекомендуется убирать при лечении пневмонии. Он помогает отводить мокроту и слизь с бактериальной средой. Муколитические средства только поспособствуют накоплению жидкости в легких и вызовут осложненные состояния.
У детей может образоваться бронхиальная астма. Бронхообструкция способна затруднить возможность нормального дыхания. Определить такое состояние получается по характерному свисту в легких при дыхании.
Капельницы
Облегчение состояния тяжелобольного человека наступает сразу после использования капельницы. В результате процедуры наблюдается масса положительных моментов. В первую очередь стоит отметить исключение негативного влияния антибиотиков на слизистые пищеварительной системы. Действующее вещество попадает непосредственно в кровь.
Физиологический раствор насыщает организм жидкими веществами. Разжижение крови снижает жар тела, нормализует обменные процессы в организме. В состав лекарственного средства включают витаминные комплексы, дополнительные препараты. Исключена аллергическая реакция под наблюдением опытного врача.
Все вводимые компоненты должны быть предварительно проверены на пациенте. В противном случае может последовать бурная реакция тела и сформируется анафилактический шок. Такое состояние является смертельно-опасным.
Целью постановки капельницы становится восстановить водно-электролитное равновесие в организме, нарушенное воздействием инфекции. Эта мера рассматривается как срочная в период тяжелых обострений болезни. При улучшении самочувствия пациента назначают уколы либо таблетки.
Допускается прокапывать антибиотики проверенной группы. В составе раствора находятся следующие вещества:
- гипериммунная плазма;
- альбумин;
- аминокислоты;
- хлорид-натрия;
- глюкоза.
После первого применения капельницы восстанавливается кислотно-щелочной баланс в организме, наблюдается насыщение крови полезными минералами. Для повышения эффективности лечения выбирают комплексный подход. Эту процедуру используют только для устранения тяжелых состояний. Продолжают терапию инъекциями, приемом таблеток и натуральных средств.
Дополнительная помощь во время лечения
Вирусную пневмонию у взрослых не вылечить с использованием одних только антибиотиков. Потребуется назначить противовирусные средства: генферон, виферон. Интерфероны способствуют повышению естественных защитных сил организма. Эти препараты помогают поддержать человека при любом типе болезни. Однако назначать их должен врач, имеются противопоказания в отдельных случаях.
Тяжелые формы пневмонии провоцируют появление острых симптомов:
- При болях в мышцах и голове назначают обезболивающие: анальгетики, мази и инъекции диклофенака.
- Для иммунитета: Рибомунил, имуфан, экстракт алоэ. Может использоваться полиоксидоний.
Бактериальную среду в легких уничтожают путем ингаляции. Средствами для нее выступают травяные сборы, эфирные масла, морская соль. Больным в клинике показано лечение терапией кислородом. Насыщая организм важным компонентом, наблюдают заметное улучшение состояния здоровья. Нормализуются обменные процессы во внутренних органах.
Для сокращения срока лечения пневмонии у взрослых придерживаются диетического питания. Режим дня и ночи проходит в постели, периодически больной встает и разминается для исключения образования пролежней и скопления жидкости в легких.
Источник: //ProLegkie.com/pnevmoniya/preparat/vidy-lekarstvennyx-preparatov
Какие капельницы ставят при пневмонии

Не следует удивляться, если при лечении такого грозного заболевания, как пневмония, человеку будет достаточно приема таблеток. Но не всегда с воспалением легких можно справиться дома. Если состояние больного ухудшается, то не исключена госпитализация. В условиях стационара пациенту будут оказывать интенсивную медицинскую помощь.
Для чего ставят капельницы
В список процедур и манипуляций при лечении пневмонии входят внутривенные инъекции и капельницы. Введение лекарств капельным или струйным методом позволяет немедленно доставить лекарственные препараты в кровь, минуя желудочно-кишечный тракт. Таким же образом вводят жидкости для:
- очистки организма от токсинов;
- восполнения объема циркулирующей крови;
- нормализации кислотно-щелочного баланса;
- восстановления водно-электролитного равновесия;
- доставки питательных растворов.
Капельный метод может применяться даже у больных, которые находятся в бессознательном состоянии. Кроме того, он обеспечивает быструю доставку лекарственного средства в кровоток, минуя желудочно-кишечный тракт.
Кому показаны внутривенные инъекции
Согласно Национальным рекомендациям по ведению взрослых пациентов с внебольничной пневмонией капельницы ставят тяжелым больным. В мировой практике степень тяжести определяется по шкале CURB65 в сочетании с клинической оценкой. Основные критерии для принятия решения о состоянии пациента указаны в таблице 1.
Решение о назначении вида и формы терапии принимает пульмонолог после постановки диагноза. Основанием для выводов становятся данные рентгенографии. В исключительных случаях, если жизнь пациента находится под угрозой, выбор лекарств проходит исходя из предполагаемого клинического диагноза.
Рентгенография грудной клетки должна быть проведена немедленно – после доставки больного в приемный покой. Первые инъекции ему делают не позже 4 часов с момента поступления в стационар.
При воспалении легких выбор антибиотиков в начале терапии проводится эмпирическим путем. Кроме антибактериальных препаратов могут быть назначены детоксиканты и другие лекарства. Решение о парентеральном (внутривенном) введении лекарств пересматривается ежедневно.
Если отмечается улучшение состояния больного, то переходят на пероральный прием.
Какие антибиотики вливают инфузионно
В первую очередь тяжелобольным пневмонией прямо в вену капают антибиотики. Дозы таких лекарств значительно больше, чем у пациентов с легкой и средней степенью тяжести воспаления легких. Там, где для одних достаточно внутривенной инъекции, для других потребуется капельное введение.
В Рекомендациях для внебольничного воспаления легких предпочтительными названы комбинации антибиотика широкого спектра действия, устойчивого к действию β-лактамаз с макролидом (амоксициллин/клавуланат с кларитромицином).
В качестве альтернативных препаратов назначают цефалоспорин второго («Цефуроксим») или третьего («Цефотаксим» или «Цефтриаксон») поколения (таблица 2).
Необходимо напомнить, что при непереносимости антибиотиков из группы пенициллинов цефалоспорины назначать нельзя в связи с возможностью развития перекрестной реакции.
Лечение пневмоний, вызванных золотистым стафилококком, грамотрицательными палочками или легионеллами проводят 7-10 дней, но этот срок может быть продлен до 21 дня. Подробные схемы лечения приведены в таблице 3.
Дезинтоксикация и восстановление кислотно-щелочного баланса
Тяжелые формы пневмонии вызывают интоксикацию организма. Накопление в крови ядовитых продуктов жизнедеятельности паразитов приводит к:
- головной боли;
- повышению температуры;
- спутанности сознания;
- апатии;
- отсутствию аппетита;
- падению артериального давления и пр.
Самым эффективным методом выведения токсинов из крови с последующим восстановлением нормальных функций органов является инфузионная дезинтоксикация. Капельным методом в вену вводят:
- гипериммунную плазму (10-20 мл/кг массы тела);
- гемодез и реополиглюкин (10-20 мл/кг);
- альбумин 5-20 % (10 мл/кг);
- протеин (10-20 мл/кг);
- растворы аминокислот (альвезин, нефрамин и др.);
- изотонический раствор хлорида натрия;
- раствор Рингера-Локка;
- лактосол;
- ацесоль и др.;
- 5-10-процентный раствор глюкозы;
- глюкозо-калиево-новокаиновую смесь.
Патологические изменения в дыхании могут вызвать сдвиг кислотно-щелочного баланса крови. Если показатель рН отклонится на 0,1 в кислую или щелочную сторону, то способность организма к саморегуляции нарушится.
Больные легкие не позволяют крови полноценно очищаться от кислых эквивалентов, но отрицательный эффект сказывается не сразу, а накапливается. В результате развивается ацидоз. Состояние негативно влияет на работу сердца, повышает риск аритмии. Для предотвращения его развития пациентам в отделении пульмонологии капают буферные растворы (бикарбонат натрия, трометамол).
Парентеральное питание
При воспалении легких тяжелым больным капают не только антибиотики, но и другие необходимые лекарства в зависимости от их состояния. Для поддержки жизнедеятельности пациентам вводят следующие питательные растворы:
- моносахариды;
- аминокислоты;
- жировые эмульсии;
- электролиты;
- витамины.
Такой вид питания называют парентеральным. При гиповолемии, например, капают жидкости, схожие по составу с кровью (кристаллоиды).
Существует несколько концепций внутривенного питания. Первую, американскую, разработал в 1966 году S. Dudrick. По ее правилам растворы углеводов и электролитов вводят раздельно.
В Европе в 1957 году была принята концепция, предложенная A. Wretlind. Здесь питательные вещества смешивают в одном контейнере непосредственно перед введением.
Третий путь – введение пластических и энергетических жидкостей параллельно, через V-образный переходник.
Фармацевтическая промышленность выпускает готовые смеси жировых эмульсий и аминокислот, солевых растворов и других нутриентов. Капельницы ставят на период до 24 часов. Жидкость поступает в кровь со скоростью 30-40 капель в минуту. Зачастую для удобства замены систем используют катетер.
Источник: //pneumonija.com/inflammation/lechenie-profilaktika/v-kakih-sluchayah-i-s-kakimi-preparatami-stavyat-kapelnitsy-pri-vospalenii-legkih.html
Для достижения быстрой положительной динамики после госпитализации пациента используют такой способ введения лекарств, как капельное внутривенное вливание (капельницы).
Лекарственные препараты мгновенно поступают в кровь и начинают сразу действовать, избегая попадания в желудочно-кишечный тракт.
Преимущества
Внутривенные капельные инфузии быстро снимают синдром интоксикации при пневмонии. При этом очень легко контролируется дозировка препаратов, поступающих в организм таким путем. При внезапном возникновении нежелательных результатов можно мгновенно отменить введение лекарства. Большинство препаратов тяжело всасываются в кишечник и способны вызвать неприятные, раздражающие действия. Для таких случаев есть надежное подспорье – капельное введение лекарств.
Противопоказания
Внутривенные капельные инфузий нельзя практиковать на дому. Их проводят только в специализированных лечебных учреждениях под строгим наблюдением врача!

Внутривенные капельные вливания противопоказаны если:
- пациент не прошел тщательного обследования в лечебном учреждении,
- возникают аллергические реакции на препарат,
- повышаются показатели артериального давления,
- у пациента сердечная недостаточность, и на фоне этого начался отек легких,
- острая почечная недостаточность, отсутствие мочи,
- очевидны поражения кожи и жировой клетчатки.
Порядок проведения
Вливание (инфузию), как правило, проводит медицинский персонал в стационаре. Перед проведением капельного внутривенного вливания лекарственного средства необходимо сверить назначение врача, удостовериться в том, что пациент проинформирован о предстоящей процедуре и не имеет возражений на ее проведение.
Важно! Необходимо убедиться в отсутствии индивидуальной непереносимости препаратов, особенно это касается антибиотиков. Если таковая имеется, то у пациента может возникнуть анафилактический шок, который представляет угрозу для жизни.
Сама процедура проводится в положении лежа, на пустой мочевой пузырь. Если пациенту необходимо проделать разовую постановку капельницы, то в вену вводится стерильная игла, присоединенная к системе для внутривенного вливания. В случаях, требующих постоянного вливания лекарственных средств, рекомендуется постановка постоянного катетера.
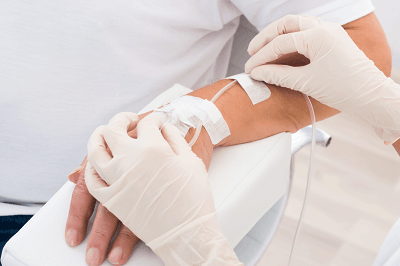 При помощи винтового (роликового) зажима на системе регулируется скорость поступления лекарственного препарата внутривенно. Во избежание осложнений следует наблюдать за самочувствием и состоянием пациента в течение всей процедуры.
При помощи винтового (роликового) зажима на системе регулируется скорость поступления лекарственного препарата внутривенно. Во избежание осложнений следует наблюдать за самочувствием и состоянием пациента в течение всей процедуры.
Поступление лекарств в кровеносное русло должно быть медленным, со скоростью 40-60 капель в минуту. После завершения введения необходимого количества лекарственных препаратов система снимается.
Медицинская сестра обязана убедиться в отсутствии наличия кровотечения в месте пункции вены.
Спешить резко вставать после окончания медицинской манипуляции не следует. Организм получил нагрузку, реакция может возникнуть как на лекарство, так и на объем жидкости, вводимой в кровь. Давление может как повыситься, так и понизиться, вследствие чего возникают головокружение и тошнота.
Во избежание неблагоприятных последствий, после завершения процедуры будет лучше, если больной полежит хотя бы 30-60 минут или даже уснет. Почувствовав, что организм вновь пришел в нормальное состояние, пациенту разрешается потихоньку встать, если есть в этом необходимость.
Лекарства, вводимые при воспалении легких
Воспаление легочной ткани возникает в основном из-за воздействия специфических микроорганизмов. Правильный способ борьбы с возбудителем – введение антибиотиков. Для лечения пневмонии у взрослых ставят макролиды (азитромицин, кларитромицин, мидекамицин, спирамицин) и антибиотики фторхинолонового ряда (моксифлоксацин, левофлоксацин, ципрофлоксацин). При лечении используют также группы цефалоспоринов (цефозолин, цефотаксим, цефтриаксон, цефтозидин) и пенициллины (аугментин).
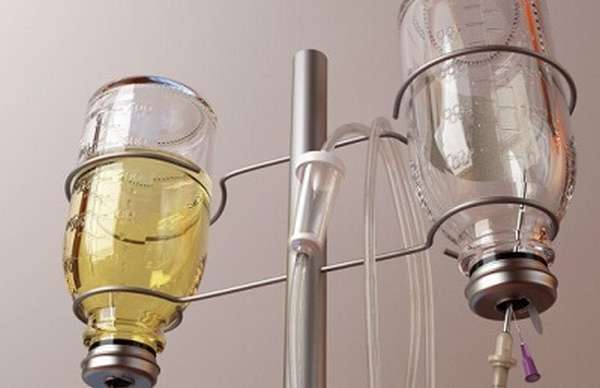 Для вывода токсинов из организма больного пневмонией внутривенно вливают дезинтоксикационные средства (физраствор, солевой раствор).
Для вывода токсинов из организма больного пневмонией внутривенно вливают дезинтоксикационные средства (физраствор, солевой раствор).
Для улучшения реологических свойств крови вводят раствор Рингера. Чтобы усилить метаболические процессы ко всем перечисленным препаратам добавляют витамины группы В, С.
Капельное введение лекарств при пневмонии – это срочная мера, которая часто необходима в острый период заболевания. Также без капельниц не обойтись, если больной находится без сознания. Когда состояние пациента улучшается, то препараты назначаются в форме инъекций или таблеток.
Внимание! Лечение может подобрать индивидуально, с учетом особенностей организма, патологий, только лечащий врач.
Заключение
Внутривенное капельное вливание должно быть сделано на профессиональном уровне. Ошибки и неточности в проведении такого достаточно серьезного метода лечения пневмонии недопустимы. Следуйте рекомендациям только опытных и квалифицированных специалистов, тогда введенные лекарственные препараты смогут принести положительный результат.
Загрузка…
