Клинический анализ крови при воспалениях в носу
Гайморит – воспалительный процесс, поражающий слизистую оболочку в верхнечелюстных пазухах человеческого носа. Своевременное проведение диагностики поможет на ранних стадиях определить заболевание. Для уточнения диагноза нужно пройти полное обследование, позволяющее получить полную клиническую картину болезни. При острой и хронической стадии гайморита может понадобиться проведение не только внешнего осмотра и функционального обследования, но также ряд лабораторных анализов. Сюда относятся анализы крови. Они могут предоставить специалистам достаточно подробную информацию про имеющийся воспалительный процесс и особенности его течения.
Общий анализ крови
При гайморите нужно не только пройти основные функциональные обследования, но и сдать целый ряд анализов. В первую очередь врачу предстоит оценить скорость оседания эритроцитов крови. Этот показатель свидетельствует про уровень воспалительного процесса. Точность, сделанных на основе общего анализа крови, выводов поможет подтвердить уровень С-реактивного белка.
Однако эти анализы не являются специфическими и дают информацию лишь о наличии какого-то воспаления в организме человека. Не обязательно повышенные показатели свидетельствуют о заболевании гайморовых пазух. Поэтому наряду с общими лабораторными анализами, пациенту нужно пройти ряд функциональных обследований.
При острой форме гайморита, больному нужно выполнить исследование иммунодефицита.
Анализ по исследованию состояния иммунной системы назначается лишь в случае хронической формы заболевания. Также врач может настаивать на выполнении этой процедуры при частом повторении воспаления околоносовых путей, не реже трех раз в течение года.
Исследование на иммунодефицит включает проведение следующего ряда анализов:
- на ВИЧ;
- серологические исследования;
- на иммуноглобулины.
После получения результатов анализов, пациента направляют на проведение цитологического исследования. Эта процедура поможет специалистам определить содержимое слизистого секрета.
Рекомендуем также изучить информацию о пристеночном гайморите по этой ссылке.
О чем говорят показатели
Проведение клинического анализа крови позволяет специалисту определить воспаление на ранних стадиях развития. Благодаря результатам этого исследования, пациенту назначается ряд диагностических и профилактических процедур. Кровь является лучшим отражением каких-либо изменений в состоянии здоровья. Любое нарушение, будь-то аллергический или воспалительный процесс, обязательно отразится на показателях общего анализа крови в виде отклонения от нормы показателей моноцитов и лейкоцитов.
Что способствует проявлению аллергического гайморита узнаете тут.
Сдать кровь на лабораторное исследование следует как можно быстрее. Такое обследование позволяет исключить риск развития осложнений, а также своевременно отреагировать на воспалительный процесс в слизистой верхнечелюстных пазух.
При гайморите можно увидеть следующие показатели общего анализа крови:
- Повышение СОЭ – у мужчин показатель может находиться в пределах 9 мм/ч, а у женщин несколько выше нормы в 7-14 мм/ч.
- Лейкоцитоз – существенное повышение уровня лейкоцитов по сравнению с нормой 5-9х109л.
- Моноцитоз – показатель превышает 11%, что свидетельствует о развитии воспалительного процесса в слизистой.
Одновременно с этими изменениями, обратите внимание на уровень нейтрофилов, который расскажет о степени воспаления:
- 1-5% начальный уровень.
- 1-5% палочкоядерные.
- 40-70% сегментоядерные.
При повышении этих показателей выше допустимой нормы, можно сделать выводы о развитии бактериального гайморита.
Общий анализ крови не может говорить о конкретном заболевании, так как изменения состава физиологических жидкостей свидетельствуют лишь про отклонение состояния здоровья от нормы. Однако результат клинического исследования служит прямым показанием к проведению дополнительных функциональных обследований.
Могут ли быть хорошие показатели при гайморите
Лабораторный анализ крови дает специалисту всестороннюю оценку состояния пациента. Физиологические жидкости первыми реагируют на воспаление, поэтому позволяют вовремя среагировать на развитие болезни еще до проявления первых симптомов гайморита. Рассчитывать на хорошие результаты клинических анализов крови при остром гайморите или хроническом не приходится.
При обращении к врачу с жалобами на ухудшение самочувствия, специалист первым делом направляет пациента на общий анализ крови. Это исследование позволяет определить воспаление на самых ранних стадиях.
Бак посев из носа или мазок – риноцитограмма
Риноцитограмма – цитологическое исследование слизистых выделений из носа, которое проводится посредством мазка. Бак посев позволяет определить точную причину возникновения насморка у взрослого и назначить наиболее эффективное лечение.
Риноцитограмма назначается преимущественно в случае длительного насморка или рецидивирующих поражений верхних дыхательных путей инфекцией.
В носовой полости человека обычно находятся стафилококки – Staphylococcus epidermidis. При развитии воспалительного процесса, у некоторых пациентов, наблюдается активное развитие патогенной бактерии Staphylococcus aureus – золотистый стафилококк. Эта бактерия является возбудителем различных заболеваний.
Всю информацию о правостороннем гайморите найдете в данном материале.
Подготовка
Для достоверных результатов риноцитограммы, важно правильно подготовиться к процедуре забора биоматериалов.
Перед сбором анализа нужно сделать следующее:
- прекратить употребление противомикробных препаратов за 5 дней до взятия мазка;
- на протяжении 1-2 суток не подвергать слизистую носа обработке гормональными, сосудосужающими или антибактериальными средствами;
- на протяжении суток отказаться от промывания носовых пазух и ходов;
- непосредственно в день проведения исследования отказаться от чистки зубов и употребления пищи.
Перед проведением риноцитограммы не рекомендуется пить какие-либо жидкости, кроме чистой воды.
Более подробно о причинах возникновения катарального гайморита изложено в этой статье.
Как проводится
Цитологическое исследование проводится согласно следующему алгоритму:
- Пациент немного отклоняет голову назад, чтобы лаборанту было удобно взять биоматериал из носовой полости. Для этого используется специальная щеточка или ватный тампон.
- Аналогичные действия проводятся со второй ноздрей.
- Полученные биологические материалы помещаются в контейнер с благоприятной для развития и размножения патогенных микроорганизмов средой.
Расшифровка и отклонения
В исследовании результатов риноцитограммы особенно пристальное внимание стоит уделить следующим показателям:
- эозинофилы – 0,5-5%;
- лимфоциты – 0-10%;
- моноциты – 0-10%;
- палочкоядерные нейтрофилы – 1-5%;
- сегментоядерные нейтрофилы – 47-72%.
На протяжении суток концентрация и соотношение патогенной микрофлоры в слизистых оболочках носа может изменяться. Утром и вечером эти показатели существенно ниже, чем аналогичные характеристики в ночное время.
О том, что может означать заложенности уха при гайморите рассказано здесь.
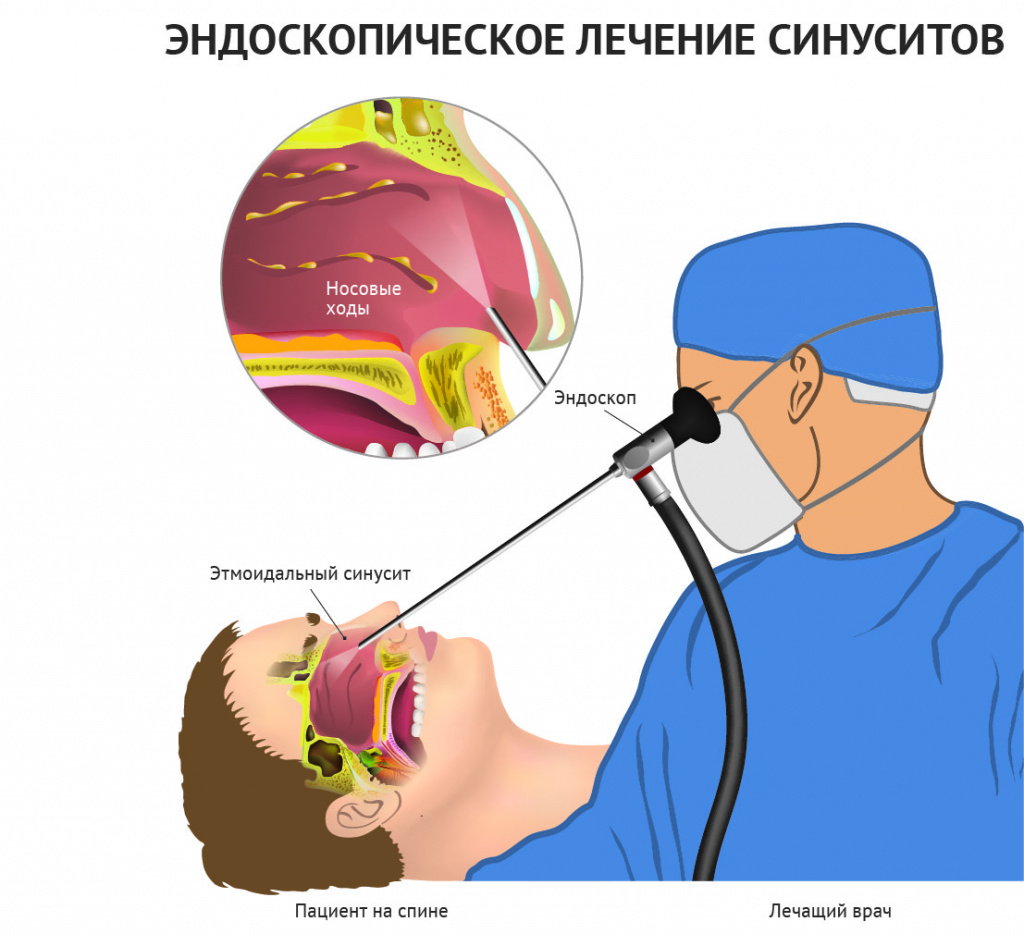
Эндоскопия гайморовой пазухи
Эндоскопия – современная методика исследования, основанная на изучении естественных полостей организма с помощью эндоскопа. Благодаря миниатюрной камере и оптоволоконной оптической системе, специалист может собственными глазами оценить состояние слизистой носа и степень ее воспаления.
Обычно эндоскопия проводится для достижения следующих целей:
- уровень отека;
- полнокровие сосудистых систем;
- наличие гноя или физиологической жидкости в пазухах;
- обнаружение полипов, кист или аномальных разрастаний ткани, которые свидетельствуют о прогрессировании полипозного гайморита.
Также эндоскопия может применяться для забора биологического материала, позволяющего провести бактериологическое исследование. Такой анализ поможет определить возбудитель гайморита и назначить наиболее действенное лечение.
Пункция придаточных пазух носа
Одним из самых достоверных методов диагностики гайморита является пункция придаточных пазух носа. Процедура проводится под местной анестезией, обеспечивающей минимизацию рисков и безболезненность прокола. За счет введения препарата также наступает анемизация слизистой оболочки, что улучшает отток жидкости естественным соустьем пазухи. После прокола осуществляется отсасывание содержащихся в носовой полости физиологических жидкостей или промывание придаточных пазух от последствий экссудативного гайморита.
Видео
В данном видео вы уведите подробный разбор показателей общего анализа крови.
Выводы
- Гайморит – поражающий слизистую оболочку верхнечелюстных пазух носа воспалительный процесс. Его диагностика производится за счет клинического анализа крови и ряда функциональных обследований.
- При повторении заболевания более 4 раз за год, рекомендуется пройти исследование на иммунодефицит.
- Общий анализ крови и температура при гайморите могут говорить о наличии в организме воспалительного процесса, но не позволяют поставить определенный диагноз.
- Наиболее информативными методами диагностики являются риноцитограмма, эндоскопия и пункция придаточных пазух носа.
Воспаление верхнечелюстных пазух считается сложным заболеванием, которое встречается у многих жителей земли. Лечение такого процесса нужно начать как можно быстрее, иначе существует риск образования менингита, абсцесса головного мозга, тугоухости и других не менее опасных последствий. Перед тем как начать применять медикаменты и физиотерапию, пациент должен убедиться в диагнозе, так как неправильное лечение только ухудшит состояние пациента.
Правильно установленный диагноз может помочь быстро избавиться от воспаления и снизить риск осложнений. Для этого необходимо обратиться к квалифицированному врачу. Специалист определит характер гайморита на основе клинической картины, а также с помощью общего анализа крови при гайморите. Помимо этого, пациенту следует пройти детальное обследование уже непосредственно в стационаре.
Функциональные обследования
Определить начало воспаления можно при помощи своевременного диагностирования гайморита. Чтобы убедиться в диагнозе необходимо пройти обследование и определить всю клиническую картину заболевания.
После наружного осмотра носовых пазух, пациент должен быть готов пройти детальное обследование. Клиническая картина недуга должна подтвердиться на функциональном обследовании. В определенных случаях, когда воспаление околоносовых пазух перешло в острую или хроническую стадию, данной информации недостаточно, поэтому больного ждут лабораторные исследования.
Расскажите врачу обо всех симптомах, которые мучают вас на данный момент. Это поможет составить верную клиническую картину.
Самым распространенным методом обследования в России считается рентгенография. Она позволяет визуализировать придаточные пазухи, а также обследовать близлежащие ткани и органы. Это позволяет снизить риск развития осложнений и предугадать переход гайморита в хроническую стадию.
Для справки! Рентгенография проводится в трех проекциях, где отчетливо видны носоподбородочная, гайморова и подбородочная область.
На основе полученных данных врач определить степень развития острого гайморита, а также сможет подтвердить диагноз. Но чтобы не ошибиться, специалист проводит компьютерную томографию, в ходе которой выявляет локализацию поражения. Обычно таким методом пользуются, когда существует риск образования хронической формы воспаления или при отсутствии результатов после медикаментозного лечения.
Узнайте, как вылечить хронический гайморит, пройдя по ссылке.
Кроме того, компьютерная томография необходима когда существуют факторы образования доброкачественной или злокачественной опухоли, кисты, полипа или аденоида.
Дальнейшим шагом станет проведение магнитно-резонансной томографии или МРТ. Такой вид необходим при аллергическом или грибковом гайморите. В ходе обследования врач выявляет все новообразования в носовой полости и диагностирует состояние тканей.
Лабораторные исследования
Помимо функциональных обследований, пациент должен сдать определенные анализы при гайморите. Для начала необходимо определить скорость оседания эритроцитов. Именно благодаря этому анализу врач определяет уровень воспаления.
Помимо этого, пациент должен пройти анализ на уровень С-реактивного белка. Он необходим, если при определении скорости оседания эритроцитов произошли неточности.
Уровень С-реактивного белка свидетельствует о тяжести воспаления.
Однако данные анализы не являются специфичными, так как не свидетельствуют о заболевании именно околоносовых путей. Их уровень может быть выше нормы в связи с другими воспалительными процессами. Именно по этой причине пациент должен пройти не только лабораторные исследования, но и функциональные обследования.
В случае острого развития гайморита пациенту необходимо пройти исследование на изучение иммунитета.
Для справки! Анализ на иммунодефицит проводится только при частых гайморитах, когда они образуются более трех раз в год.
В ходе исследования иммунодефицита, пациент сдает анализы на выявление следующих факторов:
- анализы на иммуноглобулины;
- анализы на ВИЧ;
- серологические анализы.
После этого пациент проходит цитологическое исследование, в ходе которого выявляют содержимое слизистого секрета.
Что обозначают показатели
При диагностировании воспаления околоносовых пазух необходимо провести общий анализ крови. Если при рентгене, томографии и других исследования врач выявляет степень поражения и его локализацию, то наличие инфекции в пазухах носовой полости можно выявить только после анализа крови.
Полученные анализы крови сообщают о тяжести воспаления, аллергических проявлениях или бактериальном поражении.
Клинический анализ крови позволяет определить воспаление на самых ранних фазах. Он необходим для назначения диагностических и профилактических процедур. Любой негативный процесс, который происходит в организме на данный момент, проявится на анализах. Дело в том, что специфические признаки заболевания отражаются на составе крови, что вызывает изменение уровня лейкоцитов и моноцитов. Поэтому анализ крови – это необходимая процедура во время всех воспалений в околоносовых путях.
Общий анализ крови при поражении верхнечелюстных пазух позволяет своевременно среагировать на признаки воспаления и исключить риск осложнений. Поэтому сдать кровь следует как можно раньше.
Обратите внимание, как определить гайморит по анализу крови. Показатели в анализе крови при гайморите следующим образом:
- лейкоцитоз (когда лейкоциты выше допустимой нормы 5 -9 х109л);
- увеличенный уровень СОЭ ( при норме 7-14 мм/ч, у женщин чуть выше, у мужчин до 9);
- моноцитоз (стандарт 3-11%), если показатель выше, у пациента началось воспаление слизистой.
В это же самое время следует обратить внимание на нейтрофилы:
- На начальной стадии – 1-5%.
- Палочкоядерные — 1-5%.
- Сегментоядерные 40-70%.
Если у пациента данные показатели выше допустимых, то диагностируется бактериальный гайморит.
Для справки! Общий анализ крови определяет только отклонения от нормы, но они служат показателями для назначения функциональных обследований.
Может ли быть хороший анализ крови при гайморите
Анализ крови при воспалении придаточных пазух дает всестороннюю оценку, поэтому ожидать хороших результатов на острой или хронической стадии не стоит.
Анализ крови позволяет определить любое воспаление на самых ранних стадиях.
Любое заболевание требует диагностирования состояния пациента и сдачи крови. Данный анализ необходим для выявления начала воспаления на ранних фазах. Результаты свидетельствуют о любом отклонении от нормы, что позволяет начать раннее лечение и предугадать риск осложнений.
Однако, диагностировать заболевание придаточных пазух только анализом крови нельзя. Некоторые показатели могут быть нарушены из-за простудных или вирусных воспалений. Поэтому первым делом необходимо обратить внимание на уровень и количество лейкоцитов.
Для справки! В нормальном состоянии уровень лейкоцитов не должен превышать от 5 до 9 х 10⁹/л.
Заключение
Диагностировать гайморит можно только в комплексе с анализами крови и рентгенологическим исследованием носовых и придаточных пазух. Такой подход к делу позволит снизить риск осложнений и восстановить функции органа дыхания за гораздо меньший срок.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Насморк — причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Насморк, или ринит – воспаление слизистой оболочки носа, сопровождаемое выделениями и чувством заложенности носовых ходов.
Насморк может быть следствием различных заболеваний.
Воспаление слизистой приводит к застою крови в сосудах и выходу части плазмы через сосудистые стенки в окружающие ткани. Слизистая оболочка полости носа отекает, затрудняя дыхание, а из носа появляется жидкое отделяемое. Если воспаление осложняется бактериальной инфекцией, то отделяемое становится более густым по консистенции и содержит примесь гноя.
Разновидности ринитов
Ринит может быть острым (до нескольких дней) и хроническим.
Для острого периода, который может длиться до двух суток, характерны зуд, сопровождаемый чиханьем, сухость, снижение обоняния. Затем появляются прозрачные выделения из носа, дыхание затрудняется. По мере снижения острых проявлений выделения становятся густыми и постепенно исчезают, отек слизистой оболочки снижается, и дыхание восстанавливается.
При отсутствии лечения острый ринит может переходить в хронический.
В зависимости от причины заболевания хронический ринит может возникать в определенное время года или быть постоянным (персистирующим), появляться в определенном положении (при укладывании в постель или сразу же после утреннего пробуждения) или в типичных ситуациях (на холоде, при волнении).
При хроническом течении ринита слизистая оболочка носовых ходов изменяется.
Как правило, происходит ее разрастание (гипертрофия), что сопровождается затруднением дыхания, снижением обоняния и слуха и частыми головными болями. Возможен также и обратный процесс – атрофический, при котором слизистая оболочка утончается, а количество капилляров уменьшается. Эти процессы приводят к снижению или полному исчезновению обоняния, постоянному чувству заложенности и появлению сухих корок в носу.
Возможные причины
Большая часть ринитов бывает следствием вирусного или бактериального инфицирования. К числу наиболее распространенных инфекционных агентов относятся вирусы гриппа (типы А, В, С), парагриппа, аденовирусы, рео- и риновирусы. Из бактериальных возбудителей ринит могут вызывать стафилококки, стрептококки, а также возбудители дифтерии, скарлатины, коклюша, кори, гонореи и сифилиса.
В настоящее время резко увеличилась доля аллергических ринитов. Растительные аллергены, как правило, вызывают сезонное проявление заболевания (интермиттирующее). Вещества, связанные с профессиональной деятельностью человека (латекс, смолы) или условиями его проживания (пыль, шерсть животных, плесневые грибы), обуславливают постоянное проявление ринита.
Наиболее распространенный механизм развития ринита – вазомоторный, то есть вызванный реакцией сосудов на различные раздражители.
Под их влиянием происходит гиперактивация сосудов, отек слизистой оболочки и выделение большого количества жидкого секрета. К группе вазомоторных ринитов часто относят медикаментозный ринит, вызванный постоянным употреблением сосудосуживающих средств, гормональный (например, у беременных или подростков в пубертатном периоде), пищевой (в ответ на раздражающие вещества), холодовой и психогенный.
На медикаментозный ринит следует обратить особое внимание, потому что его можно легко предупредить, но очень сложно вылечить. Очень многие пациенты, пытаясь быстро избавиться от насморка, злоупотребляют сосудосуживающими каплями, не учитывая причину заболевания (особенно бактериальную инфекцию). При этом возбудитель болезни продолжает размножаться в полости носа, приводя к тяжелым осложнениям ринита, а сосудосуживающие капли достаточно быстро вызывают атрофию слизистой оболочки, сужение просвета капилляров и понижение способности выводить слизистый секрет. В результате развивается воспалительная реакция, которая сопровождается отеком и чувством заложенности.
В редких случаях насморк может быть обусловлен нарушением анатомической структуры носа (искривление носовой перегородки) вследствие травмы или аномалии развития.
Диагностика и обследования
Как правило, не вызывает затруднения диагностика инфекционной формы заболевания.
Однако очень важно отличать вирусный ринит от бактериального.
Любой вирус, проникший в организм, помимо насморка, вызывает общее недомогание, быстрое повышение температуры, головную боль. Диагностику ринита при ОРВИ облегчает определение лейкоцитарной формулы при сдаче клинического анализа крови.
Бактериальная инфекция сопровождается иной симптоматикой. Температура поднимается медленно, отделяемое из носа имеет густую консистенцию с гнойными примесями, насморк может продолжаться более двух недель. При подозрении на бактериальную природу насморка необходимо выявить инфекционный агент, что достигается взятием мазка из носа.
Наличие гнойного секрета в полостях пазух подтверждается при рентгенографии.
Во всех остальных случаях диагностика ринита может представлять довольно сложную задачу. При постоянных жалобах на повышенное выделение слизистого секрета необходимо прибегнуть к объективным исследованиям (риноманометрии, видеоэндоскопии полости носа, эндоскопической фотографии), которые помогают оценить состояние слизистой оболочки носовых ходов, выявить анатомические аномалии строения. Это могут быть шипы и гребни на перегородке носа, патологическое изменение строения средних носовых раковин (например, булла – полость с жидкостью или воздухом, парадоксальный изгиб, которые могут давать симптомы ринита.
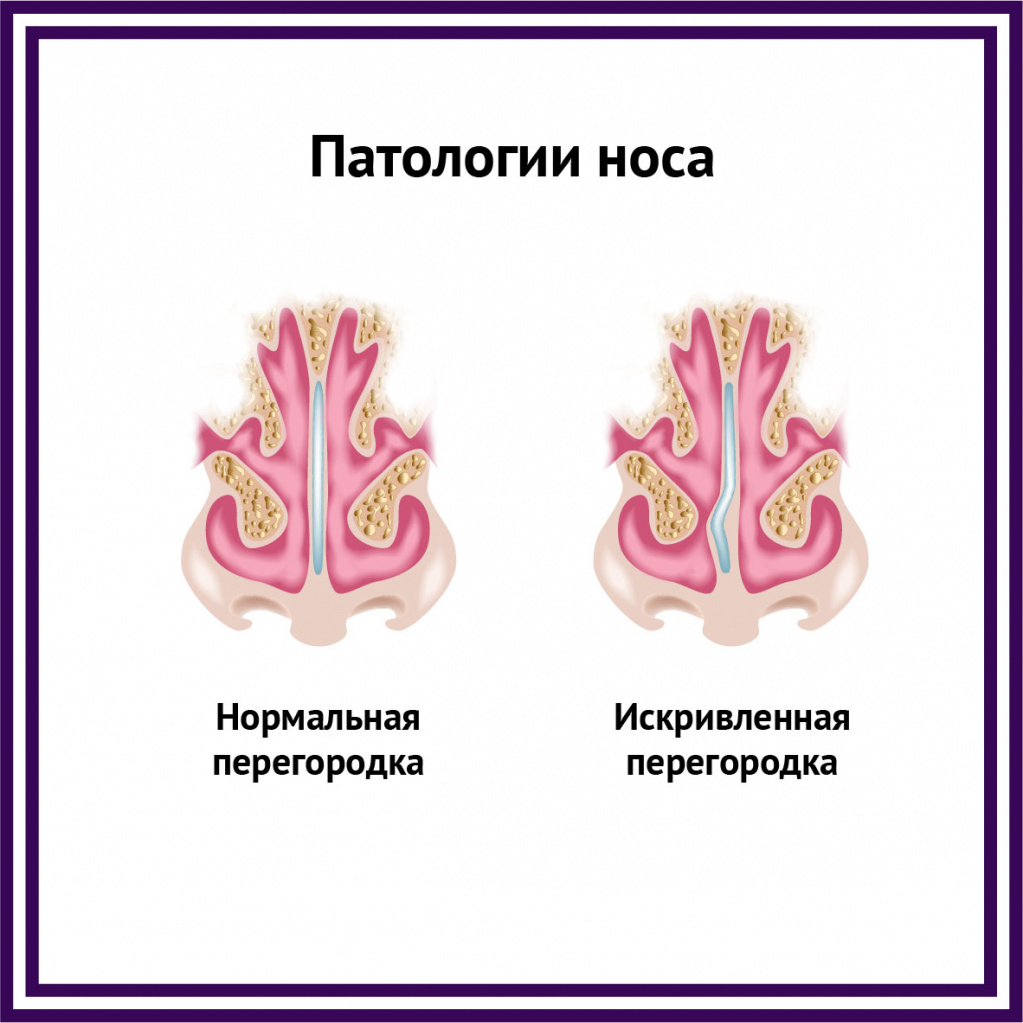
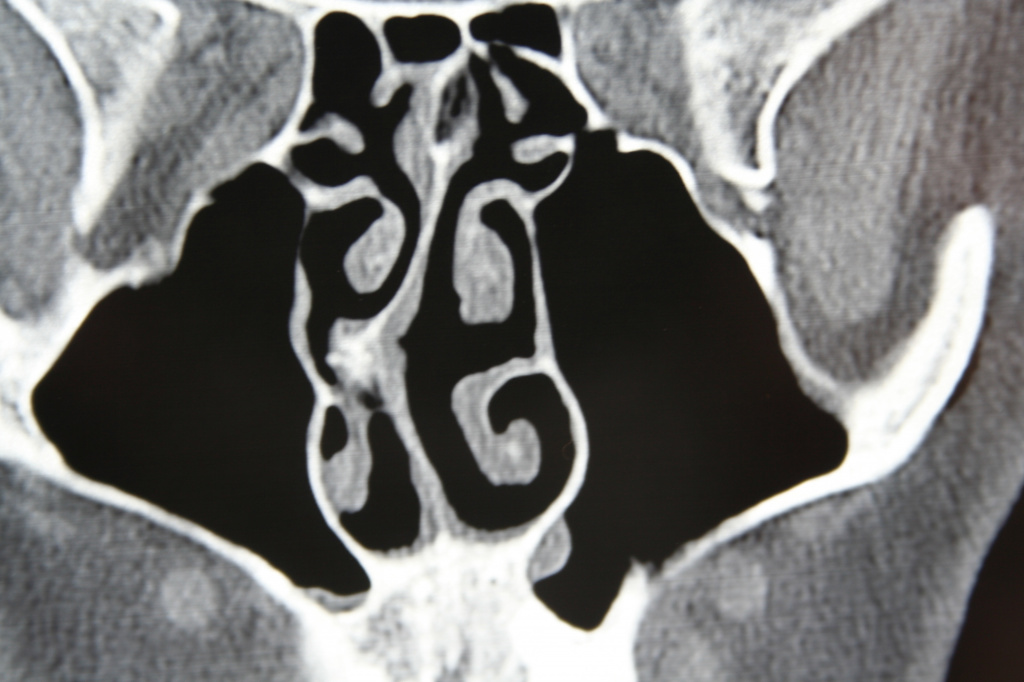
Диагностировать этиологию заболевания помогают сопутствующие симптомы, в том числе воспалительные изменения в глотке, гортани и трахее, типичные риноскопические признаки и характер выделяемого секрета.
Подозрение на аллергическую природу заболевания возникает при появлении симптомов при контакте с предполагаемыми аллергенами, бледно-серая окраска слизистой оболочки, положительные результаты кожных тестов и выявление специфических антител в сыворотке крови.
Помогает также опрос пациента и уточнение сезонности или других факторов, которые сопровождают появление ринита.
Медикаментозный ринит определяется при опросе и подтверждается атрофическими изменениями слизистой оболочки, выявляемыми при риноскопии. Насморк, возникающий при беременности или других гормональных сдвигах в организме (пубертатный период), отличается по симптоматике от аллергических состояний и инфекционных заболеваний. Общее самочувствие при этом сохраняется в норме, отсутствуют аллергические высыпания на коже и симптомы интоксикации. При риноскопии наблюдается неизмененная слизистая оболочка носовых ходов.
К каким врачам обращаться?
При вирусной природе ринита лечение проводит
терапевт
, ориентируясь на общую картину заболевания. Длительный насморк, сопровождаемый гнойными выделениями из носа, заложенностью носовых ходов, головными болями служит основанием для незамедлительного посещения оториноларинголога, а при выявлении гонореи или сифилиса к лечению подключается дерматовенеролог. Лечение пациентов с медикаментозным, травматическим, гипертрофическим и атрофическим ринитом находится в компетенции оториноларинголога. При аллергическом рините помощь оказывает аллерголог.
Что следует делать при появлении насморка?
В качестве поддерживающих мер рекомендуется обильное питье, контрастные или горячие ножные ванны, горчичники на область икр, промывание носовых пазух. Если насморк не прошел в течение 10-12 дней, а в выделениях из носовых ходов появились следы гноя, следует предполагать присоединение бактериальной инфекции, которая требует обязательной антибиотикотерапии. Ни в коем случае нельзя оставлять без внимания хронический насморк. Во многих случаях он может привести к серьезным осложнениям в виде гайморита, фронтита, бронхита, пневмонии.
Лечение
Возникновение насморка, сопровождаемого признаками вирусного заболевания, не требует специфического лечения. Достаточно освобождать полость носа от слизистого секрета путем промывания носовых ходов растворами морской соли и антисептическими растворами. Хороший эффект дают масляные капли с эфирными маслами, которые предотвращают образование корок в полости носа и оказывают антисептическое действие. Лечением ринита у детей должен заниматься
педиатр
с учетом возрастных анатомо-физиологических особенностей.
Особого внимания требует ринит, вызванный бактериальной инфекцией. Лечение в этом случае, как правило, предусматривает промывание носа антисептическими растворами и антибиотикотерапию с учетом резистентности микроорганизмов к лекарственным препаратам. В тяжелых случаях приходится прибегать к освобождению носовых пазух от гноя хирургическим путем.
Аллергический ринит – реакция организма на аллерген, поэтому лечение в этом случае будет заключаться в устранении причинного фактора и применении антигистаминных и сосудосуживающих препаратов. Хороший терапевтический эффект имеет аллерген-специфическая терапия, которая заключается в постепенном повышении врачом дозы вводимого аллергена, начиная с минимальной концентрации, не дающей выраженных проявлений аллергии.
Лечение ринита, вызванного гипертрофическими разрастаниями слизистой (полипами), а также искривлением носовой перегородки, предусматривает хирургическое вмешательство.
При медикаментозном рините необходимо отказаться от сосудосуживающих препаратов. Если это не дало эффекта, врач может назначить кортикостероидные и антигистаминные препараты.
Лечение вазомоторного ринита должно предусматривать устранение провоцирующего фактора. Кроме того, во всех случаях не следует забывать о физиотерапевтических процедурах: УВЧ, воздействии лазером, ультрафиолетовым облучением.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Поделитесь этой статьей сейчас
