Лечение гнойных ран в фазе воспаления включает
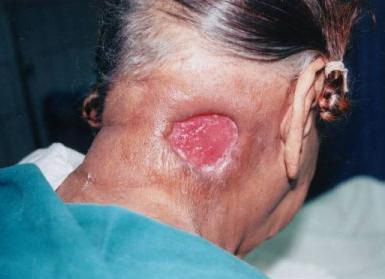
В фазе воспаления основными задачами лечения считают:
• подавление инфекции в ране;
• ускорение очищения раны;
• адекватное дренирование;
• снижение системных проявлений воспаления.
В настоящее время для местного лечения ран в фазу воспаления традиционно используют антисептики, протеолитические ферменты, осмотически активные вещества, водорастворимые мази, дренирующие сорбенты и многокомпонентные раневые покрытия на текстильной сетчатой основе.
На каждой перевязке рану очищают от гноя и секвестров, иссекают некрозы и промывают антисептиками. Для промывания раны можно использовать хлоргексидин, гипохлорид натрия, гидроксиметилхиноксилиндиоксид (диоксидин*), полигексанид, перекись водорода, озонированные растворы.
Для ускорения некролиза применяют протеолитические ферменты, ультразвуковую кавитацию, вакуумную обработку раны, обработку пульсирующей струей.
Из физиотерапевтических процедур показано УФО раны, электро- и фонофорез с антибактериальными и аналгезирующими веществами.
Антисептики. Наиболее эффективны в лечении ран йодофоры (йодопирон* и повидон-йод). Это комплексы поливинилпирролидона-йода и йодида калия. При соприкосновении с кожей, раной или слизистыми оболочками из этого комплекса постепенно освобождается активный йод, обладающий сильным бактерицидным действием и широким спектром антимикробного действия. Йодофоры активны в отношении аэробных и анаэробных, грамположительных и грамотрицательных бактерий (за исключением микобактерии туберкулёза), грибков, вирусов, простейших. Помимо активного подавления роста патогенных микроорганизмов йодофоры за счёт сорбционных свойств поливинилпирролидона частично связывают токсические продукты микробного и тканевого распада, оказывая на ткани дегидратирующее, противовоспалительное и обезболивающее действие. Преимуществом йодофоров служит продлённое действие лечебных свойств повязки за счёт наличия в их составе поливинилпирролидона, постепенно (в течение 24 часов) высвобождающего в рану активный йод. Немаловажен факт, что при длительном использовании препаратов йода появления резистентных штаммов патогенной микрофлоры не отмечают.
Современные мощные антисептики, такие, как мирамистин*, полигексанид и некоторые другие, также имеют широкий спектр антибактериальной активности, включающий клинически значимые виды аэробов, анаэробов, простейших, грибов и вирусов. Однако их применение для лечения открытых ран в виде водных растворов сдерживается кратковременностью воздействия на очаг инфекции и необходимостью частой смены повязки.
К таким широко используемым антисептикам, как нитрофурал, этакридин, хлоргексидин, современная раневая микрофлора выработала значительную устойчивость, в связи с чем их применение целесообразно сократить. Ограниченное применение имеет и 3% раствор борной кислоты, который используют в основном при лечении синегнойной инфекции, сохранившей достаточную чувствительность к борной кислоте, и хлорофиллипт, имеющий узкий спектр антибактериальной активности и воздействующий в основном на грамположительную флору и некоторые виды анаэробов.
Водорастворимые мази. Многокомпонентные мази на водорастворимой основе имеют наиболее широкое распространение в практике лечения гнойной раны. В зависимости от своего состава, включающего полиэтиленоксиды различной молекулярной массы, антибактериальные препараты (левомецитин, мафенид, аминитрозол, метронидазол и др.), антисептики (диоксидин, йодопирон*, повидон-йод, мирамистин* и др.), местные анестетики (тримекаин), препараты, стимулирующие репаративные процессы (метилурацил), мази обладают антибактериальной, гиперосмолярной, противовоспалительной активностью, имеют обезболивающий эффект. Методы применения мазей на гидрофильной основе описаны в медицинской литературе.
Протеолитические ферменты. Изолированное применение протеолитических ферментов (трипсин, химотрипсин, химопсин* и др.) для лечения гнойных ран в настоящее время стоит признать малоэффективным, так как их активность быстро теряется вследствие расщепления тканевыми и сывороточными ингибиторами крови. К тому же протеазы слабо проявляют свою активность в кислой среде, присутствующей в гнойной ране, не расщепляют коллаген. Более перспективным представляется использование препаратов протеолитических ферментов, иммобилизированных на различных носителях, таких, как лизосорб*, дальцекс-трипсин*.
Кремы применяют для лечения длительно не заживающих ран и трофических язв без выраженного перифокального воспаления и экссудации. Действующими веществами, обладающими выраженным антибактериальным действием, признаны 1% сульфадиазин серебра (кремы «Фламазин» и «Дермазин») и 2% сульфатиазол серебра (крем «Аргосульфан»).
Дренирующие сорбенты. Сорбция раневого отделяемого, продуктов тканевого и микробного распада — одна из основных задач лечения ран в фазу воспаления. Условие эффективности сорбционного очищения ран — наличие активного механизма взаимодействия сорбента с раневым экссудатом за счёт обеспечения капиллярного оттока раневого отделяемого, микрофлоры, продуктов распада в пористую структуру сорбента. В отличие от обычных сорбентов, у которых устанавливается динамическое равновесие концентрации микрофлоры на границе «повязка-рана», сорбенты с активным механизмом сорбции необратимо удаляют из раны отделяемое и микрофлору, обеспечивая направленное воздействие на процесс очищения ран. В большинстве случаев одной сорбции бывает недостаточно.
Для реализации многокомпонентного патогенетического воздействия на гнойную рану перспективны биологически активные дренирующие сорбенты с иммобилизованными лекарственными препаратами, обеспечивающими химиотерапевтическое очищение раны.Они создают условия для длительного дозированного введения в рану лекарственных препаратов — антисептиков, протеолитических ферментов, местных анестетиков. Антимикробные включения (диоксидин*) сорбентов обеспечивают подавление в ране как грамположительной, грамотрицательной, так и анаэробной микрофлоры. Протеолитические ферменты (террилитин* и коллагеназа) способствуют лизису некротизированных тканей.
Показаниями к применению биологически активных дренирующих сорбентов служат инфицированные и гнойно-некротические раны различной этиологии с обильным отделяемым. Выбор конкретного препарата осуществляют в зависимости от характера и особенностей клинического течения раневого процесса.
Осложнения аппликационно-сорбционной терапии возникают редко. Они в основном связаны с недостаточно тщательным удалением набухших гранул сорбента из ран сложной конфигурации, имеющих глубокие карманы и полости. Смыкание краёв раны и инкапсуляция большой массы гранул сорбента по типу инородного тела способно привести к рецидиву гнойного процесса или формированию свища. Профилактикой служит тщательное удаление сорбента из раны, использование ультразвуковой кавитации, обработка раны пульсирующей струей антисептика или «выскабливание» набухшего сорбента из глубоко лежащих тканей острой ложечкой.
Аэрозоли(лифузоль*, диоксизоль*, цимезоль, сульйодовизоль*, нитазол*, аэрозоль мирамистина* и др.) обладают антибактериальным, слабым дегидратирующим, противовоспалительным действием, стимулируют репаративные процессы, в связи с чем могут применяться лишь в конце фазы воспаления при малом количестве раневого отделяемого, а также во II фазе раневого процесса.
Рана – это механическое повреждение тканей организма. Она может быть небольшой и обширной, неопасной и угрожающей жизни. Мелкие повреждения кожи, даже нагнаивающиеся, можно лечить в домашних условиях, а с серьезными справиться своими силами сложно. В таких ситуациях возникает вопрос о том, как лечить гнойные раны. Этим должен заниматься квалифицированный специалист, иногда в стационарных условиях.
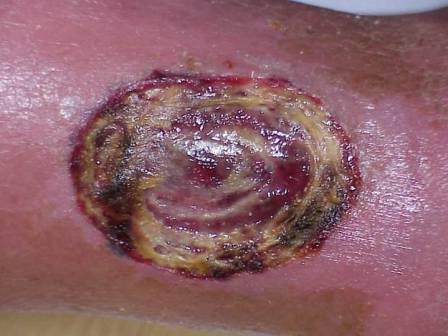
Фазы в заживлении раны и условия образования гнойных процессов
В процессе существования и заживления раны выделяют 3 фазы:
- воспаление;
- регенерация;
- образование рубца и эпителизация.
Нагноение раны может развиться только при определенных условиях:
- при наличии инородных тел, отмерших тканей или скопившейся крови, лимфы;
- при присутствии патогенных микробов в достаточном количестве.
Лечение в фазе воспаления
Лечение гнойных ран проводится в соответствии с фазами процесса, протекающего в месте повреждения тканей. На первом этапе удаляют гной и некротические ткани, добиваются уменьшения отека и выделения жидкости из мелких кровеносных сосудов, возникающих при воспалении (экссудации). Параллельно с этими процессами проводят борьбу с микроорганизмами.
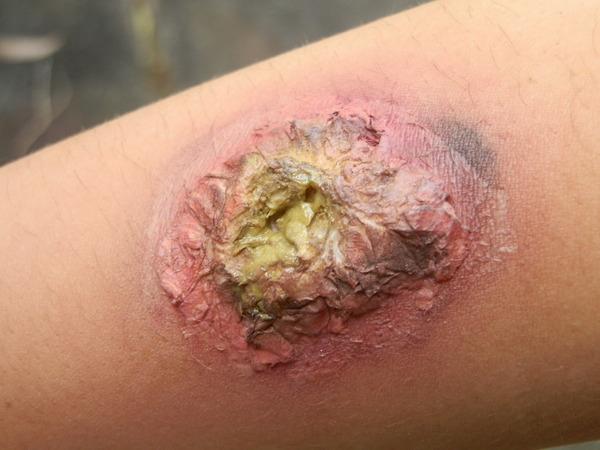
Применение мазей и энзимотерапия
На первом этапе гнойные раны целесообразно лечить гидрофильными водорастворимыми мазями, содержащими антибиотики, такими как «Левосин», «Левомеколь», «Мафенида ацетат». Их накладывают на стерильные салфетки и закрепляют, одной перевязки в сутки бывает вполне достаточно. Лечение гнойных ран ускоряется при использовании энзимотерапии, способствующей удалению омертвевших тканей. На сегодняшний день выпускаются мази, содержащие как антибиотики, так и протеолитические ферменты. К примеру, югославский препарат «Ируксол» содержит хлорамфеникол (антисептик) и пентидазу (фермент).
Применение антисептических растворов
Кроме мазей, в хирургии используются растворы антисептиков (перекиси водорода, фурацилина и др.). Однако проводимые исследования выявили их недостаточную антибактериальную активность по отношению к частым хирургическим инфекциям. Более действенными являются препараты нового поколения антисептиков: «Йодопирон», «Гипохлорид натрия» и «Диоксидин».

Физические методы лечения
Лечение гнойных ран с применением физических методов лечения (кварцевания, ультразвуковой кавитации, УВЧ, гипербарической оксигенации) ощутимо ослабляет гнойный процесс. Использование высокоэнергетического (хирургического) лазера позволяет выпаривать гной и некротизированные ткани, а также добиваться полной стерильности.
Лечение в фазе регенерации
На втором этапе проводится противовоспалительное лечение, защищаются образовавшиеся грануляции, стимулируется регенерация клеток и тканей. Используются водорастворимые мази с противовоспалительным действием и мази на жировой основе для сохранения грануляций. Можно применять растительные препараты: масла облепихи и шиповника, соки алоэ и каланхоэ. Использование низкочастотного (терапевтического) лазера будет значительно ускорять процесс регенерации.
Лечение в фазе эпителизации и образования рубца
В заключительной фазе лечения необходимо ускорить процесс рубцевания раны. Этому способствуют масла шиповника и облепихи, троксевазиновая мазь и терапевтическое лазерное облучение.
В заключение
Лечение гнойных ран – процесс длительный. К нему следует отнестись серьезно, а по возможности – не допустить его.
Ðàíà — ìåõàíè÷åñêîå ïîâðåæäåíèå òêàíåé ñ íàðóøåíèåì èõ öåëîñòíîñòè.
Êëàññèôèêàöèÿ ðàí:
- Ïî õàðàêòåðó ïîâðåæäåíèÿ òêàíåé:
- îãíåñòðåëüíàÿ,
- êîëîòàÿ,
- ðåçàíàÿ,
- ðóáëåíàÿ,
- óøèáëåííàÿ,
- ðàçìîçæåííàÿ,
- ðâàíàÿ,
- óêóøåííàÿ,
- ñêàëüïèðîâàííàÿ.
- ïîâåðõíîñòíûå,
- ïðîíèêàþùèå (áåç ïîâðåæäåíèÿ è ñ ïîâðåæäåíèåì âíóòðåííèõ îðãàíîâ).
- îïåðàöèîííûå,
- ñòåðèëüíûå,
- ñëó÷àéíûå.
 íàñòîÿùåå âðåìÿ ñ÷èòàåòñÿ, ÷òî âñÿêàÿ ñëó÷àéíàÿ ðàíà ÿâëÿåòñÿ áàêòåðèàëüíî çàãðÿçíåííîé, èëè èíôèöèðîâàííîé.
Îäíàêî,íàëè÷èå èíôåêöèè â ðàíå åù¸ íå îçíà÷àåò ðàçâèòèå ãíîéíîãî ïðîöåññà. Äëÿ åãî ðàçâèòèÿ íåîáõîäèìû 3 ôàêòîðà:
- Õàðàêòåð è ñòåïåíü ïîâðåæäåíèÿ òêàíåé.
- Íàëè÷èå â ðàíå êðîâè,èíîðîäíûõ òåë,íåæèçíåñïîñîáíûõ òêàíåé.
- Íàëè÷èå ïàòîãåííîãî ìèêðîáà â äîñòàòî÷íîé êîíöåíòðàöèè.
Äîêàçàíî, ÷òî äëÿ ðàçâèòèÿ èíôåêöèè â ðàíå íåîáõîäèìà êîíöåíòðàöèÿ ìèêðîîðãàíèçìîâ 105 (100000) ìèêðîáíûõ òåë íà 1 ãðàìì òêàíè. Ýòî òàê íàçûâàåìûé «êðèòè÷åñêèé» óðîâåíü áàêòåðèàëüíîé îáñåìåíåííîñòè. Òîëüêî ïðè ïðåâûøåíèè ýòîãî êîë-âà ìèêðîáîâ âîçìîæíî ðàçâèòèå èíôåêöèè â íåïîâðåæäåííûõ íîðìàëüíûõ òêàíÿõ. Íî «êðèòè÷åñêèé» óðîâåíü ìîæåò áûòü è íèçêèì.Òàê, ïðè íàëè÷èè â ðàíå êðîâè, èíîðîäíûõ òåë,ëèãàòóð, äëÿ ðàçâèòèÿ èíôåêöèè äîñòàòî÷íî 104 (10000) ìèêðîáíûõ òåë. À ïðè çàâÿçûâàíèè ëèãàòóð è âûçâàííîì ýòèì íàðóøåíèå ïèòàíèÿ (ëèãàòóðíàÿ èøèìèÿ) — äîñòàòî÷íî 103 (1000) ìèêðîáíûõ òåë íà 1 ãðàìì òêàíè.
Ïðè íàíåñåíèè ëþáîé ðàíû (îïåðàöèîííîé,ñëó÷àéíîé) ðàçâèâàåòñÿ òàê íàçûâàåìûé ðàíåâîé ïðîöåññ. Ðàíåâîé ïðîöåññ- ýòî ñëîæíûé êîìïëåêñ ìåñòíûõ è îáùèõ ðåàêöèé îðãàíèçìà, ðàçâèâàþùèõñÿ â îòâåò íà ïîâðåæäåíèå òêàíåé è âíåäðåíèå èíôåêöèè. Ïî ñîâðåìåííûì äàííûì, òå÷åíèå ðàíåâîãî ïðîöåññà óñëîâíî ïîäðàçäåëÿþò íà 3 îñíîâíûå ôàçû:
- 1 ôàçà — ôàçà âîñïàëåíèÿ;
- 2 ôàçà — ôàçà ðåãåíåðàöèè;
- 3 ôàçà — ôàçà îðãàíèçàöèè ðóáöà è ýïèòåëèçàöèè.
1 ôàçà — ôàçà âîñïàëåíèÿ — äåëèòñÿ íà 2 ïåðèîäà:
- À — ïåðèîä ñîñóäèñòûõ èçìåíåíèé;
- Á — ïåðèîä î÷èùåíèÿ ðàíû;
 1 ôàçå ðàíåâîãî ïðîöåññà íàáëþäàþòñÿ:
- Èçìåíåíèå ïðîíèöàåìîñòè ñîñóäîâ ñ ïîñëåäóþùåé ýêññóäàöèåé;
- Ìèãðàöèÿ ëåéêîöèòîâ è äð. êëåòî÷íûõ ýëåìåíòîâ;
- Íàáóõàíèå êîëëàãåíà è ñèíòåç îñíîâíîãî âåùåñòâà;
- Àöèäîç çà ñ÷åò êèñëîðîäíîãî ãîëîäàíèÿ.
 1 ôàçå íàðÿäó ñ ýêññóäàöèåé èäåò è âñàñûâàíèå (ðåçîðáöèÿ) òîêñèíîâ, áàêòåðèé è ïðîäóêòîâ ðàñïàäà òêàíåé. Âñàñûâàíèå èç ðàíû èäåò äî çàêðûòèÿ ðàíû ãðàíóëÿöèÿìè. Ïðè îáøèðíûõ ãíîéíûõ ðàíàõ ðåçîðáöèÿ òîêñèíîâ ïðèâîäèò ê èíòîêñèêàöèè îðãàíèçìà, âîçíèêàåò ðåçîðáòèâíàÿ ëèõîðàäêà.
2 ôàçà — ôàçà ðåãåíåðàöèè — ýòî ôîðìèðîâàíèå ãðàíóëÿöèé, ò.å. íåæíîé ñîåäèíèòåëüíîé òêàíè ñ íîâîîáðàçîâàííûìè êàïèëëÿðàìè.
3 ôàçà — ôàçà îðãàíèçàöèè ðóáöà è ýïèòåëèçàöèè, ïðè êîòîðîé íåæíàÿ ñîåäèíèòåëüíàÿ òêàíü òðàíñôîðìèðóåòñÿ â ïëîòíóþ ðóáöîâóþ, à ýïèòåëèçàöèÿ íà÷èíàåòñÿ ñ êðàåâ ðàíû. Âûäåëÿþò:
- Ïåðâè÷íîå çàæèâëåíèå ðàí ( ïåðâè÷íûì íàòÿæåíèåì) — ïðè ñîïðèêîñíîâåíèè êðàåâ ðàíû è îòñóòñòâèè èíôåêöèè, çà 6-8 ñóòîê. Îïåðàöèîííûå ðàíû — ïåðâè÷íûì íàòÿæåíèåì.
- Âòîðè÷íîå çàæèâëåíèå (âòîðè÷íûì íàòÿæåíèåì) — ïðè íàãíîåíèè ðàí èëè áîëüøîì äèàñòàçå êðàåâ ðàíû. Ïðè ýòîì çàïîëíÿåòñÿ ãðàíóëÿöèÿìè, ïðîöåññ äëèòåëüíûé, â òå÷åíèè íåñêîëüêèõ íåäåëü.
- Çàæèâëåíèå ðàíû ïîä ñòðóïîì. òàê çàæèâàþò îáû÷íî ïîâåðõíîñòíûå ðàíû, êîãäà îíè ïîêðûâàþòñÿ êðîâüþ, êëåòî÷íûìè ýëåìåíòàìè, îáðàçóåòñÿ êîðêà. Ýïèòåëèçàöèÿ èäåò ïîä ýòîé êîðî÷êîé.
Ëå÷åíèå ðàí
Âûäåëÿþò õèðóðãè÷åñêóþ îáðàáîòêó ðàí è ìåäèêàìåíòîçíîå ëå÷åíèå ðàí. Ðàçëè÷àþò íåñêîëüêî âèäîâ õèðóðãè÷åñêîé îáðàáîòêè:
- Ïåðâè÷íàÿ õèðóðãè÷åñêàÿ îáðàáîòêà ðàíû (ÏÕÎÐ) — ïðè ëþáîé ñëó÷àéíîé ðàíå ñ öåëüþ ïðîôèëàêòèêè ðàçâèòèÿ èíôåêöèè.
- Âòîðè÷íàÿ õèðóðãè÷åñêàÿ îáðàáîòêà ðàíû — ïî âòîðè÷íûì ïîêàçàíèÿì, óæå íà ôîíå ðàçâèâøåéñÿ èíôåêöèè.  çàâèñèìîñòè îò ñðîêîâ âûïîëíåíèÿ õèðóðãè÷åñêîé îáðàáîòêè ðàí âûäåëÿþò:
- ðàííþþ ÕÎÐ — âûïîëíÿþò â òå÷åíèè ïåðâûõ 24 ÷àñîâ, öåëü — ïðåäóïðåæäåíèå èíôåêöèè;
- îòñðî÷åííàÿ ÕÎÐ — âûïîëíÿåòñÿ â òå÷åíèå 48 ÷àñîâ ïðè óñëîâèè ïðåäâàðèòåëüíîãî ïðèìåíåíèÿ àíòèáèîòèêîâ;
- Ïîçäíÿÿ ÕÎÐ — ïðîèçâîäèòñÿ ïîñëå 24 ÷àñîâ, à ïðè èñïîëüçîâàíèè àíòèáèîòèêîâ — ïîñëå 48 ÷àñîâ, è íàïðàâëåíà óæå íà ëå÷åíèå ðàçâèâøåéñÿ èíôåêöèè.
 êëèíèêå ÷àùå âñåãî âñòðå÷àþòñÿ ðåçàííûå è êîëîòûå ðàíû. Õèðóðãè÷åñêàÿ îáðàáîòêà êîëîòîé ðàíû ñîñòîèò èç 3 ýòàïîâ:
- ðàññå÷åíèå òêàíåé: êîëîòóþ ðàíó ïåðåâåñòè â ðåçàííóþ;
- èññå÷åíèå êðàåâ è äíà ðàíû;
- ðåâèçèÿ ðàíåâîãî êàíàëà ñ öåëüþ èñêëþ÷åíèÿ ïðîíèêàþùåãî ðàíåíèÿ â ïîëîñòè (ïëåâðàëüíóþ,áðþøíóþ).
- ÕÎÐ çàâåðøàåòñÿ íàëîæåíèåì øâîâ. Ðàçëè÷àþò:
- ïåðâè÷íûé øîâ — ñðàçó ïîñëå ÕÎÐ;
- îòñðî÷åííûé øîâ — ïîñëå ÕÎÐ íàêëàäûâàþò øâû, íî íå çàâÿçûâàþò, è òîëüêî ÷åðåç 24-48 ÷àñîâ øâû çàâÿçûâàþò, åñëè â ðàíå íå ðàçâèëàñü èíôåêöèÿ.
- âòîðè÷íûé øîâ — ïîñëå î÷èùåíèÿ ãðàíóëèðóþùåé ðàíû ñïóñòÿ 10-12 ñóòîê.
Ëå÷åíèå ãíîéíûõ ðàí
Ëå÷åíèå ãíîéíûõ ðàí äîëæíî ñîîòâåòñòâîâàòü ôàçàì òå÷åíèÿ ðàíåâîãî ïðîöåññà.
 ïåðâîé ôàçå — âîñïàëåíèÿ — ðàíà õàðàêòåðèçóåòñÿ íàëè÷èåì ãíîÿ â ðàíå, íåêðîçà òêàíåé, ðàçâèòèåì ìèêðîáîâ, îòåêîì òêàíåé, âñàñûâàíèåì òîêñèíîâ. Çàäà÷è ëå÷åíèÿ:
- Óäàëåíèÿ ãíîÿ è íåêðîòè÷åñêèõ òêàíåé;
- Óìåíüøåíèå îòåêà è ýêññóäàöèè;
- Áîðüáà ñ ìèêðîîðãàíèçìàìè;
Ìåòîäû ëå÷åíèÿ
Ëå÷åíèå ðàí â ïåðâîé ôàçå ðåãåíåðàöèè ðàíåâîãî ïðîöåññà
Äðåíèðîâàíèå ðàí: ïàññèâíîå, àêòèâíîå.
Ãèïåðòîíè÷åñêèå ðàñòâîðû: Íàèáîëåå ÷àñòî ïðèìåíÿåòñÿ õèðóðãàìè 10 % ðàñòâîð õëîðèäà íàòðèÿ (òàê íàçûâàåìûé ãèïåðòîíè÷åñêèé ðàñòâîð). Êðîìå íåãî, åñòü è äðóãèå ãèïåðòîíè÷åñêèå ðàñòâîðû: 3-5% ðàñòâîð áîðíîé êèñëîòû, 20% ð-ð ñàõàðà, 30% ð-ð ìî÷åâèíû è äð. Ãèïåðòîíè÷åñêèå ðàñòâîðû ïðèçâàíû îáåñïå÷èòü îòòîê ðàíåâîãî îòäåëÿåìîãî. Îäíàêî óñòàíîâëåíî, ÷òî èõ îñìîòè÷åñêàÿ àêòèâíîñòü äëèòüñÿ íå áîëåå 4-8 ÷.ïîñëå ÷åãî îíè ðàçáàâëÿþòñÿ ðàíåâûì ñåêðåòîì, è îòòîê ïðåêðàùàåòñÿ. Ïîýòîìó â ïîñëåäíåå âðåìÿ õèðóðãè îòêàçûâàþòñÿ îò ãèïåðòîíè÷åñêîãî.
Ìàçè:  õèðóðãèè ïðèìåíÿþòñÿ ðàçëè÷íûå ìàçè íà æèðîâîé è âàçåëèíëàíîëèíâîé îñíîâå; ìàçü Âèøíåâñêîãî, ñèíòîìèöèíîâàÿ ýìóëüñèÿ, ìàçè ñ à/á — òåòðàöèêëèíîâàÿ, íåîìèöèíîâàÿ è äð. Íî òàêèå ìàçè ãèäðîôîáíû, òî åñòü íå âïèòûâàþò âëàãó. Âñëåäñòâèè ýòîãî òàìïîíû ñ ýòèìè ìàçÿìè íå îáåñïå÷èâàþò îòòîêà ðàíåâîãî ñåêðåòà, ñòàíîâÿòñÿ òîëüêî ïðîáêîé.  òî æå âðåìÿ àíòèáèîòèêè, èìåþùèåñÿ â ñîñòàâå ìàçåé, íå îñâîáîæäàþòñÿ èç êîìïîçèöèé ìàçåé è íå îêàçûâàþò äîñòàòî÷íîãî àíòèìèêðîáíîãî äåéñòâèÿ.
Ïàòîãåíåòè÷åñêè îáîñíîâàííî ïðèìåíåíèå íîâûõ ãèäðîôèëüíûõ âîäîðàñòâîðèìûõ ìàçåé — Ëåâîñèí, ëåâîìèêîëü, ìàôåíèä-àöåòàò. Òàêèå ìàçè ñîäåðæàò â ñâîåì ñîñòàâå àíòèáèîòèêè, ëåãêî ïåðåõîäÿùèå èç ñîñòàâà ìàçåé â ðàíó. Îñìîòè÷åñêàÿ àêòèâíîñòü ýòèõ ìàçåé ïðåâûøàåò äåéñòâèå ãèïåðòîíè÷åñêîãî ðàñòâîðà â 10-15 ðàç, è äëèòñÿ â òå÷åíèè 20-24 ÷àñîâ, ïîýòîìó äîñòàòî÷íî îäíîé ïåðåâÿçêè â ñóòêè äëÿ ýôôåêòèâíîãî äåéñòâèÿ íà ðàíó.
Ýíçèìîòåðàïèÿ: Äëÿ ñêîðåéøåãî óäàëåíèÿ îìåðòâåâøèõ òêàíåé èñïîëüçóþò íåêðîëèòè÷åñêèå ïðåïàðàòû. Øèðîêî èñïîëüçóþòñÿ ïðîòåîëèòè÷åñêèå ôåðìåíòû — òðèïñèí, õèìîïñèí, õèìîòðèïñèí, òåððèëèòèí. Ýòè ïðåïàðàòû âûçûâàþò ëèçèñ íåêðîòèçèðîâàííûõ òêàíåé è óñêîðÿþò çàæèâëåíèå ðàí. Îäíàêî, ýòè ôåðìåíòû èìåþò è íåäîñòàòêè: â ðàíå ôåðìåíòû ñîõðàíÿþò ñâîþ àêòèâíîñòü íå áîëåå 4-6 ÷àñîâ. Ïîýòîìó äëÿ ýôôåêòèâíîãî ëå÷åíèÿ ãíîéíûõ ðàí ïîâÿçêè íàäî ìåíÿòü 4-5 ðàç â ñóòêè, ÷òî ïðàêòè÷åñêè íåâîçìîæíî. Óñòðàíèòü òàêîé íåäîñòàòîê ôåðìåíòîâ âîçìîæíî âêëþ÷åíèåì èõ â ìàçè. Òàê, ìàçü «Èðóêñîë» (Þãîñëàâèÿ) ñîäåðæèò ôåðìåíò ïåíòèäàçó è àíòèñåïòèê õëîðàìôåíèêîë. Äëèòåëüíîñòü äåéñòâèÿ ôåðìåíòîâ ìîæíî óâåëè÷èòü ïóòåì èõ èììîáèëèçàöèè â ïåðåâÿçî÷íûå ìàòåðèàëû. Òàê, òðèïñèí, èììîáèëèçîâàííûé íà ñàëôåòêàõ äåéñòâóåò â òå÷åíèå 24-48 ÷àñîâ. Ïîýòîìó îäíà ïåðåâÿçêà â ñóòêè ïîëíîñòüþ îáåñïå÷èâàåò ëå÷åáíûé ýôôåêò.
Èñïîëüçîâàíèå ðàñòâîðîâ àíòèñåïòèêîâ. Øèðîêî ïðèìåíÿþòñÿ ð-ðû ôóðàöèëëèíà, ïåðåêèñè âîäîðîäà, áîðíîé êèñëîòû è äð. Óñòàíîâëåíî, ÷òî ýòè àíòèñåïòèêè íå îáëàäàþò äîñòî÷íîé àíòèáàêòåðèàëüíîé àêòèâíîñòüþ â îòíîøåíèè íàèáîëåå ÷àñòûõ âîçáóäèòåëåé õèðóðãè÷åñêîé èíôåêöèè.
Èç íîâûõ àíòèñåïòèêîâ ñëåäóåò âûäåëèòü: éîäîïèðîí-ïðåïàðàò, ñîäåðæàùèé éîä, èñïîëüçóþò äëÿ îáðàáîòêè ðóê õèðóðãîâ (0,1%) è îáðàáîòêè ðàí (0,5-1%); äèîêñèäèí 0,1-1%, ð-ð ãèïîõëîðèä íàòðèÿ.
Ôèçè÷åñêèå ìåòîäû ëå÷åíèÿ.  ïåðâîé ôàçå ðàíåâîãî ïðîöåññà ïðèìåíÿþò êâàðöåâàíèå ðàí, óëüòðàçâóêîâóþ êàâèòàöèþ ãíîéíûõ ïîëîñòåé, ÓÂ×, ãèïåðáàðè÷åñêàÿ îêñèãåíàöèÿ.
Ïðèìåíåíèå ëàçåðà.  ôàçå âîñïàëåíèÿ ðàíåâîãî ïðîöåññà ïðèìåíÿþòñÿ âûñîêîýíåðãåòè÷åñêèå, èëè õèðóðãè÷åñêèé ëàçåð. Óìåðåííî ðàñôîêóñèðîâàííûì ëó÷îì õèðóðãè÷åñêîãî ëàçåðà âûïîëíÿþò âûïàðèâàíèå ãíîÿ è íåêðîòèçèðîâàííûõ òêàíåé, òàêèì îáðàçîì ìîæíî äîáèòüñÿ ïîëíîé ñòåðèëüíîñòè ðàí, ÷òî ïîçâîëÿåò â ðÿäå ñëó÷àåâ íàêëàäûâàòü ïåðâè÷íûé øîâ íà ðàíó.
Ëå÷åíèå ðàí âî âòîðîé ôàçå ðåãåíåðàöèè ðàíåâîãî ïðîöåññà
Çàäà÷è:
- Ïðîòèâîâîñïàëèòåëüíîå ëå÷åíèå
- Çàùèòà ãðàíóëÿöèé îò ïîâðåæäåíèÿ
- Ñòèìóëÿöèÿ ðåãåíåðàöèè
Ýòèì çàäà÷àì îòâå÷àþò:
- ìàçè: ìåòèëóðàöèëîâàÿ, òðîêñåâàçèíîâàÿ — äëÿ ñòèìóëÿöèè ðåãåíåðàöèè; ìàçè íà æèðîâîé îñíîâå — äëÿ çàùèòû ãðàíóëÿöèé îò ïîâðåæäåíèÿ; âîäîðàñâîðèìûå ìàçè — ïðîòèâîâîñïàëèòåëüíîå äåéñòâèå è çàùèòà ðàí îò âòîðè÷íîãî èíôèöèðîâàíèÿ.
- ïðåïàðàòû ðàñòèòåëüíîãî ïðîèñõîæäåíèÿ — ñîê àëîý, îáëåïèõîâîå è øèïîâíèêîâîå ìàñëî, êàëàíõîý.
- ïðèìåíåíèå ëàçåðà — â ýòîé ôàçå ðàíåâîãî ïðîöåññà èñïîëüçóþò íèçêîýíåðãåòè÷åñêèå (òåðàïåâòè÷åñêèå) ëàçåðû, îáëàäàþùèå ñòèìóëèðóþùèì äåéñòâèåì.
Ëå÷åíèå ðàí â òðåòüåé ôàçå ðåãåíåðàöèè ðàíåâîãî ïðîöåññà (ôàçå ýïèòåëèçàöèè è ðóáöåâàíèÿ)
Çàäà÷à: óñêîðèòü ïðîöåññ ýïèòåëèçàöèè è ðóáöåâàíèÿ ðàí. Ñ ýòîé öåëüþ èñïîëüçóþò îáëåïèõîâîå è øèïîâíèêîâîå ìàñëî, àýðîçîëè, òðîêñåâàçèí — æåëå, íèçêîýíåðãåòè÷åñêîå ëàçåðíîå îáëó÷åíèå.
Ïðè îáøèðíûõ äåôåêòàõ êîæíûõ ïîêðîâîâ, äëèòåëüíî íåçàæèâàþùèõ ðàíàõ è ÿçâàõ âî 2 è 3 ôàçàõ ðàíåâîãî ïðîöåññà, ò.å. ïîñëå î÷èùåíèÿ ðàí îò ãíîÿ è ïîÿâëåíèÿ ãðàíóëÿöèé, ìîæíî ïðîâîäèòü äåðìîïëàñòèêó:
- èñêóññòâåííîé êîæåé
- ðàñùåïëåííûì ïåðåìåùåííûì ëîñêóòîì
- øàãàþùèì ñòåáëåì ïî Ôèëàòîâó
- àóòîäåðìîïëàñòèêà ïîëíîñëîéíûì ëîñêóòîì
- ñâîáîäíàÿ àóòîäåðìîïëàñòèêà òîíêîñëîéíûì ëîñêóòîì ïî Òèðøó
