Лечение при воспалении после переломов

Гипсование и анальгетики в первые дни облегчают мучительные ощущения в травмированной конечности. Иногда требуется хирургическая операция в стационаре. Затем применяют мазь после перелома, устраняющую боль и отек. Другие наружные средства уменьшают воспаление, ускоряют восстановление костей, хрящей и сосудов.

Роль мазей в комплексе лечебных процедур
Препараты для наружного применения избавляют от боли в период после травм. Обезболивающая мазь — не единственное средство, облегчающее дискомфорт при переломах. Уколы, таблетки тоже снимают боль, воспаление и отек, помогают восстановлению костей и хрящей.
Негативное влияние на ЖКТ, сердце препаратов для наружного применения гораздо меньше, чем лекарств для приема внутрь. Мази имеют меньше противопоказаний и побочных эффектов. Наружные средства востребованы после напряжения травмированной конечности, тяжелой работы, перед изменениями погоды, магнитными бурями.
Эффекты мази после перелома конечностей:
- Обезболивающий — устранение мучительных ощущений, повышение амплитуды движений.
- Противовоспалительный — уменьшение силы процесса, вызывающего боль, отек и покраснение пораженного участка тела.
- Мышечное расслабление (миорелаксация) — избавление от боли в пораженной конечности за счет снижения тонуса мышц. Повышается эффект анальгетиков.
- Регенерирующий — активирование метаболизма, замедление разрушения, восстановление тканей.
Наружные средства врачи рекомендуют наносить при закрытых переломах конечности — ноги ли руки — после снятия гипса. Используют в период реабилитации, если кожа не повреждена. Когда перелом сложный, боли сохраняются на протяжении многих лет. Наружные препараты становятся «палочкой-выручалочкой»: действуют быстро, относительно безопасны при длительном применении.
Классификация мазей
Наносят после перелома такие средства, которые избавляют от боли, воспаления и отека. Такие препараты относятся к различным группам лекарств, содержат компоненты с неодинаковым действием.
Группы наружных средств:
- регенерирующие костную ткань и хрящи;
- противовоспалительные;
- обезболивающие;
- противоотечные;
- заживляющие;
- согревающие.
Разберемся в формах выпуска. Бытовое название «мазь» — собирательное для трех форм выпуска препаратов. Собственно мази изготавливают на вазелиновой основе. Преимущества таких средств — проникновение действующего вещества в глубокие слои кожи. Вазелин не впитывается, оставляет жирный блеск, пятна.
Кремы имеют легкую консистенцию, хорошо распределяются на поверхности кожного покрова. Используются в качестве основы вода и масла. Крем менее глубоко проникает в кожу. Гели хорошо распределяются и впитываются.
Комбинированные средства имеют преимущества перед лекарствами с одним компонентом. Различные действующие вещества взаимно усиливаются. Концентрация каждого меньше, чем в однокомпонентном препарате, риск побочных эффектов, передозировки ниже.

Обезболивающие мази
В большинстве случаев рекомендованная врачом мазь после переломов содержит одно из нестероидных противовоспалительных средств (НПВС). Первое слово в названии группы лекарств буквально означает «негормональные». Эти препараты являются ненаркотическими анальгетиками.
Лучше помогают при болях после перелома наружные средства с НПВС в составе:
- индометацин;
- кетопрофен;
- мелоксикам;
- пироксикам;
- напроксен;
- нимесулид;
- ибупрофен;
- диклофенак.
Сложно определить, какой ненаркотический анальгетик эффективнее при переломе ноги. Все НПВС в большей или меньшей степени обладают тремя эффектами: противовоспалительным, обезболивающим, жаропонижающим. Облегчают посттравматическую боль местноразогревающие и комбинированные препараты.
После сращивания перелома, уменьшения боли, отека и воспаления анальгетические и местнораздражающие средства можно использовать меньше. Надо обратить внимание на хондропротекторы, венотоники, антикоагулянты.
Противоотечные наружные средства
Свойства препаратов отражены в общих названиях терапевтических групп. Мази против отечности — средства от отеков ног после перелома и при различных заболеваниях вен. Такие препараты оказывают венотонизирующее действие, стимулируют кровообращение в травмированной конечности, обладают противовоспалительными свойствами.
Троксерутин — действующее вещество многих средств, выпускаемых под разными торговыми названиями. Если в составе Троксевазина и Троксевенола один и тот же компонент, в одинаковой дозировке, то лекарства являются аналогами. Они оказывают сходное терапевтическое действие, хотя могут значительно отличаться по цене.

Заживляющие и восстанавливающие мази
Препараты этой группы содержат змеиный и пчелиный яд, хондропротекторы, декспантенол. Мази при переломах костей руки или ноги оказывают заживляющее и восстанавливающее действие.
Змеиный и пчелиный яд обладают согревающим эффектом, они «разгоняют» кровь, усиливают метаболизм в пораженной конечности. Декспантенол или провитамин В5 — заживляющее средство в составе комбинированных средств. Хондропротекторы способствуют заживлению и восстановлению хрящей при переломах суставов, позвоночника.
Мази с согревающим эффектом
Наружные препараты согревающего действия чаще используются при болях в позвоночнике, суставах. Мази применяют после травм, переломов как местнораздражающие средства. Они разогревают спину или пораженную конечность, оказывают сосудорасширяющее действие, раздражают нервные окончания, обезболивают. Эффект сохраняется после нанесения в течение 6 ч.
Действующие вещества:
- настойка стручкового перца;
- диметилсульфоксид;
- метилсалицилат;
- яд пчелиный;
- нонивамид;
- скипидар;
- камфора.
Наносят согревающие препараты Капсикам, Апизартрон, Финалгон на плечи, локти, колени, голеностопный сустав или ступни, в зависимости от локализации перелома. Средства активируют обмен веществ, повышают температуру участка кожи в месте применения.
Рекомендуется начинать с минимальной дозы. Финалгон и его аналоги по механизму действия способны вызвать покраснение кожи, жар в месте нанесения. Можно провести сначала тест на чувствительность к препарату — смазать каплей геля или мази кожу в сгибе локтя. Если через 15 минут не появятся зуд и раздражение, то средством пользуются дальше.
Мази комбинированного действия
Долобене содержит гепарин, диметилсульфоксид и синтетический витамин В5 (декспантенол). В составе препарата Венолайф тоже три компонента: гепарин, троксерутин и декспантенол. Они обладают противовоспалительными, противоотечными, заживляющими свойствами. Долобене — импортный препарат, Венолайф — отечественный. Цена в аптеках почти одинаковая (порядка 360 рублей).
Важно не только, чем мазать ногу после перелома, но и в какую сумму обойдется лечение. Комбинированные препараты выгоднее, так как один препарат решает несколько проблем со здоровьем. Гель Долобене оказывает обезболивающее действие, помогает от отека, улучшает регенерацию поврежденных тканей. Венолайф дополнительно способствует лечению и профилактике варикоза.
Условно к комбинированным препаратам можно отнести мази Апизартрон и Випросал. Эти средства после нанесения на кожу стимулируют нервные окончания, согревают, снимают боль, улучшают снабжение тканей кислородом.
Чем обезболить
Кетопрофен не только снимает боли, но борется с посттравматическим воспалением суставов и окружающих тканей. Средняя стоимость тюбика с обезболивающим гелем для применения после перелома составляет 300 рублей.

Список наружных средств с этим действующим веществом:
- Пенталгин экстра-гель.
- Быструмгель.
- Кетопрофен.
- Фастум гель.
- Валусал.
- Артрум.
Самые дешевые российские средства от боли после переломов содержат ибупрофен. Одноименную мазь с этим действующим веществом можно приобрести в аптеке за 80 рублей. Долгит — импортные крем и гель с ибупрофеном. Цена в аптеках — от 90 до 250 рублей. Оба препарата можно наносить на пальцы ног при переломах.
Диклофенак гель — пожалуй, один из наиболее известных обезболивающих средств. Действующее вещество способно быстро обезболить после нанесения на кожу над поврежденным участком опорно-двигательного аппарата. Дискомфорт уменьшается, более свободными становятся движения.
Производят другие мази с тем же составом — Диклобене, Ортофен, Наклофен. Содержание активного ингредиента в препаратах — от 1 до 5%. Действующее вещество геля диклофенак и полных аналогов незначительно всасывается в кровь, поэтому его действие на весь организм мало проявляется.
Средство применяют 3–14 дней. Выдавливают и наносят полоску мази около 8 см или меньше. Распределяют пальцами над болезненным очагом и втирают в кожу. Повязку не накладывают. Используют наружный препарат с диклофенаком 3–4 раза в день.
Похожий способ применения и аналогичное действие у препарата из той же группы. Гель Кеторол содержит кеторолак (НПВС). Наносят лекарство 3–4 раза в сутки. На одно применение достаточно полоски геля длиной 2 см.
Фастум гель — препарат с действующим веществом кетопрофен. Применяется так же, как другие НПВС для симптоматического лечения боли после переломов, а также при заболеваниях костно-мышечной системы. Мало побочных эффектов и противопоказаний по сравнению с Диклофенаком. Можно применять дважды в сутки на протяжении 14 дней.
Найз гель — средство на основе одного из наиболее безопасных НПВС. Нимесулид в составе препарата действует быстро при различных видах боли.
Чем снимаем отеки
Недорогая и эффективная мазь от отеков при варикозе ног и после перелома — Троксерутин. Она называется так же, как действующее вещество. Полные аналоги — Троксевазин и Троксевенол. Препараты после нанесения улучшают микроциркуляцию, снимают отечность и боль в конечностях.
Антикоагулянты гепарин натрия и гирудин способствует рассасыванию кровяных сгустков, гематом на месте перелома. Названия препаратов — Гепатромбин, Лиотон, Гепариновая, Тромблесс. Они также могут снять отек после перелома, как Троксевазин. Действующие вещества противоотечных мазей косвенно улучшают питание тканей.
Средства для восстановления и заживления
Нередко после травм конечностей больные пренебрегают целой группой препаратов — хондропротекторами. Хондропротекторы при переломах костей ног, позвоночника полезны для восстановления суставов в период реабилитации.
Такие препараты чаще всего назначают в тех случаях, когда развиваются возрастные изменения в суставах. После срастания перелома ноги в области лодыжки особенно необходимо ускорить регенерацию хрящевой ткани. Мазями с хондропротекторами пользуются длительно.
Действующие вещества — хондроитин сульфат, глюкозамин. Первый компонент предотвращает разрушение суставов, останавливает уже начавшиеся дистрофические процессы. Если в составе мази есть диметилсульфоксид, то средство также оказывает противовоспалительное действие. Дешевая мазь российского производства с хондропротекторным и умеренным обезболивающим действием Хондроитин-Акос.

Средство для снятия воспаления
Сильное противовоспалительное действие оказывают глюкокортикостероиды. Часто эту группу препаратов называют ГКС. Гормональные средства при наружном применении не так опасны, как при употреблении внутрь. Наносят только на неповрежденную кожу.
Перечень наружных средств с ГКС:
- Акридерм;
- Кутивейт;
- Адвантан;
- Редерм;
- Локоид;
- Элоком.
Следует помнить, что слишком длительное использование ГКС может привести к атрофии кожи. После нанесения гормональных и других мазей надо обязательно мыть руки.
Для более оперативного и эффективного восстановления после перелома рекомендуется применять средства из различных терапевтических групп. НПВС избавляют от боли и воспаления. Противоотечные мази спасают от неминуемых спутников травм. Обязательно нужно использовать регенерирующие средства, чтобы восстановиться и полноценно двигаться после перелома.
Посттравматический остеомиелит является серьезным заболеванием, возникающим после травмы костей или операционного вмешательства. Болезнь поражает как мужчин, так и женщин любого возраста.

Причины и особенности
Причиной возникновения заболевания являются болезнетворные бактерии и микроорганизмы, вызывающие гнойное воспаление костей. Чаще всего это золотистые стафилококки. Микроорганизмы попадают в костные и хрящевые ткани во время пореза, травмы или перелома. Различают следующие виды остеомиелита:
- посттравматический;
- огнестрельный;
- послеоперационный;
- контактный.
Любые открытые травмы и переломы способны привести к гнойному воспалению, если рана не была обработана должным образом.
Самыми уязвимыми участками человеческого тела являются те, где кость практически не защищена мягкими тканями. При переломе воспаление, как правило, возникает только на пораженном участке. При многочисленных травмах и переломах гнойные процессы захватывают не только кость и надкостницу, но и распространяются на область мягких тканей.

Огнестрельный остеомиелит является следствием заражения раны при огнестрельном ранении. Чаще всего кость поражается при значительном ранении, множественных травмах и смещении костных обломков.
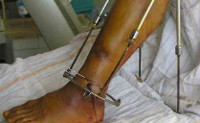
Послеоперационный остеомиелит возникает при инфицировании раны во время хирургических манипуляций. Несмотря на обработку раны, в организме человека могут оставаться болезнетворные организмы, устойчивые к действию медикаментов. Кроме того, нагноение может произойти после введения спиц, наложения компрессионно-дистракционных аппаратов или скелетного вытяжения. Это спицевой остеомиелит, являющийся разновидностью заболевания.

Контактный остеомиелит является следствием распространения в окружающих кость мягких тканях болезнетворных микроорганизмов. В костномозговой канал бактерии попадают из смежных очагов инфекции. Такими очагами могут быть язвы на теле, абсцессы, флегмоны, стоматологические патологии и т. п. Этот вид заболевания чаще всего встречается у детей.
В группе риска находятся люди, ведущие асоциальный образ жизни, а также ослабленные физически, так как слабый иммунитет не способен бороться с бактериями, проникающими в человеческий организм.
Симптомы
Посттравматический остеомиелит сопровождается определенными симптомами. Это заболевание чаще протекает в хронической форме, главными признаками которой являются:
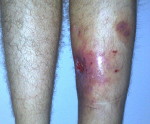
- покраснение и отечность пораженного участка тела;
- болезненные ощущения и гнойные выделения при пальпации;
- образование свищей;
- повышение температуры;
- ухудшение общего состояния;
- нарушение сна;
- слабость и отсутствие аппетита.

При анализе крови выявляются высокие показатели скорости оседания эритроцитов, нарастающие лейкоцитоз и анемия.
Острую форму заболевания характеризуют такие симптомы, как тяжелые разрушения костной ткани, значительная кровопотеря, резкое снижение защитных сил организма, повышение температуры до фебрильных цифр. В области перелома возникают сильные боли, из раны обильно выделяется гнойная жидкость.
Помимо основных симптомов существуют и скрытые признаки остеомиелита. Их выявляют с помощью рентгенологического исследования не ранее, чем через месяц после попадания в рану инфекции и начала воспалительных процессов. К таким скрытым симптомам болезни относятся:
- облитерация сосудов;
- замена мышечных волокон соединительной тканью;
- изменение надкостницы;
- частичная замена костного мозга соединительной тканью.
Диагностика
При обращении к врачу проводится первичный осмотр пациента. На начальных стадиях заболевания поставить диагноз можно только на основании клинических симптомов, так как рентгенологические признаки появляются только через 3–4 недели.

Для изучения воспалительного процесса, степени его распространения и интенсивности пациенту назначают:
- локальную термографию;
- тепловидение;
- сканирование скелета;
- компьютерную томографию;
- фистулографию;
- рентгенограмму.
С помощью рентгена выявляются секвестры и очаги деструкции, зоны остеопороза и остеосклероза, деформация окончаний костных осколков. При огнестрельном остеомиелите на рентгеновских снимках видны металлические осколки, застрявшие в мягких тканях. Остальные методы диагностики позволяют детально изучить пораженную область, выявить причины гнойных процессов.
Лечение
Лечение посттравматического остеомиелита проводится незамедлительно. Врач ликвидирует воспалительный процесс и устраняет очаг нагноения. На ранних стадиях проводится консервативное лечение с помощью медикаментов. Пациент проходит курс приема антибиотиков с широким спектром действия. Для удаления гнойных скоплений делают пункцию. При легкой форме заболевания такого лечения бывает достаточно.

Если заболевание сопровождается образованием язв, свищей, секвестров, то проводится операция. Без хирургического вмешательства не обойтись и при выраженной интоксикации, сильных болях, нарушении функции конечностей. Также операция проводится, если консервативное лечение не дало положительных результатов.
Перед операцией в течение 10–12 дней пациент проходит необходимые обследования, дающие полную картину заболевания. Это позволяет медикам выбрать наиболее эффективный способ хирургического вмешательства, а также предотвратить возможные осложнения.
Во время операции хирург удаляет омертвевшие участки мягких тканей, некротизированные части кости, вскрывает гнойные образования. Костные дефекты исправляются различными фиксирующими конструкциями. После остеосинтеза пораженную область обрабатывают горячим физраствором, нитрофурановыми средствами и антибиотиками.

Восстановление и профилактика
После операции пациент проходит курс восстановительных процедур, таких как:
- электрофорез;
- УВЧ-терапия;
- лечебная физкультура.
В течение 3 недель остается обязательным прием антибиотиков. Их вводят внутривенно и внутриартериально. В период реабилитации важно принимать витамины и соблюдать диету, направленную на укрепление организма и повышение его защитных функций.
Эффективность лечения зависит от множества факторов: сложности заболевания, возраста пациента, наличия сопутствующих травм и т. д. Поэтому профилактика — лучший способ избежать вторичного воспаления после травмы или рецидива болезни после лечения. Любые травмы, порезы и повреждения должны быть качественно обработаны антибактериальными средствами.
Сразу после повреждения следует убрать из раны инородные тела. Своевременное обращение к врачу при сложных травмах предотвратит появление гнойных процессов в мягких тканях и распространение инфекции на кость.
Посттравматический остеомиелит – это гнойное воспаление всех элементов кости, возникшее в результате травмы. Как правило, вызывается золотистым стафилококком, попадающим в рану непосредственно в момент повреждения, во время операции или последующих перевязок. Обычно протекает хронически, но возможно и острое течение. Проявляется повышением температуры, лейкоцитозом, болями и признаками воспаления в области травмы. При хроническом течении образуются свищи. Диагноз выставляется с учетом клинических данных и результатов рентгенографии. Лечение – антибиотикотерапия, вскрытие и дренирование гнойных очагов.
Общие сведения
Посттравматический остеомиелит (от лат. osteon кость + myelos костный мозг + itis воспаление) – одно из самых серьезных осложнений, возникающих после открытых повреждений скелета и операций на костях. По различным данным в 15-49% случаев развивается после открытых переломов и в 3% случаев – после хирургических вмешательств. Может выявляться у лиц любого пола и возраста. Вероятность возникновения увеличивается при тяжелых повреждениях с разрушением костей и обширным повреждением мягких тканей, интенсивном микробном загрязнении, несвоевременной или неадекватной хирургической обработке, наличии сопутствующих травм и заболеваний, снижающих сопротивляемость организма и утяжеляющих общее состояние больного.
Причины
Причинами развития посттравматического остеомиелита при открытых переломах являются обширные поражения окружающих кость мягких тканей, интенсивное загрязнение раны, недостаточно радикальная или слишком поздняя первичная хирургическая обработка и отсутствие дренажа для оттока содержимого. Кроме того, вероятность нагноения возрастает в случаях, когда кость расположена близко к коже и плохо защищена мягкими тканями (например, передневнутренняя боковая поверхность большеберцовой кости).
Послеоперационный остеомиелит связан с инфицированием раны в процессе операции. Предполагается, что увеличение количества нагноений после хирургических вмешательств в последние годы обусловлено широким распространением остеосинтеза, а также появлением новых штаммов болезнетворных микроорганизмов, устойчивых к действию антибиотиков.
Факторами, увеличивающими риск развития остеомиелита после операций, являются:
- чрезмерная травматизация мягких тканей
- нестабильный или недостаточный остеосинтез
- коррозия металлоконструкций
- наличие очагов скрытой инфекции в организме пациента.
Разновидностью данной формы остеомиелита является спицевой остеомиелит – локальное нагноение кости при установке аппарата Илизарова или наложении
скелетного вытяжения
.
Патанатомия
Все виды посттравматического остеомиелита являются не местным процессом, а заболеванием всего организма, поскольку возникают под влиянием комбинации общих и местных факторов и вызывают поражение различных органов и систем, в том числе – расположенных далеко от гнойного очага. При остеомиелите воспаляются все элементы кости: костный мозг, надкостница и компактное вещество, а также окружающие мягкие ткани, однако первичное воспаление обусловлено попаданием патогенных микроорганизмов в костный мозг.
У больных с открытыми повреждениями костей при нагноении зона воспаления, как правило, ограничивается областью перелома, иногда развиваются краевые остеомиелиты. При обширных дефектах кожи и многооскольчатых переломах наблюдаются обширные гнойные процессы, захватывающие как всю кость, так и окружающие мягкие ткани. При посттравматическом остеомиелите воспаление локализуется в области хирургического вмешательства, гнойный процесс распространяется по ходу металлоконструкции (штифта, гвоздя, пластины).
Классификация
В современной травматологии и ортопедии выделяют следующие разновидности посттравматического остеомиелита:
- Собственно посттравматический – развивающийся при открытых переломах.
- Огнестрельный – возникающий после огнестрельных ранений.
- Посттравматический – развивающийся после операций.

КТ стопы. Посттравматический хронический остеомиелит пяточной кости с наличием секвестра (красная стрелка) и свищевого хода (синяя стрелка).
Симптомы посттравматического остеомиелита
Для патологии характерно хроническое течение (хронический остеомиелит). Наблюдается повышение температуры, по анализам крови выявляется нарастающий лейкоцитоз. Область раны отечна, гиперемирована, болезненна, из раны выделяется гной. После вскрытия и дренирования воспалительные явления стихают, количество гнойного отделяемого уменьшается, в области послеоперационной раны формируется свищ без тенденции к самостоятельному заживлению. При остром варианте посттравматического остеомиелита отмечаются интенсивные боли, повышение температуры до фебрильных цифр, явления общей интоксикации, значительный отек, ускорение СОЭ, выраженный лейкоцитоз и нарастающая анемия.
Диагностика
Диагноз выставляется врачом-травматологом на основании клинических симптомов. Первые рентгенологические признаки появляются лишь спустя месяц после начала заболевания. На снимках выявляется изъеденность концов костных отломков, секвестры и очаги деструкции, а также остеопороз вокруг металлоконструкций (при их наличии). При огнестрельном остеомиелите наблюдается сужение костномозгового канала, более выраженные периостальные наслоения и зона остеосклероза. Возможно наличие костных полостей. В окружающих мягких тканях иногда видны металлические осколки.

МРТ стопы. Остеомиелит таранной и большеберцовой кости с наличием обширной зоны деструкции костной ткани.
Лечение посттравматического остеомиелита
Основной задачей лечения является полная ликвидация гнойного очага и устранение воспаления. Основной метод лечения оперативный – вскрытие и дренирование. Вопрос об удалении металлоконструкций решается в индивидуальном порядке. При локализованных формах возможно сохранение остеосинтеза. При нагноении по ходу внутрикостных штифтов показано их удаление с последующим монтажом аппарата Илизарова. Во время хирургического вмешательства используют внутривенное или внутрикостное введение антибиотиков.
Для обеспечения устойчивого оттока устанавливают системы активного дренирования, производят постоянную аспирацию раневого отделяемого. Область нагноения орошают нитрофурановыми препаратами или антибиотиками. Все лечебные мероприятия осуществляют на фоне антибиотикотерапии, проводимой с учетом чувствительности возбудителя. При обширных очагах нагноения и выраженной общей интоксикации антибиотики вводят внутривенно или внутриартериально. Применяют иммобилизацию и УВЧ-терапию.
Прогноз и профилактика
Прогноз при посттравматическом остеомиелите зависит от тяжести поражения, своевременности и достаточной радикальности лечения, возраста больного, наличия сопутствующих травм и заболеваний и т. д. Исходом может стать костный дефект, ложный сустав, укорочение или угловая деформация конечности. Возможно образование длительно незаживающих свищей. Из-за подвижности фрагментов в области повреждения инфекция часто распространяется по кости, что затрудняет стабилизацию перелома и препятствует консолидации отломков.
Вероятность полного выздоровления уменьшается при застарелых формах посттравматического остеомиелита, что обусловлено нарушениями трофики, дистрофией кости и дефицитом полноценных мягких тканей в области гнойного очага. Профилактика заключается в предупреждении травм, ранней адекватной обработке ран и открытых переломов, обоснованном проведении хирургических вмешательств, соблюдении техники операций.