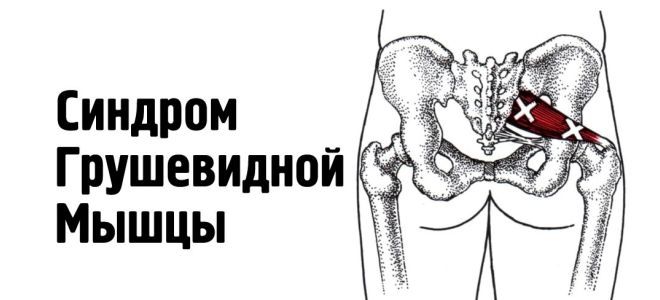
Массаж при воспалении грушевидной мышцы
От тяжелой работы, длительных тренировок, спортивных нагрузок, долгого сидения или травм возникает боль в седалищном нерве. Нередко причиной этому становится синдром грушевидной мышцы, которая проходит над нервом. Она сжимается, деформируется и давит на нерв. Возникает боль и дискомфорт при движении.
Что такое грушевидная мышца?
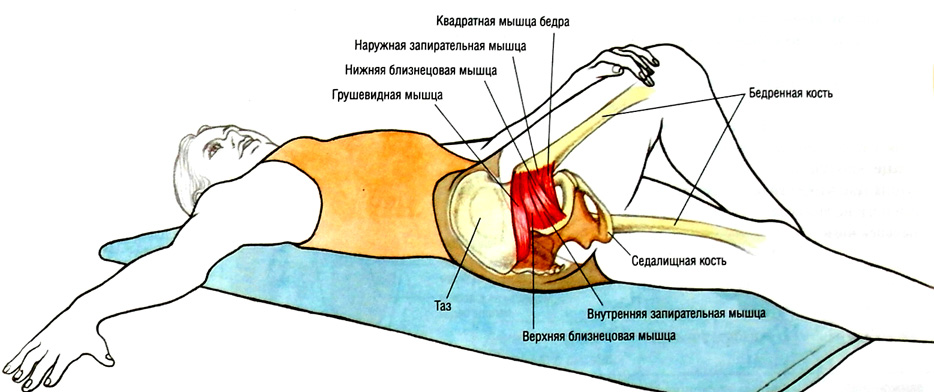
Грушевидная мышца – лат. musculus piriformis – принадлежит к внутренней группе мышц таза. По виду напоминает плоский равнобедренный треугольник. Она крепится к бедренной кости и крестцу (берет от него начало), проходит под ягодичной мышцей. Функции грушевидной мышцы невелики. Отвечая за наружную ротацию бедра и ноги, она призвана удерживать стопы и колено при ходьбе развернутыми вперед. Способна наклонять таз в свою сторону при фиксированной ноге, отводить бедро.
Что такое синдром грушевидной мышцы?
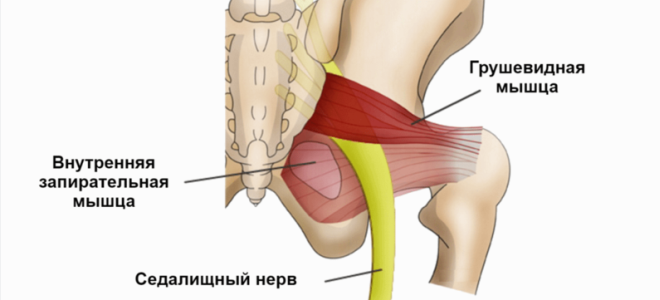
Иногда в работе мышцы возникает спазм, она укорачивается или уплотняется. Происходит защемление или сдавливание нерва в образованном мышцами канале – туннельная невропатия. Чтобы понять откуда берется синдром грушевидной мышцы, что это, нужно знать, что при напряжении, определенных действиях или заболеваниях происходит ущемление седалищного нерва. Он зажат между внутренней запирательной и грушевидной мышцей. Данный синдром, известный также как миофасциальный – самый распространенный из туннельных невропатий нижних конечностей.
Причины синдрома грушевидной мышцы
Защемление или воспаление грушевидной мышцы происходит по ряду причин и является следствием влияния различных факторов. Специалисты называют два вида провокаторов данного явления: первичные и вторичные. В первом случае на ткань мышцы оказано негативное воздействие, и связано оно может быть с:
- переохлаждением;
- травмами поясничной или ягодичной зоны;
- внутримышечной инъекцией, проведенной неправильно;
- напряжением или растяжением при резком движении и пр.
Вторичные факторы влияют на состояние мышц, но нарушения возникают в соседних тканях и органах, например, в малого таза или в соединительных структурах крестцового, подвздошного отдела. Нередко синдром – воспаление или защемление грушевидной мышцы связан с патологиями позвоночника: деструктивными изменениями, опухолями, травмами, сужением межпозвоночных отверстий и другими недугами.
Синдром грушевидной мышцы – симптомы
Пораженная грушевидная мышца напрягается, утолщается или укорачивается и ограничивает движения бедра, а наклоны вперед сопровождаются болевыми ощущениями. Они отдают в поясницу, пах, могут добраться до коленного сустава. Возникает онемение и другие неврологические признаки. При наличии подобных неприятных ощущений можно заподозрить у себя синдром грушевидной мышцы, симптомы у женщин и мужчин подразделяются на:
- Локальные – боль при ходьбе.
- Сдавливание нижней ягодичной артерии. Возникает мешающий движению спазм, кожа бледнеет.
- Поражение седалищного нерва и сжатие сосудов. Возникает тупая боль по всей ноге, и жжение. Кожный покров становится чувствительным.
Синдром грушевидной мышцы – диагностика
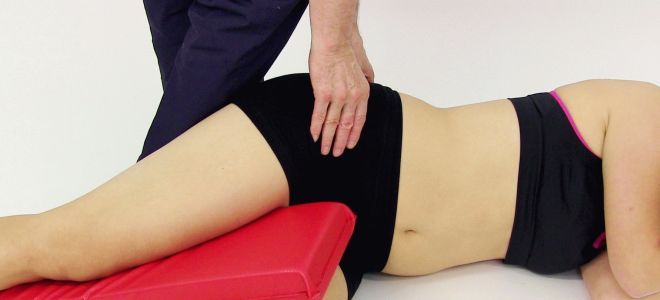
Патологию нелегко диагностировать, хотя она распространена, и ей подвержены люди любого возраста. Большинство больных пояснично-крестцовым радикулитом страдают от нее. Как правило, неврологам удается обнаружить синдром грушевидной мышцы, симптомы и лечение распознает и назначает терапевт или врач узкой специализации (невролог, ортопед). Для диагностирования требуется провести ряд тестов. Миофасциальный синдром грушевидной мышцы определяется такими методами, как:
- пальпация (большой бедренной кости, крестцового и подвздошного сочленения);
- наблюдение за мышцей в состоянии движения;
- простукивание молоточком по ноге и проверка реакции;
- новокаиновый укол в мышцу и последующее мануальные тесты;
- магнитно-резонансная томография;
- рентгенография поясничной области.
Синдром грушевидной мышцы – лечение
Когда диагноз подтвержден, возникает вопрос о том, как лечить синдром грушевидной мышцы. Главная рекомендация – комплексный подход к решению проблемы. Задачи врача – выявить и устранить главного провокатора недуга. Прогнозы заболевания благоприятные, если своевременно назначить правильную терапию. Вылечить состояние можно всего за несколько сеансов массажа, постизометрической релаксации (ПИР) и специальных упражнений. Как правило, врачи не назначают прием медикаментов. Но купировать болевой синдром и снять спазм можно с помощью:
- анальгетиков (Анальгин, Пенталгин, Спазмалгон);
- НПВС – таблеток и мазей (Кетанов, Кеторол, Ибупрофен);
- спазмолитиков (Но-Шпа);
- миорелаксантов (Прендерол, Баклофен).
Массаж при синдроме грушевидной мышцы
Если виновником синдрома является спазм, его необходимо остановить. Массаж грушевидной мышцы призван успокоить и расслабить пораженную зону. Манипуляции направлены на ягодично-крестцовую область. Чтобы добраться и промассировать необходимую мышцу, можно использовать теннисный мячик или специальный ролик. Необходимо сесть на него, найти болевую точку и ненадолго задержаться в таком положении.
ЛФК при синдроме грушевидной мышцы

После массажа и глубокого продавливания пораженных мышц, необходимо полученный результат закрепить, улучшить их растяжку и кровоснабжение. С этой целью успешно справляется зарядка. Укрепить мышцы помогают растяжка, беговые упражнения и гимнастика при синдроме грушевидной мышцы. В некоторых случаях домашние тренировки избавляют от недуга и полностью заменяют медикаментозную и другую терапию.
Когда диагностирован синдром грушевидной мышцы, упражнения необходимо выполнять с осторожностью, подходить к занятиям ответственно, постепенно, не допускать сильной боли во время тренировки. Виды некоторых упражнений:
- С эспандером. Здоровой ногой встать к стене (боком), эспандер прикрепить к пораженной конечности, а вторым концом – к другому неподвижному предмету. Зафиксировать его на уровне лодыжки. Ногу отвести в сторону, вернуть в исходное положение, сделать 10-15 повторов и два подхода.
- Расположившись на коврике, согнуть одну ногу, а затем медленно согнуть другую, поставив пятку к противоположному колену. Неприятные ощущения в коленном суставе необходимо избегать, двигаться медленно. Ладони поставить за спину и продвигаться ко второй ноге грудной клеткой.
- Планка боковая. В положении лежа на боку выстроить в одну линию плечи, голень и бедра. Приподнять бедра от пола, балансируя на одном локте, и постараться удержать положение 10-15 секунд. Медленно опустить бедра на пол. Повторить на другой стороне.
- Полное расслабление. Необходимо лечь на спину, конечности вытянуть вдоль туловища, следить за дыханием.
Физиотерапия при синдроме грушевидной мышцы
Некоторые физиотерапевтические процедуры помогают расслабить мышцы, снять спазм и остановить воспаление. Их успешно сочетают с приемом медикаментов и массажем. Неплохие результаты дают диадинамометрия (воздействие диадинамических токов) и магнитолазерная терапия. Чтобы устранить синдром грушевидной мышцы, лечение теплом, холодом, током и т.п. подбирает доктор. Помимо представленных практикуют такие методы, как:
- лазерная терапия;
- ультразвук;
- фонофорез;
- вакуумный массаж;
- Увч-терапия;
- парафиновые аппликации;
- амплипульс.
Какой бы способ не был выбран, важно следовать выбранному пути лечения, при необходимости дополнять его приемом лекарств. Синдром грушевидной мышцы редко требует серьезного вмешательства, лишь когда причиной его становятся травмы и опухоли. С патологией успешно борются в домашних условиях под контролем врача.
Массаж при синдроме грушевидной мышцы – это один из наиболее простых и доступных методов для того, чтобы снять сильный спазм и болевой синдром. Он назначается наряду с другими эффективными методиками борьбы с неприятными ощущениями – лечебной физкультурой, физиотерапией, приемом анальгетиков и миорелаксантов. Если курс массажа был составлен правильно, такая методика обезопасит от появления хронических болей.
Полезные свойства массаж при синдроме грушевидной мышцы
Мануальная терапия при синдроме грушевидной мышцы направлена на снятие спазма, который возникает при такой патологии, и возращение нормальной микроциркуляции. В такой ситуации существенно уменьшаются неприятные ощущения, пропадает скованность в движениях, а человек может избавиться от боли. Многое зависит от мастерства массажиста. Он должен воздействовать на организм человека исключительно с учетом обратной связи, а также контролировать многие показатели состояния тела – от давления до температуры.
Виды массажа
Воздействие на организм пациента оказывается двумя основными методами:
- Растирание. Это необходимо для приведения организма в тонус и стимуляции нормального кровообращения. Растирание продолжается до появления покраснения кожи и увеличения температуры в месте лечебного воздействия.
- Стимулирование надавливанием. Врач часто использует для разминки пораженной области не только ладони, но и локоть – видео массажа при синдроме грушевидной мышцы наглядно это показывает.
Продолжительность воздействия зависит от текущего состояния пациента и его реакции на различные виды внешнего воздействия. Если комплекс действий выбран правильно, то первые признаки улучшения состояния наступят совсем скоро – постепенно вернется подвижность, а болевой синдром будет снижен или же сойдет на нет. По мере того, как будет уходить спазм, мышца будет расслабляться.
Особенности и правила проведения массажа
Главное правило выполнения процедуры – это осторожность. Особенно на ранней стадии лечения врач должен постоянно интересоваться у пациента его ощущениями. Еще одно важное правило – любое воздействие должно быть согласовано с лечащим врачом. Причина в том, что синдром может быть не только первичным, но и вторичным, связанным с другими заболеваниями. Потому неправильное воздействие может негативно отразиться на всем организме и стимулировать сильное ухудшение состояния человека.
Противопоказания
Мануальная терапия синдром грушевидной мышцы должна проводиться с четким отслеживанием состояния человека. В этом случае метод будет эффективным и поможет снять болевой синдром, а также саму его причину. Даже если вы нашли видео массажа при синдроме грушевидной мышцы, не рекомендуем выполнять его с привлечением родственников или неквалифицированных специалистов – так можно навредить.
Период обострения
Когда у больного сильные спазмы, любое воздействие на тело противопоказано. Нужно проконсультироваться с личным врачом, чтобы он сказал, обострился ли синдром или же он находится в стабильном состоянии.
Высокая температура тела
При подъеме температуры выше 37.6 градусов воздействие также не оказывается. Причина в том, что этом может указывать на появление воспалительных процессов в тканях.
Высокое артериальное давление
Артериальное давление может указывать на то, что у человека есть сопутствующие заболевания, и ускорение кровообращения может оказать на организм негативный эффект. Перед сеансом стоит измерить давление и проверить частоту пульса.
Синдром грушевидной мышцы.
Синдром грушевидной мышцы — о таком недуге, как воспаление грушевидной мышцы, его симптомах и лечении желательно знать каждому. По-другому эта болезнь называется синдромом грушевидной мышцы. Довольно распространенное заболевание, туннельная невропатия, которая может возникнуть по любым причинам, даже от уколов. Мышцы при этом напрягаются, и происходит сдавливание седалищного нерва.
Для данной патологии характерно проявление в зоне ягодиц сильной боли с последующим распространением на нижние конечности. Причин проявления данному недугу много. К примеру, причиной может быть: стресс, неправильное питание, нерациональная физическая нагрузка, некорректное положение тела, переохлаждение, перегревание, а также дефицит микроэлементов (магния, калия). Грушевидная мышца – это одна из мышц таза.
Относится грушевидная мышца к внутренним, которые нельзя увидеть. Она представляет собой небольшой участок мышечной ткани треугольной формы. Крепится грушевидная мышца одной стороной к крестцу (своим основанием), другой к вертелу бедренной кости, проходя при этом через седалищное отверстие. Сверху и снизу с двух сторон грушевидную мышцу окружают сосуды и нервы.
Между грушевидной и запирательной мышцами располагается один из самых важных нервов организма — это седалищный нерв. Он осуществляет иннервацию почти всей нижней конечности. Про невролгию седалищного нерва можете прочитать здесь. Функция грушевидной части мышечного каркаса заключается во вращении бедра и всей нижней конечности кнаружи, а также при неподвижной ноге может осуществляться наклон таза в свою сторону.

Симптомы синдрома грушевидной мышцы.
Симптомы данного заболевания (Синдром грушевидной мышцы) – болезненные ощущения местного и распространенного характера. В одних случаях синдром грушевидной мышцы приводит к защемлению седалищного нерва, в других – к сдавливанию сосудов, отвечающих за поставку питательных элементов в седалищный нерв и артерию, идущую к мышце ягодицы.
Местные болезненные ощущения могут быть следующего характера. Боль ноющего характера в мышце. Ощущение — будто ее тянут. Возникает после длительного нахождения в вертикальном положении, хождения пешком, приближения бедра к верхней части тела, приседании на корточки. Болезненные ощущения становятся менее интенсивными, когда больной ложится, садится или разводит ноги.
- Симптом Бонне-Бобровниковой. При расслаблении мышц ягодицы на ней определяется грушевидная мышца, при натяжении становящаяся плотнее и болезненнее;
- Симптом Виленкина. При постукивании по задней части ноги, в области где находится грушевидная мышца, возникают болезненные ощущения;
- Болезненные ощущения в зоне седалищной кости. Могут появиться при скользящих движениях, нажатии пальцев, в области от седалищного бугра внутрь и вверх;
- Синдром поражения тазового дна. Перенапряжение, сохраняющееся на длительном временном отрезке, грушевидной мышцы и остальных мышц, расположенных на дне таза.
Если заболевание грушевидной мышцы коснулось подгрушевидной области и седалищного нерва, могут наблюдаться следующие симптомы:
- Ноющие ощущения в мышце, зябкость;
- Боль в ягодичной мышце отдает на всю ногу или в голень;
- Болезненные ощущения становятся интенсивней при изменении температуры, перемены погоды, в стрессовой обстановке;
- Уменьшается чувствительность при прикосновении к кожным покровам, возникает рефлекс Ахилла.
Если синдром грушевидной мышцы затронул ткани нерва большеберцовой кости, могут наблюдаться болезненные ощущения в зоне задней области голени после хождения пешком. При проведении пробы Ласега: поднятие выпрямленной ноги со стороны, которой коснулся синдром грушевидной мышцы, вызывает болезненные ощущения. Боль также может отдавать в икроножную мышцу.
В случае, если синдром привел к передавливанию артерии ягодицы и сосудов, отвечающих за питание седалищного нерва, может наблюдаться спазм артерий, ухудшающий кровоснабжение мышц, вызывающий болезненные ощущения.
В некоторых случаях у больных может наблюдаться даже хромота. Человеку становится трудно передвигаться.
Приходится часто садиться или принимать лежачее состояние. После отдыха подвижность восстанавливается лишь на короткое время. Сама нога становится бледной.
Причины синдрома грушевидной мышцы.
Все причины этого заболевания разделяются на следующие основные группы – первичные и вторичные, или вертеброгенные и невертеброгенные.
Первичные подразумевают собой раздражителей самой грушевидной мышцы:
- травма в области ягодиц или поясницы;
- перенапряжение или растяжение, интенсивные физические нагрузки;
- воспаление мышцы – миозит;
- неправильное проведение инъекций (игла шприца во время внутримышечного укола в ягодицу может задеть корешок нерва);
- проблемы с позвоночником (сужение межпозвонкового пространства, опухоли, радикулит);
- переохлаждение, из-за которого мышца перенапрягается.
Вторичные причины не связаны с грушевидной мышцей напрямую, однако все-равно приводят к ее заболеванию. К ним относятся воспаление органов малого таза, аномалии и заболевания соединительных тканей суставов крестцово-подвздошной области.
Диагностика синдрома грушевидной мышцы.
Комплекс диагностических обследований проводится с целью дифференцирования воспаления грушевидной мышцы и других заболеваний с подобной симптоматикой — артритов, остеохондрозов, грыжи поясничного и крестцового отдела позвоночника, поражения подвздошно-крестцового отдела и прочих воспалительных процессов, затрагивающих зону малого таза.
Первичный диагноз — синдром грушевидной мышцы — врач ставит по данным наружного осмотра. У пациента фиксируются следующие мануальные тесты:
- В положении сидя больной испытывает дискомфорт и вынужден менять позу, у него возникает трудность при забросе больной ноги на здоровую.
- Проверка силы мышц: пациент укладывается на спину, врач кладет руки ему на колени и просит раздвигать ноги через сопротивление. С больной стороны отмечается колика, быстрая утомляемость мышц до дрожи.
- Синдром Бонне: пациент укладывается на здоровый бок и сгибает ногу под углом 90°, при расслабленной ягодице снаружи пальпируется уплотнение — спазмирующая грушевидная мышца. Регистрируется боль в районе седалищного отверстия и по всей длине мышцы.
- Пробы с провокацией: пациент лежит на спине, врач поворачивает бедро кнаружи и внутрь, отмечает, есть ли болезненные ощущения, ограничена ли подвижность, как распространяется боль по седалищному нерву. При выпрямлении ноги фиксируется укорочение всех групп мышц, отвечающих за поворот бедра кнаружи. При сгибании ноги наблюдается укорочение мышечных волокон. При отведении ноги в сторону появляются боль, слабость и чувство онемения.
- Симптом Виленкина: простукивание мышцы вызывает боль в области таза, распространяющуюся на заднюю поверхность бедра.
- Симптом Гроссмана: при простукивании подвздошных костей боль отдается в ягодицы.
- В сложных случаях и спорных случаях применяются ректальное или влагалищное обследования, они признаны специалистами наиболее информативным методом диагностики. Пациент укладывается на бок, нога сгибается в колене, врач прощупывает грушевидную мышцу, отмечая ее болезненность и спазмированность. Также фиксируется болезненность при пальцевом осмотре мышц, связок и органов малого таза, при поднятии согнутого колена определяется увеличение объема тела мышцы.
Лечение синдрома грушевидной мышцы.
Как снять спазм грушевидной мышцы?
Лечение спазма этого рода следует проводить комплексно. Для снятия ключевых симптомов спазма нужно сначала провести лечение причины его появления. В некоторых случаях лечение может заключаться и в хирургическом вмешательстве.
Прежде всего, при наличии спазма грушевидной мышцы в качестве лечения медикаментами назначают:
- Нестероидные препараты с противовоспалительным эффектом;
- Миорелаксанты для снятия болевых синдромов;
- Анальгетики, которые назначаются тогда, когда боли становятся невыносимыми.
Для снятия воспалительного процесса и с целью избавления от сосудистой компрессии лечение может включать прием средств, которые расширяют сосуды и улучшают процесс кровообращения.
Но лечение включает не только прием лекарственных средств. Также оно включает такие мероприятия, как:
- Разные виды физиотерапии, включая электрофорез, магнитно-лазерные манипуляции и многое другое;
- Точечный массаж для расслабления;
- Вакуумная терапия;
- Акупунктура и фармакопунктрура;
- Лечебные и профилактические упражнения.
Медикаментозное синдрома грушевидной мышцы назначается врачом только после полного всестороннего обследования пациента. Когда диагноз подтвержден результатами обследования, выяснены причины и симптомы, назначается и лечение.
Таблетки, инъекции и другие методы выбираются сугубо индивидуально, с учетом этиологии и особенностей протекания болезни, а также индивидуальных особенностей каждого больного.
Медикаментозное лечение является неотъемлемой частью комплексного консервативного подхода при синдроме грушевидной мышцы. Применяя исключительно фармакологические препараты, невозможно добиться устойчивого положительного эффекта.
Лекарственные средства обязательно должны сочетаться с лечебным массажем, физкультурой, физиотерапией и остальными консервативными терапевтическими мерами.
В настоящее время перед специалистами не стоит проблема, чем лечить синдром грушевидной мышцы. Медикаментозно применяют несколько групп препаратов для лечения как симптоматического, так и направленного на устранение причины заболевания:
- противовоспалительные нестероидные;
- миорелаксанты;
- венотонизаторы;
- анальгетики.
В отдельных случаях могут выписывать также антидепрессанты.
Наряду с этим специалисты подчеркивают нецелесообразность назначения комбинированных медикаментов, в состав которых входят гормональные препараты и витамин B в большой дозировке.
Хирургические методы лечения тоже могут применяться, в частности когда синдром грушевидной мышцы вызван межпозвоночной грыжей, подлежащей оперативному вмешательству.
Народные методы лечения синдрома грушевидной мышцы.
Кроме консервативных методов лечения существуют методы народной медицины, которые помогут избавиться от заболевания.
Компресс из редьки с хреном.
Для приготовления компресса понадобится по двести грамм измельченного корня хрена и черной редьки. Сырье перемешать, добавить по столовой ложке соли, уксуса и очищенного керосина. Смесь должна настояться в течение недели в прохладном темном месте, а в дальнейшем храниться в холодильнике.
Средство нужно нанести на марлю и приложить к больному месту, а сверху накрыть бумагой для компрессов или пищевой пленкой, и держать до тех пор, пока не начнет ощущаться легкое жжение. Не стоит долго терпеть, чтобы не получить ожог. Такую процедуру проводят утром и вечером до полного выздоровления.
Настойка мухоморов.
Настойка очень эффективная и быстро поможет справиться с заболеванием, но использовать ее нужно в небольших количествах мухоморов, и очень осторожно, так как она является ядовитой. Для приготовления понадобятся свежесрезанные шляпки грибов мухоморов. Их нужно осторожно вымыть, дать слегка обсохнуть и плотно уложить в стеклянную банку. Банку наполнить мухоморами доверху и плотно их утрамбовать, затем залить водкой так, чтобы грибы были покрыты, и поставить в темное прохладное место.
После того, как настойка простоит неделю ее можно наносить на больное место не более двух раз в сутки. Курс лечения не должен продолжаться больше недели.
Также можно приготовить средство из мухоморов по другому рецепту. Шляпки мухоморов нужно мелко нарезать сложить в стеклянную банку до верха и закрыть крышкой. Банку поставить на паровую баню и уваривать грибы, пока они не превратятся в кисель. Наносить такое средство на больное место нужно утром и вечером.
Противовоспалительные настойки.
Для приготовления понадобится двести миллилитров тройного одеколона, по тридцать миллилитров настойки валерианы и боярышника, пятьдесят миллилитров настойки перца стручкового и десять таблеток Анальгина, которые измельчают в порошок. Смесь нужно втирать в болезненные места три раза в сутки, в течение недели.
Пятьдесят грамм высушенных цветов конского каштана залить половиной литра винного спирта. Средство должно неделю настояться в темном месте. Затем в нем нужно намочить салфетку сделанную из нескольких слоев марли и прикладывать к больному месту на ночь. Процедуру проводить в течение десяти дней.
Компрессы и растирки.
Из скипидара. Белок свежего куриного яйца слегка взбить и добавить столовую ложку очищенного скипидара. Полученную эмульсию тонким слоем нанести на отрез хлопчатобумажной или льняной ткани и приложить к воспаленному месту. Сверху нужно накрыть полиэтиленом и утеплить. Держать компресс нужно до тех пор, пока он не начнет сильно жечь. Применять такое средство нужно не более двух раз в сутки.
С медом. Понадобится столовая ложка коричневого стирального мыла, которое предварительно нужно натереть на терке, а затем растворить на водяной бане. Добавить столовую ложку меда и перемешать. Средство снять с огня, и после того как оно слегка остынет добавить слегка взбитый белок свежего куриного яйца. Смесь наносить на кусок натуральной ткани и прикладывать к больному месту, сверху накрывать целлофаном и утеплять. Компресс нужно прикладывать на ночь.
Хрен. Свежий корень хрена тщательно вымыть и натереть на мелкой терке. Две столовых ложки тертого хрена смешать со столовой ложкой жидкого меда. На один слой марли нанести смесь и приложить к больному месту, марлей к телу и утеплить. Держать такой компресс нужно не более четырех часов.
Керосин. Столовую ложку меда смешать с таким же количеством очищенного керосина и мелкой соли. Средство нанести на льняную ткань и приложить к месту, в котором локализуются болезненные ощущения на два часа. Использовать компресс не более трех раз в сутки.
Смешать двести миллилитров керосина с пятьюдесятью миллилитрами спирта-денатурата, двумя столовыми ложками каменной соли и таким же количеством измельченного в порошок красного жгучего перца. Средство хорошо взболтать и оставить на трое суток в темном месте. Процедить и растирать пораженное место дважды в день. При сильном жжении нужно это место вытереть салфеткой пропитанной в подсолнечном масле.
Дегтярный. Столовую ложку сливочного масла смешать в такой же пропорции с медом и березовым дегтем. Прикладывать такой компресс нужно на ночь.
Спиртовая растирка. По стакану сока черной редьки и хрена, половину стакана меда, семидесяти процентного спирта и столовую ложку соли. Все компоненты смешать, дать им настояться три дня и растирать проблемные места несколько раз в день. Использовать растирку нужно не менее недели. Она усиливает кровообращение и оказывает противовоспалительное действие.
Травяные сборы для лечения.
По одной части цветов калины и травы чабреца смешать с двумя частями цветов календулы и полевого хвоща. Две столовых ложки смеси залить горячей водой, которой понадобится пятьсот миллилитров и прокипятить на небольшом огне в течение пяти минут. После того как настой остынет его нужно процедить и принимать по сто миллилитров три раза в сутки за полчаса до еды.
По одной части цветов ромашки и календулы. По две части листьев крапивы и корня аира. Чайную ложечку сбора залить кипятком 200 мл и дать настояться час. Настой нужно процедить и выпить в течение дня. Лечиться таким образом нужно три недели.
Стакан калины нужно вымыть, размять толкушкой и смешать с таки же количеством меда и водки. Настаивать неделю и употреблять по чайной ложечке до четырех раз в сутки перед едой.
Мази.
Из конского каштана. Плоды конского каштана нужно тщательно измельчить, смешать с тридцатью миллилитрами растопленного внутреннего свиного сала и таким же количеством камфорного масла. От буханки ржаного хлеба нужно отрезать пластинку по размеру болезненного места и нанести на нее тонким слоем мазь. Ее прикладывают сверху закрепляют тканевой повязкой и лейкопластырем. Из хлеба будет сочиться жидкость, которая оказывает целебное воздействие.
Из прополиса. Десять грамм прополиса растопить на водяной бане, добавить такое же количество измельченного воска, сто грамм несоленого сливочного масла. После того как средство немного остынет к нему нужно добавить желток свежего куриного яйца. Наносить на кожу не менее трех раз в сутки в течение недели.
Давайте подведем итог для данного недуга — Синдром грушевидной мышцы.
Перед тем, как начать лечение народными средствами нужно обязательно посоветоваться с врачом. Методов для предотвращения или лечения данного недуга конечно в данное время много. Но все же хотелось бы порекомендовать каждому стараться не допускать проявления таких болезней, а это поверьте не сложно. Нужно просто уделять своему здоровью внимание, поскольку приносить его в жертву для достижения самых разнообразных целей не следует. Потеряв здоровье, мы теряем все в нашей жизни. Помните об этом и оставайтесь всегда здоровы.

