Медиаторы воспаления механизм действия
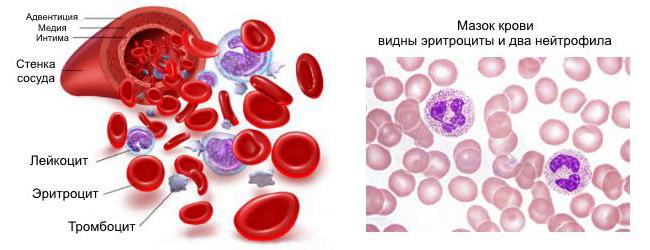
Образование и реализация эффектов БАВ
— одно из ключевых звеньев воспаления.
БАВ обеспечивают закономерный характер
развития воспаления, формирование его
общих и местных проявлений, а также
исходы воспаления. Именно поэтому БАВ
нередко именуют как «пусковые факторы»,
«организаторы», «внутренний двигатель»,
«мотор» воспалительной реакции,
«медиаторы воспаления».
Медиаторы воспаления— БАВ,
•
образующиеся при воспалении,
•
обеспечивающие закономерный характер
его развития и исходов,
• формирование
его местных и общих признаков.
Все медиаторы воспаленияили их
неактивные предшественники образуются
в различных клетках организма. Тем не
менее их подразделяют на клеточные и
плазменные.
Клеточные медиаторывысвобождаются
в очаге воспаления уже в активированном
состоянии непосредственно из клеток,
в которых они синтезировались и
накопились.
Плазменные медиаторыобразуются в
клетках и выделяются в межклеточную
жидкость, лимфу и кровь, но не в активном
состоянии, а в виде предшественников.
Эти вещества активируются под действием
различных промоторов преимущественно
в плазме крови. Они становятся
физиологически дееспособными и поступают
в ткани.
Медиаторы воспаления
Клеточные:
Гистамин (из гранул тучных клеток) –
местное расширение сосудов, повышение
их проницаемости, особенно венул.
Серотонин (из тромбоцитов, хромаффинных
клеток слизистой оболочки пищеварительного
канала) – спазм посткапиллярных венул,
повышение проницаемости стенки сосудов.
Лизосомальные ферменты (гранулоциты,
тканевые базофилы, макрофаги) – вторичная
альтерация, хемотаксис.
Катионные белки (нейтрофильные
гранулоциты) – повышение проницаемости
стенки сосудов.
Простогландины (арахидоновая кислота)
– проницаемость сосудов, отек, хемотаксис.
Тромбоксан (тромбоциты) – агрегация
тромбоцитов, вазоконстрикция, свертывание
крови.
Простациклин (эндотелиоциты) –
дезагрегация тромбоцитов, расширание
сосудов.
Лейкотриены (лейкоциты) – хмеотаксис,
сокращение гладких мышц, отек.
Гуморальные медиаторы:
Кинины (альфа-глобулины крови) –
расширение капилляров, увеличение
проницаемости, боль, зуд.
Система комплемента (плазма крови) –
хемотаксис, цитолиз.
12. Модуляторы воспаления. Механизмы их образования и действия.
Модуляторы воспаления = медиаторы
воспаления.
Все медиаторы воспаленияили их
неактивные предшественники образуются
в различных клетках организма. Тем не
менее их подразделяют на клеточные и
плазменные.
Клеточные медиаторывысвобождаются
в очаге воспаления уже в активированном
состоянии непосредственно из клеток,
в которых они синтезировались и
накопились.
Плазменные медиаторыобразуются в
клетках и выделяются в межклеточную
жидкость, лимфу и кровь, но не в активном
состоянии, а в виде предшественников.
Эти вещества активируются под действием
различных промоторов преимущественно
в плазме крови. Они становятся
физиологически дееспособными и поступают
в ткани.
Медиаторы воспаления
Клеточные:
Гистамин (из гранул тучных клеток) –
местное расширение сосудов, повышение
их проницаемости, особенно венул.
Серотонин (из тромбоцитов, хромаффинных
клеток слизистой оболочки пищеварительного
канала) – спазм посткапиллярных венул,
повышение проницаемости стенки сосудов.
Лизосомальные ферменты (гранулоциты,
тканевые базофилы, макрофаги) – вторичная
альтерация, хемотаксис.
Катионные белки (нейтрофильные
гранулоциты) – повышение проницаемости
стенки сосудов.
Простогландины (арахидоновая кислота)
– проницаемость сосудов, отек, хемотаксис.
Тромбоксан (тромбоциты) – агрегация
тромбоцитов, вазоконстрикция, свертывание
крови.
Простациклин (эндотелиоциты) –
дезагрегация тромбоцитов, расширание
сосудов.
Лейкотриены (лейкоциты) – хмеотаксис,
сокращение гладких мышц, отек.
Гуморальные медиаторы:
Кинины (альфа-глобулины крови) –
расширение капилляров, увеличение
проницаемости, боль, зуд.
Система комплемента (плазма крови) –
хемотаксис, цитолиз.
С-реактивный белок — Белок острой фазы,
чувствительный индикатор повреждения
тканей при воспалении, некрозе, травме.
Получил свое название из-за способности
вступать в реакцию преципитации с
С-полисахаридом пневмококков (важный
механизм ранней защиты организма от
инфекции). С-реактивный белок стимулирует
иммунные реакции, в том числе фагоцитоз,
участвует во взаимодействии Т- и
В-лимфоцитов, активирует систему
комплемента по классическому типу.
Синтезируется преимущественно в
гепатоцитах.
Уровень С-реактивного белка быстро и
многократно (в сотни раз) увеличивается
при воспалениях различной природы
и локализации, паразитарных инфекциях,
травмах и опухолях, сопровождающихся
воспалением и некрозом тканей. Концентрация
остальных острофазных белков редко
увеличивается более чем в 3-5 раз от
значений нормы. Синтез С-реактивного
белка растет уже через 4-6 часов после
начала воспалительного процесса (до
увеличения количества гранулоцитов),
достигает пика через 1-2 дня, при успешном
выздоровлении его уровень быстро
снижается, поскольку полупериод
циркуляции в крови С-реактивного белка
составляет 6 часов. По диагностической
значимости сопоставим с СОЭ, но уровень
С-реактивного белка растет и снижается
быстрее. Концентрация С-реактивного
белка в крови имеет высокую корреляцию
с активностью заболевания, стадией
процесса. С переходом заболевания в
хроническую стадию уровень С-реактивного
белка снижается до полного его исчезновения
и вновь возрастает при обострении
процесса. После неосложненного
оперативного вмешательства величина
этого показателя возрастает, но в
послеоперационном периоде он быстро
нормализуется. При любых заболеваниях
или после операции присоединение
бактериальной инфекции, будь то местный
процесс или сепсис, сопровождается
повышением уровня С-реактивного белка.
Уровень С-реактивного белка при вирусной
и спирохетной инфекции возрастает
незначительно, поэтому его высокие
значения в сыворотке крови при отсутствии
травмы обычно указывают на наличие
бактериальной инфекции. На уровень
С-реактивного белка не оказывают особого
влияния изменения гормонального статуса,
в том числе и во время беременности.
Определение С-реактивного белка ценно
в диагностике сепсиса у новорожденных.
Относительно новая область применения
этого показателя — оценка риска развития
атеросклероза и связанных с ним
осложнений. Разработанные в последнее
время высокочувствительные методы
определения С-реактивного белка
(чувствительность <0.5 мг/л), используемые
в данное время в практике нашей
лаборатории, могут улавливать изменение
С-реактивного белка не только в условиях
острого, но также и хронического, низкой
степени выраженности, эндогенного
воспаления. Показано, что повышение
С-реактивного белка в интервале
концентраций <10 мг/л и пограничных с
верхней границей нормы значений
свидетельствует о повышенном риске
развития атеросклероза и может быть
показателем дестабилизации
атеросклеротической бляшки, а также
показателем риска первого инфаркта,
тромбоэмболии. Вероятность
сердечно-сосудистых осложнений у таких
пациентов возрастает при наличии
параллельно других факторов риска
(повышенный уровень холестерина,
фибриногена, гомоцистеина и др.).
Соседние файлы в папке К экзамену
- #
- #
- #
- #
- #
- #
Образование и реализация эффектов БАВ — одно из ключевых звеньев воспаления. БАВ обеспечивают закономерный характер развития воспаления, формирование его общих и местных проявлений, а также исходы воспаления. Именно поэтому БАВ нередко именуют как «пусковые факторы», «организаторы», «внутренний двигатель», «мотор» воспалительной реакции, «медиаторы воспаления».
Медиаторы воспаления — БАВ,
• образующиеся при воспалении,
• обеспечивающие закономерный характер его развития и исходов,
• формирование его местных и общих признаков.
Все медиаторы воспаления или их неактивные предшественники образуются в различных клетках организма. Тем не менее их подразделяют на клеточные и плазменные.
Клеточные медиаторы высвобождаются в очаге воспаления уже в активированном состоянии непосредственно из клеток, в которых они синтезировались и накопились.
Плазменные медиаторы образуются в клетках и выделяются в межклеточную жидкость, лимфу и кровь, но не в активном состоянии, а в виде предшественников. Эти вещества активируются под действием различных промоторов преимущественно в плазме крови. Они становятся физиологически дееспособными и поступают в ткани.
Медиаторы воспаления
Клеточные:
Гистамин (из гранул тучных клеток) – местное расширение сосудов, повышение их проницаемости, особенно венул.
Серотонин (из тромбоцитов, хромаффинных клеток слизистой оболочки пищеварительного канала) – спазм посткапиллярных венул, повышение проницаемости стенки сосудов.
Лизосомальные ферменты (гранулоциты, тканевые базофилы, макрофаги) – вторичная альтерация, хемотаксис.
Катионные белки (нейтрофильные гранулоциты) – повышение проницаемости стенки сосудов.
Простогландины (арахидоновая кислота) – проницаемость сосудов, отек, хемотаксис.
Тромбоксан (тромбоциты) – агрегация тромбоцитов, вазоконстрикция, свертывание крови.
Простациклин (эндотелиоциты) – дезагрегация тромбоцитов, расширание сосудов.
Лейкотриены (лейкоциты) – хмеотаксис, сокращение гладких мышц, отек.
Гуморальные медиаторы:
Кинины (альфа-глобулины крови) – расширение капилляров, увеличение проницаемости, боль, зуд.
Система комплемента (плазма крови) – хемотаксис, цитолиз.
12. Модуляторы воспаления. Механизмы их образования и действия.
Модуляторы воспаления = медиаторы воспаления.
Все медиаторы воспаления или их неактивные предшественники образуются в различных клетках организма. Тем не менее их подразделяют на клеточные и плазменные.
Клеточные медиаторы высвобождаются в очаге воспаления уже в активированном состоянии непосредственно из клеток, в которых они синтезировались и накопились.
Плазменные медиаторы образуются в клетках и выделяются в межклеточную жидкость, лимфу и кровь, но не в активном состоянии, а в виде предшественников. Эти вещества активируются под действием различных промоторов преимущественно в плазме крови. Они становятся физиологически дееспособными и поступают в ткани.
Медиаторы воспаления
Клеточные:
Гистамин (из гранул тучных клеток) – местное расширение сосудов, повышение их проницаемости, особенно венул.
Серотонин (из тромбоцитов, хромаффинных клеток слизистой оболочки пищеварительного канала) – спазм посткапиллярных венул, повышение проницаемости стенки сосудов.
Лизосомальные ферменты (гранулоциты, тканевые базофилы, макрофаги) – вторичная альтерация, хемотаксис.
Катионные белки (нейтрофильные гранулоциты) – повышение проницаемости стенки сосудов.
Простогландины (арахидоновая кислота) – проницаемость сосудов, отек, хемотаксис.
Тромбоксан (тромбоциты) – агрегация тромбоцитов, вазоконстрикция, свертывание крови.
Простациклин (эндотелиоциты) – дезагрегация тромбоцитов, расширание сосудов.
Лейкотриены (лейкоциты) – хмеотаксис, сокращение гладких мышц, отек.
Гуморальные медиаторы:
Кинины (альфа-глобулины крови) – расширение капилляров, увеличение проницаемости, боль, зуд.
Система комплемента (плазма крови) – хемотаксис, цитолиз.
С-реактивный белок — Белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме.
Получил свое название из-за способности вступать в реакцию преципитации с С-полисахаридом пневмококков (важный механизм ранней защиты организма от инфекции). С-реактивный белок стимулирует иммунные реакции, в том числе фагоцитоз, участвует во взаимодействии Т- и В-лимфоцитов, активирует систему комплемента по классическому типу. Синтезируется преимущественно в гепатоцитах.
Уровень С-реактивного белка быстро и многократно (в сотни раз) увеличивается при воспалениях различной природы и локализации, паразитарных инфекциях, травмах и опухолях, сопровождающихся воспалением и некрозом тканей. Концентрация остальных острофазных белков редко увеличивается более чем в 3-5 раз от значений нормы. Синтез С-реактивного белка растет уже через 4-6 часов после начала воспалительного процесса (до увеличения количества гранулоцитов), достигает пика через 1-2 дня, при успешном выздоровлении его уровень быстро снижается, поскольку полупериод циркуляции в крови С-реактивного белка составляет 6 часов. По диагностической значимости сопоставим с СОЭ, но уровень С-реактивного белка растет и снижается быстрее. Концентрация С-реактивного белка в крови имеет высокую корреляцию с активностью заболевания, стадией процесса. С переходом заболевания в хроническую стадию уровень С-реактивного белка снижается до полного его исчезновения и вновь возрастает при обострении процесса. После неосложненного оперативного вмешательства величина этого показателя возрастает, но в послеоперационном периоде он быстро нормализуется. При любых заболеваниях или после операции присоединение бактериальной инфекции, будь то местный процесс или сепсис, сопровождается повышением уровня С-реактивного белка. Уровень С-реактивного белка при вирусной и спирохетной инфекции возрастает незначительно, поэтому его высокие значения в сыворотке крови при отсутствии травмы обычно указывают на наличие бактериальной инфекции. На уровень С-реактивного белка не оказывают особого влияния изменения гормонального статуса, в том числе и во время беременности. Определение С-реактивного белка ценно в диагностике сепсиса у новорожденных.
Относительно новая область применения этого показателя — оценка риска развития атеросклероза и связанных с ним осложнений. Разработанные в последнее время высокочувствительные методы определения С-реактивного белка (чувствительность <0.5 мг/л), используемые в данное время в практике нашей лаборатории, могут улавливать изменение С-реактивного белка не только в условиях острого, но также и хронического, низкой степени выраженности, эндогенного воспаления. Показано, что повышение С-реактивного белка в интервале концентраций <10 мг/л и пограничных с верхней границей нормы значений свидетельствует о повышенном риске развития атеросклероза и может быть показателем дестабилизации атеросклеротической бляшки, а также показателем риска первого инфаркта, тромбоэмболии. Вероятность сердечно-сосудистых осложнений у таких пациентов возрастает при наличии параллельно других факторов риска (повышенный уровень холестерина, фибриногена, гомоцистеина и др.).
Появление воспалительных процессов в ответ на действие патологического фактора является адекватной реакцией организма. Воспаление – комплексный процесс, который развивается на местном или общем уровне, возникающий в ответ на действие чужеродных агентов. Основная задача развития воспалительной реакции направлена на устранение патологического влияния и восстановление организма. Медиаторы воспаления являются посредниками, принимающими непосредственное участие в этих процессах.
Кратко о принципах воспалительных реакций
Иммунная система – охранник человеческого здоровья. При появлении необходимости она вступает в бой и уничтожает бактерии, вирусы, грибы. Однако при усиленной активизации работы процесс борьбы с микроорганизмами можно увидеть визуально или прочувствовать появление клинической картины. Именно в подобных случаях развивается воспаление как защитный ответ организма.
Различают острый процесс воспалительной реакции и хроническое ее течение. Первый возникает в результате внезапного действия раздражающего фактора (травма, повреждение, аллергическое влияние, инфекция). Хроническое воспаление имеет затяжной характер и не столь выраженные клинические признаки.
В случае местного ответа иммунной системы в зоне травмы или ранения появляются следующие признаки воспалительной реакции:
- болезненность;
- припухлость, отечность;
- гиперемия кожи;
- нарушение функционального состояния;
- гипертермия (подъем температуры).
Стадии развития воспаления
Процесс воспаления основан на одновременном взаимодействии защитных факторов кожи, крови и иммунных клеток. Сразу после контакта с чужеродным агентом организм отвечает местным расширением сосудов в зоне непосредственной травматизации. Происходит увеличение проницаемости их стенок и усиление местной микроциркуляции. Вместе с током крови сюда поступают клетки гуморальной защиты.
Во второй стадии иммунные клетки начинают борьбу с микроорганизмами, оказавшимися в месте повреждения. Начинается процесс, имеющий название фагоцитоз. Клетки-нейтрофилы изменяют свою форму и поглощают патологических агентов. Далее выделяются специальные вещества, направленные на уничтожение бактерий и вирусов.
Параллельно с микроорганизмами нейтрофилы уничтожают и старые мертвые клетки, располагающиеся в зоне воспаления. Таким образом, начинается развитие третьей фазы реакции организма. Очаг воспаления как бы ограждается от всего организма. Иногда в этом месте может ощущаться пульсация. Клеточные медиаторы воспаления начинают продуцироваться тучными клетками, что позволяет очистить травмированную область от токсинов, шлаков и других веществ.

Общие понятия о медиаторах
Медиаторы воспаления – это активные вещества биологического происхождения, выделением которых сопровождаются основные фазы альтерации. Они отвечают за возникновение проявления воспалительных реакций. Например, усиление проницаемости стенок сосудов или местное повышение температуры в зоне травматизации.
Основные медиаторы воспаления выделяются не только при развитии патологического процесса. Их выработка происходит постоянно. Она направлена на регуляцию функций организма на тканевом и клеточном уровнях. В зависимости от направленности действия, модуляторы оказывают эффект:
- аддитивный (добавочный);
- синергетический (потенцирующий);
- антагонический (ослабляющий).
При появлении повреждения или в месте действия микроорганизмов медиаторное звено контролирует процессы взаимодействия воспалительных эффекторов и смену характерных фаз процесса.
Виды медиаторов воспаления
Все воспалительные модуляторы разделяются на две большие группы, в зависимости от их происхождения:
- Гуморальные: кинины, производные комплемента, факторы свертывающей системы крови.
- Клеточные: вазоактивные амины, производные арахидоновой кислоты, цитокины, лимфокины, лизосомальные факторы, активные метаболиты кислорода, нейропептиды.
Гуморальные медиаторы воспаления находятся в организме человека до воздействия патологического фактора, то есть организм имеет запас этих веществ. Их депонирование происходит в клетках в неактивном виде.
Вазоактивные амины, нейропептиды и лизосомальные факторы также являются предсуществующими модуляторами. Остальные вещества, относящие к группе клеточных медиаторов, вырабатываются непосредственно в процессе развития воспалительной реакции.
Производные комплемента
К медиаторам воспаления относятся производные комплимента. Эта группа биологически активных веществ считается самой важной среди гуморальных модуляторов. К производным относятся 22 различных белка, образование которых происходит при активации комплемента (образовании иммунного комплекса или иммуноглобулинов).
- Модуляторы С5а и С3а отвечают за острую фазу воспаления и являются либераторами гистамина, продуцируемого тучными клетками. Их действие направлено на усиление уровня проницаемости клеток сосудов, что осуществляется прямым способом или опосредственно через гистамин.
- Модулятор С5а des Arg повышает проницаемость венул в месте воспалительной реакции и привлекает нейтрофильные клетки.
- С3Ь способствует фагоцитозу.
- Комплекс С5Ь-С9 отвечает за лизис микроорганизмов и патологических клеток.
Эта группа медиаторов продуцируется из плазмы и тканевой жидкости. Благодаря поступлению в патологическую зону, происходят процессы экссудации. При помощи производных комплемента высвобождаются интерлейкин, нейромедиаторы, лейкотриены, простагландины и факторы, активирующие тромбоциты.
Кинины
Эта группа веществ является вазодилататорами. Они образуются в тканевой жидкости и плазме из специфических глобулинов. Основными представителями группы являются брадикинин и каллидин, эффект действия которых проявляется следующим образом:
- участвуют в сокращении мускулатуры гладких групп;
- за счет сокращения сосудистого эндотелия усиливают процессы проницаемости стенки;
- способствуют увеличению артериального и венозного давления;
- расширяют мелкие сосуды;
- вызывают появление боли и зуда;
- способствуют ускорению регенерации и коллагенового синтеза.
Действие брадикинина направлено на открытие доступа плазмы крови к очагу воспаления. Кинины – медиаторы боли воспаления. Они раздражающе действуют на местные рецепторы, вызывая дискомфорт, болезненное ощущение, зуд.
Простагландины
Клеточными медиаторами воспаления являются простагландины. Эта группа веществ относится к производным арахидоновой кислоты. Источниками простагландинов являются макрофаги, тромбоциты, гранулоциты и моноциты.

Простагландины – медиаторы воспаления, проявляющие следующую активность:
- раздражение болевых рецепторов;
- расширение сосудов;
- увеличение экссудативных процессов;
- усиление гипертермии в очаге поражения;
- ускорение передвижение лейкоцитов в патологическую зону;
- увеличение отечности.
Лейкотриены
Биологически активные вещества, относящиеся к вновь образующимся медиаторам. То есть в организме в состоянии покоя иммунной системы их количество недостаточно для немедленного ответа раздражающему фактору.
Лейкотриены провоцируют усиление проницаемости сосудистой стенки и открывают доступ лейкоцитам в зону патологии. Имеют значение в генезе воспалительной боли. Вещества способны синтезироваться во всех кровяных клетках, кроме эритроцитов, а также в адвентиции клеток легких, сосудов и тучных клетках.
В случае развития воспалительного процесса в ответ на бактерии, вирусы или аллергические факторы лейкотриены вызывают спазм бронхов, провоцируя развитие отечности. Эффект схожий с действием гистамина, однако более длительный. Орган-мишень для активных веществ – сердце. Выделяясь в большом количестве, они действуют на сердечную мышцу, замедляют коронарный кровоток и усиливают уровень воспалительной реакции.
Тромбоксаны
Эта группа активных модуляторов образуется в тканях селезенки, мозговых клетках, легких и кровяных клетках тромбоцитах. Оказывают спастическое воздействие на сосуды, усиливают процессы тромбообразования при ишемии сердца, способствуют процессам агрегации и адгезии тромбоцитов.
Биогенные амины
Первичные медиаторы воспаления — гистамин и серотонин. Вещества являются провокаторами первоначальных нарушений микроциркуляции в зоне патологии. Серотонин – нейромедиатор, который вырабатывается в тучных клетках, энтерохромаффинах и тромбоцитах.
Действие серотонина меняется в зависимости от его уровня в организме. В обычных условиях, когда количество медиатора является физиологическим, он усиливает спазмированность сосудов и повышает их тонус. При развитии воспалительных реакций количество резко увеличивается. Серотонин становится вазодилататором, повышая проницаемость сосудистой стенки и расширяя сосуды. Причем его действие в сотню раз эффективнее второго нейромедиатора биогенных аминов.

Гистамин – медиатор воспаления, имеющий разностороннее действие на сосуды и клетки. Действуя на одну группу гистаминчувствительных рецепторов, вещество расширяет артерии и угнетает передвижение лейкоцитов. При воздействии на другую – сужает вены, вызывает повышение внутрикапеллярного давления и, наоборот, стимулирует движение лейкоцитов.
Действуя на нейтрофильные рецепторы, гистамин ограничивает их функциональность, на рецепторы моноцитов – стимулирует последние. Таким образом, нейромедиатор может оказывать воспалительное противовоспалительное действие одновременно.
Сосудорасширяющий эффект гистамина усиливается под влиянием комплекса с ацетилхолином, брадикинином и серотонином.
Лизосомальные ферменты
Медиаторы иммунного воспаления вырабатываются моноцитами и гранулоцитами в месте патологического процесса в ходе стимуляции, эмиграции, фагоцитоза, повреждения и смерти клеток. Протеиназы, которые являются основным компонентом лизосомальных ферментов, обладают действием противомикробной защиты, лизируя чужеродные уничтоженные патологические микроорганизмы.
Кроме того, активные вещества способствуют повышению проницаемости сосудистых стенок, модулируют инфильтрацию лейкоцитов. В зависимости от количества выделенных ферментов, они могут усилить или ослаблять процессы миграции лейкоцитарных клеток.
Воспалительная реакция развивается и держится на протяжении долгого времени за счет того, что лизосомальные ферменты активируют систему комплемента, высвобождают цитокины и лимокины, активируют свертывание и фибринолиз.
Катионные белки
К медиаторам воспаления относятся белки, содержащиеся в нейтрофильных гранулах и имеющие высокую микробицидность. Эти вещества действуют непосредственно на чужеродную клетку, нарушая ее структурную мембрану. Это вызывает гибель патологического агента. Далее происходит процесс уничтожения и расщепления лизосомальными протеиназами.
Катионные белки способствуют высвобождению нейромедиатора гистамина, повышают проницаемость сосудов, ускоряют адгезию и миграцию лейкоцитарных клеток.
Цитокины
Это клеточные медиаторы воспаления, продуцируемые следующими клетками:
- моноцитами;
- макрофагами;
- нейтрофилами;
- лимфоцитами;
- эндотелиальными клетками.
Действуя на нейтрофилы, цитокины повышают уровень проницаемости сосудистой стенки. Также они стимулируют лейкоцитарные клетки к умерщвлению, поглощению и уничтожению чужеродные поселившихся микроорганизмов, усиливают процесс фагоцитоза.
После умерщвления патологических агентов цитокины стимулируют восстановление и пролиферацию новых клеток. Вещества взаимодействуют с представителями из своей группы медиаторов, простагландинами, нейропептидами.
Активные метаболиты кислорода
Группа свободных радикалов, которые вследствие наличия у себя непарных электронов, способны вступать во взаимосвязь с другими молекулами, принимая непосредственное участие в развитии воспалительного процесса. К метаболитам кислорода, которые входят в состав медиаторов, относятся:
- гидроксильный радикал;
- гидроперекисный радикал;
- супероксидный анион-радикал.
Источником этих активных вещества служат внешний слой арахидоновой кислоты, фагоцитозный взрыв при их стимуляции, а также окисление малых молекул.
Метаболиты кислорода повышают способность фагоцитозных клеток к уничтожению чужеродных агентов, вызывают окисление жиров, повреждение аминокислот, нуклеиновых кислот, углеводов, что усиливает сосудистую проницаемость. В качестве модуляторов метаболиты способны увеличивать воспалительные явления или оказывать противовоспалительное действие. Большое значение имеют при развитии хронических заболеваний.
Нейропептиды
К этой группе относятся кальцитонин, нейрокинин А и вещество Р. Это наиболее известные модуляторы из нейропептидов. Эффект действия веществ основывается на следующих процессах:
- привлечение нейтрофилов в очаг воспаления;
- повышение проницаемости сосудов;
- помощь при воздействии других групп нейромедиаторов на чувствительные рецепторы;
- усиление чувствительности нейтрофилов к венозному эндотелию;
- участие в формировании болевых ощущений в процессе воспалительной реакции.
Помимо всех перечисленных, к активным медиаторам также относятся ацетилхолин, адреналин и норадреналин. Ацетилхолин принимает участие в процессе формирования артериальной гиперемии, расширяет сосуды в очаге патологии.
Норадреналин и адреналин выступают в роли модуляторов воспаления, угнетая рост уровня сосудистой проницаемости.
Развитие воспалительной реакции не является нарушением со стороны организма. Наоборот, это показатель того, что иммунная система справляется с поставленными задачами.
