Методика уфо при рожистом воспалении
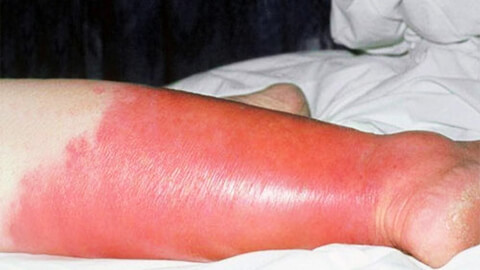

Рожистое воспаление кожи, в народе просто «рожа» – острое воспалительное поражение кожных покровов инфекционного происхождения. Болезнь вызывается агрессивной разновидностью стрептококка: бета-гемолитическим стрептококком группы A.
Недугом страдают чаще взрослые люди, но вероятность заболеть есть даже у младенцев.
Еще столетие назад рожа считалась крайне опасной и часто приводила к летальному исходу. В настоящее время благодаря появлению антибактериальных препаратов, она стала относиться к излечимым болезням. Однако продолжает оставаться серьезной инфекцией, требующей своевременной эффективной терапии, и пристального внимания врачей.
Причины возникновения рожи
Стрептококк может долгое время находится в организме в «спящем» состоянии, когда его активное размножение подавляется иммунной системой. В этом случае заболевание развиваться не будет. Но одновременное воздействие нескольких неблагоприятных факторов может привести к болезни.
Для возникновения воспалительного процесса необходимо совпадение сразу нескольких обстоятельств:
- повреждение кожных покровов любого типа: аллергического, травматического или ожогового;
- понижение иммунитета в результате хронических заболеваний, грибковых инфекций, авитаминоза или истощения организма;
- инфицирование травмированных кожных участков бета-гемолитическим стрептококком.
Немаловажную роль играет гигиена тела – рожа возникает значительно чаще в регионах с плохими санитарно-гигиеническими условиями.
Имеются наблюдения, что заболевание более типично для людей белой расы.
Симптомы рожистого воспаления
Заболевание начинается резко и протекает остро. Пациенты, как правило, могут указать даже час его возникновения.
Начало схоже с тяжелым ОРВИ – быстро поднимается температура, возникает общая интоксикация организма. Наблюдается озноб (нередко сотрясающий), головные боли, тошнота, рвота, боли и ломота в спине и суставах. При тяжелом течении возможно возникновение судорог и бреда.
Поражение кожных покровов начинает развиваться через 10-20 часов с момента возникновения общих симптомов. Начинается с зуда кожи, ощущения ее стянутости, потения. Затем кожа в месте заражения начинает краснеть и отекать, возникает выраженная эритема.
Характерным признаком рожи является очень яркая гиперемия (краснота) пораженного участка с четкими неровными границами, которые называют «языками пламени» или «географической картой». Края участка приподняты в виде инфильтрационного валика. Воспаленная область горячая на ощупь, отечная, уплотненная, лоснящаяся. При надавливании на нее возникает легкая болезненность, после надавливания краснота под этими участками пропадает на несколько секунд.
Также характерен лимфаденит – уплотнение лимфатических узлов, снижение их подвижности и болезненность при надавливании. У некоторых больных на коже возникает розовая полоса, которая соединяет воспаленный участок с ближайшей группой лимфоузлов.
Классификация
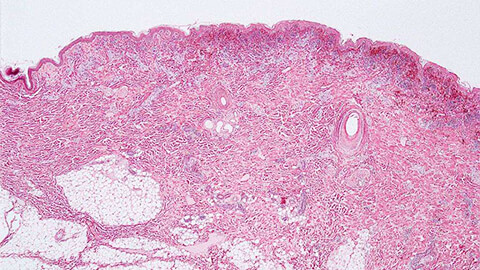
Рожистое воспаление кожи обычно классифицируют по нескольким параметрам.
По кратности возникновения рожи ее делят на 3 вида:
- Первичная – первый случай возникновения заболевания.
- Повторная – возникает обычно через какой-то период (год и более).
- Рецидивирующая – возникает периодически с неопределенными интервалами от нескольких недель до нескольких лет, с той же локализацией, что и предыдущая, и обычно связана с иммунодефицитными состояниями организма.
Особое внимание следует уделять рецидивирующей роже и направить лечение не только на подавление инфекции, но и на общее укрепление организма.
Классификация по распространению на теле:
- Локализованная – имеет четкий очаг локализации в пределах анатомической области тела (лица, ноги, спины).
- Распространенная – проявлена на нескольких близлежащих участках тела (например, одновременно на бедре и голени).
- Мигрирующая (ползучая) – после излечения на одном участке тела рецидив возникает на другом.
- Метастатическая – очаги локализации располагаются на удаленных друг от друга участках тела (например, лицо и голень).
Также могут встречаются смешанные формы. Особо неприятным является рожистое воспаление кожи лица. Оно причиняет не только физическое, но и моральное страдание из-за ухудшения внешнего вида больного.
По характеру проявления на кожных покровах:
- Эритематозная – наблюдается покраснение участка кожи, зуд, жжение и отечность.
- Эритематозно-буллезная – к предыдущим симптомам добавляется возникновение пузырьков с прозрачной жидкостью, которые потом растрескиваются, и заболевание переходит в следующую форму.
- Эритематозно-гемораргическая – на воспаленном участке появляются пятна подкожного кровоизлияния, которые причиняют больше дискомфорта и требуют больше времени на излечение.
- Эритематозно—буллезно-гемораргическая – самая тяжелая форма, при которой кожный участок поражается максимально глубоко.
Наибольшую опасность для пациента представляет последняя форма заболевания.
По тяжести протекания болезнь делится на 3 формы:
- Легкую – температура повышается незначительно, напоминая обычную простуду, длится недолго (1-3 дня) при этом поражается незначительный участок кожи чаще всего без глубоких структурных изменений (эритематозное проявление).
- Средней тяжести – лихорадка длится более 3-х дней, температура повышается значительно, возможны головные боли, боли в суставах и другие симптомы, напоминающие грипп, поражаются большие участки кожи.
- Тяжелую – лихорадка проявлена очень высокими температурами, длится более 5 дней, поражаются обширные участки тела с геморрагическими и буллезными проявлениями.
Халатное отношение к легкой стадии и отсутствие адекватного лечения приводит к прогрессированию недуга и возникновению тяжелых форм заболевания.
Поэтому при подозрении на рожистое воспаление необходимо срочно обратиться к врачу.
Какие части тела чаще всего поражает рожа
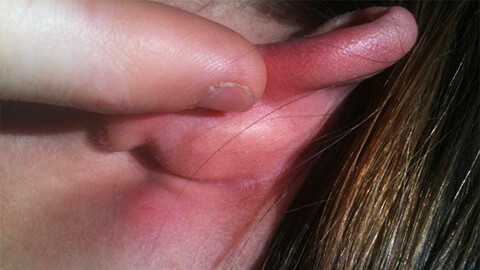
Рассмотрим на каких участках тела наиболее часто возникает воспалительный процесс:
- Ноги в районе голени. Из-за плохого кровообращения или недостаточного оттока лимфы в этой части тела возникают застойные явления, и происходит скопление инфекции. Поэтому рожистое воспаление ноги относится к наиболее распространенным его видам.
- Кожа лица и головы. Данной локализации способствуют застойные явления, вызванные ЛОР-заболеваниями.
- Туловище. Риск рожистого воспаления повышается в местах повышенной потливости и потертостей, а также на поверхности шрамов.
- Руки. Наиболее редко поражение, так как это самая подвижная часть человеческого тела, что препятствует возникновению застойных явлений.
Диагностика
Так как симптоматика рожистого воспалительного процесса ярко проявлена и специфична, врач может поставить даже при первичном осмотре, исходя из следующих симптомов:
- внезапное проявление болезни в виде лихорадочного состояния с признаками острой интоксикации организма;
- характерные кожные проявления;
- увеличение лимфоузлов;
- приглушенность сердечных тонов, учащенное сердцебиение;
- снижение давления.
Специальная лабораторная диагностика не нужна. Но для подтверждения диагноза следует обратить внимание на следующие параметры общего анализа крови:
- СОЭ, как при любом остром воспалительном процессе, более 20 мм/час;
- возросшее количество лейкоцитов;
- пониженное количество эритроцитов;
- пониженный гемоглобин, особенно при геморрагических проявлениях.
Также рекомендуется определить лабораторно штамм стрептококка, для подбора наиболее эффективной схемы лечения.
Рожистое воспаление кожи – лечение
Основной метод терапии этой болезни – медикаментозный.
Применяются такие препараты:
- Антибактериальные (антибиотики) – являются главным элементом терапии. Принимаются около 2-х недель.
- Противовоспалительные и жаропонижающие – необходимы для снижения лихорадки.
- Обезболивающие – используются, как местно, так и перорально.
- Противогистаминные – нужны для купирования аллергоподобных реакций в очаге воспаления.
- Нестероидные противовоспалительные препараты – для снижения интенсивности воспаления и обезболивания.
- Мази и кремы непосредственно в местах выраженных кожных повреждений.
- Антисептические повязки – необходимы при глубоком поражении кожи;
- Стероидные или иммуномодулирующие препараты – назначают при тяжелом течении болезни.
Чаще всего назначаются сразу несколько классов лекарств, так как для полного излечения необходим комплексный подход.

Для купирования острой фазы необходимо до 2-х недель. Но и после этого не следует прекращать лечение.
Кожа в местах, подвергавшихся воспалению, очень уязвима в ближайшие несколько недель, возможно ее шелушение. Ни в коем случае нельзя подвергать интенсивному воздействию солнечных лучей пострадавшие места минимум месяц после снятия острой фазы. Также необходимо дополнительное увлажнение специальными мазями и кремами для полного восстановления структуры кожи.
После прохождения острой фазы рекомендуется физиотерапия.
Физиотерапевтические методы:
- ультрафиолетовое излучение – для угнетения роста стрептококков;
- электрофорез – для более эффективного введения препаратов;
- УВЧ – для улучшения лимфотока, кровообращения и местного иммунитета.
Изредка приходится прибегать к хирургическому методу лечения. Он становится необходим при глубоких поражениях кожных покровов.
Особое внимание следует уделить рецидивирующей роже. Лечение острой её фазы не отличается от лечения при первичном заболевании. После снятия острых симптомов необходим дополнительный курс для восстановления иммунитета и избавления от стрептококковой инфекции.
Лечение неосложненных форм заболевания проводится амбулаторно, под наблюдением лечащего врача. Тяжелое течение может потребовать госпитализации пациента.
Самолечение может быть смертельно опасным из-за вероятности тяжелых осложнений.
Осложнения
Рожистое воспаление относится к излечимым недугам, однако без адекватного лечения, и при сопутствующих заболеваниях, оно может приводить к тяжелым осложнениям.
Типичные виды осложнений при роже:
- Некроз – отмирание кожных покровов в местах поражения. Если некротизированные участки обширны, может понадобиться хирургическое вмешательство.
- Абсцесс – гнойное воспаление. Бывает при буллезной форме, проявляется в возникновении подкожных гнойных очагов. Обязательно их оперативное удаление.
- Флегмона – большой гнойный очаг. Также требует хирургического вмешательства.
- Гнойный флебит – образование гнойных очагов вокруг сосудов конечности. В результате давления на сосуд снижается кровоток, что приводит к кислородному голоданию окружающих тканей. Может стать причиной обширных некрозов.
- Сепсис – попадание большого количества стрептококков в кровоток. Смертельно опасное состояние.
- Поражения сердечной мышцы – возникает при попадании стрептококков в миокард.
- Гнойный менингит – если участок воспаления расположен на голове, и перешел в гнойную стадию, стрептококки могут попасть в спинной мозг и вызвать менингит.
- Ухудшение зрения – при локализации рожистых поражений в районе глаз из-за отечных явлений происходит нарушение увлажнения и кровоснабжения глазного яблока. Может привести к необратимому падению остроты зрения.
Риск осложнений значительно повышают следующие факторы:
- грибковые инфекции;
- сахарный диабет;
- лимфостаз;
- варикозное расширение вен;
- отеки различного происхождения;
- гиповитаминоз или истощение организма;
- иммунодефицит;
- сильная интоксикация организма.
Если есть хоть один из факторов риска, требуется более серьезное отношение к лечению и более внимательный контроль лечащего врача.
Профилактика осложнений и рецидивов
Заболевание имеет явно выраженную симптоматику. При обнаружении двух и более симптомов необходимо срочно обратиться к врачу и незамедлительно начать лечение. Строгое соблюдение рекомендаций и выполнение всех необходимых процедур позволит избежать осложнений.
Важно довести лечение до конца даже после устранения острых проявлений заболевания. Особенно важно не прекращать курс антибиотиков раньше установленного времени, так как это ведет к хронизации заболевания и выработке привыкания к данному виду антибактериальных препаратов – в следующий раз они могут оказаться для вас бесполезными.
Чтобы не случилось рецидива важно поддерживать хороший кровоток и лимфоток в местах воспаления, и следить за чистотой и сухостью кожных покровов.
03.09.2010 13112 2.0 0
В практике широко применяют облучение ультрафиолетовым излучением ограниченных участков кожи как в области очага поражения, так и на отдаленных от него участках тела эритемными дозами ультрафиолетового излучения. Эритемные облучения различают по их интенсивности: слабые эритемы — в пределах 1-2 биодоз; эритемы средней интенсивности — в пределах 3-4 биодоз; сильные эритемы — свыше 4 биодоз. Дозы свыше 8-10 биодоз называют массивными.
Облучение эритемными дозами
В один день эритемными дозами можно облучать участки кожи площадью не более 400-500 см2 у взрослых и 150- 200 см2 у детей в возрасте 5-7 лет.
Облучение эритемными дозами разных участков тела можно проводить, исходя из биодозы, определенной на коже живота, учитывая все же при этом различную чувствительность кожи на разных участках тела.
Местное облучение обычно проводят через день, через 2-3 дня, иногда ежедневно (например, при рожистом воспалении). Один и тот же участок кожи не следует облучать эритемными дозами более 3-4 раз, так как чувствительность кожи к ультрафиолетовому излучению настолько снижается, что эритему получить трудно. При каждом последующем облучении данного участка кожи обычно увеличивают продолжительность облучения или уменьшают расстояние лампы от облучаемой поверхности.
При назначении больному облучения интенсивностью в несколько биодоз соответственно увеличивают и продолжительность облучения.
Пример. Врач назначал местное облучение ультрафиолетовым облучением двумя биодозами. Если биодоза при расстоянии 50 см получена в 3 мин, то для получения двух биодоз следует облучать при том же расстоянии 6 мин.
Облучать больного в течение курса лечения разными ультрафиолетовыми облучателями не следует, если приходится менять лампу, то необходимо повторно определять его биодозу.
Некоторые частные методики облучения
Крестцово-поясничный радикулит
При острых формах заболевания лечение эритемными дозами ультрафиолетового излучения влияет благоприятно: быстро уменьшаются боли и исчезает связанная с ними ограниченная подвижность позвоночника и конечности.
Подлежащую облучению область делят на 4-5 полей (пояснично-крестцовая область, область ягодиц, задняя поверхность бедра, задняя, а иногда и наружно-передняя поверхность голени). Поля облучают 2-3 биодозами поочередно при общей площади на процедуру 400-500 см2. Эритема должна быть яркая, но не цианотичная. Ежедневно облучают по одному полю. Каждое поле можно облучать не более 2-3 раз.
Бронхиальная астма
Можно применять как общие, так и местные облучения. Общие облучения проводят по обычной схеме. При местных облучениях грудную клетку делят на 10 полей размером 12×15 см. Ежедневно или через день облучают 2- 3 биодозами только одно поле по схеме (рис. 66). Эти облучения обычно сочетают с индуктотермией или с облучением светотепловым облучателем соллюкс области груди и спины.
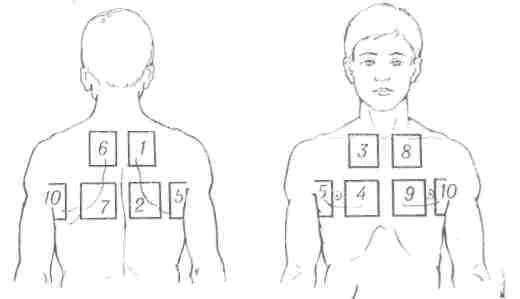
Рис. 66. Схема местного ультрафиолетового облучения при бронхиальной астме.
Инфекционный неспецифический полиартрит
Попеременно облучают области пораженных суставов (не более двух симметричных суставов в один прием) и соответствующие рефлексогенные зоны — воротниковую при поражении суставов рук (рис. 67) и поясничную при поражении суставов ног. Следует добиваться появления яркой эритемы на площади 500-600 см2. При местном облучении области плечевых суставов облучают 3-4, коленных — 5-6 биодозами (биодозу определяют на коже живота). Сгибательные поверхности суставов облучают меньшими дозами. Каждый участок можно облучать 2-3 раза.
При облучении области крупных суставов облучают и участки кожи выше и ниже сустава (в виде «браслетов»).
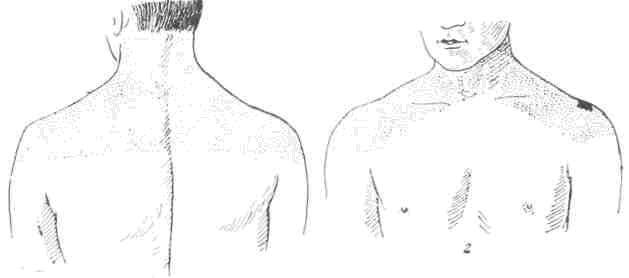
Рис. 67. Ультрафиолетовое облучение воротниковой зоны. 1 — сзади; 2 — спереди.
Поверхностные ранения кожи
При поверхностных ранениях кожи показано облучение эритемной дозой ультрафиолетового излучения (2-3 средние биодозы), особенно области лица и волосистой части головы. Облучают раневую поверхность и 3-5 см2 окружающей неповрежденной кожи. В зависимости от состояния раны облучение повторяют через 2-3 дня.
Облучение малыми эритемными дозами с профилактическими целями проводят и после первичной хирургической обработки ран, особенно же при поздней хирургической обработке. Наиболее часто облучение применяют при длительно незаживающих ранах с обширным поражением мягких тканей. Методика светолечения ран зависит от состояния раны.
При наличии обильного гнойного отделяемого и распада тканей раневую и окружающую поверхность облучают большими эритемными дозами (4-8 биодоз), чтобы вызвать местную воспалительную реакцию и отторжение тканей. Облучение ведет к обильному выделению тканевой жидкости, вымыванию из раны продуктов тканевого распада и очищению раны. Добавочное облучение инфракрасными лучами (светотепловым облучателем соллюкс и др.) вызывает артериальную гиперемию и способствует более быстрому переходу грануляционной ткани в зрелую соединительную, которая и должна восполнить имеющийся дефект тканей. Во второй фазе, когда нужно стимулировать эпителизацию и рубцевание, рану и окружающую ее кожу облучают неэритемными или слабыми эритемными дозами. Для ускорения эпителизации окружающие рану участки кожи можно облучать более интенсивными дозами (3-5 биодоз). Повторно облучают через 3-5 дней.
При медленном заживлении раны, когда многократные ее облучения не дают желаемых результатов, целесообразно проводить добавочное облучение отдаленных участков здоровой кожи эритемными дозами ультрафиолетового излучения (3-5 биодоз), площадью 300 см2 и более или проводить общее облучение по обычной методике.
Инфильтрат
Методика лечения зависит от причины инфильтрата. При инфильтратах, образовавшихся на месте инъекции и вливаний растворов, вначале облучают 2-3 раза малыми эритемными дозами область воспаления, переходя в дальнейшем на облучение этого участка инфракрасным излучением. При инфильтратах в брюшной полости или в брюшной стенке (например, после аппендэктомии) облучают 3-4 раза (каждые 2-3 дня) строго симметричный участок кожи на животе большими эритемными дозами.
Ультрафиолетовые облучения эритемными дозами уменьшают боль и способствуют рассасыванию инфильтрата.
Рожистое воспаление
Наряду с медикаментозным лечением возможно раньше следует облучать большими эритемными дозами не только пораженный участок, но и окружающую здоровую кожу (7-10 см). Облучают ежедневно. При облучении лица глаза больного прикрывают кусочками ваты, слегка смоченными водой.
Хронический тонзиллит
Кроме применения медикаментов, миндалины облучают через специальный тубус с простерилизованным наконечником, который вводят в полость рта; при этом пучок лучей должен быть направлен на соответствующую миндалину. Миндалины облучают поочередно, начиная с одной биодозы, определенной на коже живота. Облучают через день нарастающими дозами до 2-3 биодоз на каждую миндалину. Перед облучением рот следует прополаскивать раствором соды.
Рахит
Для его лечения применяют общие облучения. Дозировка ультрафиолетового излучения зависит от возраста и состояния здоровья ребенка. Обычно в детской практике облучения начинают с одной биодозы. При пониженном питании пользуются замедленной схемой облучения. При рахите II и III степени, особенно при запущенном, курс лечения приходится повторять через 3-4 мес. Облучение в основном проводят в осенне-зимний период (в средней полосе России), через день.
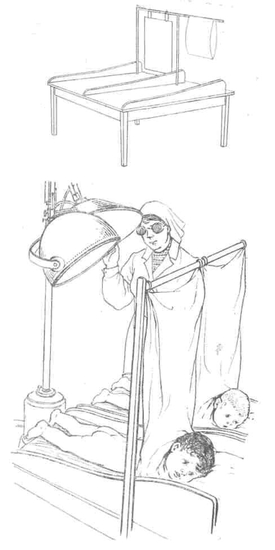
Рис. 68. Стол-кушетка для ультрафиолетового облучения детей.
1 — схема стола-кушетки; 2 — положение детей во время облучения (по Е. Д. Заблудовской).
