Нервный тик при воспалении нерва

Непроизвольные подергивания глазных мышц бывают у каждого человека. Такой симптом может возникнуть из-за банального переутомления. Особой опасности нервный тик, если он случается редко, не представляет. Если эта проблема беспокоит постоянно, стоит выяснить ее причины. Возможно, нервный тик является следствием тяжелого заболевания ЦНС.
Что такое нервный тик?

Нервный тик — это разновидность гиперкинеза — непроизвольного движения одной или нескольких групп мышц. Подергивания мышечных тканей возникают внезапно и также неожиданно пропадают.
Не для всех форм гиперкинеза характерна патологичность. С таким явлением, как нервный тик глаза, пожалуй, сталкивались все люди. В таком случае речь идет о транзиторном или временном нервном тике, который бывает у людей всех возрастов. При этом непроизвольные сокращения глазных мышц — это самая распространенная неврологическая проблема детей в возрасте от 2 до 10 лет. Прежде чем перейти к рассмотрению причин нервного тика, необходимо немного углубиться в процесс его возникновения в организме человека.
В коре головного мозга находится множество участков, отвечающих за конкретные функции: речь, эмоции, движения, мысли, зрительные образы. Все нервные центры в мозгу тесно переплетаются между собой. В подкорковой части головного мозга находится экстрапирамидная система. Частью коры она не является, но связана с ней с помощью нервных связей. Вместе они образуют единую систему, отвечающую за такие функции, как:
обеспечение согласованных движений мышц;
регуляция тонуса скелетной мышечной ткани;
поддержание позы тела.
Существует много разновидностей нервных тиков, но все они связаны с нарушениями работы экстрапирамидной системы. К ее расстройству могут привести самые разнообразные факторы.
Почему нервный тик возникает чаще всего на глазу?

Нервные тики бывают вокальные и моторные, первичные и вторичные. Непроизвольные подергивания мышц могут возникнуть на любой части тела, но чаще всего он появляется именно на глазу. С чем это связано? Причины кроются в анатомических особенностях лица и области вокруг орбиты. Около глаз находится очень много нервных окончаний и мышц. Вокруг орбиты расположены самые слабые мышцы тела человека. Кроме того, на лице больше всего отображаются эмоциональные переживания.
Нервный тик у детей: причины и симптомы
По данным медицинских исследований, тик в той или иной форме встречается у 30% детей. Чаще всего он наблюдается в возрасте 2-10 лет. Но и позже возникает достаточно часто.
При этом у мальчиков нервный тик бывает в три раза чаще, чем у девочек. Обычно такое явление характерно для возраста, когда ребенок переходит в детский садик или школу. Эти жизненные моменты являются очень важными для него и вызывают своеобразный испуг, приводящий к нервному тику глаза. Как правило, он проходит самостоятельно. Но в некоторых случаях может сохраниться. Тогда необходимо узнать его причины и начать лечение.

Ребенок может не замечать тика. Даже если кто-нибудь обратит его внимание на постоянное моргание, ребенок не сможет препятствовать этому. Скорее всего, сокращения глазных мышц усилятся и станут еще более частыми.
Нервный тик у ребенка может быть первичным и вторичным. Первичный становится результатом нарушения работы нервной системы. Причинами вторичного нервного тика глаза выступают последствия заболеваний ЦНС. Но самыми распространенными причинами непроизвольных подергиваний глазных мышц являются:
Эмоциональные травмы. Они вызывают сильный испуг у ребенка и приводят к нервным расстройствам. В числе типичных эмоциональных травм — пережитое насилие, конфликты в семье, стресс, полученный в детском садике или школе. Многое зависит от темперамента ребенка и характера, который у него еще формируется. Некоторые дети не выражают испуг и другие внутренние негативные эмоции, которые накапливаются и впоследствии выходят в форме тика.
Переутомление. Его вызывают как большие умственные нагрузки, так и отсутствие полноценной физической активности. Игровые виды спорта, даже обычные прогулки, помогают выплескивать эмоции. Недостаток активности приводит к накоплению эмоций и возникновению тика.
Наследственность. Вероятность наследования нервного тика составляет 50%, если хотя бы один родитель страдает или страдал в детстве от данного недуга.
Психологи отмечают, что методы родительского воспитания в некоторых моментах могут быть причинами тика у детей. Излишняя категоричность взрослых, постоянные запреты, наказания при отсутствии теплого и живого общения — факторы, которые могут привести к большой эмоциональной нагрузке.
Эмоциональная нагрузка способна проявиться в виде тика глаза. При этом излишняя опека, сопровождающаяся допросами, попыткой контролировать каждое действие ребенка и защитить его от всех возможных и гипотетических «опасностей» могут стать причиной эмоционального сбоя. Вероятность того, что он проявится в форме глазных подергиваний, достаточно высокая.

Перечисленные причины тика затрагивают в основном психологические аспекты, за исключением наследственного фактора. Однако тик может быть последствием тяжелых заболеваний — менингита, энцефалита, атеросклероза. Серьезные травмы головы — еще одна очень частая причина тика. Такие факторы приводят к нервному тику и у взрослых, когда эмоциональные переживания не так сильно воздействуют на человека, как в детстве. В детском возрасте, напротив, именно стресс и другие психологические моменты выступают в качестве главных причин нервного тика глаза.
Другие причины нервного тика у взрослых
Во взрослом возрасте к непроизвольным морганиям и сокращениям мышц глаз и лица приводят:
чрезмерная нагрузка на глаза, вызываемая продолжительной работой за компьютером и чтением книг;
травмы;
патологии ЦНС;
депрессия, стресс, невроз;
нехватка витаминов в организме;
вегетососудистая дистония;
соматические заболевания;
побочные действия лекарственных препаратов.

Некоторые медики связывают появление тика с заболеваниями печени. На самом деле это явление до сих пор изучается. Расстройства нервной системы — достаточно сложные болезни, требующие комплексного подхода к изучению. Теперь рассмотрим симптомы и лечение нервного тика.
Симптомы тика глаза

Симптоматика тика очень выраженная. Подергивания глазных мышц и частое моргание видны невооруженным глазом. Возникают они внезапно, также внезапно нервный тик проходит. При этом никакой системы в появлении и исчезновении непроизвольных движений мышц нет.
В связи с этим они и доставляют особенный дискомфорт. Нервный тик может начаться во время экзамена, работы или другого важного события. Из-за этого человек волнуется еще больше, а симптомы тика усиливается. Зачастую он возникает при сильном волнении, пристальном внимании окружающих, опасности. Хотя у некоторых людей тик появляется в период отдыха, когда мышцы тела максимально расслаблены. Особенность тика у ребенка заключается в том, что он может не обращать на него внимания. Во взрослом возрасте такие явления замечаются сразу. Длительность также не поддается контролю, как и основные симптомы нервного тика. Подергивания глазных мышц могут продолжаться секунды и минуты. Иногда такое состояние длится несколько дней.
Постоянно случается нервный тик — что делать?

При постоянном возникновении нервного тика необходимо отправиться на обследование к врачу. Идти к офтальмологу не имеет смысла, так как тик не является офтальмологическим заболеванием. Сначала нужно посетить терапевта, который даст направление на анализы, по результатам которых будут назначаться другие исследования. В большинстве случаев требуется проведение энцефалографии головного мозга и ультразвукового исследования органов брюшной полости, особенно печени.
Важными для диагностики могут оказаться результаты анализов на определение недостающих в организме микроэлементов.
По итогам обследования назначается лечение. Оно заключается в устранении главной причины нервного тика, который является всего лишь симптомом.
Лечение нервного тика
Лечится данный недуг комплексно с использованием трех методов: лекарственных препаратов, специальных упражнений и народных средств. Лекарства, народная медицина и упражнения помогают полностью избавиться от тика или устранить его быстро каждый раз после появления. Самыми распространенными лекарствами, назначаемыми при нервном тике, являются пустырник и валериана. Они продаются в форме таблеток и настоев.
Отпускаются такие средства без рецепта, но инструкцию по применению соблюдать нужно неукоснительно, так как данные препараты в больших количествах способны вызвать усталость и повышенную сонливость.
Валериана и пустырник принимаются курсами. Они имеют накопительный эффект, который ощущается примерно через неделю после приема. Этот эффект заключается в нормализации сна и общем спокойствии, а подергивания глаз при их приеме случаются намного реже.

Также при проблемах в работе нервной системы показано принимать препараты с содержанием магния и кальция, которые участвуют в процессе передачи нервных импульсов.
В редких случаях врач назначает инъекции ботокса, который придает глазным мышцам упругость. Поэтому нервные подергивания будут незаметны для окружающих.
Данная процедура назначается только взрослым и помогает устранить только косметический дефект. Многие люди начинают комплексовать по этому поводу, что не способствует лечению. При тяжелых формах недуга, когда нервный тик появляется очень часто и сильно усложняет жизнь человека, назначаются курсы психотерапии.
Лечение тика народными средствами
Народная медицина советует делать компрессы из трав, обладающих успокаивающим действием. Отлично подойдут для снятия усталости и напряжения с глаз компрессы из чая, отваров ромашки и крапивы, лаврового листа. Снизить подергивания может холодный компресс, а также примочки, сделанные из растопленного меда. Прекрасный расслабляющий эффект дает прием ванны с морской солью и различными маслами.

Понятно, что разовое применение компрессов не вылечит от нервного тика и тем более от заболевания, которое его спровоцировало. Зато стабилизировать эмоциональный фон таким образом можно. Это во многом способствует излечению.
Упражнения для снятия симптомов нервного тика
Чтобы быстро избавиться от тика глаза, можно для начала немного поморгать. Далее нужно максимально широко раскрыть глаза, потом сильно зажмуриться. Повторить такое упражнение следует 10-15 раз. Если при выполнении гимнастики для глаз выступят слезы, не пугайтесь. Такая реакция является нормальной. Избавиться от подергиваний помогает и легкий массаж глаз. Все эти упражнения подходят и взрослым, и детям.
Профилактика нервного тика
Снизить вероятность возникновения нервного тика можно благодаря ведению здорового образа жизни. Нужно заниматься спортом, правильно питаться, чаще отдыхать от работы и бывать на свежем воздухе. Отказ от вредных привычек должен стать первой профилактической мерой. Правильная организация рабочего времени — еще один важный шаг, который должен сделать каждый человек. Также нервный тик редко возникает у людей, которые соблюдают режим сна и отдыха.

Мы рассмотрели основные вопросы, касающиеся такого недуга, как нервный тик: причины, симптомы, лечение у взрослых и детей. В завершение стоит отметить, что сам по себе нервный тик не опасен. На функционировании нервной системы и тем более других органов он не отражается. Однако сигнализировать о патологиях, которые требуют лечения, нервный тик может. Не оставляйте данный симптом без внимания.

До недавнего времени вопрос о том, поражает ли вирус SARS-CoV-2 структуры нервной системы, оставался открытым. С момента начала пандемии COVID-19 у заболевших отмечались отдельные неврологические симптомы, а с начала апреля в зарубежных источниках начали появляться отчеты о первых подтвержденных случаях поражения центральной нервной системы и периферических нервов. В данном материале мы приводим описания этих случаев. Отдельная благодарность за помощь в переводе описаний клинических случаев — Артуру Арсеньеву.
Некоторые специалисты предполагают, что SARS-CoV-2 не только воздействует на респираторный тракт, но и проникает в центральную нервную систему, вызывая неврологические расстройства. Механизмы возможного вовлечения центральной нервной системы различны, и авторы выделяют три наиболее вероятных варианта.
Во-первых, не исключается, что развитие дыхательной недостаточности, сопровождающей новую коронавирусную инфекцию, связано с вовлечением в патологический процесс не только нижних дыхательных путей, но и дыхательного центра в стволе головного мозга. Эпидемиологические исследования показывают, что при развитии коронавирусной инфекции среднее время от появления первых симптомов до развития дыхательной недостаточности составляет 5 дней. За это время вирус может проникнуть через гематоэнцефалический барьер через кровь или транссинаптическим путем и воздействовать на нейроны ствола головного мозга, нарушив тем самым работу дыхательного центра.
Во-вторых, нейроинвазивный потенциал COVID-19 исследуется на примере близких к нему по строению коронавирусов. SARS-CoV-1 обнаруживался в головном мозге пациентов и экспериментальных животных — значит, не исключено, что проникновение в ЦНС возможно и для SARS-CoV-2. Для инвазии в клетки COVID-19 использует ангиотензинпревращающий фермент 2 типа (АПФ2) в качестве рецептора, который обнаруживается на поверхности нейронов и глиальных клеток в головном мозге. Взаимодействие коронавируса с этими рецепторами может приводить к прямому повреждению нейронов без развития воспаления. Аналогичная картина была продемонстрирована в серии клинических случаев заражения SARS-CoV-1.
Рассматриваются и другие механизмы поражения нервной системы при новой коронавирусной инфекции. Особое внимание уделяется иммунным механизмам, не исключается вероятность аутоиммунных воздействий. Развитие цитокинового шторма при коронавирусной инфекции повышает проницаемость гематоэнцефалического барьера, делая возможным бесконтрольное проникновение вирусов, бактерий, иммунных клеток, токсичных метаболитов и воспалительных агентов в структуры ЦНС. Воздействие этих факторов на ткань головного мозга и его оболочки может привести к развитию неврологических симптомов без непосредственного проникновения SARS-CoV2, однако данные состояния все равно можно считать ассоциированными с этой инфекцией.
Источники:
- The neuroinvasive potential of SARS-CoV2 may play a role in the respiratory failure of COVID-19 patients
- Evidence of the COVID-19 Virus Targeting the CNS: Tissue Distribution, Host–Virus Interaction, and Proposed Neurotropic Mechanisms
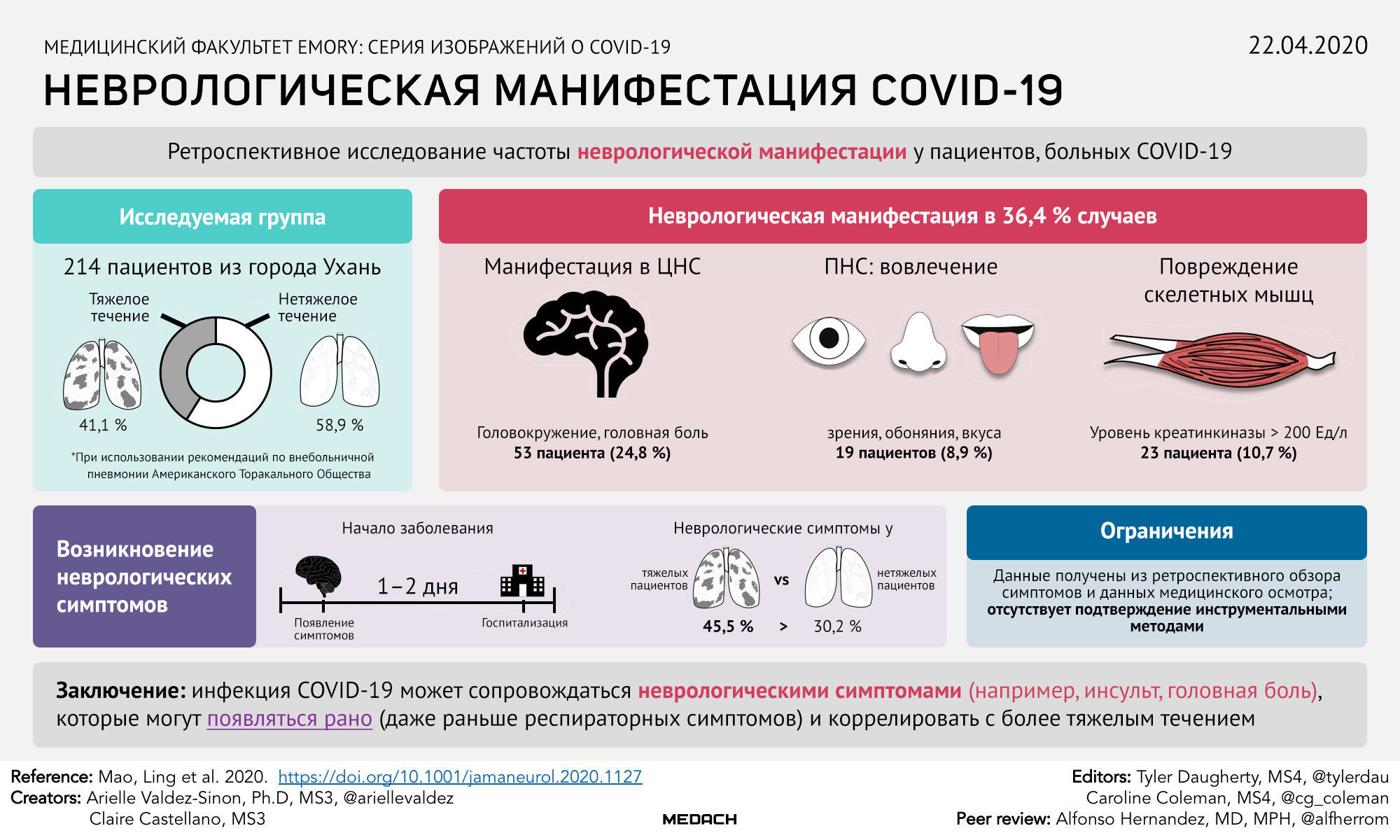
В актуальных исследованиях показано, что около 8 % пациентов с подтвержденной инфекцией COVID-19 жаловались на головную боль, 1 % — на тошноту и рвоту. Исследование 214 пациентов подтверждает, что 88 % больных в тяжелом состоянии (78 из 88 в исследуемой группе) демонстрируют такие неврологические симптомы, как острые цереброваскулярные состояния и нарушения сознания. По данным этого же исследования, у некоторых пациентов характерные симптомы коронавирусной инфекции появляются лишь спустя некоторое время после развития первых неврологических проявлений. По данным патологоанатомических исследований, у пациентов, умерших от последствий инфекции COVID-19, были выявлены признаки отека мозга.
Таким образом, специалисты сферы здравоохранения, работающие с COVID-19, должны быть насторожены в отношении возможного нейроинвазивного потенциала вируса. Далее будет описано несколько случаев поражения нервной системы у больных с COVID-19.
Источники:
- The neuroinvasive potential of SARS‐CoV2 may play a role in the respiratory failure of COVID‐19 patients
- Nervous system involvement after infection with COVID-19 and other coronaviruses
31 марта в журнале Radiology был описан случай COVID-19-ассоциированной острой некротизирующей геморрагической энцефалопатии. Данное состояние встречается редко и может быть ассоциировано с вирусными инфекциями, однако его связь с COVID-19 была установлена впервые. Первой пациенткой, демонстрирующей развитие энцефалопатии, стала женщина около шестидесяти лет с жалобами на кашель, лихорадку и помутнение сознания в течение трех дней. Диагноз новой коронавирусной инфекции был подтвержден методом ПЦР при исследовании мазка из полости носа. В цереброспинальной жидкости не было обнаружено ни бактериального роста, ни наличия вирусов простого герпеса 1 и 2 типов, вируса ветряной оспы и возбудителя лихорадки Западного Нила. Провести исследование цереброспинальной жидкости на предмет наличия SARS-CoV-2 не удалось. Компьютерная томография головы без введения контраста показала наличие симметричных участков просветления в медиальных отделах таламуса, а также нормальные данные ангиографии и венографии. На МРТ головного мозга были заметны участки усиления сигнала в таламусе, медиальных отделах височных долей и субинсулярных областях, свидетельствующие о геморрагии.
.

Рисунок 1
А. Изображение КТ головы без контраста показывает симметричные участки гипоаттенуации в медиальном таламусе (стрелки). В. Аксиальная венограмма демонстрирует нормальную проходимость венозной сосудистой сети, включая внутренние церебральные вены (стрелки). С. Ангиограмма в корональной плоскости показывает нормальное расположение базилярных артерий и проксимальных участков задних церебральных артерий.
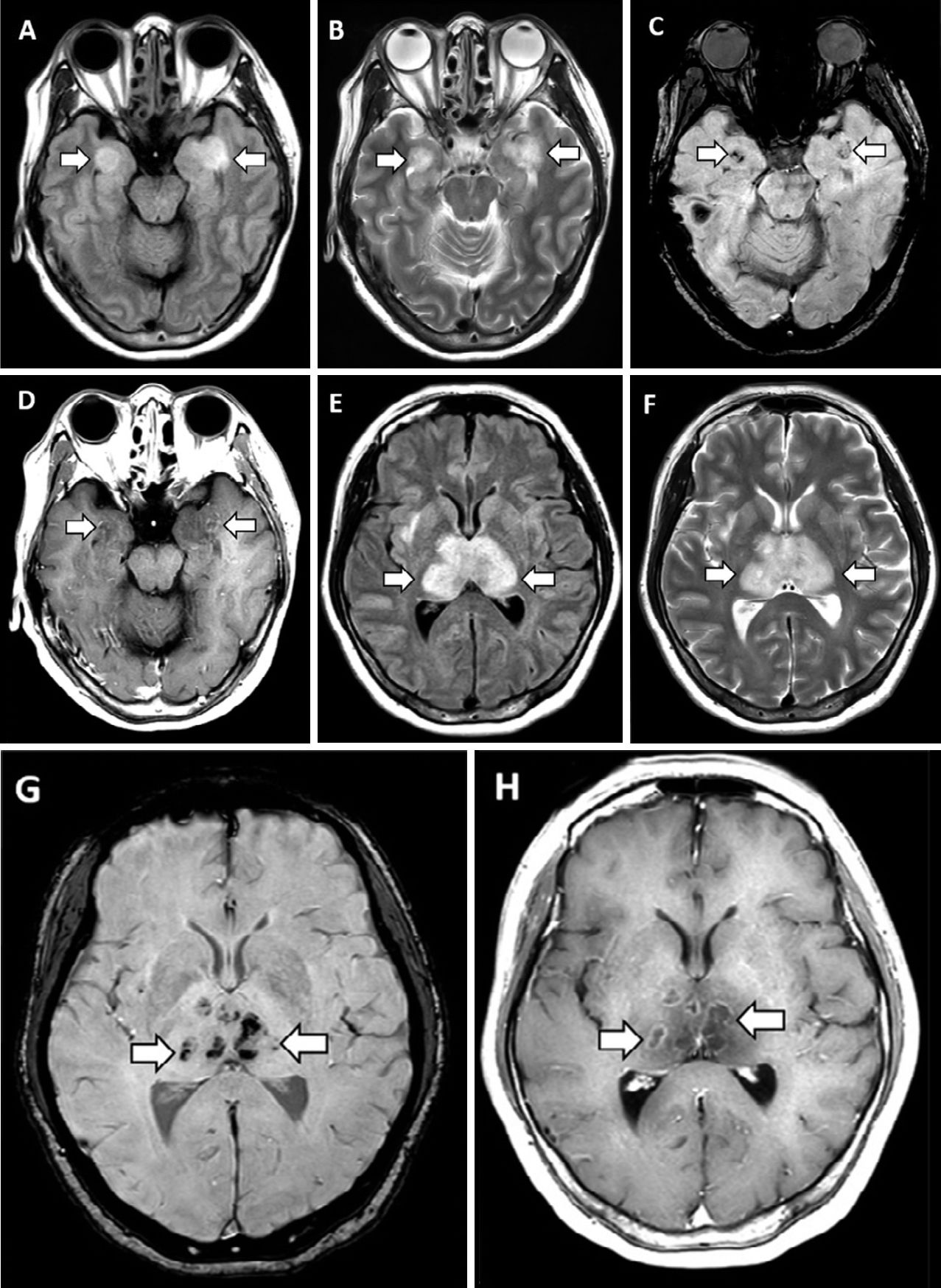
Рисунок 2
МРТ демонстрирует гиперинтенсивный сигнал в режиме T2-FLAIR в медиальных участках височных долей и в таламусе (А, В, E, F) с признаками кровоизлияния, проявляющимися снижением интенсивности сигнала на изображениях, взвешенных по магнитной восприимчивости (C, G), и усилением контуров на постконтрастных изображениях (D, H).
Полученные данные инструментальных исследований свидетельствуют о наличии острой некротизирующей энцефалопатии. Это редкое осложнение вирусных инфекций связано с развитием цитокинового шторма, который приводит к нарушению целостности гематоэнцефалического барьера. При этом не наблюдается инвазии вируса в головной мозг или демиелинизации. Данное состояние чаще описывают в педиатрической практике, но не исключено его развитие и у взрослых.
Источники:
- COVID-19–associated Acute Hemorrhagic Necrotizing Encephalopathy: CT and MRI Features
Позже в International Journal of Infectious Diseases был описан первый случай менингита и энцефалита, ассоциированных с COVID-19. Пациент 24 лет в конце февраля обратился к врачу с жалобами на слабость, головную боль и лихорадку. Врач предположил развитие гриппа и назначил ланинамивир и антипиретики. На пятый день заболевания пациент обратился в другую клинику в связи с ухудшением состояния, прошел рентгеновское исследование грудной клетки и анализ крови на наличие коронавирусной инфекции, анализ крови оказался отрицательным. На девятый день заболевания мужчина был найден в собственном доме в бессознательном состоянии, лежащим в собственных рвотных массах. По пути в стационар у пациента развились генерализованные судороги, продолжавшиеся одну минуту. Была заметна отечность в области шеи. По прибытию в стационар нарушение сознания пациента было оценено в 6 баллов по шкале комы Глазго (E4 V1 M1) с гемодинамической стабильностью. Анализ крови показал нейтрофильный лейкоцитоз с лимфопенией, высокий уровень С-реактивного белка. В бесцветной, прозрачной цереброспинальной жидкости были обнаружены мононуклеары и полиморфонуклеарные клетки, а методом ПЦР было выявлено наличие РНК SARS-CoV-2, анализ мазка из носоглотки при этом был отрицательным. В сыворотке крови не были обнаружены антитела типа IgM против вируса простого герпеса 1 типа и вируса ветряной оспы. Системная КТ не выявила отека мозга. КТ органов грудной клетки показала участки «матового стекла» в правой верхней доле и в обеих нижних долях. МРТ головного мозга показала гиперинтенсивные участки по стенке правого бокового желудочка и изменения сигнала в правой медиальной височной доле и гиппокампе, что предполагает возможность развития COVID-19-ассоциированного менингита и энцефалита.
.
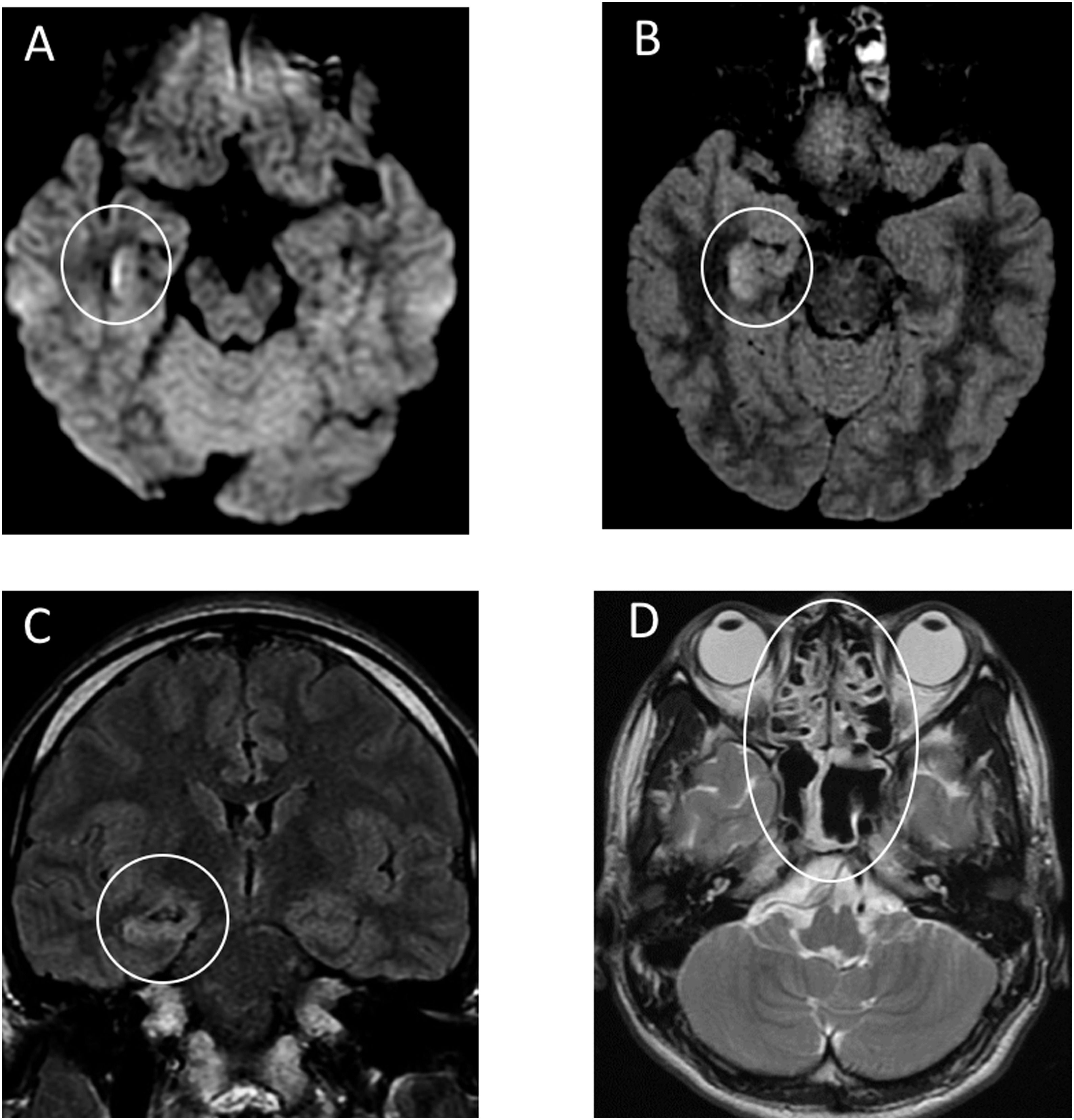
Рисунок 3 | МРТ головного мозга, проведенная спустя 20 часов после поступления пациента в стационар
А. Диффузионно-взвешенные изображения демонстрируют гиперинтенсивность по стенке нижнего рога правого бокового желудочка. В, С. Изображения в режиме FLAIR показывают изменения гиперинтенсивного сигнала в правой височной доле и гиппокампе с легкой гиппокампальной атрофией. Эти находки указывают на правый боковой вентрикулит и энцефалит в основном в правом мезиальном отделе височной доли и в гиппокампе. D. Т2-взвешенные изображения показывают пан-параназальный синусит.
В связи с обнаружением COVID-19 в цереброспинальной жидкости в данном случае можно говорить как о повышении проницаемости гематоэнцефалического барьера, так и о нейроинвазивном потенциале возбудителя коронавирусной инфекции.
Источники:
- A first case of meningitis/encephalitis associated with SARS-Coronavirus-2
Одним из характерных клинических симптомов новой коронавирусной инфекции является аносмия, иногда — в сочетании с гипогевзией. Причиной развития аносмии в случае вирусной инфекции принято считать застойные явления в слизистой оболочке полости носа, ведущие к обструкции носовых ходов и временной потере чувствительности. Однако у некоторых пациентов аносмия становится перманентной, что может быть связано с необратимым вирусным повреждением нейронов. Важно отметить, что АПФ2 — рецепторы, необходимые для инвазии SARS-CoV-2, — экспрессируются в обонятельном эпителии.
Особенности строения обонятельных областей исследуют методом МРТ. Основные находки на МРТ при аносмии, вторичной по отношению к инфекциям верхних дыхательных путей, — это снижение уровня сигнала, что говорит об уменьшении плотности нейронов, которая коррелирует с обонятельной функцией.
13 апреля в журнале Academic Radiology был представлен случай изолированной аносмии у пациента с новой коронавирусной инфекцией, подтвержденной методом ПЦР. Сообщается, что на МРТ обонятельных областей данного пациента интенсивность сигнала была нормальной, отсутствовали признаки застоя. Это говорит об отсутствии анатомических изменений, которые мог бы вызывать вирус SARS-CoV-2, а значит, нарушения обоняния обусловлены скорее функциональными изменениями, связанными с действием вируса.
.
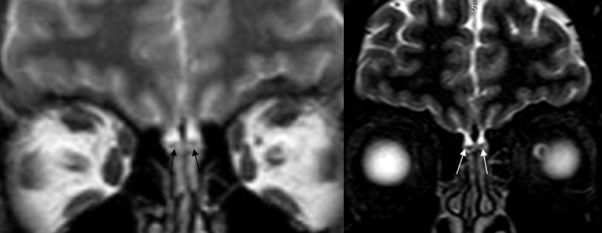
Рисунок 4
Нативные Т2-взвешенные изображения в коронарной плоскости МРТ 27-летнего мужчины с изолированной внезапно начавшейся аносмией и положительным ПЦР-исследованием на SARS-CoV-2 в острой фазе заболевания демонстрируют нормальные уровень и интенсивность сигнала от обонятельных луковиц без признаков заложенности носа (стрелки).
Для получения более подробных данных об этих изменениях авторами было предложено проводить комбинированные исследования, например, сочетание однофотонной эмиссионной компьютерной томографии с МРТ.
Источники:
- Olfactory Bulb Magnetic Resonance Imaging in SARS-CoV-2-Induced Anosmia: The First Report
1 апреля в журнале Lancet был описан первый случай синдрома Гийена-Барре, ассоциированного с COVID-19. В конце февраля 61-летняя женщина обратилась к врачу с жалобами на остро возникшую слабость в обеих ногах. Она вернулась из Уханя в конце января, но отрицала развитие у нее таких симптомов, как лихорадка, кашель, боль в груди и диарея. Функциональные показатели работы ее дыхательной системы были в норме, аускультация легких не выявила признаков патологии. Неврологическое исследование показало симметричную слабость (4/5 по шкале оценки мышечной силы MRC) и арефлексию в нижних конечностях. Симптомы прогрессировали: через три дня сила мышц составляла 4/5 для рук и 3/5 для ног. В дистальных отделах конечностей начала снижаться чувствительность к прикосновениям и уколам иглой. Исследование цереброспинальной жидкости на четвертый день после обращения показало нормальное количество клеточных элементов и высокий уровень белка. Проведенная на пятый день ЭНМГ показала задержку проводимости в дистальных отделах верхних и нижних конечностей и отсутствие F-волн, что свидетельствовало о наличии демиелинизирующей нейропатии. Женщине был поставлен диагноз: синдром Гийена-Барре.
На восьмой день у пациентки развились сухой кашель и лихорадка. КТ органов грудной клетки показала участки «матового стекла» в обоих легких. В мазках слизи из полости носа методом ПЦР была обнаружена РНК SARS-CoV-2. После проведенного курса лечения лопинавиром и ритонавиром состояние пациентки улучшилось. На 30 день с момента обращения восстановилась нормальная мышечная сила в руках и ногах, появились сухожильные рефлексы. У родственников, контактировавших с больной новой коронавирусной инфекцией, неврологических симптомов отмечено не было.
Авторы предполагают, что за развитие синдрома Гийена-Барре у данной пациентки ответственен именно COVID-19. Это вносит в перечень возможных механизмов поражений нервной системы еще один — аутоиммунные воздействия при инфицировании новым коронавирусом.
Таким образом, на данный момент в литературе уже были представлены случаи поражения структур нервной системы при инфицировании COVID-19 по трем основным механизмам: цитокиновый шторм, прямое повреждающее действие и аутоиммунное воздействие. Публикации новых клинических случаев позволят пролить свет на особенности этих механизмов. Уже сейчас становится ясно, что каждый специалист, работающий с COVID-19, должен быть насторожен в отношении возможного развития неврологических симптомов и вовремя их диагностировать.
Источники:
- Guillain-Barré syndrome associated with SARS-CoV-2 infection: causality or coincidence?
Развитие эпилепсии в этом случае не совсем верно считать ассоциированным с COVID-19 — пациентка имела постэнцефалитическую эпилепсию после другого вирусного заболевания и успешно контролировала возникновение эпилептических припадков в течение двух лет. Однако изменение течения заболевания после инфицирования коронавирусом заставляет задуматься о возможном влиянии новой вирусной инфекции на течение контролируемой эпилепсии.
78-летняя женщина поступила в отделение неотложной помощи с продолжающимися миоклоническими судорогами правой половины лица и тела. В анамнезе — артериальная гипертензия и постэнцефалитическая эпилепсия. В возрасте 76 лет женщина перенесла герпесвирусный энцефалит, который манифестировал с повторяющихся оральных автоматизмов и афазии в течение 6 часов. На ЭЭГ наблюдались перемежающиеся эпилептиформные разряды над левой височной долей, формирующие бессудорожный эпилептический статус. Эпистатус был успешно купирован, после чего сохранялась слабо выраженная афазия и небольшая слабость конечностей. С целью профилактики приступов пациентка принимала вальпроевую кислоту и леветирацетам, ввиду чего эпилептические приступы не проявляли себя в течение двух лет.
Утром 12 марта 2020 года у пациентки развился фокальный эпилептический статус без продромальных симптомов. Температура на момент госпитализации составляла 36,1 °C. Неврологический осмотр выявил легкую афазию, паралич правой половины лица, пронацию правой руки и спастическое отведение правой ноги. Пациентка демонстрировала продолжающиеся миоклонические судороги век правого глаза и верхней губы в течение двух часов. Терапия проводилась при помощи вальпроевой кислоты и мидазолама внутривенно. На ЭЭГ фиксировалась нерегулярная, высокоамплитудная дельта-активность, в основном локализованная в лобно-центрально-височной области слева.
.
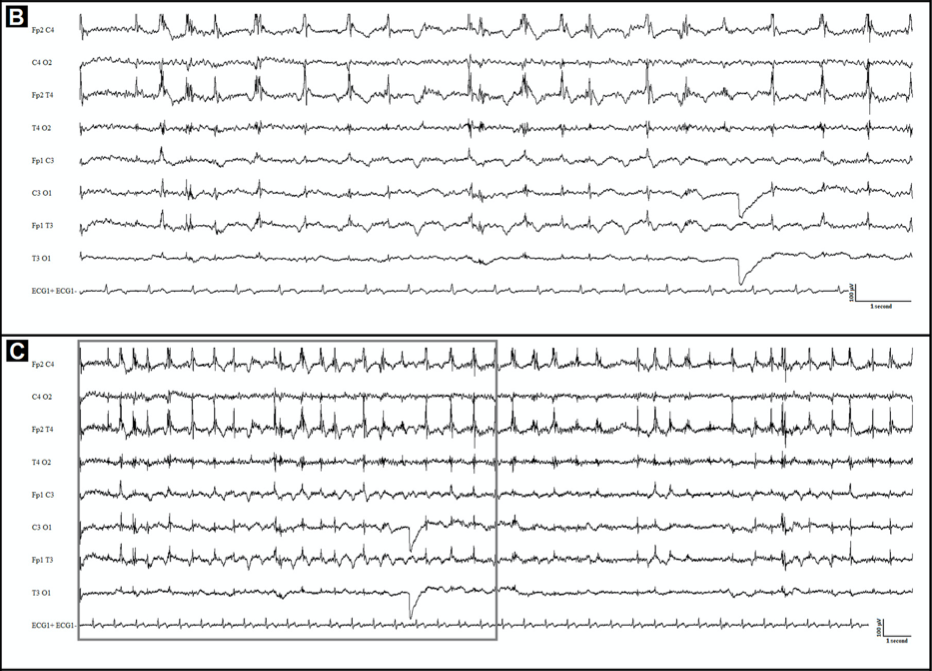
Рисунок 5
15 секунд (В) и 30 секунд (С) иктальной ЭЭГ (исследование проведено во время приступа). Отмечаются полуритмичные нерегулярные высокоамплитудные дельта-волны, в основном локализованные над левыми лобно-центрально-височными участками, сочетающиеся с ритмичными артефактами от мышечных сокращений, более заметными в правой лобно-височной проекции.
Противоэпилептическая терапия привела к регрессу эпистатуса. КТ головного мозга не выявила острой патологии, на МРТ головного мозга описывались очаги глиоза и атрофии височной и теменной долей слева, отсутствие новых патологических изменений и накоплений контрастного вещества. Рентген грудной клетки — без особенностей. Из лабораторных данных обращают на себя внимание лимфоцитопения и тромбоцитопения.
.
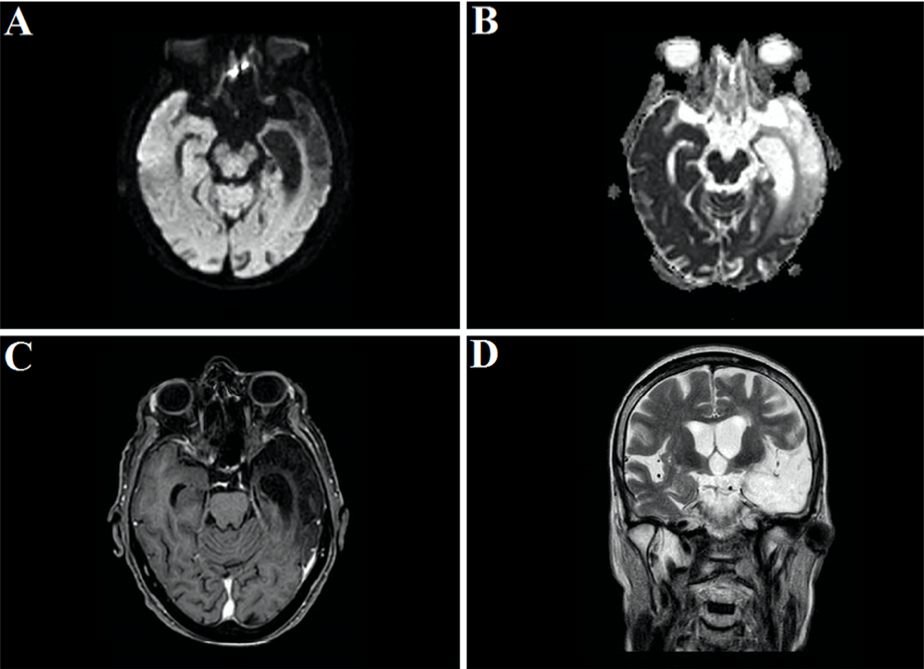
Рисунок 6
А. Аксиальные диффузионно-взвешенные изображения МРТ. В. Аксиальные изображения с измеряемым коэффициентом диффузии. С. Аксиальные Т1-взвешенные изображения после введения гадолиния. D. Т2-взвешенные изображения в коронарной плоскости. Изображения МРТ демонстрируют распространенный глиоз и атрофию, вовлекающую левую височно-теменную долю, и отсутствие новых повреждений ткани мозга.
12 часов спустя у пациентки развилась лихорадка без типичных для коронавирусной инфекции респираторных проявлений. Сатурация была в норме. Анализ крови демонстрировал дальнейшее снижение уровней лейкоцитов и тромбоцитов. C-реактивный белок находился на уровне 29,7 мг/л, прокальцитонин — 0,07 нг/мл. Начатая антибактериальная терапия не оказала влияния на лихорадку. Исследования крови и мочи не выявили наличия бактерий, грибов или нейротропных вирусов.
Из эпидемиологического анамнеза стало известно, что на предыдущей неделе пациентка виделась со своим сыном, который контактировал с людьми, позитивными по COVID-19, и до этого находился на превентивной изоляции. ПЦР мазков из носо- и ротоглотки выявила у женщины наличие COVID-19. Пациентка была переведена в инфекционное отделение, получала терапию по схеме лопинавир-ритонавир + гидроксихлорохин с положительным эффектом. Дальнейшие исследования легких не выявили интерстициальной пневмонии. Пациентка не получала оксигенотерапию, судорожные приступы не рецидивировали. 28 марта была выписана после двух отрицательных ПЦР мазков при отсутствии лихорадки.
В данном случае коронавирус, возможно, стал триггером к активации эпилептической активности у пациентки, перенесшей ранее постэнцефалитическую эпилепсию. Нужно отметить, что инвазию вируса в ЦНС установить не удалось, так как не были проведены спинномозговая пункция и ПЦР цереброспинальной жидкости. Пока что можно предполагать, что коронавирусная инфекция может являться тем триггером, который в отсутствие других симптомов может приводить к рецидивам некоторых заболеваний ЦНС.
Источники:
- Focal status epilepticus as unique clinical feature of COVID-19: A case report
Подводя итог, приводим инфографику с наглядным изображением частоты распространения основных неврологических симптомов, которые отмечались у пациентов с COVID-19 по всему миру.
.
Источники:
- Neurologic Manifestations of Hospitalized Patients With Coronavirus Disease 2019 in Wuhan, China
Нашли опечатку? Выделите фрагмент и нажмите Ctrl+Enter.
