Оперативное лечение воспаления тройничного нерва

Полиэтиологичный генез болевого синдрома, затрудняющий курацию пациентки.
Пациентка Ш., 63 года, поступила в 1 неврологическое отделение 07.06.2015.
Жалобы при поступлении на приступообразные жгучие, высокой интенсивности боли в области правой щеки, подбородка, уха справа, в области верхних и нижних зубов, боли в височно-нижнечелюстном суставе справа, с усилением во время разговора, приема пищи (пережевывания), умывания, с периодическими нарастаниями болевого синдрома в форме «прострелов», гиперсаливацию (больше по ночам), ухудшение ночного сна из-за болей.
Анамнез: В 2011 г. весной впервые появились нейропатические боли в зонах иинервации II и III ветви правого тройничного нерва. Проводилось лечение, включавшее курс финлепсина и лирики, а также были начаты процедуры ИРТ и магнитотерапия, которые отменены после выявления на МРТ фалькс-менингеомы в лобной области. Болевой синдром регрессировал в течение 3-х месяцев.
Весной 2014 г. – рецидив болевого синдрома. При обследовании выявлено повышение anti-VZV IgG (421.2 мЕд/мл, при норме менее 150) . Аnti-VZV IgM (отрицателен). Высыпания на коже отсутствовали, наличие H.zoster в анамнезе отрицает. Прошла 2 курса лечения гидрокортизоном в таблетированной форме (в апреле и июле 2014 г.), курс валтрекса, фамвира, циклоферона. В динамике после терапии : увеличение титра anti-VZV IgG (496.4 мЕд/мл), anti-VZV IgM (отрицателен). Болевой синдром регрессировал через пол года.
Длительное время в 2014 г. занималась протезированием зубов.
Настоящее ухудшение состояния с середины мая 2015 г., когда возобновились лицевые боли, нарастающие по интенсивности, «простреливающие», ограничивающие бытовую активность. При исследовании –продолжает нарастать титр anti-VZV IgG — 571.7 мЕд/мл ), выявлены anti-HSV (1 и 2 тип) IgG – 23.5 (положителен), anti-HSV (1 и 2 тип) IgМ – отрицателен, anti-EBV IgG-EBNA (яд.бел.) – 385.0 Ед/мл (положителен), anti-EBV IgM-VCA (капс.бел.) <10 (отрицателен), anti-EBV IgG-VCA (капс.бел.) (положителен). Начала прием валтрекса, циклоферона, фамвира, лирики. Ночами не могла спать из-за болевого синдрома. Госпитализирована в экстренном порядке.
В анамнезе: оперативные вмешательства: НАМ по поводу эндометриоза, принимает гормональную терапию (в форме геля); аппендэктомия. В 2009 г. — круговая подтяжка лица.
В детстве перенесла ветряную оспу, свинку, краснуху; частыми ОРВИ не страдала; во взрослом возрасте – дважды лакунарная ангина.
При поступлении предоставлены снимки :
КТ ВНЧС с функциональными пробами и мультипланарными реконструкциями от 26.11.14 г.: Состояние после вторичной частичной адентии, после протезирования. КТ-картина дегенеративных изменений правого ВНЧС с признаками подвывиха при функциональной пробе.
МРТ ВНЧС от 15.12.14 г.: МР признаки асимметрии ВНЧС. Картина парциальной вправляемой дислокации правого ВНЧС. Выраженные дегенеративные изменения правого суставного диска. МР-признаки остеоартроза и синовита правого ВНЧС. МР-признаки функциональной перегрузки верхней головки правой латеральной крыловидной мышцы.
МРТ сосудов головного мозга от 04.06.14 г.: патологические изменения магистральных артерий и вен головного мозга не выявлены.
МРТ головного мозга от 03.06.14 г.: картина объемного образования фалькса в лобной области (12*10 мм), вероятнее всего менингиомы. Мелкоочаговые изменения вещества мозга сосудистого характера.
КТ костей черепа от 07.11.14 г.: костно-деструктивные и объемные образования верхней и нижней челюсти не выявлены. Состояние после вторичной частичной адентии, после протезирования. КТ-картина дегенеративных изменений правого ВНЧС. Признаки объемного образования в области фалькса лобной области головного мозга, вероятнее менингеома. Локальное утолщение левой лобной кости (экзостоз? Компактная остеома?)
Объективно: Состояние удовлетворительное. Кожные покровы обычной окраски. Высыпаний в зоне локализации болей и в области слухового прохода справа нет. Отеков нет. В легких дыхание везикулярное, хрипов нет. ЧДД до 14 в минуту. Тоны сердца приглушены, ритмичные, шумы в сердце не выслушиваются, ЧСС 62 в минуту. АД 120/80 мм рт. ст. Живот мягкий, безболезненный при пальпации, симптомов раздражения брюшины нет, перистальтика выслушивается. Печень не выступает из-под края реберной дуги. Тазовые функции контролирует.
Неврологический статус: В сознании, контактна, ориентирована. Снижения фона настроения нет. Менингеальных знаков нет. Глазные щели D=S. Зрачки D=S. Фотореакции живые. Движения глазных яблок не ограничены. Нистагма нет. Нарушений поверхностной чувствительности на лице нет. Провоцируется болезненность при пальпации точки выхода 2 ветви тройничного нерва справа. Лицо симметрично. Глотание, фонация не нарушены. Язык по средней линии. Парезов нет. Сухожильные рефлексы средней живости, D=S. Нарушений чувствительности не выявлено. В позе Ромберга пошатывается. Координаторные пробы выполняет удовлетворительно с обеих сторон.
В анализах –умеренный лейкоцитоз : 11.38 10e9 /л (N: 4-9), без сдвига формулы; ускорение СОЭ: 20 мм/час
ЭКГ: Синусовый ритм с ЧСС 76 в мин. Горизонтальное положение ЭОС.
РЕНТГЕНОЛОГИЧЕСКОЕ исследование органов грудной клетки: Свежих очаговых и инфильтративных изменений не выявлено.
Консультирована инфекционистом : данных за острый инфекционный процесс и признаков персистирующей вирусной инфекции нет. Состояние возможно расценивать как постгерпетическую тригеминальную невралгию. Имеющееся повышение титра антител к VZV и EBV носят анамнестический характер (ранее перенесенная инфекция). Активная противовирусная терапия не показана. Необходимо проведение комплексной терапии для коррекции невропатического болевого синдрома.
Стоматологом высказано предположение о возможной компрессии конечных ветвей второй ветви тройничного нерва инородным телом (пломбировочный материал) у апикса 1.4 зуба, что было подтверждено при КТ верхней челюсти.
При проведении высокопольной МРТ головного мозга-в проекции передних отделов серпа определяется образование размерами до 13мм (менингеома). При прицельном исследовании ствола к нижним отделам правого тройничного нерва, несколько их деформируя, в области вырезки груббера, прилежит вена диаметром по кровотоку до 2мм. Картина менингиомы передних отделов серпа. МР-признаки нейроваскулярного конфликта правого тройничного нерва (см. рис 1)
Таким образом, выявлялся полиэтиологический генез болевого синдрома:
- Постгерпетическая нейропатия
- формирование тригеминального болевого синдрома вследствие раздражения второй ветви тройничного нерва с периферии (в результата контакта с пломбировочным материалом),
- тригеминальная невралгия вследствие компрессии корешка нерва веной в области мосто-мозжечкового угла,
- Не исключалось влияние и фалькс-менингеомы.
При ЭЭГ: Эпилептиформной активности, признаков межполушарной асимметрии на момент исследования не зарегистрировано как в фоновой записи, так и при проведении афферентных проб.
Учитывая возможность формирования тригеминального болевого синдрома как вследствие раздражения второй ветви тройничного нерва с периферии (в результата контакта с пломбировочным материалом), так и тригеминальной невралгии вследствие компрессии корешка нерва веной в области мосто-мозжечкового угла, показано проведение хирургического лечения по обеим нозологиям. Принято решение о поэтапном вмешательстве: в первую очередь — цистэктомия с резекций верхушки корня 14 зуба, затем микроваскулярная декомпрессия корешка тройничного нерва справа.
Пациенка получала лечение: но-шпа+анальгин+новокаин+реланиум; перфалган в/в, трамал, мильгамма в/м, лирика, валтрекс, амитриптилин, аугментин, глицин, ПК-мерц, гидрокортизон, циклоферон, фемивир, финлепсин в табл. На фоне проводимого лечения отмечалась умеренная положительная динамика в виде уменьшения интенсивности частоты болевых пароксизмов: пациентка могла разговаривать, принимать пищу.
Было проведено оперативное вмешательство — цистэктомия с резекций верхушки корня 1.4 зуба. Течение послеоперационного периода гладкое, отмечались флуктуации болевого синдрома, а через неделю – стойкое усиление. К терапии добавлен Финлепсин в дозе 300 мг /сутки, на фоне которого отмечался хороший обезболивающий эффект.
У пациентки возникли сомнения в необходимости нейрохирургического вмешательства. С целью решения вопроса о необходимости декомпрессии корешки тройничного нерва произведена отмена Финлепсина, после которой болевой синдром возобновился. Не оставалось сомнений в том, что больной показано проведение хирургического вмешательства – микроваскулярная декомпрессия корешка тройничного нерва справа с целью разрешения вазо-неврального конфликта и достижения стойкой ремиссии тригеминальной невралгии.
Проведено нейрохирургическое вмешательство (см. рис 2-3), в результате которого полностью купирован болевой синдром.
Статья добавлена 14 октября 2015 г.
Операция на тройничном нерве – поистине «ювелирная» работа, требующая невероятной внимательности. Одно неловкое движение, и человек может лишиться возможности проявлять эмоции и мимику из-за потери чувствительности лица.
Анатомия тройничного нерва
Тройничным нервом называется пятая (из двенадцати) пара черепных нервов, отвечающих за чувствительность лица, а именно, носа, рта и зубов. Его расположение не точечное, а разветвленное: и выше бровей, и в районе щек, и в области носа. Нерв потому и назван тройничным, потому что разделяется на три участка: верхний (глазничный), средний (верхнечелюстной) и нижний (нижнечелюстной).

Если любой из этих участков повреждается, развивается воспаление, перерастающее в тригеминальную невралгию или болезнь Фозергиля. Это сложное заболевание центральной нервной системы, которое сопровождается онемением (нарушением чувствительности) какой-то части лица. Например, это может быть потеря вкуса, неконтролируемое слезоотделение, резкие боли при попытке улыбнуться или состроить любую гримасу и т.д.
Стопроцентной причины воспаления тройничного нерва нет. Но есть предпосылки, которые могут поспособствовать развитию этого недуга.
- Переохлаждение лица.
- Механическое повреждение (удар, любая травма лица или головы).
- Аневризма сосудов.
- Менингит.
- Проблемы с зубами (даже через незалеченный кариес в организм может попасть инфекция, которая распространится по лицу и дойдет до тройничного нерва).
- Неправильный прикус (приводит к сдавливанию пучка нервов).
- Сотрясение мозга.
- Рассеянный склероз.
Самое страшное, что от невралгии тройничного нерва не застрахован никто. Приступ может возникнуть у совершенно здорового человека абсолютно внезапно, во время разговора, смеха, жевания и т.д.
Виды и методы лечения невралгии
Лицевую невралгию несложно диагностировать, основываясь даже только на симптомах пациента. Боль, отсутствие чувствительности в части лица или непроизвольное сокращение мышц – все это указывает на воспаление нерва. Хотя иногда дополнительно делают МРТ и ангиографию, чтобы выяснить причину болезни Фозергиля (опухоль или сдавливание нервов сосудов). Также пациенту рекомендуют посетить стоматолога. После того, как диагноз поставлен, определяются с методом лечения. Он будет зависеть от тяжести воспаления и его специфики.

Физиотерапия
Это не самостоятельный, а, скорее, вспомогательный метод лечения невралгии, который применяется дополнительно к остальным. Физиотерапия направлена на снижение интенсивности основных симптомов (приступообразная или ноющая боль), а не на устранение причины воспаления.
Из физиотерапевтических процедур больному могут назначить электрофорез, фонофорез, иглорефлексотерапию, электромагнитотерапию, импульсные токи и др.
Стоматологическая операция
Если во время диагностики выяснилось, что причиной невралгии стал пульпит, воспаление зубного канала или другие проблемы с зубами, то лечение пациент будет проходить у дантиста-хирурга. Чаще приходится делать стоматологическую операцию. Но иногда бывает достаточно просто снять старую пломбу и заново пролечить зуб.
Медикаментозное лечение
Оно обычно начинается еще до того, как ставится точный диагноз. Потому что анальгетики человек принимает без рецепта врача после появления болей. Ведь они могут быть постоянными и настолько мучительным, что не дают спать или выполнять простейшие действия: жевать, говорить, проявлять эмоции.

Врач кроме обезболивающих препаратов может назначить еще и противосудорожные, противовирусные, нейропротекторные и витаминные средства. В некоторых случаях приходится пропивать курс глюкокортикоидов (при активном воспалительном процессе).
Массаж
Еще один вспомогательный метод лечения тригеминальной невралгии. Назначается в период стихания болей (после курса определенных медикаментов). Массаж направлен на снятие мышечного напряжения, повышение тонуса и улучшение кровоснабжения. Особенно он полезен тем пациентам, которые сильно страдали от приступов боли и минимизировали мимику и движения лицом во время лечения.
Массаж должен проводить челюстно-лицевой специалист. Воздействие проводится на рефлекторные зоны: глаза, подбородок, нижняя челюсть. Это могут быть поглаживания, надавливания, легкие постукивания подушечками пальцев.
Внимание! При невралгии не следует заниматься самолечением! Нельзя греть или охлаждать ноющий участок лица, т.к. это может привести к нарушению кровообращения и только ухудшить течение болезни Фозергиля.
Показания и противопоказания к операции
Хирургическое вмешательство проводится при отсутствии эффекта от комплексной консервативной терапии. Это и есть основное показание. Целью операции является устранение причины воспаления или разрушения самого нерва как источника болевых приступов. Противопоказания к вмешательству неспецифичны: это несвертываемость крови, болезни сердца, острые инфекции, онкология.

Прогнозы операции при невралгии тройничного нерва зависят от причины воспаления и возраста больного. Если это молодой человек, у которого развилась тригеминальная невралгия вследствие травмы лица, то оперативное лечение с высокой вероятностью пройдет успешно, а вероятность рецидива будет сведена к нулю. У пожилых пациентов невралгия тройничного нерва часто вызывает необратимые процессы типа нарушения клеточного метаболизма, поэтому операция помогает не всегда, и боли могут возвращаться.
Способы оперирования тройничного нерва
На сегодняшний день известно три основных типа операции при болезни Фозергиля. Некоторые из них относятся к малоинвазивным, и в некоторых странах их считают процедурами. Но техническая сложность все же дает право называть это полноценными операциями.
Микроваскулярная декомпрессия
Самый распространенный тип вмешательства, т.к. причиной невралгии нерва в 80% случаев оказывается его сдавливание артерией или веной. Если это подтверждается во время ангиографии, то проводится микроваскулярная (микрососудистая) декомпрессия.

Это открытая операция. Разрез производится в области ушной раковины. Врач манипулирует увеличительными приборами, чтобы обнаружить место сдавливания нерва. Для его высвобождения необходимо отвести расширенные сосуды в сторону и установить разделительную прокладку. Она будет препятствовать сдавливанию нерва и его раздражению.
Главное преимущество микроваскулярной декомпрессии – сохранение тройничного нерва. Он почти не затрагивается, а значит, риски осложнений, связанные с потерей чувствительности или параличом, минимизированы. Недостаток этой операции заключается в том, что она открытая. А это кровопотери, инфицирование, шрамы. Цена микроваскулярной декомпрессии варьируется и начинается с 20 тысяч рублей.
[flat_ab id=”9″]
Чрескожная радиочастотная абляция
Это именно такой способ хирургического лечения болезни Фозергиля, который не требует открытого вмешательства и выполнения разрезов. Цель этой операции – частичное «обезвреживание» нерва путем его нагревания.
Операция проходит в режиме онлайн-рентгенографии. В области около рта пациента врач вводит иглу и перемещает ее к тройничному нерву. Затем кончик иглы нагревают и касаются им нервных корешков. Это приводит к повреждению нерва, но не уничтожает его целиком. Для такой манипуляции обычно хватает местной анестезии. По времени все занимает 30-40 минут. Стоимость чрескожной радиочастотной абляции тройничного нерва начинается с 20 тысяч рублей.

Стереотаксическая радиохирургия
Или методика Гамма-нож. На пораженный нерв производится радиационное излучение определенной интенсивности, достаточной для повреждения нервных корешков. Воздействие четко направлено, поэтому окружающие ткани не страдают. Операция не требует обезболивания и не вызывает осложнений. В этом и заключается ее преимущество.
Недостатки у радиохирургии тоже есть. Во-первых, это длительность лечения. Одной процедуры будет недостаточно: придется пройти целый курс длиной в несколько недель. Во-вторых, стоимость. Комплексная операция, состоящая из нескольких процедур, обойдется в 150-200 тысяч рублей.
Восстановление после операции
Малоинвазивные методы (радиочастотная абляция и Гамма-нож) не требуют пребывания в клинике. Человек сразу отправляется домой. Оставаться под наблюдением врачей приходится пациентам, которым была проведена микрососудистая декомпрессия. Это займет примерно 10 дней, пока будут заживать швы.
Боли, которые сопровождают пациента, перенесшего операцию по микроваскулярной декомпрессии тройничного нерва, не связаны с невралгией. Это послеоперационные спазмы от повреждения тканей. Прием обезболивающих и спазмолитиков поможет справиться с приступами в период реабилитации. Постепенно боли утихнут, и пациент поймет, что они не были связаны с тройничным нервом.
Иногда после той или иной операции человеку дополнительно требуется еще и курс консервативной терапии, куда тоже относится и массаж, и прием медикаментов, и физиотерапия. Это поможет не только восстановиться после вмешательства, но и закрепить его результаты.
В статье представлены подходы к дифференциальной диагностике, новым методам инструментальных исследований и принципам хирургического лечения пациентов с невралгией тройничного нерва
Введение
Невралгия тройничного нерва (НТН) — заболевание, которое чаще проявляется в возрасте старше 50 лет и характеризуется внезапными, мучительными болями в зоне иннервации тройничного нерва (ТН). Встречаемость заболевания составляет 3–4 человека из 100 тыс. и в 1,5 раза чаще наблюдается у женщин [1]. Основной причиной возникновения истинной тригеминальной невралгии является компрессия корешка ТН непосредственно в области ствола головного мозга, в большинстве случаев обусловленная артериальным сосудом, реже — венозным [2–4]. Причиной симптоматической НТН могут быть новообразования (менингиома, невринома, эпидермоидная киста и др.) и сосудистые мальформации мосто-мозжечкового угла.
Диагностика, дифференциальная диагностика НТН
Для оценки выраженности болевого синдрома у пациентов с НТН в клинической практике чаще всего применяют следующие шкалы: вербальную описательную шкалу оценки боли (Verbal Descriptor Scale), модифицированную лицевую шкалу боли (Faces Pain Scale), а также визуальную аналоговую шкалу (Visual Analogue Scale). Для установления диагноза НТН используются диагностические критерии Международного общества головной боли (International Headache Society — IHS), представленные в последней классификации 2018 г. — ICHD-III (The International Classification of Headache Disorders) [1]:
Повторяющиеся приступы односторонней боли в области лица, распространяющиеся в зоне иннервации одной или более ветвей ТН и отвечающие критериям В и С.
Боль имеет по меньшей мере одну из следующих характеристик:
длительность от доли секунды до 2 мин;
выраженная интенсивность;
внезапно возникающая, похожая на «разряд электрического тока», стреляющая, колющая.
Боль может быть спровоцирована воздействием на триггерные точки или при влиянии триггерных факторов (еда, разговор, умывание лица, чистка зубов).
Боль не связана с другими причинами.
Характерными особенностями НТН являются также стереотипные приступы боли у каждого пациента, отсутствие неврологической симптоматики в межприступный период и положительный эффект от приема карбамазепина в дебюте заболевания.
Дифференциальная диагностика НТН является основой успеха ее хирургического лечения. К необходимому «минимуму» заболеваний, с которыми необходимо дифференцировать НТН, относятся следующие заболевания, сопровождающиеся орофациальной болью: тригеминальные автономные цефалгии, дисфункция височно-нижнечелюстного сустава, заболевания ЛОР-органов, мышечно-скелетная боль, тригеминальный деафферентационный синдром, языкоглоточная невралгия, невралгия ушного узла, невралгия затылочного нерва и др. Приведенный неполный список лишь подчеркивает важность скрупулезного анализа схожих с НТН заболеваний с целью оптимизации дальнейшей тактики лечения больных.
Лечение НТН всегда начинается с консервативной терапии, основу которой составляют препараты карбамазепина. Его применение в дебюте истинной тригеминальной невралгии приводит к регрессу болевого синдрома у 90% больных [5]. При этом существует вариабельность чувствительности пациентов с НТН к различным препаратам, содержащим действующее вещество — карбамазепин, поэтому относительная неэффективность одного лекарственного средства не может говорить в пользу отказа от его приема в различных вариантах и комбинациях. При адекватном подборе дозы карбамазепинсодержащего препарата может наблюдаться выраженный положительный эффект на протяжении длительного времени с отсутствием болевых пароксизмов, а в ряде случаев — стойкая ремиссия.
Нейровизуализация при невралгии тройничного нерва
Во всех случаях подтверждение наличия нейроваскулярного конфликта (НВК) у пациентов с НТН осуществляется с помощью магнитно-резонансной томографии (МРТ) головного мозга с Т2 взвешенными изображениями. Применяются программы МРТ с использованием импульсных последовательностей FIESTA (более ранняя версия — DRIVE), а также 3D-T2-FSE — трехмерной взвешенной по Т2 быстрое спин-эхо. При симптоматической НТН в зависимости от вида и локализации НВК проведение МРТ головного мозга преследует различные цели. Данный метод обеспечивает визуализацию топографии цистернальной части корешка ТН и в подавляющем большинстве случаев объективизирует вид и расположение компримирующего его сосуда. В первую очередь при симптоматической НТН нейровизуализация с помощью МРТ необходима для исключения объемного образования как одной из возможных причин тригеминальной невралгии. По данным P.J. Jannetta et al. [3], у 15% пациентов с классической НТН МРТ головного мозга выявляет другую, нежели НВК, причину. Это могут быть новообразования основания черепа, такие как менингиомы петрокливальной локализации, эпидермоидные кисты понто-медуллярной цистерны, вестибулярные шванномы либо демиелинизирующие заболевания (например, рассеянный склероз).
Длительное время выполнение предоперационных МРТ головного мозга с использованием импульсных последовательностей DRIVE/CISS у пациентов с НТН считалось достаточным для подтверждения диагноза. Однако визуализация НВК с использованием данных нейровизуализационных режимов не отвечает на несколько важных вопросов. Во-первых, не всегда очевидно наличие самого конфликта. Во-вторых, при применении данных режимов МРТ практически невозможно указать с высокой точностью тип компримирующего сосуда (артерия или вена). Таким образом, возникает необходимость применения дополнительных методов нейровизуализации, увеличивающих чувствительность диагностики НВК. К таковым относятся новые используемые нами протоколы, внедренные в клиническую практику НМИЦ нейрохирургии им. акад. Н.Н. Бурденко с начала 2018 г. К ним относится последовательность Т2-СICE, впервые предложенная Р. Avelar et al. [6]. Данный вариант МРТ-исследования подразумевает «сведение» классической импульсной последовательности FIESTA при МРТ головного мозга и магнитно-резонансной ангиографии. Результатом программной обработки полученных данных с анализом скорости кровотока в церебральных сосудах, прилежащих к корешку ТН, является ответ на вопрос о типе данного сосуда (артерия или вена). Высокая достоверность полученной информации не подвергается сомнению, поскольку использование Т2-СICE при МРТ с учетом скорости кровотока позволяет хорошо визуализировать все артерии на основании черепа путем «окрашивания» их в цвета желтого и белого спектров. Таким образом, последовательность CICE при выполнении МРТ головного мозга высокоэффективна с точки зрения ответов на вопросы: что компримирует ТН, на каком уровне и на каком протяжении. Полученная информация, безусловно, имеет большое значение для дальнейшего планирования нейрохирургической операции, поскольку позволяет оценить анатомическое строение вен мосто-мозжечкового угла, а следовательно, возможность безопасного «выключения» одной из них из церебрального кровотока для обеспечения эффективной васкулярной декомпрессии. На рисунке 1 показаны отличия новой методики и «классической». Отмечается «пересечение» корешка ТН сосудом справа (желтая стрелка). С учетом окрашивания сосуда в цвета темного спектра данный сигнал соответствует кровотоку в венозном сосуде. Для сравнения визуализирован кровоток в основной (ОА) и внутренних сонных артериях (ВСА) с двух сторон, наблюдается яркое желтое окрашивание.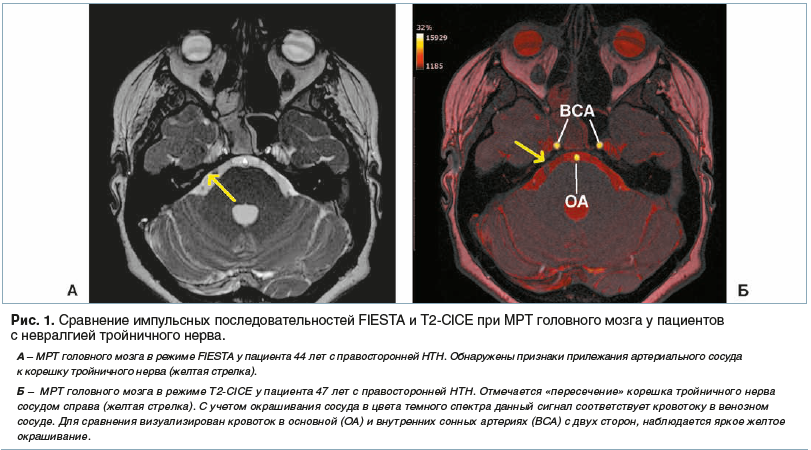
Хирургическое лечение невралгии тройничного нерва
Среди всех методов лечения НТН васкулярная декомпрессия ТН — единственный патогенетически обоснованный метод, поэтому он является методом выбо-
ра [5] хирургического лечения при всех видах васкулярных компрессий черепных нервов.
Показанием к хирургической васкулярной декомпрессии является факт установления клинического диагноза идиопатической НТН, подтвержденный с помощью современных методов нейровизуализации. Противопоказаниями для данного метода являются:
наличие тяжелой сопутствующей соматической, неврологической или психиатрической патологии, делающей невозможным проведение нейрохирургической операции;
отказ пациента от хирургического вмешательства.
Целью нейрохирурга при васкулярной декомпрессии является устранение НВК в месте слияния корешка
ТН в области варолиевого моста. Основным и единственным оперативным доступом, который используется для достижения этой цели, является ретросигмовидный субокципитальный доступ. При обнаружении НВК в ходе операции проводятся разобщение сосуда и корешка ТН, установка между ними протектора, с помощью которого и достигается васкулярная декомпрессия. Два
последующих клинических примера (рис. 2, 3) иллюстрируют хирургические нюансы проведения данной операции.
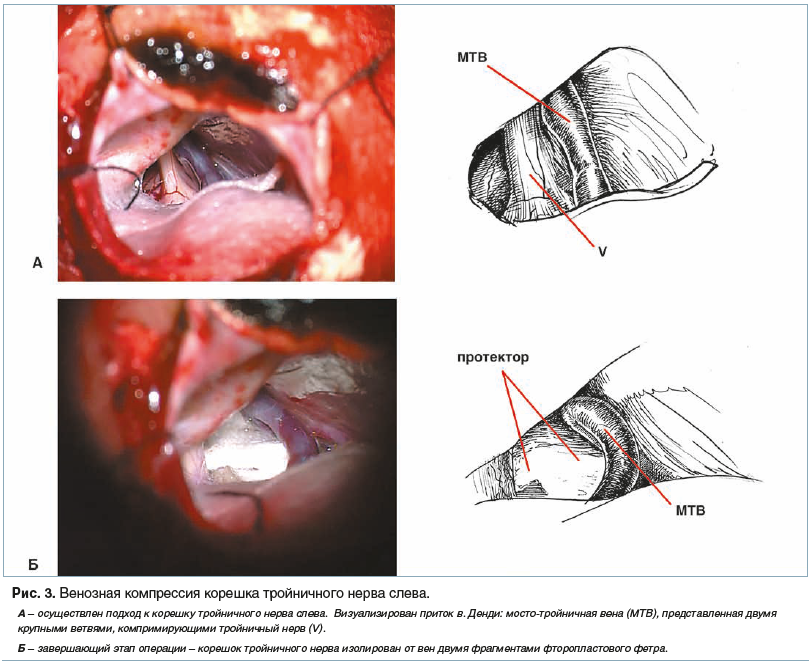
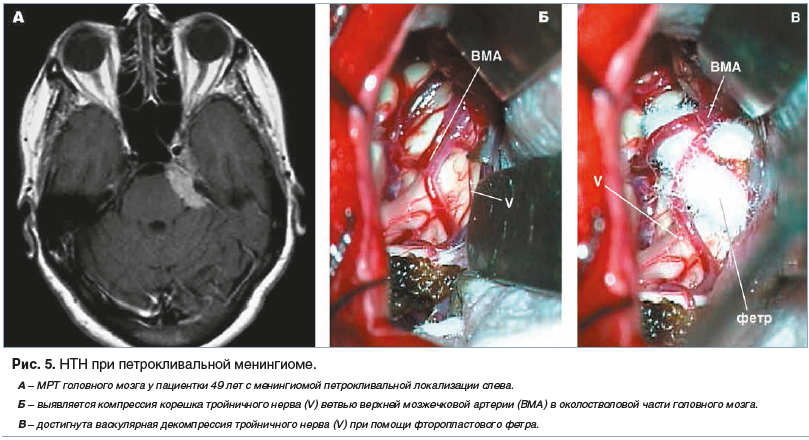
Основным критерием для постановки диагноза симптоматической НТН является наличие органического поражения головного мозга (опухоли, мальформации, эпидермоидной кисты, рассеянного склероза), верифицированного по данным МРТ и при оперативном вмешательстве в области задней черепной ямки. Приведенные примеры (рис. 4, 5) отражают варианты тактики нейрохирурга в зависимости от анатомических соотношений опухоли головного мозга, корешка тройничного нерва и сосудов мосто-мозжечкового угла.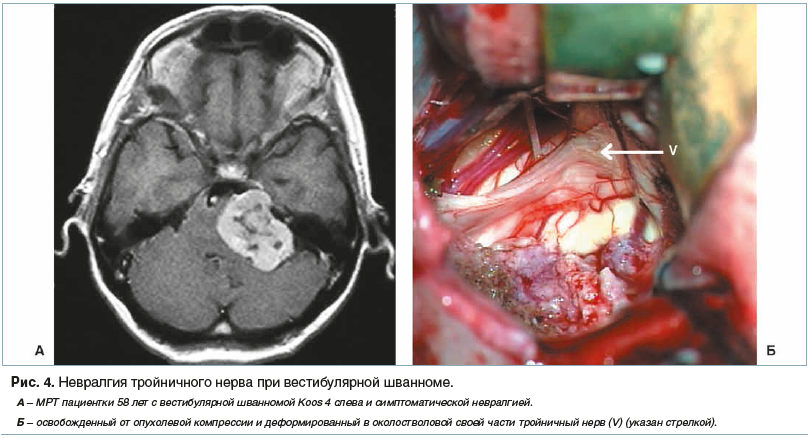
Обсуждение
Правильная постановка диагноза является первым шагом к выработке оптимальной тактики лечения пациентов с болевым синдромом в области лица. В случае подтверждения диагноза НТН специалисту, как правило, удается донести полноту информации об оптимальном лечении данного заболевания пациенту и его родственникам, обосновать хирургическое лечение как единственно возможный метод, устраняющий причину страданий больного. Это позволяет снизить время выраженной дезадаптации и инвалидизации пациента, связанные с мучительной болью в области лица и приемом противосудорожных препаратов, отрицательно влияющих на самочувствие и качество жизни. В большинстве случаев отсутствие эффекта от проводимой фармакотерапии либо развитие побочного действия принимаемых средств, делающих их прием невозможным у больных с обоими вариантами классической НТН, является показанием для проведения васкулярной декомпрессии ТН. Данный вид лечения является этиопатогенетическим для этого заболевания, поскольку позволяет добиться полного избавления пациентов от боли в 95% случаев [7].
У больных с болевым синдромом в области лица, не характерным для тригеминальной невралгии, важным этапом представляется своевременное направление на патогенетическое лечение, что позволяет избежать непоказанного оперативного лечения и связанных с ним возможных рисков и осложнений, а также не дискредитировать высокоэффективный нейрохирургический метод лечения НТН.
В этой связи стоит еще раз подчеркнуть важность правильного использования имеющихся вариантов МРТ головного мозга. Данное исследование важно для обнаружения органического поражения головного мозга, в первую очередь новообразований в области мосто-мозжечкового угла, нейровизуализации анатомических взаимоотношений между церебральными сосудами и непосредственно ТН в области ствола мозга, которые могут стать причиной развития НТН. Однако следует помнить, что диагноз НТН всегда устанавливается в соответствии с клиническими критериями, представленными в Международной классификации ICHD-III [1].
Заключение
Практический опыт нейрохирургического лечения пациентов в НМИЦ нейрохирургии им. акад. Н.Н. Бурденко показывает, что малейшее сомнение в соответствии болевого синдрома у пациента критериям НТН является противопоказанием к дальнейшему хирургическому лечению и началом кропотливого уточнения истинной причины имеющегося болевого синдрома в области лица. На данном этапе ведения больных с прозопалгиями крайне важным является междисциплинарное взаимодействие специалистов разного профиля, в клинической практике которых наблюдаются пациенты с орофациальной болью. Без тесного взаимодействия с такими специалистами в настоящее время невозможно представить успех нейрохирурга при лечении больных с поражением черепных нервов различной этиологии.
