Остеохондроз поясничного отдела это воспаление
Почти 80% людей ежегодно испытывают боли в пояснице. В этот процент попадают все люди вне зависимости от их возраста и рода занятий. Этиология болевого синдрома может быть разнообразной, но основная причина возникновения боли в позвоночнике – это развитие у человека остеохондроза. С каждым годом этому заболеванию подвергается все большее количество человек. Связано это с тем, что в современном мире люди ведут малоподвижный образ жизни и занимаются сидячей работой. Также нужно заметить, что это заболевание с каждым годом «молодеет», и справиться с ним становится все труднее.
Воспаление остеохондроза
Болезнь осложняется, когда возникает воспаление при остеохондрозе. Симптомы становятся более неприятными. В статье разберемся, как лечить такое явление.
Остеохондроз – что это такое?
Многие специалисты утверждают, что наиболее частым симптомом при этой патологии является дорсалгия – периодические неспецифические боли в области спины. Сложность описания этого заболевания возникает от того, что для полного обследования и эффективного лечения остеохондроза необходимо большое количество специалистов разнообразных профилей – нейрохирургов, неврологов, ортопедов. Нередко встречаются случаи, когда пациент, имеющий остеохондроз, обращается к врачу-кардиологу и жалуется на сердце — это связано с тем, что проявления остеохондроза могут быть похожи даже на нарушения работы сердца.
Остеохондроз позвоночника впервые был назван так в начале двадцатого века. Под этим термином подразумевались дегенеративно-воспалительные процессы, происходящие в двигательном сегменте позвоночника — это два соседних позвонка с прилегающим к ним позвоночным диском. Такая конструкция помогает человеку сгибать, разгибать и вращать туловище вовсе стороны.
Остеохондроз – заболевание достаточно распространенное, могущее поразить любого человека
Благодаря разнообразным факторам межпозвоночные диски теряют свою эластичность, что приводит к затруднению движения, а также к болевому синдрому. Дегенеративное разрушение начинается с межпозвоночного диска. Если пациент вовремя не обратит внимания на заболевание, разрушение и воспалительный процесс переходят на близлежащие позвонки. В этом случае лечение будет проходить более длительно и сложно.
Такие дегенеративно-воспалительные процессы могут начаться абсолютно в любой части хребта. Наиболее часто наблюдается остеохондроз поясничной части, поскольку именно на этот отдел приходится наибольшая нагрузка.
Симптомы
Признаки остеохондроза в области поясницы.
- Основной симптом – боли в области поясницы. Болевой синдром при этом может быть выражен как резкими, так и периодическими ноющими болями в пояснице. При этом он может быть усиливаться во время движения.
- При запущенном остеохондрозе, когда воспалительные процессы начинают поражать близлежащие ткани, у пациента могут наблюдаться онемение и потеря чувствительности в нижних конечностях, а в самых тяжелых случаях – атрофия мышц.

Остеохондроз в пояснице характеризуется болями в этой области, а также потерей чувствительности в ногах
Следующий по распространенности вид этой патологии – остеохондроз шейного отдела позвоночника. Такая высокая «встречаемость» этого вида остеохондроза связана с тем, что все больше людей выбирают для себя сидячую работу, находясь при этом в дискомфортном для шеи положении. Такие нагрузки приводят к развитию воспалительного процесса в шейном отделе.
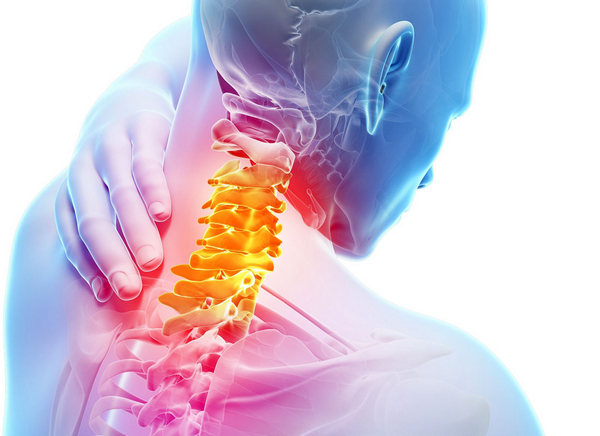
Такая патология в шее развивается довольно часто, поскольку это самая подвижная часть хребта
Развивающийся остеохондроз шеи имеет несколько основных признаков:
- периодические головные боли;
- головокружения;
- нарушения резкости зрения, а также ухудшение слуха;
- появление перед глазами эффекта затуманенности или мелькающих мушек;
- болевые синдромы, переходящие в области затылка, иногда — в область ключиц или плеч;
- ощущение покалывания в верхних конечностях, а также потеря чувствительности.
В области грудной клетки дегенеративно-воспалительные процессы встречаются редко. Связано это с тем, что этот отдел является менее подвижным, нежели поясничный или шейный, а также на него не оказывается особенно сильной нагрузки даже при длительном нахождении в положении сидя. Несмотря на это, остеохондроз грудного отдела все же встречается, и как правило пациенты принимают это заболевание за нарушения работы сердца из-за сильной схожести симптомов:
- болевой синдром возникает под грудиной или между лопаток – такие боли чаще всего усиливаются во время двигательной активности, а иногда даже при дыхании;
- возможны нарушения чувствительности кожи.
Прямым симптомом, указывающим на остеохондроз, является возникновение сильных болей при надавливании на пораженные участки позвоночника и область вокруг них.
На фоне остеохондроза любого отдела нередко возникают воспаления, которые, как правило, связаны с нервными корешками, отходящими от спинного мозга. При каких-либо нарушениях хребта они могут пережаться, что и вызывает воспалительный процесс, сопровождающийся довольно сильной болью.
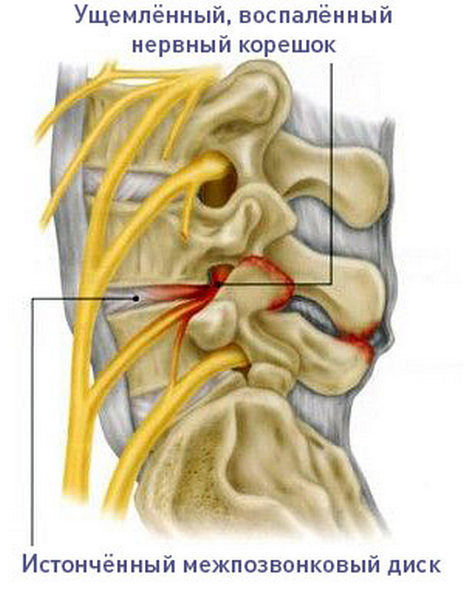
На фоне остеохондроза могут развиться воспаления нервных корешков
Случается, что воспаляется и сам позвоночник, однако с остеохондрозом это не связано. Воспаление позвоночного столба иначе называют болезнью Бехтерева, которая в свою очередь развивается из-за нарушений на генетическом уровне, и никакие процессы извне не могут повлиять на начало ее развития.
Причины развития и группы риска
Человеческий позвоночник является достаточно прочным механизмом, и для того, чтобы его повредить, необходимо сильное и длительное воздействие на него. Если пациент, имеющий остеохондроз на начальной стадии, будет проинформирован о возможных причинах и факторах риска, то он сможет предотвратить дальнейшее развитие его болезни.
Вероятные причины развития остеохондроза.
- Отсутствие двигательной активности. Если человек ведет малоактивный образ жизни, в его теле замедляется кровообращение, и кровь не может достаточно питать все элементы позвоночного столба.
- Слишком серьезные физические нагрузки, которые не контролируются специалистом, также очень вредны для позвоночника и могут привести к дальнейшему развитию остеохондроза, так как чрезмерная нагрузка может травмировать межпозвоночный диск.
- Долгое нахождение в некомфортном положении также сильно нагружает позвоночник. Человек, имеющий сидячую работу, должен тщательно организовывать свое рабочее место, чтобы ему было максимально удобно.
- Частые стрессы могут стать причиной остеохондроза – постоянно напряженные мышцы могут стать причиной спазмов, вследствие которых пережимаются сосуды позвоночника, не давая им достаточно питать позвоночный столб кровью.
- Наличие лишнего веса и вредных привычек могут стать причиной нарушения микроциркуляции в сосудах, что в свою очередь будет влиять на недостаточное питание кровью позвоночного столба.
- Употребление малого количества воды может негативно повлиять на эластичность межпозвоночных дисков, что со временем приведет к их травматизации.
- Наследственный фактор – у человека может быть генетически заложено преждевременное изнашивание ткани кости и хряща. Если несколько поколений в семье человека страдали от этого заболевания, значит, он находится в группе риска.
- Травмы спины и шеи – если пациент перенес какие-либо травмы позвоночника, они могут дать всевозможные осложнения, в числе которых – развитие остеохондроза в месте травматизации.
- Перенесенные инфекции или прием каких-либо лекарственных средств может негативно повлиять на состояние позвоночника.
Группа риска развития остеохондроза очень обширна, и в нее входят люди самых различных профессий. Главным образом в группе риска находятся те, кто постоянно подвержен сильным нагрузкам на позвоночник – это спортсмены, грузчики, строители, а также люди, имеющие сидячую работу.
Стадии заболевания и осложнения
Все стадии остеохондроза впервые были подробно описаны в 1971 году. Это описание помогает понять, как именно ведет себя заболевание на разных стадиях.
Таблица. Стадии остеохондроза.
| Стадия | Описание |
|---|---|
| Стадия первая | Начинается постепенная деформация межпозвоночных дисков. На этой стадии деформация является незначительной, ядро сдвигается только в пределах самого диска, который в свою очередь теряет свою упругость. На этом этапе боли бывают редкими и незначительными, пациент может не обратить на это никакого внимания, так как болевой синдром его не беспокоит. |
| Стадия вторая | На этой стадии происходит постепенное ослабление связок, окружающих пораженный диск. В самом диске могут появляться микротрещины. Соседние позвонки начинают постепенно наседать друг на друга, из-за чего пациент может испытывать сильную острую боль, особенно во время движения. |
| Третья стадия | На этой стадии межпозвоночный диск подвергается полному повреждению, ядро диска при этом выпячивается за пределы позвонков, образуя межпозвоночную грыжу. На этом этапе чаще всего начинается ущемление близлежащих нервных пучков, что делает болевой синдром более выраженным. |
| Четвертая стадия | На последней стадии заболевания дегенеративно-воспалительный процесс затрагивает все имеющиеся вблизи поражения ткани. Чаще всего пораженный сегмент позвоночника полностью теряет свою подвижность. |
Остеохондроз может вызвать ряд осложнений. Деформация межпозвоночного диска и выпячивание грыжи может приводить к сдавливанию спинного мозга. Это состояние является очень тяжелым, так как такое давление может привести человека к обездвиживанию и инвалидности.
Также достаточно часто встречаются поражения нервных корешков вследствие их компрессии или вовлечения их в воспалительный процесс. При этом процессе могут возникнуть такие проблемы, как межреберная невралгия, потеря чувствительности в верхних и нижних конечностях, нарушения движений и даже неправильная работа различных внутренних органов.
Также воспалительный процесс может затронуть крупные нервы, например, седалищный. Это осложнение может привести к возникновению различных заболеваний мочеполовой системы и даже бесплодию.
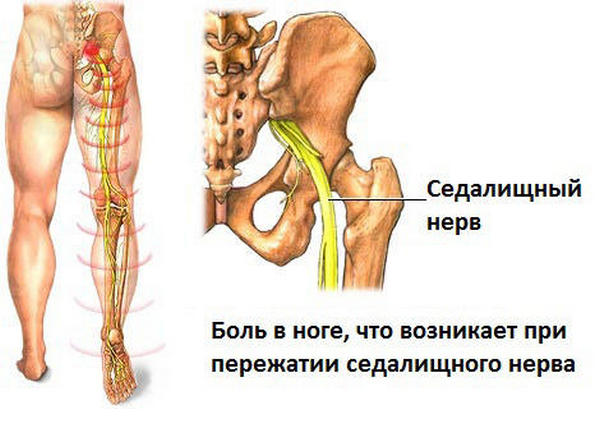
Воспаление может затронуть и седалищный нерв, что часто приводит к очень тяжелым осложнениям
Сдавление кровеносных сосудов при выпячивании грыжи может также повлечь за собой ряд различных осложнений. В таком случае больше всего страдает головной мозг человека, так как он недополучает достаточное количество кислорода, которое должно поступать вместе с кровотоком. При таком состоянии пациент может наблюдать ухудшения слуха, падение зрения и другие нарушения, связанные с работой мозга. В особенно сложных случаях пациент испытывает затруднения при дыхании и ощущает сбои в сердечном ритме.
Что человек может сделать самостоятельно?
Обычно человек испытывает симптоматику остеохондроза и воспаления после сильного переохлаждения, высокой физической активности, неудобного сна или длительного нахождения в неудобном положении. В этих случаях пациент может испытать симптомы остеохондроза, даже если раньше это заболевание его не беспокоило. Если патология оставлена без внимания, дегенеративно-воспалительные процессы начинают активно прогрессировать, а симптоматика усиливаться. Пациент начинает испытывать постоянные боли, из-за чего снижается его работоспособность. Именно поэтому человеку необходимо обратиться за лечением еще при самых ранних признаках развития остеохондроза.
Если не лечить остеохондроз, воспаление будет усиливаться
Если остеохондроз уже начал развиваться, то полностью вылечить патологию уже невозможно. Но при своевременном и должном лечении процесс разрушения можно остановить.
Диагностика заболевания
Полная и тщательная диагностика остеохондроза проходит в несколько этапов.
Для начала пациента должен осмотреть врач-невролог — он выявляет степень поражения нервных корешков. Также неврологу необходимо проверить рефлексы пациента и оценить его кожную чувствительность.
Далее пациента направляют на УЗИ сосудов, чтобы обнаружить возможное нарушение кровотока. Рентген позвоночника позволит определить степень поражения позвонков, а также выявить наличие или отсутствие межпозвоночной грыжи. Компьютерная томография позволяет более тщательно рассмотреть позвоночник в виде трехмерной модели. Такая процедура позволит выявить самые мельчайшие нарушения. Магнитно-резонансная томография (МРТ) используется для того, чтобы подробнее изучить мягкие ткани. С помощью этой процедуры специалисты могут тщательно рассмотреть спинной мозг и оценить его состояние, а также более детально рассмотреть пораженный межпозвоночный диск.

Для постановки диагноза необходимо пройти диагностику
Также пациенту необходимо пройти лабораторные исследования – сдать кровь и мочу на анализы, чтобы оценить показатель кальциевого обмена в организме.
Для определения состояния нервных корешков, а также мышечной ткани, которые могли воспалиться, необходимо пройти электромиографию.

Электромиография
Терапия воспаления остеохондроза
Терапия этого заболевания проводится только комплексно — только так лечение может дать результаты.
Для начала пациент должен обратить внимание на свой образ жизни. Необходимо соблюдать режим труда и отдыха, заниматься щадящими, но регулярными физическими нагрузками, своевременно и полноценно питаться, а также спать достаточное количество часов. Выполнение этих правил заметно улучшит состояние человека.
Пациенту также назначается медикаментозная терапия. Основными препаратами при остеохондрозе являются НПВС. Эти средства не только избавляют пациента от болевого синдрома, заметно улучшая качество жизни, но и уменьшают воспалительные процессы. Также для расслабления спазмированных мышц пациенту могут быть прописаны миорелаксанты.
Необходимо помнить, что любые лекарственные средства имеют свои побочные действия, поэтому необходимо принимать их, четко следуя инструкции. В основном препараты очень сильно влияют на состояние ЖКТ.
Лечение остеохондроза не может обойтись без физиотерапии. Очень эффективным в этом случае является прохождение курса массажа или же мануальной терапии. Если длительное лечение на последних стадиях не приносит никаких эффектов, пациенту назначается хирургическое вмешательство.
Физиотерапия – неотъемлемая часть терапии остеохондроза
Иглоукалывание при воспалении остеохондроза
Иглоукалывание, или акупунктура – это процедура воздействия на различные точки человеческого тела с помощью игл. Каждая точка отвечает за работу какого-либо отдельного органа. Также иглоукалывание положительно действует на мышцы, позволяя им расслабляться. С помощью акупунктуры можно добиться уменьшения болевого синдрома. Сама процедура является абсолютно безвредной для организма человека, но ощущения во время постановки игл могут быть различными. Многие люди ощущают покалывания или легкое онемение в области постановки иглы. Самое главное, чтобы процедура проводилась опытным специалистом, ведь при неправильной постановке игл процедура будет просто бесполезной и не принесет желаемого эффекта.
Существует похожая процедура, которая достаточно часто используется в терапии воспаления остеохондроза – моксотерапия. Она подразумевает воздействие на активные точки специальными сигарами из полыни. Очень часто две эти процедуры проводятся комплексно.
Профилактика воспаления остеохондроза
Существует несколько основных рекомендаций, которые необходимо выполнять для профилактики возникновения воспаления остеохондроза. В особенности этими правилами должны пользоваться люди, находящиеся в группе риска.
Спальное место человека должно хорошо поддерживать правильное физиологическое положение тела. Матрас должен быть жестким или полужестким, а подушка не должна сильно поднимать голову человека, прогибая в этом положении шею.
Необходимо стараться не поднимать слишком тяжелые предметы, чтобы не перегружать позвоночник.
Очень эффективной профилактикой остеохондроза являются занятия в бассейне. Они помогают укрепить мышцы спины и шеи, а также разрабатывают подвижность позвоночника.

Одним из видов эффективной профилактики остеохондроза является плавание
Если нет возможности посещать бассейн, то нельзя забывать о ежедневных щадящих физических нагрузках.
Необходимо избегать длительного сидячего положения. Если из-за работы человек вынужден постоянно сидеть за своим рабочим столом, то необходимо периодически подниматься и делать небольшую гимнастику, растягивать и разминать все тело, в особенности спину и шею.
При первых признаках воспаления остеохондроза нельзя заниматься самолечением. В первую очередь человеку необходимо пройти дополнительные исследования и узнать точный диагноз. Терапия также должна быть согласована с врачом, так как неправильное лечение может не только не дать результатов, но и сильнее навредить организму.
Подводим итоги
Если не заниматься терапией остеохондроза, он будет активно прогрессировать, что в итоге рано или поздно приведет к различным воспалениям. Они в свою очередь могут стать причиной как минимум сильных болей, а в дальнейшем и вовсе привести к необратимым осложнениям. Именно поэтому нельзя игнорировать проявления развития патологии, не пытаться лечиться самостоятельно, а обратиться за консультацией к врачу.
Видео — Врач о том, что такое остеохондроз
Остеохондроз — клиники в
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Остеохондроз — специалисты в Москве
Выбирайте среди лучших специалистов по отзывам и лучшей цене и записывайтесь на приём
Рекомендуем статьи по теме

Обострение поясничного остеохондроза – это появление неприятной тяжести, боли, скованности движений, которые нарушают привычный ритм жизни, заставляют ограничивать подвижность. В большинстве случаев работающему пациенту при обострении остеохондроза поясничного отдела предоставляется лист временной нетрудоспособности. На 5-7 дней назначается постельный режим. Поэтому, если вы трудоустроены, то стоит обратиться в городскую поликлинику и записаться на прием к терапевту. Он выдаст больничный лист, назначит первичное лечение, проведет диагностическое обследование. По мере необходимости будет назначена консультация невропатолога.
Если вы не работаете, то все равно проводить лечение при появлении симптомов обострения поясничного остеохондроза рекомендуется под наблюдением опытного врача. Вы не сможете самостоятельно, без специальных методов диагностики исключить вероятность выпадения межпозвоночной грыжи. А при ней требуется несколько иное лечение. Поэтому сначала стоит посетить врача, а затем проводить уже лечение хоть самостоятельно в домашних условиях, хоть посещать те процедуры, которые будут рекомендованы доктором.
Обострение остеохондроза поясничного отдела позвоночника может возникать внезапно, его могут спровоцировать разные патогенные факторы. Чаще всего это неадекватные физические нагрузки или длительное положение тела в определённой позе. Важно при проведении дифференциальной диагностики исключать вероятность смещения тела позвонка, растяжение связочного аппарата, разрыв фиброзного кольца межпозвоночного диска с образованием экструзии или грыжи. Все эти патологии по клиническим проявлениям похожи на обострение остеохондроза, но требуют более внимательного подхода к проведению комплексной терапии. Все они опасны в первую очередь тем, что может произойти тонизирование спинномозгового канала с компрессией дуральных оболочек спинного мозга. При этом состояние пациента может постепенно ухудшаться. Возникают судороги, онемение в верхних или нижних конечностях, наблюдается слабость, сонливость и т.д. Поставить точный диагноз сможет только опытный врач невролог.
Причины обострения остеохондроза поясничного отдела
Существуют разнообразные причины обострения остеохондроза поясничного отдела, но прежде чем их разбирать, поговорим о том, что это такое. Сам по себе остеохондроз – это дегенеративное дистрофическое заболевание, которое протекает в хронической рецидивирующей (постоянно развивающейся) форме. Оно поражает хрящевые ткани межпозвоночных дисков. Каждый диск состоит из плотной оболочки в виде фиброзного кольца, и находящегося внутри неё пульпозного ядра (это студенистое тело, которое поддерживает форму и высоту диска, обеспечивает равномерное распределение амортизационной нагрузки при движениях).
Межпозвоночный диск не обладает собственной кровеносной сетью и получает жидкость и питание с помощью диффузного обмена с расположенными рядом мышцами. Если на мышцы не оказывается регулярных полноценных физических нагрузок, то они прекращают выделять жидкость и фиброзное кольцо обезвоживается. На его поверхности появляется сеточка мелких трещин, которые заполняются отложениями солей кальция. Это препятствует полноценному диффузному питанию в будущем, поэтому без комплексного адекватного лечения остеохондроз постоянно прогрессирует.
Обострение остеохондроза – это воспалительная реакция в ответ на ухудшение состояния межпозвоночного диска, пораженного дистрофическими дегенеративными изменениями. При этом происходит следующее:
- при повышенной физической нагрузке или под влиянием стрессовых факторов (переохлаждение тела, длительное статическое напряжение, эмоциональное потрясение, перегревание и т.д.) происходит нарушение микроциркуляции крови и лимфатической жидкости в очаге поражения;
- фиброзное кольцо быстро утрачивает жидкость и происходит снижение высоты межпозвоночного диска;
- он начинает оказывать давление на окружающие мягкие ткани;
- организм запускает ответную воспалительную реакцию, которая призвана восстановить микроциркуляцию крови и лимфатической жидкости;
- окружающие мышечные ткани напрягаются с целью компенсации усилий повреждённого межпозвоночного диска.
При этом у пациента возникает ощущение скованности, сильный болевой синдром. В ряде случаев появляются неврологические клинические признаки.
Основные причины возникновения обострения поясничного остеохондроза:
- подъем тяжести (может также спровоцировать разрыв межпозвоночного диска или смещение тела позвонка в виде ретролистеза или антелистеза);
- падение с высоты или прыжок с неудачным приземлением (происходит резкая компрессия поврежденного межпозвоночного диска, который уже не справляется с оказываемой на него амортизационной нагрузкой;
- длительное нахождение в статичной позе (лежание на одном боку, сидячая работа, длительный перелёт в неудобном кресле;
- ДТП с экстренным торможением;
- переохлаждение или воздействие высокой температуры окружающего воздуха;
- стресс или эмоциональное перенапряжение;
- острая вирусная респираторная инфекция;
- ушиб спины в области поясницы.
На самом деле причин может быть гораздо больше. Часто обострение поясничного остеохондроза возникает при выполнении непривычной работы, напрмиер, при копании огорода или покраске стен. Это связано с тем, что мышечный каркас спины не тренирован и не готов компенсировать оказываемую на него механическую и физическую нагрузку. Поэтому большая часть её приходится на позвоночный столб. Если есть поврежденные участки межпозвоночных дисков, то высока вероятность развития обострения остеохондроза.
Сколько длится обострение поясничного остеохондроза
Ответ на вопрос о том, сколько длится обострение поясничного остеохондроза, зависит от общего состояния пациента и степени поражения межпозвоночных дисков. На первой стадии остеохондроза, когда дегенеративные дистрофические изменения минимальные, обострение проходит в течение 5-7 дней. В ряде случаев острые клинические проявления удается купировать после 1-2 процедур тракционного вытяжения позвоночного столба.
При второй стадии, когда наблюдается протрузия (снижение высоты) межпозвоночного диска, обострение может длиться до 10 – 14 дней. Но опять же при адекватно разработанном комплексном курсе лечения все острые симптомы могут пройти за 4 – 5 дней, в дальнейшем лечение уже направлено на предотвращение рецидива патологии.
Третья стадия остеохондроза – это экструзия или грыжа. При том состоянии обострение может продолжаться дольше 14 дней. При грыже больших размеров обострение может быть связано с компрессией корешкового нерва или спинномозгового канала. В этом случае требуется применение экстренных мер помощи. В официальной медицине при подобном состоянии пациенту рекомендуется хирургическая операция по удалению поврежденного диска.
Почему отказывают ноги при обострении поясничного остеохондроза
В поясничном отделе позвоночного столба расположены корешковые нервы, которые отвечают за иннервацию нижних конечностей. Здесь отходят седалищные нервы. Часть корешковых нервов участвуют в формировании нервного сплетения под названием «конский хвост».
Единственная причина того, почему отказывают ноги при обострении поясничного остеохондроза – нарушение иннервации. Происходит это при компрессии корешкового нерва – в этом случае слабость и онемение определяются в одной из ног на стороне поражения. Если обе ноги отказывают, в них чувствуется мышечная слабость и онемение, то вероятнее всего происходит сдавливание спинного мозга при стенозе спинномозгового канала. Это может быть клиническим симптомом межпозвоночной грыжи, образовавшейся в полости спинномозгового канала.
Онемение ног может возникать при смещении тела позвонка или межпозвоночной диска. Если при обострении остеохондроза появился подобный симптом, следует незамедлительно обратиться за медицинской помощью. Это может быть предвестником последующей парализации нижних конечностей.
Исключение составляют ситуации, когда пациенту назначены инъекции миорелаксантов. Эти фармаколочгеиские препараты действуют расслабляюще все виды мышц. В том числе они вызывают ощущение слабости в ногах. Пациенту кажется, что у него отказывают ноги. На самом деле это следствие или побочный эффект использования миорелаксантов.
Симптомы обострения поясничного остеохондроза
Существуют определённые клинические симптомы обострения поясничного остеохондроза, которые отсутствуют в стадии ремиссии. Стоит обращать внимание на следующие симптомы обострения остеохондроза поясничного отдела:
- резкая боль в области поясницы, которая может отдавать в область крестца, паха, ягодиц или бедро;
- ограничение подвижности (невозможно наклониться вперед себя или выпрямиться, совершать повороты туловища и т.д.);
- присутствует скованность, связанная с резким длительным напряжением мышц в поясничной зоне;
- пальпация остистых отростков болезненная;
- невозможно длительное время находится в определённой позе.
Могут появляться неврологические признаки в том случае, если происходит защемление корешковых нервов. Они выражаются в онемении отдельных участков тела и нижних конечностей, парестезиях, иррадиации болевого синдрома вплоть до пятки, мышечной слабости и т.д. В тяжелых случаях может нарушаться работа кишечника мочевого пузыря и т.д.
Что делать, если не проходит обострение
Первое, что делать при обострении поясничного остеохондроза – обращаться к врачу, который проведет качественную дифференциальную диагностику. Далеко не всегда боль в области поясницы – это обострение остеохондроза. В ряде случаев боль может быть отраженной. Напрмиер, у женщин часто такой симптом возникает при воспалении придатков, внематочной беременности и т.д. У мужчин под видом обострения остеохондроза может протекать мочекаменная болезнь или развиваться аденома предстательной железы. Поэтому не стоит искать советов о том, что делать при обострении остеохондроза поясничного отдела, лучше обратится за медицинской помощью.
Особенно если не проходит обострение поясничного остеохондроза, а симптомы только усугубляются. Это может говорить о том, что лечение назначено неверно или о том, что неправильно поставлен диагноз.
Чем лечить поясничный остеохондроз в период обострения
Прежде чем лечить поясничный остеохондроз в период обострения, постарайтесь пройти хотя бы некоторые обследования. Рентгенографический снимок, КТ или МРТ обследование позволят исключить риск развития грыжи и протрузии. Если же будет диагностирован остеохондроз, то лечить можно с помощью методов мануальной терапии. Если нет такой возможности, то с помощью лекарственных препаратов можно только купировать симптомы патологии. Добиться восстановления поврежденного межпозвоночного диска с помощью фармакологических препаратов нельзя.
При обострении остеохондроза поясничного отдела в лечении используются следующие лекарства:
- нестероидные противовоспалительные средства для устранения воспаления и купирования болевого синдрома («Диклофенак», «Ортофен», «Кеторол», «Баралгин», «Пироксикам» и т.д.);
- миорелаксанты для расслабления чрезмерно напряжённой мускулатуры;
- витамины группы В (тиамина бромид, пиридоксина гидрохлорид, цианокобаламин) – есть комплексные препараты, например, «Мильгамма»;
- никотиновая кислота – для усиления микроциркуляции крови и лимфатической жидкости в очаге воспаления;
- хондропротекторы – для восстановления хрящевой ткани межпозвоночных дисков (но их эффективность весьма сомнительна в виду того, что при нарушенном диффузном питании в ткани фиброзного кольца они проникать не могут).
Существуют и более эффективные и безопасные методики терапии данного заболевания. О них поговорим далее в статье.
Лечение обострения хронического остеохондроза поясничного отдела
При обострении поясничного остеохондроза лечение лучше всего начинать с проведения нескольких процедур тракционного вытяжения позвоночного столба. В ходе этого происходит устранение компрессии с корешковых нервов, восстанавливается нормальная высота межпозвоночных промежутков, купируется напряжение мышечного каркаса спины.
Далее лечение обострения остеохондроза поясничного отдела должно быть направлено на восстановление поврежденных тканей. Для этих целей можно использовать:
- остеопатию – позволяет эффективно и безопасно восстановить нарушенную микроциркуляцию крови и лимфатической жидкости в очаге патологических изменений;
- массаж – для расслабления мышц, повышения эластичности и проницаемости всех мягких тканей;
- кинезиотерапию и лечебную гимнастику – для повышения тонуса мышечной ткани и запуска процесса диффузного питания;
- лазерное воздействие с целью стимулирования процесса восстановления поврежденного межпозвоночного диска;
- рефлексотерапию – для воздействия на биологически активные точки, за счет чего запускается процесс регенерации с задействованием скрытых резервов организма человека.
Также показана физиотерапия – она в лечении поясничного остеохондроза в стадии обострения позволяет улучшить состояние пациента, ускорить выздоровление.
Проводите лечение обострения хронического остеохондроза поясничного отдела только под контролем со стороны опытного врача. Обратитесь на прием к неврологу или вертебрологу. Эти доктора смогут оказать квалифицированную помощь и исключить риск образования межпозвоночной грыжи.
Имеются противопоказания, необходима консультация специалиста.