Острое воспаление после травмы продолжается

Первая стадия (стадия острого воспаления) – начинается с гибели разорванных, раздавленных в момент травмы клеток и разложения белка этих клеток, сопровождающегося образованием цитотоксинов – клеточных ядов (С. Хармон Браун, 1999).
Проникающие в соседние (не погибшие) клетки цитотоксины индуцируют асептическое воспаление в поврежденных тканях и могут вызвать гибель клеток или существенно нарушить их функционирование. Процесс токсической гибели клеток продолжается более 24 часов (до 3-х суток). Защищаясь от воздействия цитотоксинов, клетки активно потребляют воду из кровеносных сосудов. Тем самым они увеличивают объём жидкости в клетке и во внеклеточном пространстве, вследствие чего концентрация цитотоксинов снижается и уменьшается (или устраняется) их повреждающее воздействие на органеллы клеток.
Так возникает отек, опухание поврежденных тканей в зоне травмы, повышается их температура, краснеет кожа, усиливается боль. Необходимо отметить, что специфика развития травматического процесса у спортсменов связана с особенностями состояния их мягких тканей в момент травмы. В подавляющем большинстве случаев, перед возникновением травмы, спортсмен активно и много двигается. Поэтому температура его тела повышается до уровня, существенно превышающего температурный оптимум действия клеточных ферментов, и их активность резко понижается.Уменьшению активности ферментов способствует и резкое изменение кислотно-щелочного равновесия в мышечных клетках спортсмена. Его показатель – рН крови, может сдвигаться, в «кислую сторону» до уровня – 6,8. Для нетренированного человека подобный сдвиг кислотно-щелочного равновесия смертелен!
То есть, чрезмерное повышение температуры в клетках и сдвиг рН понижают активность ферментов, катализирующих процессы утилизации кислорода в клетках, процессы энергообразования, синтеза, подавляют активность ферментов антиоксидантной защиты. И если, на этом фоне, добавляется ещё фактор травмы, ситуация резко усугубляется.
Воспаление и отёк, в свою очередь, ведут к сдавливанию сосудов и нервов, нарушают локальную микроциркуляцию жидкостей, транспортировку необходимых для клеток энергоресурсов. Фаза воспаления может продолжаться от 24 до 72 часов, и более.
При травмах мышц, сухожилий, связок возникает периферическое сокращение мышечных волокон, которые сдавливают сосуды и нарушают ток крови. Препятствует этому естественному движению крови и возникающий отек тканей. Изливающаяся из поврежденных сосудов кровь также сдавливает сосуды, нервы – нарушается кровоснабжение и возникает избыточная локальная кислородная недостаточность (гипоксия), ведущая к гиперпродукции в митохондриях свободных радикалов. Последние (СР) повреждают или разрушают органеллы клеток. В том числе повреждаются или разрушаются сами митохондрии, в которых нарушается (или прекращается) утилизация кислорода и уменьшается образование АТФ.
Белками (цитохромами), выходящими из митохондрий, активируется апоптоз. Кроме того, митохондрии, в условиях избыточного оксидантного стресса, нарушают внутриклеточную передачу сигналов (Черняк и др. 2005). Это состояние (дистресса) усугубляется переполнением клеток кальцием, который повреждает или разрушает ферментные системы, активирует воспаление и активирует апоптоз.
Если на стадии воспаления активно применяется систематическое охлаждение тканей, то клетки (и их органеллы) утрачивают чувствительность к цитотоксинам, образующимся в процессе гибели и разложения клеточных белков. Кроме того, сеансы охлаждения оптимизируют температурный режим клеток, что ведёт к повышению активности ферментов, катализирующих репаративные процессы.
Активная противовоспалительная терапия, применение антиоксидантов, антигипоксантов, направлены на устранение воспалительной реакции, уменьшение продукции свободных радикалов и их повреждающего воздействия на органеллы клеток.
В 2010 году, появилось сообщение о том, что воспалительный процесс, сам по себе, активирует выздоровление, так как, при травмах, он вызывает гиперпродукцию «инсулиноподобного фактора роста» (JGF-1). Этот фактор значительно увеличивает интенсивность процесса регенерации повреждённой мышечной ткани (Journal of Federation of American Societies for Experimental Biology, 2010).
То есть, встаёт вопрос о необходимости ограничения (оптимизации дозирования) масштаба противовоспалительных мероприятий. В конечном счете, это может существенно изменить методы борьбы с травматическим воспалением и сократит сроки лечения и реабилитации.
Еще раньше появилось сообщение о существенном снижении конечного диастолического (на 14%) и систолического объемов (на 22%) у пациентов, перенесших операционную травму (Оливер Н., Легранд Р., Роджес Дж., Бертон С., Вейсланд Т. Appl Physiol, 2007). Столь значительная диастолическая и систолическая дисфункция, по нашему мнению, может быть связана с поступлением из травмированных тканей в кровь и, далее, (в клетки сердечной мышцы, в клетки эндотелия кровеносных сосудов, в нервные клетки) цитотоксинов, образующихся при разложении белков, погибших (при операционной травме) клеток.
Можно предположить, что такое патогенное воздействие цитотоксинов распротраняется и на другие системы организма. Под их воздействием может возникать дисфункция нейронов головного мозга, клеток печени, почек и др. Проявлением подобной дизрегуляционной патологии является посттравматический астенический синдром, сопровождающий даже самые легкие травмы.
Кроме того, если в дальнейшем встаёт вопрос об оперативном лечении спортсмена, необходимо проводить кардиопротекторные мероприятия, направленные на нейтрализацию действия цитотоксинов, образующихся при операционной травме тканей. С этой же целью необходимы коррегирующие мероприятия в отношении вегетативной нервной системы и печени.
Боль и другие избыточные стрессоры травматического процесса снижают продуцирование оксида азота (NO) эндотелием кровеносных сосудов. Оксид азота является физиологическим вызодилататором и уменьшение его количества в сосудах вызывает их спазмирование. В результате, уменьшаются кровоснабжение тканей в зоне повреждения и доставка к ним кислорода – последовательно возникают избыточная гипоксия, чрезмерная активация перекисного окисления липидов и гиперпродукция свободных радикалов, повреждающих органеллы клеток.
Вторая стадия (стадия регенерации) – начинается с момента образования фиброзной эластичной ткани и коллагена в месте дефекта (разрыва, раздавления). Разрушенные мышечные клетки не могут восстанавливаться путем удвоения, так как они не способны к делению. Воссоздание мышечного волокна осуществляется за счет клеток-сателлитов, находящихся в неактивном состоянии до момента повреждения.
Повреждение мышечного волокна индуцирует пролиферацию и последующее образование нового мышечного волокна. В этот период воссоздается структура тканей, фибробластами синтезируется ткань рубца, который начинает образовываться в месте дефекта только на 3 – 4 день после травмы. Он создается из коллагеновых волокон, структура которых беспорядочна, и поэтому образующаяся рубцовая ткань не совершенна и не обладает достаточной прочностью.
При легких травмах имеет место лишь воспаление, в случае тяжелых травм длительность фазы регенерации достигает 4-6 недель. Очень важно для тренеров и спортсменов иметь представление о продолжительности этой фазы, о качестве образовавшегося рубца, чтобы не форсировать втягивание спортсмена в тренировочный процесс. Спортивная практика богата примерами и губительными последствиями такой поспешности.
Третья стадия (стадия коррекции), – в процессе которой происходит окончательная ориентация, организация и, в конечном счете, коррекция коллагеновых волокон. Это обеспечивает большую, чем на второй стадии, прочность, эластичность образовавшейся рубцовой ткани и восстановление функциональных возможностей поврежденных мышц, сухожилий, связок почти до исходного уровня.
Продолжительность фазы коррекции составляет от 3 недель до 12 месяцев, для разных тканей. В этот период спортсмен возобновляет тренировочный процесс по специальной (втягивающей) программе.
Что такое воспаление?
Воспаление помогает или вредит телу?
Воспаление при травме
Битва внутри тела
Воспаление является естественным ответом организма на травму. Последовательность сложных взаимосвязанных событий помогает защищать организм, в результате чего белки плазмы и фагоциты (белые кровяные тельца, которые поглощают и потребляют чужеродный материал и мусор) в поврежденную область с целью инициирования восстановления тканей.
Что происходит при воспалении?
Последовательность событий, которые происходят во время воспалительного ответа, может варьироваться в зависимости от типа или причины повреждения (то есть, бактерий, травмы), места повреждения и состояния тела.
Например, при локализованной инфекции последовательность событий может быть суммирована в 7 шагов:
- Микробы (бактерии) попадают в организм
- Малые кровеносные сосуды становятся расширенными, чтобы увеличить приток крови
- Существует увеличение проницаемости сосудов к белку
- Жидкость перемещается в ткань, вызывая набухание
- Нейтрофилы (тип лейкоцитов) и более поздние моноциты (другой тип лейкоцитов) перемещаются из кровеносных сосудов в ткань
- Микробы поглощены и уничтожены белыми клетками
- Начато восстановление тканей
Воспаление и болезни
При некоторых заболеваниях воспалительный процесс может быть вызван даже при отсутствии инородных захватчиков. При аутоиммунных заболеваниях обычно защитная иммунная система организма повреждает собственные ткани, поскольку она ошибочно распознает себя как чужую, а нормальную — ненормальной. Некоторые типы артрита являются результатом неправильно направленного воспаления.
Воспаление и артрит
Термин артрит буквально означает воспаление.
«Arthr» относится к суставу, и «itis» указывает на воспаление. Некоторые типы артрита, которые связаны с воспалением, включают:
- ревматоидный артрит
- подагра
- тендинит
- бурсит
- полимиалгия ревматическая
Воспалительная активность
Прекрасное объяснение разрушительных путей ревматоидного артрита и воспалительной активности может быть найдено в книге «Покоряя ревматоидный артрит: Последние прорывы и лечение» написанную Томасом Ф. Ли, доктор философии.
Когда происходит воспаление суставов, увеличенное число клеток и воспалительных веществ в суставе вызывает раздражение, повреждение хряща и отечность суставной подкладки. Признаки воспаления суставов включают: покраснение вокруг пораженного сустава; сустав теплый на ощупь; боли в суставах, отек суставов. Также может быть потеря совместной функции.
Органы
Воспаление может также влиять на органы при аутоиммунных заболеваниях. Симптомы зависят от конкретного затронутого органа.
- Воспаление сердца (миокардит) может вызвать одышку или задержку жидкости.
- Воспаление почек (нефрит) может вызвать почечную недостаточность или высокое кровяное давление.
- Воспаление толстой кишки, известное как колит, может вызвать судороги и диарею.
Воспаление вызывающее ревматоидный артрит вызывает сердечные риски смерти
Давайте рассмотрим варианты лечения воспалительного артрита
Люди с воспалительным заболеванием сустава имеют много вариантов лечения:
Лекарственные препараты
Анальгетики, противовоспалительные препараты и другие препараты помогают контролировать воспаление и боль в суставах.
Варианты лекарств включают:
- НПВС — Нестероидные противовоспалительные препараты
- Анальгетики (обезболивающие)
- Кортикостероиды
- БПВП (Болезни-Модифицирующие Антиревматические Лекарства)
- МБО Модификаторы биологического ответа
- Лекарства для лечения артрита
Отдых и упражнения
Действия, которые вызывают боль, должны быть изменены. Вы должны ограничить напряженные действия и дать вашему телу время отдохнуть. Физическая терапия и физические упражнения помогают поддерживать подвижность суставов и мышечную силу.
- Езда на велосипеде
- Тай Чи
- Гулять пешком
- Водные упражнения
- Йога
Хирургические варианты
Совместная хирургия или другие ортопедические процедуры могут в конечном итоге понадобиться для восстановления повреждений, вызванных хроническим воспалением.
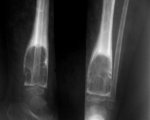
Остит – это острое или хроническое воспаление костной ткани. Чаще поражает длинные трубчатые кости, реже возникает в коротких трубчатых костях и позвонках. Может быть острым или хроническим. Острый остит проявляется интенсивными разрывающими, дергающими болями, отеком, гиперемией, общей интоксикацией. При хроническом остите состояние удовлетворительное, болевой синдром выражен незначительно, имеется свищевой ход. Диагноз выставляется на основании жалоб, данных осмотра, результатов рентгенографии, фистулографии и других исследований. Лечение – хирургические вмешательства, антибиотикотерапия.
Общие сведения
Остит относится к распространенным патологическим состояниям, но изолированно почти не встречается, поскольку воспаление кости редко протекает без вовлечения соседних структур. В сочетании с воспалением надкостницы носит название остеопериостита, в комбинации с воспалением костного мозга – остеомиелита. Гематогенным оститом обычно страдают дети. Другие неспецифические формы болезни могут выявляться у людей любого возраста.
Остит
Причины остита
Непосредственной причиной воспаления кости является болезнетворная флора. В 80-85% случаев неспецифический остит вызывается стафилококками, в остальных случаях из очага высеваются пневмококки, стрептококки, синегнойная палочка, кишечная палочка, клебсиелла, вульгарный протей. Болезнь может развиваться при некоторых специфических инфекциях. Основные этиологические факторы остита:
- Гематогенное распространение инфекции. Характерно для детского возраста. Воротами для проникновения возбудителей становятся миндалины, слизистые оболочки ротовой полости, верхних дыхательных путей, раны и ссадины.
- Контактное поражение кости. Возникает при открытых переломах (в том числе – огнестрельных), после оперативных вмешательств на костях (обычно – остеосинтеза). Является следствием инфицирования раны. Иногда кость поражается в результате перехода гнойного воспаления с окружающих тканей (например, при флегмоне).
- Специфические инфекции. Возбудители попадают в кость из первичного очага. Наиболее распространенными вариантами специфического остита являются туберкулез костей и суставов, поражение костей при третичном сифилисе. Реже остит диагностируется при лепре и бруцеллезе.
Значимую роль в развитии инфекционного процесса играет общее состояние и уровень сопротивляемости организма. Гематогенный остит в 40-50% случаев манифестирует на фоне острой вирусной инфекции. Посттравматическая форма болезни чаще возникает при сочетанной травме, сопутствующей хронической соматической патологии.
Патогенез
Остит характеризуется процессами разрушения и пролиферации костной ткани. При острых процессах преобладает деструкция костного вещества. В результате жизнедеятельности болезнетворных микроорганизмов костная ткань рассасывается, в кости образуются полости с гнойным и некротическим содержимым. При хроническом воспалении грануляционная ткань, заполняющая полости, имеет преимущественно пролиферативный характер.
Классификация
Упрощенная классификация подразумевает деление остита на острый и хронический, гематогенный и негематогенный. Существует расширенная систематизация остита, составленная с учетом следующих факторов:
- Время возникновения: первичный (очаг образуется в кости) и вторичный (воспаление переходит на кость с соседних структур).
- Путь проникновения: эндогенный (гематогенное распространение), экзогенный (посттравматический), контактный (с соседних гнойных очагов), ятрогенный (послеоперационный).
- Тип микроорганизмов: гнойная флора (стафилококки, пневмококки и пр.), анаэробы (клостридии, неклостридиальная флора), возбудители специфических инфекций (палочки Коха, бледная спирохета и др.).
- Течение: острое, подострое, первично-хроническое, хроническое.
- Количество очагов: моно- и полифокальный, полилокальный.
- Внешний вид: без свища, со свищом, с мягкотканным дефектом и т.д.
Симптомы остита
Симптоматика определяется формой заболевания. Начало гематогенного остита острое. Температура тела пациента внезапно повышается до 39-40°C. Появляются слабость, разбитость, ознобы, тошнота, тахикардия. В пораженном сегменте возникает быстро нарастающая боль. Болевые ощущения становятся дергающими, сверлящими, распирающими. Болевой синдром настолько интенсивный, что пациент избегает любых движений.
Пораженный сегмент отечный, кожа гиперемированная. Выявляется резкая болезненность при пальпации и осевой нагрузке, ограничение движений. Существует три варианта течения гематогенного остита: с преобладанием местной симптоматики, в развернутой (септикопиемической) и токсической формах. В последнем случае болезнь развивается настолько бурно и быстро, что пациенты зачастую погибают еще до появления болевого синдрома.
Посттравматический и послеоперационный оститы формируются через некоторое время после травмы или оперативного вмешательства. Края раны краснеют, мягкие ткани отекают, появляется гнойное отделяемое. Общее состояние пациента ухудшается, отмечаются гипертермия, слабость, явления общей интоксикации, нарастающая анемия. Течение тяжелое, но клинические проявления обычно выражены не так ярко, как при гематогенном варианте заболевания.
Посттравматические оститы склонны к хроническому течению. Через несколько недель после манифестации перечисленных симптомов формируется свищ, из которого выделяется гной. Общая симптоматика стихает, состояние нормализуется, но свищевой ход с дурно пахнущим отделяемым может сохраняться в течение многих лет. Первично-хроническое течение характерно для специфических оститов, которые существенно различаются по своим проявлениям в зависимости от типа возбудителя.
Осложнения
Острый остит может осложниться сепсисом, представляющим угрозу для жизни больного. При хроническом воспалительном процессе формируются контрактуры, образуются ложные суставы, повышается вероятность возникновения злокачественных опухолей. При длительном течении остита развивается амилоидоз внутренних органов. Патология негативно влияет на все стороны жизни больного: снижается или утрачивается трудоспособность, из-за специфического резкого запаха отделяемого затрудняется социализация.
Диагностика
Заболевание диагностируют травматологи-ортопеды. Диагноз устанавливается на основании анамнеза, клинической картины и данных дополнительных исследований. План обследования может включать:
- Рентгенография. Основной метод инструментальной диагностики. Малоинформативен на начальных стадиях. В последующем подтверждает наличие костной полости, секвестров, участков склероза. В периоды обострений выявляет признаки периостита.
- КТ, МРТ. Требуются при неоднозначных данных рентгенографии вследствие небольших размеров очагов и обширных зон остеосклероза. Могут проводиться в период подготовки к оперативному вмешательству.
- Фистулография. Выполняется на этапе подготовки к операции, позволяет уточнить направление и особенности расположения свищевого хода, объем полостей и другие данные, необходимые для полного удаления гнойного очага.
- Лабораторные анализы. При остром остеомиелите подтверждают наличие признаков воспаления (повышение СОЭ, лейкоцитоз со сдвигом влево). При хроническом процессе дают возможность верифицировать обострение, оценить состояние внутренних органов.

МРТ коленного сустава. Остит и остеомиелит проксимального отдела большеберцовой кости (красные стрелки)
Лечение остита
Лечение комплексное, осуществляется в условиях травматологического отделения, включает консервативные мероприятия и хирургические вмешательства. Тактика терапии определяется типом остита.
Лечение острого остита
При поступлении пораженный сегмент фиксируют гипсовой или пластиковой повязкой. Пациентам назначают медикаментозную терапию, направленную на борьбу с инфекцией, устранение интоксикации, смягчение выраженности симптомов:
- Антибиотикотерапия. Применяют цефалоспорины, полусинтетические пенициллины, линкомицин. Препараты вводят внутривенно или внутримышечно.
- Дезинтоксикационные мероприятия. Осуществляют внутривенные инфузии плазмы, кристаллоидных растворов и кровезаменителей.
- Симптоматическая терапия. Для уменьшения выраженности болевого синдрома назначают болеутоляющие средства. При нарушениях функций органов и систем используют соответствующие медикаменты.
После формирования гнойной полости производят оперативные вмешательства. Кость вскрывают с помощью фрезы, полость промывают, организуют проточно-промывное дренирование. При затеках в мягких тканях выполняют широкие разрезы, устанавливают дренажи.
Лечение хронического остита
В период обострения схема лечения – как при остром остите. Назначают антибиотикотерапию и дезинтоксикационную терапию, вскрывают гнойные полости и межмышечные флегмоны. После устранения острых явлений осуществляют следующие вмешательства:
- Секвестрэктомия. Грануляции, участки некротизированной и склерозированной кости полностью иссекают. Проводят промывания и перевязки до полного очищения раны.
- Костная пластика. После очищения раны и устранения воспалительных явлений удаленные фрагменты кости замещают ауто- или гомотрансплантатами.
- Операции при ложных суставах. Измененные концы кости освежают, устанавливают костный трансплантат, выполняют фиксацию устройствами для остеосинтеза.
- Устранение деформаций. С учетом особенностей деформации производится остеотомия, резекция и пластика кости, коррекция с помощью аппаратов внешней фиксации, удлинение конечности.
В ряде случаев требуются сложные многоэтапные вмешательства. В послеоперационном периоде проводится длительная реабилитация, направленная на увеличение объема движений, восстановление функции конечности.
Прогноз
Прогноз при остите всегда серьезный. В остром периоде существует риск развития жизнеугрожающих осложнений. Полного выздоровления чаще удается добиться при остром процессе или недавно возникшем хроническом остите. При хронических оститах исход зачастую менее благоприятный из-за перестройки кости, образования обширных рубцов мягких тканей, возникновения трофических нарушений и других факторов.
Профилактика
Профилактические мероприятия включают раннюю обработку открытых повреждений костей с удалением нежизнеспособных мягких тканей и обильным промыванием раны, тщательное соблюдение правил асептики при проведении операций на костях. Значимую роль играет своевременное лечение инфекционных и воспалительных заболеваний, которые могут стать причиной болезни или повысить риск развития остита.
