От чего может быть воспаление поджелудочной железы

В последнее время жалобы пациентов на воспаление поджелудочной железы, симптомы и лечение которой обусловлено острым панкреатитом или прочими деструктивными формами осложнений важнейшего органа пищеварительной системы неуклонно растёт. Несмотря на применение современных методов интенсивной терапии, летальность при деструктивном остром панкреатите остаётся достаточно высокой – на уровне 15-40%, а при тяжелом течение воспалительных заболеваний поджелудочной железы с выявлением ферментативного перитонита, смертность пациентов достигает 75-95%.
Какие же признаки, симптомы воспаления поджелудочной железы у мужчин и женщин должны вызывать беспокойство, как правильно лечить воспалительную реакцию системного органа пищеварения?

Воспаленная поджелудочная железа
Что такое поджелудочная железа – функции, строение
Поджелудочная железа у человека, представляет собой крупнейший внешнесекреторный и внутрисекреторный орган пищеварения. Внутрисекреторная функция органа заключается в реализации пищеварительных ферментов – панкреатического сока. Производя биологически активные органические соединения, поджелудочная железа обеспечивает организму регулировку жирового, белкового и углеводного обмена веществ. Ещё одним важнейшим функциональным предназначением этого органа является активная выработка инсулина, помогающего снижать уровень концентрации глюкозы в крови. Гормональный сбой при воспалении поджелудочной железы может привести к нарушению секреции инсулина, что повлечет за собой развитие сахарного диабета.

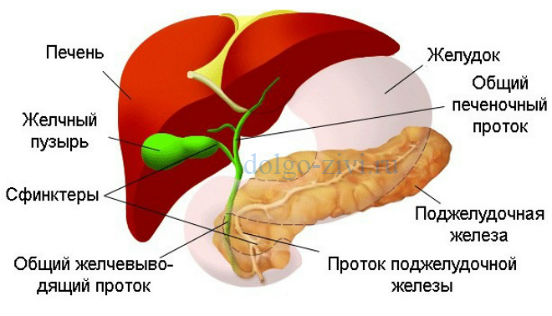
Строение поджелудочной железы
Анатомическое строение представляет собой удлиненное дольчатое образование серовато-розоватого цвета, расположенного в брюшной полости верхнего отдела на задней стенке живота позади желудка с тесным примыканием органа к двенадцатиперстной кишке. У взрослого человека длина поджелудочной железы достигает 14-25 см, с массой – около 70-80 г.
Макроскопическое строение – это голова, тело и хвост. Голова поджелудочной железы примыкает к двенадцатиперстной кишке через малый дуоденальный сосочек.
Именно через голову системного органа пищеварения проходит воротная вена, собирающая кровь в печень из всех непарных органов брюшной полости – желудка, селезенки и кишечника.
Тело поджелудочной железы имеет трёхгранную конфигурацию – переднюю, заднюю и нижнюю. Хвост поджелудочной конусовидной или грушевидной формы простирается до селезенки. Кровоснабжение железы осуществляется через панкреатодуоденальные артерии, ответвляющиеся от верхней брыжеечной и печеночной артерии.
Характерно, что у новорожденных поджелудочная железа имеет размеры длины от 3 до 5 см, с массой органа – 2,5-3 г. Формирование железы характерной для взрослых, происходит к возрасту ребенка 5-7 лет.
Возможные причины воспаления
Воспаление паренхимы поджелудочной железы, возможно, по нескольким причинам. Среди наиболее вероятных считается алкоголизм – это 70% случаев острого и хронического панкреатита и желчнокаменная болезнь, составляющая 20% вследствие закупорки желчных протоков конкрементами. Оставшиеся 10% случаев воспаления припадают на развитие так называемых пусковых причинно-следственных факторов:
- бактериального или вирусного поражения;
- результата пищевого отравления;
- травмы, задевающей поджелудочную железу;
- сбой в работе панкреатодуоденальной артерии;
- грибковое поражение.
Кроме того, нередки случаи воспаления поджелудочной железы после прямого неудачного оперативного вмешательства в брюшную полость или при помощи эндоскопической манипуляции. Также воспалительная реакция может возникнуть в результате гормонального сбоя, приводящего к нарушению выработки инсулина. Воспаление поджелудочной железы также может быть связано с клинической патологией острого или хронического течения.

Обострение хронического панкреатита
Панкреатит
Наиболее распространённым видом заболевания органа пищеварительной системы является острый и хронический панкреатит. Болезнь характеризуется ферментной недостаточностью выработки панкреатического сока в двенадцатиперстную кишку. Ферменты активируются в самом теле железы и начинают её разрушать, то есть происходит самопереваривание питательных элементов. Выделяемые при этом токсины сбрасываются в кровоток, что может повлечь за собой повреждение прочих жизненно важных анатомических органов – почек, печени, сердца, легких и головного мозга. Замедлить воспалительные симптомы при остром панкреатите можно при помощи холода приложенного на болевую область. Однако лечение воспаления поджелудочной железы при остром панкреатите требует стационара. Хронический панкреатит является запущенным состоянием перенесенной острой формы. Градация между рецидивирующей острой формой и хроническим панкреатитом весьма условна.

Диагностика и лечение при воспалении поджелудочной железы
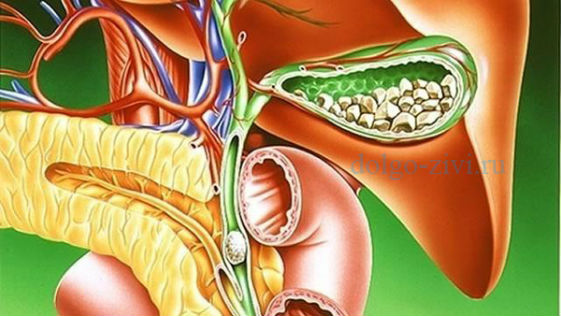
Камни в поджелудочной железе
Воспалительные болевые симптомы могут вызывать камни в поджелудочной железе, которые образуются при хроническом панкреатите. Скопление ферментов и токсинов образует некий фосфорно-кальциевый осадок, который при сгущении кальцинируется и обеспечивает отложение конкрементов. Панкреатические камни можно выявить лишь при помощи инструментальной диагностики:
- компьютерной и/или магнитно-резонансной томографии;
- панкреатохолангиографии;
- эндоскопического и ультразвукового обследования.
На сегодняшний день не существует действенного терапевтического и/или медикаментозного выведения камней из поджелудочной железы. Лишь оперативное вмешательство в специализированных клиниках способно избавить человека от этой проблемы.

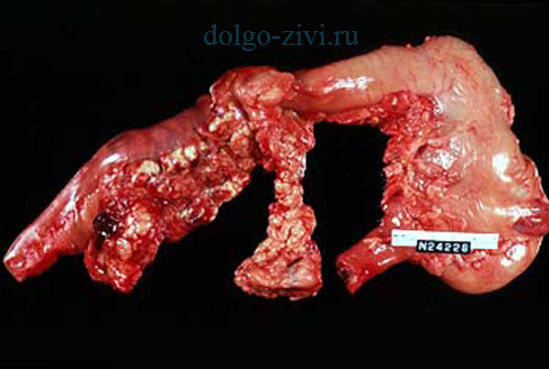
Резекция поджелудочной железы
Рак поджелудочной железы
Хроническое нарушение железистого эпителия и поджелудочных протоков, способствует образованию различных опухолей, в том числе и, злокачественного характера. Опухоль в 50% случаев затрагивает головку железы, на развитие рака поджелудочной железы в теле и хвосте приходится 10% и 5%, соответственно. Метастазирование рака поджелудочной железы имеет четыре степени:
- Поражение панкреатодуоденальных лимфатических узлов железы.
- Вовлечение в раковый процесс ретропилорических и гепатодуоденальных узлов.
- Распространение раковой опухоли на верхнебрыжеечную и чревную зону.
- Поражение забрюшинных лимфатических узлов.
Метастазирование затрагивает отдаленные анатомические органы жизнедеятельности – это почки, лёгкие, печень, кости и суставы скелетного каркаса. Лишь лучевая и хирургическая диагностика рака поджелудочной железы с достоверностью определит тягостное проявление онкологического заболевания.
Распространенные симптомы
Воспаление поджелудочной железы не возможно не заметить. Как правило, симптомы обострения имеют ярко выраженный комплекс клинических проявлений:
- Опоясывающая боль в верхних участках брюшной полости иррадиирующая в лопатку.
- Тошнота и рвотный рефлекс – это ещё один явный признак воспаления поджелудочной железы.
- Нарушение сердечных ритмов, перерастающих в тахикардию.
- Повышенная потливость, лихорадка и повышение температуры тела до субфебрильных пределов также является признаком воспалительной реакции.

Опоясывающая боль в поджелудочной железе
- Глазные белки человека и кожный покров приобретают желтоватый оттенок, развивается так называемая механическая желтуха.
- Прочие диспепсические и абдоминальные расстройства.
Также пациенты жалуются на головокружение и общую слабость организма, отсутствие аппетита, потерю веса, скачки артериального давления.
Выраженность болевого синдрома можно регулировать определенным положением организма. Лёжа на боку с согнутыми ногами симптомы воспаления поджелудочной железы резко затихают, и человек чувствует некоторое облегчение.
Самостоятельно выявить воспалительные симптомы поджелудочной железы вполне возможно, однако, лечение следует доверить квалифицированным специалистам, которые диагностическими методами определят истинную причину плохого самочувствия.
Как снять воспаление поджелудочной железы?
Повторяющиеся приступы и боли в поджелудочной железе, сопровождающиеся болевым синдромом в верхней либо средней части брюшной полости, тошнотой, рвотой и общей слабостью организма можно уменьшить при помощи медикаментозной терапии, коррекции питания и народного лечения в домашних условиях.
Не следует начинать лечение острого приступа самостоятельно. Перед началом каких-либо терапевтических методов воздействия на системный орган пищеварения, следует обратиться к врачу.
Облегчить болезненное состояние помогут фармакологические лекарственные средства, содержащие ферменты поджелудочной железы. Подобные средства лечения также обладают легким обезболивающим эффектом. Выработке ферментов помогут Мезим®, Фестал® и Панкреатин®, которые содержат ампилазу, липазу и протеазу – соединения, необходимые для качественной работы поджелудочной.
Расширить поджелудочные протоки и снизить спазм поможет Но-шпа®.
Питание при воспалении поджелудочной железы
В домашних условиях лечение воспалительного приступа следует начинать с корректировки питания. В первый же день воспаления, следует полностью отказаться от приёма пищи на 2-3 дня. Рацион ограничивается лишь питьём минеральной щелочной воды без газов до 2,5 литров в день. Если у пациента нет проблем с работой мочеполовой системы и почек, то специалисты традиционно советуют Ессентуки™, Нарзан™ и Боржоми™. После строгой диеты, как правило, воспалительные симптомы утихают, и следующий этап, это правильное вхождение в диетический режим. Следует постепенно вводить в рацион низкокалорийные продукты, с исключением солёной, копченой, маринованной и жареной пищи, которые могут спровоцировать повторный приступ.
Лёгкая диета рекомендована на протяжении 1-1,5 месяцев, после чего, следует пройти повторное диагностическое обследование. Особенности диеты при заболеваниях поджелудочной железы:
- низкокалорийность продуктов;
- дробное питание – 5-6 раз в день;
- исключение из рациона продуктов с грубой клетчаткой;
- щелочное питьё.
Консультирующий гастроэнтеролог или врач-диетолог порекомендует диетический стол № 5. В кратчайшие сроки после окончания приступа и стихания боли в поджелудочной железе, больному необходимо переходить на полноценное употребление белков.
Рекомендуемое меню после снятия воспалительного процесса:
- отварные овощи;
- не крепкий чай, или отвар шиповника;
- белый присушенный хлеб;
- протертые каши, исключение – кукурузная и пшеничная крупа;
- фруктовый кисель;
- творожный пудинг из некислого творога;
- паровой омлет и так далее.

Запрещенные продукты при воспалении поджелудочной железы
Под запретом:
- шоколад и мороженое;
- консервированная продукция;
- специи и пряности;
- кондитерские изделия;
- копченые и сырокопченые колбасы;
- сырые овощи и фрукты;
- грибы;
- жирная рыба и мясо.
Особенное внимание следует уделить диетическим рекомендациям при воспалении поджелудочной железы у детей.
Народное лечение
Лечение травами, или фитотерапия при воспалении поджелудочной не отрицается традиционной медициной. В комплексе с медикаментозной терапией и диетой, травяное лечение даёт положительный эффект. Исключением является аллергическая чувствительность пациента к действующим природным компонентам, беременность женщин третьего триместра и маленькие дети до 5-6 лет. Именно эта категория, считается наиболее уязвимой с точки зрения защитных иммунных свойств организма.
Наиболее популярные и эффективные средства народной медицины при воспалении и приступе поджелудочной железы.
Рецепт № 1. Настой Глебова. Столовая ложка травяного сбора заваривается в термосе 200 мл кипятка. Настаивается лечебный продукт 6-8 часов, процеживается, и принимается 3 раза в день перед едой по 50 мл в течение недели. Ингредиенты: репешок обыкновенный, луговой клевер, корень одуванчика, цвет календулы, шалфей, корень лопуха.

Воспаление поджелудочной железы – лечение травами
Рецепт № 2. Настой Поля Брегга. Шалфей, горькая полынь, корень лопуха, календула, девясил, полевой хвощ и череда берутся в равной пропорции. Две столовых ложки травяного сбора заливаются 300 мл холодной воды и доводятся до кипения. Лекарственный состав должен томиться в течение получаса. После процеживания настой готов к применению. Рекомендуется за полчаса до приёма пищи употребить 50 мл целебного напитка. Курс лечения 7-10 дней.
Рецепт № 3. Поджелудочный сбор. Лечебные ингредиенты: корень одуванчика, анис, чистотел и кукурузные рыльца. По 10 г сухого сырья перемешивается и заливается 500 мл кипятка. После настаивания (2-3 часа) и процеживания, следует принимать поджелудочный сбор по одной столовой ложке 3 раза в день перед едой в течение десяти дней.
Острый приступ панкреатита также можно остановить при помощи противовоспалительных даров природы – картофельного и свекольного сока, прополиса и овса.
Помимо приведенных выше рецептов существует масса альтернативных методов лечения, которые можно проводить в домашних условиях под контролем лечащего врача.
Профилактика панкреатита
Задумываться о лечебной профилактике поджелудочной железы следует с раннего детства. Приучайте детей кушать только полезные для здоровья продукты и пить чистую воду. Особое значение в профилактике заболеваний поджелудочной железы имеет соблюдение санитарной и личной гигиены, окружающая среда и отказ от вредных привычек – алкоголя и курения. Взяв на приоритет соблюдение здорового образа жизни можно надолго забыть о болезнях пищеварительной системы. Берегите себя и будьте всегда здоровы!
Приветствую вас дорогие читатели блога Алексея Шевченко «Здоровый образ жизни». Хочу поделиться с вами радостной новостью: сегодня из больницы выписался мой хороший знакомый. Как раз в разгар праздников у него случился приступ острого панкреатита, но, к счастью все обошлось без операции. Теперь он практически здоров. Но глядя на его печальный опыт, я решил посвятить очередную статью теме, от чего воспаляется поджелудочная железа.
Содержание
Диабет – а чем еще «может болеть» поджелудочная железа?
Воспаление жизненно важной железы — не такая уж и редкость
Почему возникает воспаление?
Как правильно питаться
Диабет – а чем еще «может болеть» поджелудочная железа?
Сегодня, наверное, все знают, что поджелудочная железа является одним из важнейших органов человеческого тела, и если она барахлит, то это немедленно сказывается на всем обмене веществ. То, что именно из-за ее сбоев возникает страшная болезнь диабет, известно всем. Но диабет – это не единственная болезнь, причина которой кроется в поджелудочной железе. К этой группе заболеваний также относятся:
- панкреатит (острый, хронический наследственный);
- камни поджелудочной железы;
- различные новообразования железы.
Когда поджелудочная железа воспаляется – это и есть панкреатит.
Воспаление жизненно важной железы — не такая уж и редкость
Воспаление поджелудочной железы – то есть панкреатит – это весьма распространенная проблема. Каждый год ею заболевают более 100 тысяч человек.
Панкреатит бывает трех видов: острый, хронический и наследственный. Он может поражать людей любого возраста, но в группе особого риска находятся люди старшего возраста, люди, увлекающиеся алкоголем, и беременные женщины. До недавнего времени детский панкреатит был большой редкостью, но сейчас в связи с обильным и крайне нездоровым питанием, катастрофическим увлечением сладостями (большинство из которых представляют собой убийственное пальмовое масло, смешанное с химическими ароматизаторами и гигантскими дозами сахара), а также малоподвижным образом жизни дети страдают этой болезнью все чаще и чаще.
Непосредственную опасность для жизни представляет собой острая форма болезни (именно это и случилось с моим знакомым). Часто острое воспаление развивается внезапно, часто на фоне полного здоровья. Главными симптомами являются:
- сильнейшая боль – она настолько мучительная, что даже взрослые мужчины в таком состоянии могут кричать и плакать, как маленькие дети;
- высокая температура;
- тошнота, рвота с примесью желчи, понос;
- учащенное сердцебиение;
- быстрое обезвоживание.
Еще одним характерным признаком острого панкреатита является резкое побледнение кожи вокруг пупка или на боках.
Если человек находится в таком состоянии, то время лечения народными средствами прошло – нужно срочно вызывать скорую и ехать в больницу. Иначе может развиться перитонит, и тогда дело примет трагический оборот.
Хронический панкреатит встречается гораздо чаще острого, и протекает он немного по-другому. Боли при этом может не быть вовсе, а если есть, то довольно слабая с локализацией в верхней и средней части живота (эпигастральной области). Также наблюдаются интенсивная потеря веса, слабость, упорная тошнота, нарушение стула, различные проблемы с печенью.
Если хронический панкреатит не лечить, то постепенно развивается атрофия (отмирание) поджелудочной железы. Грозными осложнениями являются диабет, почечная недостаточность, поликистоз железы, рак.
Обычно постановка диагноза у врачей не вызывает затруднения. Для уточнения диагноза проводится анализ крови и делается УЗИ.
Почему возникает воспаление?
Причины возникновения болезни, как всегда, очень многочисленны.
- Увлечение алкоголем и алкоголизм.
- Желчнокаменная болезнь.
- Инфекции и паразиты.
- Травмы и аллергические реакции.
Поджелудочная железа вырабатывает особый пищеварительный фермент под названием трипсин. В протоке поджелудочной железы он должен находиться в неактивной форме. Но под воздействием алкоголя давление в протоке повышается, а также происходит ряд других изменений, в результате которых трипсин может слишком рано перейти в активную форму. В результате начинается процесс самопереваривания железы и ее сильное воспаление.
Подобная опасность всегда грозит сильно пьющим людям, а также тем, кто вообще не пьет, но вдруг подвергся массивному воздействию алкоголя. Подобный казус как раз случается во время праздничных застолий. Одна рюмка водки, конечно, не может наделать большой беды.
Но если непьющий человек выпьет несколько рюмок подряд (для каждого эта доза своя), то вместе с обильной, жирной пищей (для переваривания которой поджелудка как раз вырабатывает повышенное количество панкреатического сока), это может сыграть роковую роль, и человек на следующий день после застолья окажется в больнице с сильнейшим приступом панкреатита. Для моего знакомого события развивались как раз по этому сценарию.
Забитый камнями желчный пузырь тоже является тем фактором, который запускает развитие панкреатита, обычного хронического. Мелкие камни часто сдвигаются с места и могут заблокировать и желчный проток, и проток железы. Это активирует находящийся в ней трипсин, и железа воспаляется.
Нередко это состояние сопровождается язвенной болезнью.
Различные бактериальные инфекции могут приводить к воспалительным явлениям в поджелудочной железе. Особенно часто панкреатит развивается вслед за заражением такой распространенной пищевой инфекцией как сальмонеллез. Бактерия Legionella pneumophila, обитающая в кондиционерах, душевых насадках и кулерах тоже может вызывать не только опаснейшую форму пневмонии, но и воспаление поджелудки. Такие вирусные инфекции как свинка, гепатит и ряд других тоже часто приводят к развитию панкреатита.
Очень тяжелые формы воспаления, вплоть до некроза (отмирания) могут развиваться в тех случаях, когда в протоки железы заползают аскариды, либо если они блокируют протоку кладками своих яиц. Поэтому избавляться от паразитов нужно самым срочным образом.
Поражение эхинококками тоже вызывает опасное для жизни воспаление, причем в таких случаях спасти человека могут только хирурги.
Изредка панкреатит может развиться в качестве реакции на прием лекарственных препаратов (антибиотиков, витаминов и так далее) и в результате ушибов или ранений в области живота.
Следует отметить, что более 80% всех случаев панкреатита связаны с алкоголем и желчнокаменной болезнью.
Как правильно питаться
Панкреатит – это тяжелая болезнь, требующая длительного лечения, а соблюдать диету после выздоровления рекомендуется всю жизнь. Что можно кушать в этом состоянии? Во время обострения полностью исключается твердая пища, категорически запрещается все жирное, острое и сладкое.

В первые дни болезни можно только чай без сахара и слизистые отвары. Затем диету обогащают картофельным или морковным пюре. Если выздоровление продвигается хорошо, то в рацион вводят паровую курятину, рыбу, молоко, вермишель и творог. С черным хлебом придется проститься навсегда – можно есть только белый.
Профилактикой панкреатита является обычный здоровый образ жизни.
Надеюсь, дорогие друзья, что статья вас заинтересовала. Если вы находите ее полезной, то делитесь ссылками в соцсетях и оставляйте комментарии.
