Патогенез местных признаков острого воспаления
Билет
172. Местные и общие клинические проявления воспаления, их патогенез.
Местные (кардиальные) признаки воспаления
Жар
(calor)– связан с притоком теплой
артериальной крови в очаг воспаления,
изменение обмена веществ в самом очаге
воспаления, в связи с повреждением
мембраны разобщается окислительно
фосфорилировани и преобладание
катаболических реакций.Краснота
(rubor)– гиперемия как артериальная
так и венозная. При артериальной – с
красным оттенком, при венозной –
синюшный.
Она связано с расширением артериол,
развитием артериальной гиперемии и
“артериализацией” венозной крови в
очаге воспаления.Отек,
припухлость (tumor)– повышение
гидростатического давления в сосудах;
повышение проницаемости сосудистой
стенки под действием медиаторов и
кислых окислителей; рост коллидо-осмотического
давления; выход лейкоцитов под действием
хемоаттрактанта.Боль
(dolor)– обусловлена действием
медиаторов, медиаторы разделяются на:
альгогенные (сами вызывают боль, действуя
на болевые рецепторы; например:
брадикинин, гистамин, серотонин, кислые
продукты обмена, внеклеточный калий)
и гиперальгического действия (это
простагландины, повышают чувствительность
болевых рецепторов). Боль обусловливает
сдавление нервных окончаний экссудатом.Нарушение
функции (functio laesa).Общие признаки воспаления
ПРИЗНАК
ПАТОГЕНЕЗ
Интоксикация
Токсины
микроорганизмов, продукты альтерации,
продукты нарушенного метаболизма
Лихорадка
Пирогены:
ИЛ-1, ФНО, ИЛ-6, интерферон
Лейкоцитоз,
активация фагоцитоза
Лейкотриены,
ИЛ-1, ИЛ-6, ИЛ-8
Активация
иммунитета
Активация
макрофагов, реакции клеточной
кооперации, антителообразования
Увеличение
СОЭ
Увеличение
концентрации белков «острой фазы»
и иммуноглобулинов
Увеличение
продукции интерферона
Активация
макрофагов и Т-лимфоцитов
Гломерулонефрит
– поражение клубочкового аппарата.Это
группа заболеваний, которая характеризуется
диффузным поражением почечной ткани,
воспалительного и/или иммунопатологического
генеза с вовлечением в патологический
процесс всех отделов нефронов
(преимущественно клубочков), а также
интерстициальной ткани и сосудов почек.Острый гломерулонефрит
Этиология
I.НАСЛЕДСТВЕННЫЙ
II.ТОКСИЧЕСКИЙ
III.ИММУНОПАТОЛОГИЧЕСКИЙ
ДЕЙСТВИЕ
ИММУННЫХ КОМПЛЕКСОВ (ГЕТЕРОЛОГИЧНЫХ
И АУТОЛОГИЧНЫХ)ДЕЙСТВИЕ
АНТИПОЧЕЧНЫХ АУТОАНТИТЕЛ
Патогенез иммунопатологического гломерулонефрита
I.
МЕХАНИЗМЫ ИММУНОПАТОЛОГИЧЕСКИХ
РЕАКЦИЙ
ВОЗНИКНОВЕНИЕ
ПОСЛЕ ИНФЕКЦИОННОГО ПРОЦЕССА В
ОРГАНИЗМЕ (-ГЕМОЛИТИЧЕСКИЙ
СТРЕПТОКОКК А, СТАФИЛОКОКК, ПНЕВМОКОКК,
ВИРУСЫ, ПЛАЗМОДИЙ МАЛЯРИИ)СИЛЬНОЕ
ПЕРЕОХЛАЖДЕНИЕ, ВАКЦИНАЦИЯОБРАЗОВАНИЕ
АНТИТЕЛ К АНТИГЕНАМ БАЗАЛЬНОЙ
МЕМБРАНЫ КЛУБОЧКОВ (5%)ФИКСАЦИЯ
КОМПЛЕКСОВ АНТИГЕН-АНТИТЕЛО НА
БАЗАЛЬНОЙ МЕМБРАНЕ КЛУБОЧКОВ (80%)ФИКСАЦИЯ
КОМПЛЕМЕНТА НА БАЗАЛЬНОЙ МЕМБРАНЕ
КЛУБОЧКОВ (5%)
II.ВОСПАЛЕНИЕ КЛУБОЧКОВ
ПОВЫШЕНИЕ
ПРОНИЦАЕМОСТИ КАПИЛЛЯРОВТРОМБОЗ
КАПИЛЛЯРОВНЕКРОЗ
КАПИЛЛЯРОВ И АРТЕРИОЛСДАВЛЕНИЕ
КЛУБОЧКОВСКЛЕРОЗ,
ГИАЛИНОЗ КЛУБОЧКОВАТРОФИЯ
КАНАЛЬЦЕВ
II
А.ГИПОПЕРФУЗИЯ КЛУБОЧКОВ
СНИЖЕНИЕ
ФИЛЬТРАЦИИ (ОЛИГО-, АНУРИЯ)СТИМУЛЯЦИЯ
ЮГА (НИКТУРИЯ)АКТИВАЦИЯ
АНГИОТЕНЗИН-АЛЬДОСТЕРОНОВОЙ СИСТЕМЫ
(АРТЕРИАЛЬНАЯ ГИПЕРТОНИЯ)ГИПЕРНАТРИЕМИЯ,
ГИПЕРВОЛЕМИЯ (ГИПЕРГИДРАТАЦИЯ,
АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ, ГИПЕРТРОФИЯ
ЛЕВОГО ЖЕЛУДОЧКА, РЕТИНОПАТИЯ –
НАРУШЕНИЕ ЗРЕНИЯ)ПРОГРЕССИРУЮЩАЯ
ИШЕМИЯ ПОЧЕКВЫДЕЛИТЕЛЬНЫЙ
МЕТАБОЛИЧЕСКИЙ АЦИДОЗГИПЕРАЗОТЕМИЯ,
УРЕМИЯ
II
В.ПОВЫШЕНИЕ ПРОНИЦАЕМОСТИ КАПИЛЛЯРОВ
КЛУБОЧКОВ
АЛЬБУМИНУРИЯ
В ПРЕДЕЛАХ
1-3
г/сут
ГЕМАТУРИЯ
ГИПО-,
ДИСПРОТЕИНЕМИЯ (ГИПООНКИЯ)ЦИЛИНДРУРИЯ
ЛЕЙКОЦИТУРИЯ
Проявления:
Ренальные
(мочевой синдром):
Ишемия
клубочков – нарушается их фильтрационная
способность
снижение клиренса эндогенного креатинина,
олиго- анурия, никтурия.Повышение
проницаемости мембран клубочков
гематурия, протеинурия (ведет к
цилиндрурии), лейкоцитурия.
Экстраренальные
проявления:
отечный
синдром (на лице, под глазами, по утрам,
в рыхлой клетчатке).Гипотензивный
синдром – в основе активация РААС.Нефросклероз
— Уменьшение выработки вазодепрессоров
– ренопривная артерильная гипертензия.Анемический
синдром (анемия брайтика) – вследствие
уменьшения продукции эритропоэтина.
Билет
182. Причины, механизмы развития, изменения газового состава артериальной и венозной крови при экзогенной, дыхательной, сердечно-сосудистой, кровяной и тканевой гипоксии. Смешанная гипоксия.
Гипоксия– состояние, возникающее в результате
недостаточного обеспечения тканей
организма кислородом и /или нарушения
его усвоения в ходе биологического
окисления.Гипоксия
– типовой патологические процесс,
развивающийся в результате недостаточности
биологического окисления, приводящий
к нарушению энергетического обеспечения
функций и пластических процессов в
организме.Гипоксемия
– снижение, по сравнению с должным,
уровней напряжения и содержания
кислорода крови.Типы
гипоксии по этиологии:
Экзогенная
— снижение кислорода в окружающем
воздухе. Может быть гипобарической
снижение атмосферного давления и
снижение рО2
(высотная болезнь и горная болезнь).
Горная болезнь развивается в разных
горах на разной высоте: на Кавказе,
Альпах развитие горной болезни будет
определяться 3 тысячами. Факторы,
влияющие на возникновение горной
болезни: ветер, солнечная радиация,
влажность воздуха, наличие снега,
высокий перепад ночных и дневных
температур + индивидуальная
чувствительность: пол, возраст, тип
конституции, тренированность, прошлый
высотный опыт, физическое и психическое
состояние. Тяжелая физическая работа.
Скорость набора высоты:
Нормобарическая;
Гипобарическая;
Эндогенная:
Дыхательная;
Циркуляторная;
Гемическая;
Тканевая
(гистотоксическая);Смешанная.
Местная
(регионарная):
Циркуляторная;
Тканевая
(гистотоксическая);Смешанная.
Нормобарическая
гипоксия развивается при нормальном
атмосферном давлении:
Замкнутое
или плохо вентилируемое пространство;Гиповентиляция
при ИВЛ.
Критерии
экзогенной гипоксии:
Снижение
Нb O2
(артериальной крови) – артериальная
гипоксемия;Снижение
раСО2
(гипокапния) – при гипобарической
гипоксии;Повышение
раСО2
(гиперкапния) в замкнутом пространстве.
Эндогенная
Дыхательная
гипоксия – нарушение вентиляции,
диффузии, перфузии – дыхательная
недостаточность.Критерии
дыхательной гипоксии: артериальная
гипоксемия, раСО2в норме
или гиперкапния.Циркуляторная
гипоксия:
Сердечная
недостаточность – снижение скорости
кровотока, увеличение времени контакта
крови с окружающими тканями, у пациента
венозная гипоксемия, а также увеличение
артериовенозной разницы по кислороду;Сосудистая
недостаточность — снижение скорости
кровотока, увеличение времени контакта
крови с окружающими тканями, у пациента
венозная гипоксемия, а также увеличение
артериовенозной разницы по кислороду;Сердечно-сосудистая
недостаточность.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Местные
признаки острого воспаления сформулированы
ещё в античности. К
ним
отнесены
rubor, tumor, dolor, calor, functio laesa.
Rubor.
Причины
покраснения (лат. rubor):
артериальная
гиперемия;увеличение числа,
а также расширение артериол и
прекапилляров;возрастание
количества функционирующих капилляров,
заполненных артериальной кровью;«артериализация»
венозной крови, обусловленная повышением
содержания Нb02 в венозной крови.
Tumor.
Причины
припухлости (лат. tumor):
увеличение
кровенаполнения ткани в результате
развития артериальной и венозной
гиперемии;увеличение
лимфообразования (в связи с артериальной
гиперемией);развитие отёка
ткани;пролиферация в
очаге воспаления.
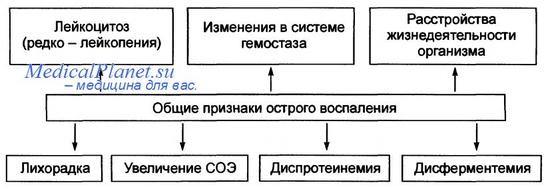
Общие признаки острого воспаления.
Dolor.
Причины боли
(лат. dolor):
воздействие на
рецепторы медиаторов воспаления
(гистамина, серотонина, кининов, некоторых
Пг);высокая концентрация
Н+, метаболитов (лактата, пирувата и
др.);деформация ткани
при скоплении в ней воспалительного
экссудата.
Calor.
Причины
повышения температуры (лат. calor) в зоне
воспаления:
развитие артериальной
гиперемии, сопровождающейся увеличением
притока более тёплой крови;повышение
интенсивности обмена веществ, что
сочетается с увеличением высвобождения
тепловой энергии;разобщение
процессов окисления и фосфорилирования,
обусловленное накоплением в очаге
воспаления избытка ВЖК, Са2+ и других
агентов.
Functio
laesa. Причины
нарушения функции (лат. functio laesa) органа
или ткани:
повреждающее
действие флогогенного фактора;развитие в ответ
на это альтеративных процессов,
сосудистых реакций и экссудации; нередко
расстройство функции ограничивается
лишь тем органом или тканью, где
развивается воспаление, но может
нарушаться и жизнедеятельность организма
в целом, особенно если воспалительный
процесс затрагивает такие органы, как
мозг, сердце, печень, железы внутренней
секреции, почки.
Системные,
общие изменения в организме представлены
на рисунке.

Виды, течение, исходы воспаления.
Биологическая роль воспаления.
Классификация воспаления
В
зависимости от характера доминирующего
местного процесса (альтерация, экссудация
или пролиферация) различают три вида
воспаления.
При
альтеративном воспалении преобладают
повреждение, дистрофия некроз. Оно
наблюдается чаще всего в паренхиматозных
органах при инфекционных заболеваниях,
протекающих с выраженной интоксикацией
(творожистый распад надпочечных желез
или легких при туберкулезе).
Экссудативное
воспаление
характеризуется выраженным нарушением
кровообращения с явлениями экссудации
и эмиграции лейкоцитов. По характеру
экссудата различают серозное, гнойное,
геморрагическое, фибринозное, смешанное
воспаление. Распространение воспаления
на слизистые оболочки, например
дыхательных путей или пищевого канала,
и большое содержание слизи в экссудате
свидетельствуют о катаральном воспалении.
Пролиферативное,
или продуктивное воспаление
характеризуется доминирующим размножением
клеток гематогенного и гистогенного
происхождения. В воспаленной зоне
возникают клеточные инфильтраты, которые
В Зависимости от характера скопившихся
клеток подразделяют на круглоклеточные
(лимфоциты, гистиоциты), плазмоклеточные,
эозинофильно-клеточные, эпителиоидно-клеточные,
макрофагальные инфильтраты. При
воспалении клетки с законченным циклом
развития (зрелые) погибают, мезенхимальные
же клетки претерпевают трансформацию
и дифференциацию, в результате которых
образуется молодая соединительная
ткань. Она проходит все стадии созревания,
вследствие чего орган или часть его
пронизывается соединительно-тканными
тяжами, что на поздних стадиях воспаления
может привести к циррозу.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
19.02.201618.05 Mб119patofiziologiya_sist_krovi_2010.doc
- #
- #
- #
- #
19.11.2019365.3 Кб0Pat_fiziologia_-_7_zanyatie.docx
Воспаление (лат. inflammatio) – это сложный процесс реакции организма на внешний или внутренний повреждающий (болезненный) фактор. Воспаление направлено на устранение этого фактора, восстановление поврежденных тканей и защиту от развития заболеваний.
Таким образом, воспаление выполняет защитную функцию в организме, но только тогда, когда оно острое. Хроническое воспаление перестает быть физиологическим фактором и становится патогеном, ведущим к аутоиммунным заболеваниям и раку.
Воспаление – это естественный процесс, который происходит на определенных этапах. Без воспалительной реакции, которая активирует иммунную систему для борьбы с патогеном, например, вирусом, бактериями, травмированными участками, мы не смогли бы пережить даже самую маленькую инфекцию.
Сложность воспалительного процесса отражается в часто используемых терминах – состояние, процесс или воспалительная реакция.
Симптомы воспаления
Симптомы острого воспаления были впервые описаны римским ученым и энциклопедистом Аврелием Цельсом (25 г. до н.э. – 50 г. н.э.). в единственной работе «Медицина», которая сохранилась до наших дней, он описал четыре основных симптома острого воспаления, которые иногда называют тетрадой Цельса:
- боль (лат. dolor);
- повышенная температура (лат. calor);
- покраснение (лат. rubor);
- отек (лат. tumor).
Пятый признак воспаления – потеря функции и повреждение органов (лат. Functiolaesa) был добавлен немного позже, возможно, греческим врачом и философом Галеном (129-200 н.э).
Покраснение кожи является результатом увеличения кровотока в области, пораженной патогенными микроорганизмами, отек – это результат проникновения белка и клеток из сосудов в ткани – все это вызывает боль. Температура также является следствием увеличения кровотока. В свою очередь, «потеря функции» означает, что орган не функционирует должным образом.
В развитии воспалительной реакции участвуют многие физиологические механизмы, связанные как с клетками – гранулоцитами, моноцитами, тромбоцитами, лимфоцитами Т и В, тучными клетками, эндотелиальными клетками кровеносных сосудов, макрофагами, фибробластами, так и с веществами, выделяемыми ими – медиаторами воспаления. Со временем могут быть поражены целые органы и могут возникнуть системные симптомы – повышение температуры тела, потеря веса, мышечная атрофия, чувство общей слабости.
Воспаление при ларингите
Как возникает воспаление?
Чаще всего повреждающий фактор, который инициирует воспалительный процесс, приходит извне. Это может быть:
- физическое повреждение – химическое, тепло или холод, механическая травма;
- биологический агент – бактерии, вирус, чужеродный белок.
Также бывает, что причиной воспаления является процесс, происходящий внутри организма – эмболия артерии, сердечный приступ или развитие рака.
Изменения в кровеносных сосудах всегда являются корнем воспалительной реакции. Сосуды расширяются, и их проницаемость увеличивается. Это приводит к проникновению медиаторов и воспалительных клеток в окружающие ткани.
Составляющие воспаления
Острое воспаление выполняет важную защитную функцию – оно удаляет возбудителя и восстанавливает нормальную функцию органа. Переход острой фазы в хроническую фазу часто связан с потерей контроля организма над воспалительными механизмами и, следовательно, с функциональными нарушениями и даже повреждением пораженной ткани. Этот процесс можно сравнить с превращением острой боли (защитной функции) в хроническую боль, которая становится самой болезнью.
Патогенез воспалительного процесса
Воспалительная реакция неразрывно связана с иммунным ответом. Начинается с контакта патогена со специализированными клетками иммунной системы, так называемыми антигенпрезентирующие клетки. Когда клетки стимулируются, они продуцируют и высвобождают медиаторы воспаления, которые имеют решающее значение для инициации и поддержания воспалительного процесса.
Медиаторы оказывают про-и противовоспалительное действие на клетки-мишени, модулируя течение воспаления. Со временем адаптивная иммунная система (специфическая реакция) также участвует в борьбе с повреждающим фактором. Работа этой системы чрезвычайно точна – взаимодействие лимфоцитов Т и В приводит к выработке специфических антител, которые селективно нейтрализуют возбудителя.
Правильно функционирующая иммунная система эффективно распознает патогены и эффективно уничтожает их, не повреждая свои собственные клетки и ткани. Однако в определенных ситуациях иммунорегуляторные механизмы могут работать с дефектом – возникает воспалительная реакция на аутоантигены.
Это состояние встречается при многих аутоиммунных заболеваниях (диабет 1 типа, ревматоидный артрит, красная волчанка, целиакия, болезнь Хашимото).
Поделиться ссылкой:
ВОСПАЛЕНИЕ.
Воспаление (inflammatio, от лат. in-flammare — воспламенять) сформировавшаяся в процессе эволюции реакция организма на местное повреждение, характеризующаяся явлениями альтерации, расстройств микроциркуляции (с экссудацией и эмиграцией) и пролиферации, направленными на локализацию, уничтожение и удаление повреждающего агента, а также на восстановление (или замещение) поврежденных им тканей.
Альтерация, расстройства микроциркуляции (с экссудацией и эмиграцией) и пролиферация являются основными компонентами или внутренними признаками воспаления. Кроме того, очаг воспаления характеризуется пятью внешними (местными) проявлениями: краснотой (rubor), припухлостью (tumor), повышением температуры, или жаром (calor), болезненностью, или болью (dolor), нарушением функции functio laesa). Эти признаки особенно хорошо определяются, когда очаг воспаления находится на наружных покровах. Общие проявления воспаления включают лихорадку, реакции кроветворной ткани с развитием лейкоцитоза, повышенную скорость оседания эритроцитов, ускоренный обмен веществ, измененную иммунологическую реактивность, явления интоксикации организма. Воспаление относится к числу наиболее распространенных типовых патологических процессов. Одновременно оно представляет собой важную защитно-приспособительную реакцию, эволюционно сформировавшуюся как способ сохранения целого организма ценой повреждения его части.
ЭТИОЛОГИЯ ВОСПАЛЕНИЯ. Причиной воспаления является любой фактор, способный вызвать повреждение тканей, — флогоген (от лат. phlogosis — воспаление; синоним термина inflammatio). Различают флогогены внешние и внутренние. Чаще встречается воспаление, вызванное экзогенными агентами. Внешние флогогены по своей природе могут быть биологическими (чаще всего инфекционными — бактерии, риккетсии, вирусы, грибки, животные-паразиты), физическими (механическая, термическая, лучевая энергия), химическими (кислоты, щелочи, боевые отравляющие вещества, скипидар, кротоновое и горчичное масла и т.д.). Внутренними причинами воспаления чаще всего являются очаг некроза ткани, гематома, образовавшиеся камни, отложение солей, иммунные комплексы и др. Поскольку наиболее частой причиной воспаления являются инфекционные агенты, его делят по этиологии на инфекционное (септическое) и неинфекционное (асептическое).
ПАТОГЕНЕЗ ВОСПАЛЕНИЯ.
Любое воспаление включает 3 основных компонента:
• альтерацию — повреждение клеток и тканей;
• расстройство микроциркуляции с экссудацией и эмиграцией;
• пролиферацию — размножение клеток и восстановление целостности ткани. Соответственно различают: альтеративное воспаление, экссудативное воспаление, пролиферативное (продуктивное) воспаление и — как его отдельный вариант — гранулематозное воспаление.
Альтерация (alteratio, от лат. alterare — изменять), или дистрофия, повреждение ткани, нарушение в ней питания (трофики) и обмена веществ, ее структуры и функции. Различают первичнуюи вторичную альтерацию.
Первичная альтерация является результатом повреждающего воздействия самого воспалительного агента, поэтому ее выраженность при прочих равных условиях (реактивность организма, локализация) зависит от свойств флогогена. Строго говоря, первичная альтерация не является компонентом воспаления, так как воспаление есть реакция на повреждение, вызванное флогогеном, т.е. на первичную альтерацию. В то же время практически первичные и вторичные альтеративные явления трудно отделимы друг от друга.
Вторичная альтерация является следствием воздействия на соединительную ткань, микрососуды и кровь высвободившихся внеклеточно лизосомальных ферментов и активных метаболитов кислорода. Их источником служат активированные иммигрировавшие и циркулирующие фагоциты, отчасти — резидентные клетки. При воспалении у животных с предварительно вызванной лейкопенией альтерация выражена слабо. Вторичная альтерация не зависит от воспалительного агента, для ее развития необязательно дальнейшее присутствие флогогена в очаге. Она является реакцией организма на уже вызванное вредным началом повреждение. Это целесообразный и необходимый компонент воспаления как защитно-приспособительной реакции, направленный на скорейшее отграничение (локализацию) флогогена и (или) поврежденной под его воздействием ткани от остального организма. Альтеративные явления при воспалении включают тканевой распад и усиленный обмен веществ («пожар обмена»), приводящие к ряду физико-химических изменений в воспаленной ткани: накоплению кислых продуктов (ацидоз, или Н+-гипериония), увеличению осмотического давления (осмотическая гипертензия, или гиперосмия), повышению коллоидно-осмотического, или онкотического, давления (гиперонкия). В зависимости от силы повреждающего агента, интенсивности и локализации воспаления морфологические проявления альтерации широко варьируют: от едва заметных структурно-функциональных изменений до полной деструкции (некробиоз) и гибели (некроз) тканей и клеток.
Медиаторы воспаления. В ходе первичной и вторичной альтерации высвобождаются большие количества разнообразных медиаторов и модуляторов воспаления. Под медиаторами (посредниками) воспаления понимают биологически активные вещества, реализующие возникновение и поддержку различных воспалительных явлений, например повышение сосудистой проницаемости, эмиграцию и т.д. При нормальной жизнедеятельности эти же вещества в физиологических концентрациях ответственны за регуляцию функций клеток или тканей. При воспалении, высвобождаясь в больших количествах, они приобретают новое качество — медиаторов воспаления. Практически все медиаторы являются и модуляторами воспаления, т.е. способны усиливать или ослаблять выраженность воспалительных явлений. Соответственно эффект медиатора может быть добавочным (аддитивным), потенцирующим (синергистическим) и ослабляющим (антагонистическим), а взаимодействие медиаторов возможно на уровне их синтеза, секреции или эффектов. Медиаторное звено является основным в патогенезе воспаления. Оно координирует взаимодействие множества клеток — эффекторов воспаления, смену клеточных фаз в очаге воспаления. Медиаторы воспаления по происхождению делятся на гуморальные (образующиеся в жидких средах — плазме крови и тканевой жидкости) и клеточные. Все гуморальные медиаторы являются предсуществующими, т.е. имеются в виде предшественников до активации последних; к ним относятся производные комплемента, кинины и факторы свертывающей системы крови. Среди клеточных медиаторов выделяют предсуществующие (депонированные в клетках в неактивном состоянии) — вазоактивные амины, лизосомальные ферменты, нейропептиды, и вновь образующиеся (т.е. продуцируемые клетками при стимуляции) — эйкозаноиды, цитокины, лимфокины, активные метаболиты кислорода.
Основными источниками клеточных медиаторов являются:
1. Нейтрофилы, которые выделяют катионные белки, стимулируют высвобождение биогенных аминов из тромбоцитов и тучных клеток, содержат ингибитор высвобождения гистамина и гистаминазу.
2. Макрофаги выделяют ангиотензин-конвертазу, которая инактивирует брадикинин, превращает ангиотензин-I в ангиотензин-П. Они синтезируют PGE2, а также тромбоксаны и лейкотриены (LT).
3. Эозинофилы служат отрицательными модуляторами воспаления. Они содержат гистаминазу, кининазу, ферменты, расщепляющие лейкотриены С и D (лизофосфалипазу, арилсульфатазу В, фосфолипазу D), главный щелочной белок, осуществляющий цитотоксическую функцию и нейтрализующий гепарин.
4. Тучные клетки и базофилывыделяют гистамин и серотонин, гепарин, факторы хемотаксиса нейтрофилов и эозинофилов, фактор активации тромбоцитов, протеолитические ферменты, они продуцируют пероксидазу, супероксид и пероксид водорода, а также протеазу, превращающую кининоген в кинин.
5. Тромбоциты секретируют факторы роста и свертывания, вазоактивные амины и липиды, нейтральные и кислые гидролазы.
Производные комплемента являются наиболее важными из гуморальных медиаторов воспаления. Среди почти 20 различных белков, образующихся при активации комплемента, непосредственное отношение к воспалению имеют его фрагменты С5а, С3а, С3Ь и комплекс С5Ь-С9.
