Переливание крови при воспалении яичников
Кровь как лечебное средство широко применяется при различных заболеваниях женских половых органов.
Ее используют как в оперативной гинекологии, главным образом в виде трансфузий, так и при консервативном лечении.
Переливание крови — это хирургическая операция, которая производится по определенным показаниям. Показания эти могут быть абсолютными (например, в случаях большого кровоизлияния в брюшную полость при внематочной беременности) и относительными (при воспалительных заболеваниях, фибромиомах, ювенильных, климактерических и других дисфункциональных маточных кровотечениях).
Переливание крови в современных условиях производится так называемым непрямым способом. Этот способ (в большинстве случаев) применяется со стабилизаторами, т. е. с веществами, задерживающими свертывание крови. К ним прежде всего относится лимоннокислый натрий.
Обычно для переливания врачи пользуются консервированной кровью. Переливание крови производится в операционной или в условиях, приближенных к операционной. Исключение составляют случаи, когда врач должен выезжать или вылетать в отдаленные районы, где переливание крови по жизненным показаниям приходится производить на дому.
Действие гемотрансфузий. Наиболее ценным свойством переливания крови является его стимулирующее действие (в результате чего происходит повышенная регенерация элементов крови), а также воздействие переливаемой крови на многочисленные ангиорецепторы, заложенные в сосудистой стенке. Последнее подтверждается в случаях внутриартериальных нагнетаний крови. Стимулирующее действие крови выявляется в повышенной продукции костного мозга, в частности в появлении значительного количества ретикулоцитов.
Переливание крови имеет также заместительное действие, так как трансфузия есть трансплантация кровяной ткани; последняя возмещает определенный, утраченный объем крови.
Гемостатический эффект трансфузий зависит от воздействия перелитой крови на ретракционную способность сосудистой стенки, на повышение количества тромбоцитов и выравнивание нарушенных процессов свертывания.
И наконец, кровь обладает также обезвреживающим (дизентоксикационным) действием. Это подтверждается случаями лечения гемотрансфузиями тяжелых больных с септическими и воспалительными заболеваниями, у которых была выражена интоксикация всего организма и у которых переливание крови дало хороший лечебный эффект.
Техника переливания крови. Переливание крови производится в большинстве случаев путем венепункции. Для этого обычно пользуются венами локтевого сгиба.
В некоторых случаях попадание в вену затруднено из-за чрезмерного ожирения больных, а также у анемичных больных с низким кровяным давлением и спавшимися венами.
В этих случаях, если имеется настоятельная необходимость в гемотрансфузий, производится венесекция.
Венесекцию можно производить также на поверхностных венах стопы.
Кровь переливают струйным или капельным способом.
Струйный способ показан в тех случаях, когда нужно быстро возместить большую кровопотерю, обычно при тяжелом состоянии больных (внематочная беременность, апоплексия яичника), а также при шоке (например, при разрыве большой кисты яичника, кровотечении во время операции, в целях борьбы, с операционным шоком).
В остальных случаях более желательно капельное переливание крови.
В некоторых случаях, когда состояние больной улучшается, после струйного переливания крови можно перейти на капельное.
Если условия позволяют, то у больной необходимо исследовать мочу и кровь до переливания крови и после него. Если же оно производится в экстренном порядке (особенно массивное), то обязательно исследовать мочу и кровь после переливания. Перед переливанием крови определяется группа крови больной и производится реакция на групповую индивидуальную совместимость.
При переливании крови в гинекологической практике всегда следует выяснить, не было ли у больной привычных и поздних выкидышей, мертворождаемости, желтухи у новорожденных детей, а также реакции при предыдущих переливаниях крови. У женщин с таким отягощенным анамнезом следует до трансфузии обязательно определить резус-фактор.
Значение Rh крови. Резус-фактор имеет большое практическое значение, так как в некоторых случаях при переливании резус-несовместимой крови у больной могут развиться тяжелые реакции и осложнения. Подобные реакции наблюдаются только у резус-отрицательных больных, которым переливается кровь без учета резус-фактора (чаще всего резус-положительная кровь).
Резус-фактор в крови определяется следующим образом: из вены берут 5 мл крови; кровь отстаивается, и резус-фактор определяется в эритроцитах.
В чашку Петри наносят по две капли антирезусной сыворотки двух-трех серий, затем к каждой серии сыворотки добавляется по одной капле исследуемых эритроцитов в виде взвеси в собственной сыворотке. Капли перемешивают и чашку Петри помещают в водяную баню температуры 45° на 10 мин., затем чашку извлекают и результаты определяют на глаз. При наличии агглютинации во всех сериях сывороток — кровь резус-положительная, при отсутствии агглютинации во всех сыворотках — кровь резус-отрицательная.
Для исключения резус-несовместимости крови донора и реципиента проводится проба на совместимость по резус-фактору. Для этого из вены больной берут в пробирку 2-3 мл крови и ее центрифугируют. Пипеткой набирают из пробирки две капли сыворотки и наносят на чашку Петри. К сыворотке прибавляют полкапли консервированной крови донора. Капли перемешивают, и чашку Петри помещают в водяную баню (температура 42-45°) на десять минут. При наличии агглютинации кровь переливать нельзя.
В тех случаях, когда невозможно произвести реакцию на резус-совместимость крови донора и реципиента, следует переливать резус-отрицательную кровь.
При каждом переливании крови должна производиться биологическая проба. Однако, помимо пробы, в течение всего переливания необходимо внимательно следить за состоянием больной; при малейшем подозрении на несовместимость трансфузия должна быть приостановлена. В случае переливания одной больной нескольких порций крови от разных доноров необходимо реакцию на совместимость и биологическую пробу проводить с каждой переливаемой новой порцией крови в отдельности.
Реинфузии крови. Большую роль в гинекологической практике имеют так называемые обратные переливания, или реинфузии, крови.
А. Н. Филатов, А. А. Федоровский доказали, что; кровь, излившаяся в серозные полости и, в частности, в брюшную полость, при известных условиях является очень ценной и может быть применена для вливания в вену.
Обратное переливание крови производится следующим образом: из вскрытой брюшной полости кровь вычерпывается предварительно прокипяченной ложкой или кружечкой. Кровь эту наливают в сосуд, пропускают через восемь слоев стерильной марли, смоченной стабилизатор ром. В сосуд наливают также 5% раствор лимоннокислого натрия из расчета 10 мл на 100 мл полученной крови. Сосуд соединен с резиновой трубкой, которую затем присоединяют к игле, находящейся в вене той же больной. При реинфузии, естественно, не нужно определять группу крови и производить пробу на совместимость. Обратное переливание крови можно осуществлять при недавно происшедшем кровоизлиянии в брюшную полость (восемь-десять часов), когда кровь еще не свернулась.
Реинфузии противопоказаны при воспалительных изменениях в органах малого таза и брюшной полости.
Показания к переливанию крови. Как мы уже говорили выше, они могут быть абсолютными и относительными. Абсолютным и показаниями являются значительные кровопотери при внематочной беременности, разрыве яичника, при операционном и послеоперационном шоке. Несмотря на то, что больные по-разному реагируют на кровопотерю, гемотрансфузия показана при потере в 350-400: мл крови. Естественно, что о величине кровопотери при внутрибрюшных кровоизлияниях мы точно судить не можем. В этих случаях следует обращать сугубое внимание на общее состояние больной, пульс, артериальное давление, процентное содержание гемоглобина в: крови.
При больших кровопотерях следует приступать к переливанию крови струйным способом немедленно, не ожидая операции и продолжая его, если нужно, во время последней. Когда опасность для больной минует, можно, как сказано выше, перейти на капельное, переливание крови или вовсе его прекратить.
В сельской местности при тяжелых внутрибрюшных кровотечениях не следует направлять больную в больницу; в этих случаях врачу необходимо производить переливание крови на месте, создав соответствующую обстановку.
Относительными показаниями к переливанию крови прежде всего являются воспалительные заболевания женской половой системы, особенно сопровождающиеся нагноением. Известно, что в результате длительной интоксикации подавляется деятельность костного мозга, снижается эритропоэз, довольно часто имеет место гипохромная анемия. Переливание крови при воспалительных заболеваниях является неспецифической стимулирующей терапией. Поэтому оно показано при вяло текущих воспалительных процессах, при выраженной анемии, при воспалительных заболеваниях, сопровождающихся длительным кровотечением. При этом лучше производить капельные переливания крови по 100-125 мл, назначая, в зависимости от течения процесса, от двух до пяти гемотрансфузий.
После переливаний крови обычно снижается лейкоцитоз, падает температура (чаще литически), замедляется РОЭ, повышается процентное содержание гемоглобина в крови, уменьшается эксудация, улучшается общее самочувствие больных, уменьшаются или вовсе прекращаются боли.
Переливание крови в некоторых случаях дает хороший лечебный эффект даже тогда, когда длительное медикаментозное лечение не улучшает состояния больных.
Показаниями к переливанию крови являются также ювенильные, климактерические и другие дисфункциональные кровотечения, особенно в тех случаях, когда имеется выраженная анемия. Гемонтрасфузии показаны также как подготовительные мероприятия перед операциями по поводу фибромиом и рака матки, а также перед применением лучевой терапии. Во время больших гинекологических операций капельное переливание крови должно производиться, как правило. Такие «защитные» капельные переливания рекомендуется производить с целью профилактики шока.
Переливание крови производят также в послеоперационном периоде при различных осложнениях.
Хорошее действие оказывают повторные трансфузии небольших доз крови при рентгенотерапии и радиотерапии больных раком женских половых органов. Эти трансфузии применяются в целях предупреждения нежелательной реакции угнетения, главным образом, функции костного мозга. Если указанная терапия осложняется симптомами лучевой болезни (ренттенореакция и др.), то также показаны дробные трансфузии крови.
Противопоказания к переливанию крови. К переливанию крови следует относиться, как к серьезному методу лечебного и биологического воздействия на организм. Поэтому перед каждой трансфузией следует взвесить, показана ли она данной больной и нет ли противопоказаний к переливанию крови.
К последним относятся различные заболевания почек, особенно острый и подострый нефрит, кефросклероз, заболевания сердца — миокардит и особенно эндокардит, а также другие заболевания сердца, сопровождающиеся субкомпенсацией и декомпенсацией.
Гипертония и артериосклероз не являются абсолютными противопоказаниями к трансфузии, но при этих заболеваниях ее следует производить осторожно, капельным способом, дробными дозами. В этих случаях лучше пользоваться эритроцитарной массой.
Противопоказано переливание крови при желтухе, гепатите, циррозе печени, при заболеваниях легких, сопровождающихся застоем в малом кругу кровообращения. При тромбофлебитах в острой стадии переливание крови производить нельзя; оно нежелательно и в дальнейшем, но по прошествии значительного времени абсолютных противопоказаний нет. В угрожающих жизни случаях (кровотечение) противопоказания к трансфузии учитываются меньше.
Подробнее в статье Переливание крови при гинекологических операциях
 Аднексит. Воспаление яичников и маточных труб.
Аднексит. Воспаление яичников и маточных труб.
Аднексит (сальпингит, сальпингоофорит) — это воспаление придатков матки (маточных труб и яичников).
Этиология.
Чаще всего воспалительный процесс начинается с маточных труб. Болезнь, как правило, имеет острое течение — острый сальпингит.
Инфекция может проникать в маточные трубы как восходящим (из половых путей), так и нисходящим (с током крови) путем.
Причиной могут быть самые различные микроорганизмы – стафилококки, стрептококки, эшерехии. Аднексит является частым осложнением инфекций, передающихся половым путем (гонореи, уреаплазмы, трихомонады, хламидиоза и др.). Сальпингоофорит также может начаться после родов, в результате аборта и др гинекологических вмешательств (биопсии, установка внутриматочной спирали). Воспалительный процесс может перейти с придатков на матку.
Наиболее частыми причинами обострения воспалительных заболеваний матки и придатков являются неспецифические факторы, такие как переутомление, переохлаждение, стрессовые ситуации, отрицательные эмоции, экстрагенитальные заболевания.
Симптомы.
Аднексит чаще всего начинается остро, с подъемом температуры до 39ºС.
Наиболее постоянным и характерным проявлением аднексита является боль. Боли, как правило, локализованы в нижних отделах живота и могут иррадиировать в поясничный или крестцовый отделы позвоночника. Чаще всего боли возникают периодически, реже — беспокоят постоянно.
Иногда симптомы напоминают острый аппендицит.
Боли нередко продолжают существовать после исчезновения признаков воспалительной реакции и могут усиливаться при охлаждении, различных заболеваниях, физических и эмоциональных перегрузках и т.п.
Менструальный цикл нарушается, месячные становятся болезненными и более длительными, возможны межменструальные кровотечения. Пациентки жалуются на боли при мочеиспускании, а также на характерные водянистые, а иногда и гнойные выделения (бели). Боли в животе возникают также при половом акте и сохраняются некоторое время после него.
Без своевременного лечения аднексита заболевание переходит в хроническую форму, для которой характерны постоянные периоды обострения. Одним из основных проявлений хронического воспаления придатков является нарушение менструального цикла, которое бывает у более чем половины пациенток с данным диагнозом. Наблюдается повышение температуры до 37-38С в периоды обострения.
Менструации становятся болезненными, выделения могут быть как скудными, так и обильными, возможны постменструальные или предменструальные выделения. Как правило, боли сопровождаются изменениями в нервно-психическом состоянии больных (плохой сон, раздражительность, снижение трудоспособности, быстрая утомляемость и др.). Частота бесплодия у больных аднекситом может достигать 60 — 70%.
ЛЕЧЕНИЕ АДНЕКСИТА.
Лечение аднексита – комплекс мер, направленных на выявление и подавление возбудителя заболевания. Только врач, после взятия мазка и определения чувствительности возбудителя к антибиотикам, может подобрать необходимый препарат.
Лечение аднексита (особенного острого) включает в себя:
- Антибиотики широкого спектра действия (желательно после бактериологического посева влагалищного секрета для определения чувствительности к антибиотикам);
- В некоторых случаях одновременно с антибиотиками назначают Метронидазол, в/в капельно;
- Противоспалительные и Обезболивающие препараты (НПВС)— диклофенак натрия, индометацин, ибупрофен, нимесулид и др., в течение 10 дней. Наиболее эффективны препараты в виде ректальных свечей;
- Десенсибилизирующие средства — напр. диазолин.
При гнойных формах воспаления придатков используют лапароскопию, во время которой удаляют гной и вводят антибактериальные препараты непосредственно в очаг воспаления.
Пациенткам необходим постельный режим. Когда острое воспаление будет снято, применяют физиотерапию и биостимуляторы.
Если заболевание не лечить, то оно переходит в хроническую форму. Во время обострений женщины жалуются на сильную боль внизу живота, менструации становятся болезненными и длительными.
Лечение аднексита (хронического)заключается в:
- Противовоспалительной терапии — НПВС (диклофенак натрия и др.);
- Десенсибилизирующей терапии (напр. диазолин);
- Обезболивающих средств;
- Приеме витаминов и иммуностимуляторов;
- Физиотерапии — бальнеолечении — применении грязевых и озокеритных аппликаций, электрофорез с цинком, йодом. Прохождении курса вагинальных ванночек и гинекологического массажа.
Хроническое воспаление придатков без соответствующего лечения приводит к возникновению спаек, нарушению проходимости маточных труб, внематочной беременности, бесплодию.
КАТЕГОРИЯ:
На сегодня вопросы воспаления яичников, симптомы и лечение этой патологии остаются чрезвычайно актуальными:
- более 50% женщин, обратившихся к гинекологу, страдает воспалением различных отделов половой системы;
- примерно 50% пациенток с воспалительными заболеваниями гениталий нуждаются в стационарном лечении;
- каждая 5-я женщина с воспалением яичников и маточных труб страдает бесплодием;
- наконец: инфекционно-воспалительные процессы половой сферы у беременных негативно отражаются на развитие плода, осложняют течение беременности и родов.
Статьи о воспалении яичников

12/05/2018
21402
Что такое хронический оофорит? Как распознать болезнь, какие симптомы? Чем лечить вялотекущее воспаление яичников? Опасные последствия болезни…
Причины воспаления яичников
Главная причина развития воспаления яичников (придатков матки) – микробы и вирусы
В 99% случаев инфекция попадает во внутренние репродуктивные органы женщины половым (влагалищным) путём.
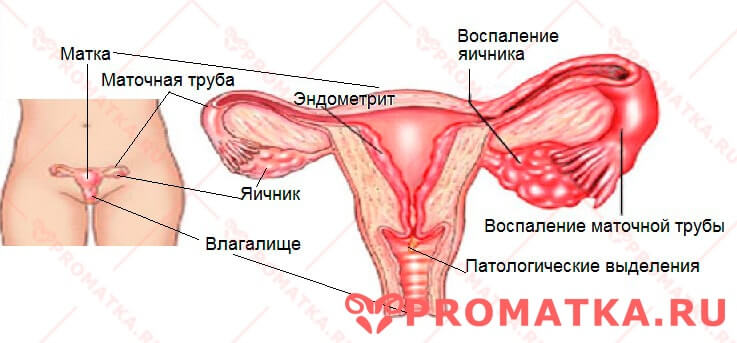 Воспаления верхних отделов половых путей Участвовать в развитии воспаления яичников и маточных труб могут любые микроорганизмы, обитающие во влагалище (кроме бифидо- и лактобактерий)
Воспаления верхних отделов половых путей Участвовать в развитии воспаления яичников и маточных труб могут любые микроорганизмы, обитающие во влагалище (кроме бифидо- и лактобактерий)
Инфекционные микроорганизмы, участвующие в развитии воспаления, подразделяют на две группы.
- Неспецифические (сообщества условно-патогенных микроорганизмов):
— стафилококки
— стрептококки
— кишечная палочка
— синегнойные бациллы
— энтерококки
— протей
— неспорообразующие анаэробные микробы
— грибки и др. - Специфические (строго определённые или истинно патогенные микроорганизмы, в том числе ИППП):
— трихомонады (жгутиковые)
— гонококки
— хламидии
— вирусы (герпес, ВИЧ, ВПЧ, др.)
— микоплазмы
— кандиды
— туберкулёзные бациллы и др.
Значимую роль в развитии воспаления яичников/придатков отводят хламидийной и гонококковой инфекции.
Болезнетворные агенты из влагалища попадают на шейку и в полость матки, вызывая цервицит и эндометрит. Затем воспаление распространяется по маточным трубам, охватывает яичники и образует единый воспалительный конгломерат.
Воспаление яичников без воспаления маточных труб встречается крайне редко
Факторы, способствующие распространению инфекции из влагалища в «верхние этажи» женской половой системы:
- Механические:
— микротравмы слизистых оболочек половых органов,
— инструментальные гинекологические манипуляции (аборты, инвазивные лечебно-диагностические процедуры: гистероскопия, лечебно-диагностическое выскабливание…),
— травмы или ушибы живота. - Термические:
— переохлаждение,
— перегревание. - Неспецифические, приводящие к ослаблению иммунной защиты:
— хронические негинекологические (соматические, нервные) заболевания,
— стресс,
— переутомление,
— неблагоприятные социальные или экологические условия жизни… - Физиологические:
— роды,
— выкидыши,
— менструация. - Ношение внутриматочной спирали (ВМС).
- Изменения или нарушения гормонального статуса (детский, переходный, пожилой возраст, менопауза, др.)
В 80-90% случаев воспалительные заболевания яичников вызваны активным размножением смешанной условно-патогенной флоры на фоне ослабления местного или общего иммунитета, нарушения гормонального баланса.
Микробы и вирусы часто транспортируются в полость матки и маточные трубы, прикрепившись к поверхности подвижных сперматозоидов и трихомонад.
Неполовые пути проникновения инфекции в яичники:
В редких случаях инфекция проникает в придатки через кровь и лимфу (при туберкулёзе, колите, аппендиците, других негинекологических инфекционных заболеваниях)
Признаки и симптомы воспаления яичников и придатков
- Боли (тянущие, тупые, подострые) внизу живота, отдающая в поясницу, в область крестца, на внутреннюю поверхность бёдер.
- В случае хламидийной инфекции: боль в правом подреберье или боль внизу живота и в правом подреберье.
- Озноб, повышение температуры тела: от незначительного (при обострении хронического или подостром воспалении яичников и/или маточных труб), до 38 градусов и выше (при остром воспалении придатков).
- Общая слабость, головная боль.
- Иногда (при остром воспалении): тошнота, рвота, вздутие живота.
- Часто: обильные патологические выделения из влагалища (водянистые, гноевидные, сукровичные)
- При хроническом воспалении: нарушение менструального цикла
При одностороннем оофорите или сальпингоофорите (например: воспалении правого яичника или воспалении левого яичника вместе с левой маточной трубой) локализация боли в животе сначала соответствует стороне поражённого органа. При нарастании и распространении воспаления боль постепенно охватывает всю область живот.
Диагностика воспаления яичников
- Сбор анамнеза, изучение жалоб пациентки и гинекологический осмотр
- Выявление инфекционного агента: изучение мазка из влагалища (бактериоскопия, бакпосев, ПЦР), микробиологическое исследование пунктата из очага воспаления
- Изучение общего анализа крови и мочи пациентки
- Трансвагинальное УЗИ
- КТ или МРТ органов малого таза
- Лапароскопия
Клиническая картина острого воспаления придатков матки может напоминать аппендицит, внематочную беременность, перекрут ножки опухоли или кисты яичника.
Отличительные симптомы перекрута (воспаления) кисты яичника от острого сальпингоофорита:
— внезапное начало болезни;
— в истории болезни нет указаний на хронические воспалительные процессы придатков;
— в области придатков матки явно обнаруживается болезненное при смещении, округлое опухолевидное образование.
Чем и как лечить воспаление яичников
Острое воспаление, также обострение хронического воспаления яичников (придатков) лечится антибиотиками!
При хроническом оофорите или сальпингоофорите антибактериальную терапию применяют только в том случае, если она ранее не проводилась.
Лечение воспаления яичников/придатков антибиотикам
В зависимости от тяжести болезни антибиотики назначаются внутрь (через рот) или «ступенчато»: внутривенно, затем внутримышечно и, наконец, в виде таблеток. Длительность приёма антибиотиков: от 7 до 10-14 дней.
Для подавления аэробно-анаэробной инфекции хорошо использовать:
- Цефотаксим
- Цефриаксон
- Цефтазидин
- Цефоперазон
Против хламидий и микоплазмы:
- Тетрациклин
- Доксициклин
- Кларитромицин
- Азитромицин
- Спиромицин
- Джозамицин
- Эритромицин
Против гонококковой инфекции, стафилококков, хламидий, многих грамотрицательных и грамположительных микроорганизмов:
- Ципрофлоксацин
- Офлоксацин
Для лечения анаэробной и/или трихомонадной инфекции:
- Метронидазол
- Тинидазол
- Орнидазол
Для лечения герпес-вирусной инфекции:
- Ацикловир
Для достижения максимально широкого диапазона антимикробного действия антибактериальные средства зачастую комбинируют друг с другом. Индивидуальную схему лечения назначает врач.
 Тактика лечения воспаления яичников индивидуальна
Тактика лечения воспаления яичников индивидуальна
Другие препараты для лечения воспаления придатков
Антибиотики – важный, но не единственный компонент терапии болезней яичников и/или маточных труб.
Для профилактики развития или устранения дисбактериоза на фоне приёма антибиотиков полезны эубиотики:
- Линекс
- Бифиформ
- Аципол и др.
Для профилактики грибковой инфекции:
- Флюконазол
- Кетоконазол
- Итраконазол
- Нистатин
- Натамицин (местно, в виде свечей)
- Полижинакс (местно)
Для улучшения микроциркуляции и снабжения тканей кислородом применяют:
- Аспирин — по 0,25 г в сутки
- Никотиновая кислота – по 0,15 г в сутки
Для снижения боли и воспаления: нестероидные противовоспалительные средства (НПВС) внутрь и/или местно (свечи с Индометацином).
При необходимости назначаются антигистаминные препараты (Димедрол, Тавегил, Супрастин, Цетиризин, Лоратадин и др.)
В комплексную терапию сальпингоофорита входят иммуномодуляторы и иммуностимуляторы, адаптогены, протеолитические ферменты, биогенные стимуляторы, физиотерапия…
Длительные патологические процессы в яичниках зачастую приводят к гормональному дисбалансу (дефициту прогестерона). Для коррекции гормонального фона назначается циклическая терапия гестагенами или эстраген-гестагенными препаратами (КОК).
Хроническое воспаление яичников
Хронический воспалительный процесс в яичниках и трубах протекает длительно (более полугода), со стёртой симптоматикой. Периодические обострения болезни сменяются кажущимся выздоровлением…
Читать подробнее: Хронический оофорит
Можно ли заниматься сексом при воспалении яичников?
В период острого воспаления придатков сексом заниматься нельзя.
При хроническом течении болезни вне обострения – можно.
При воспалительных гинекологических заболеваниях пациентке следует воздержаться от незащищенных половых контактов, пока она и ее партнер не пройдут полный курс обследования и лечения.
 Защищённый секс
Защищённый секс
Можно ли забеременеть при воспалении яичников
Частота бесплодия у пациенток с хроническим воспалением яичников и маточных труб достигает 60-70%
После успешного комплексного лечения болезни, хирургического удаления спаек и восстановления проходимости маточных труб шансы наступления естественной беременности значительно возрастают.
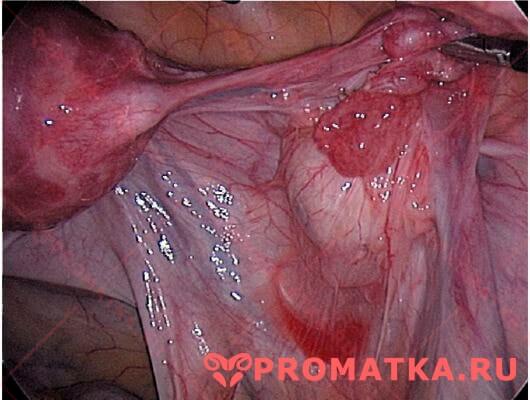 Лапароскопия. Спаечный процесс при хроническом сальпингоофорите
Лапароскопия. Спаечный процесс при хроническом сальпингоофорите
Хирургическое лечение воспаления яичников
Воспалительные процессы придатков могут осложняться нагноением, распространением инфекции в соседние ткани и развитием перитонита.
Любые нагноительные процессы в области придатков матки лечатся оперативно
Симптомы острого гнойного воспаления яичников и/или маточных труб, брюшины:
- Сильные боли внизу живота, распространяющиеся на весь живот.
- Озноб с последующей лихорадкой, значительным повышением температуры тела.
- Нарастающее ухудшение общего состояния.
- Признаки интоксикации: тошнота, рвота, сильная головная боль, слабость, заторможенность или патологическая возбуждённость, обморок.
- В крови: нарастающий лейкоцитоз, повышение СОЭ, СРБ.
Показания к неотложной госпитализации и хирургическому лечению:
- Гнойный сальпингит/сальпингоофорит
- Тубоовариальные образования
- Пиовар
- Абсцесс яичника
- Перитонит, в данном случае — ассоциированный с острым воспалением придатков
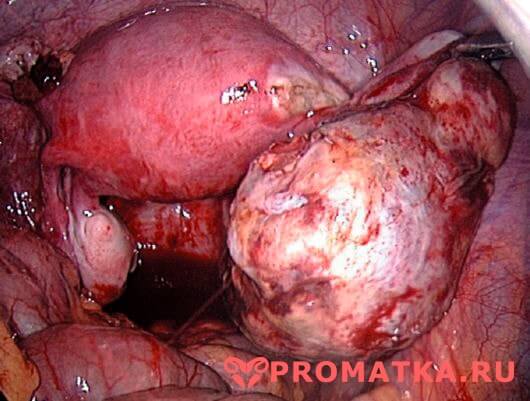 Лапароскопия. Пиовар
Лапароскопия. Пиовар
Выбор метода хирургического вмешательства, объёма операции, в каждом случае болезни определяется индивидуально
- Лапароскопия — оптимальный метод хирургии гнойных воспалений придатков матки, особенно у молодых женщин.
- Лапаротомия – метод выбора оперативного лечения осложнённых тубоовариальных образований.
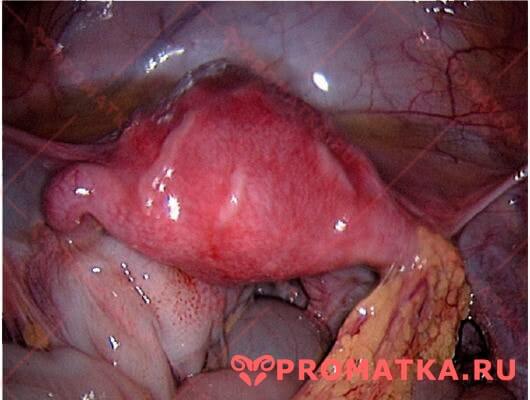 Лапароскопия. Левосторонний тубоовариальный абсцесс
Лапароскопия. Левосторонний тубоовариальный абсцесс
Лечение воспаления яичников народными средствами
Немедикаментозное лечение острого воспаления и нагноительных процессов придатков матки неэффективно!
Народные методы лечения воспалительных заболеваний яичников и маточных труб применяют при хроническом течении болезни вне периода обострения.

Сбор №1
Корзинки бессмертника – 2 столовые ложки
Листья берёзы – 2 ст. л
Листья земляники– 2 ст. л
Трава мяты перечной – 2 ст. л
Трава тысячелистника – 2 ст. л
Створки фасоли – 2 ст. л
Трава спорыша – 3 ст. л
Листья крапивы двудомной – 3 ст. л
Трава череды – 3 ст. л
Плоды шиповника – 3 ст. л
Плоды рябины – 1 ст. л
Сырьё смешать. 2 столовые ложки травяной смеси поместить в термос и залить 500 мл кипятка. Настоять 10 часов.
Принимать по 100 мл настоя 3 раза в день за 30 мин до еды.
Сбор №2
Корень валерианы – 2 ст. л
Листья мелиссы – 2 ст. л
Трава манжетки – 3 ст. л
Листья крапивы двудомной — 3 ст. л
Сырьё смешать. 2 столовые ложки травяной смеси залить 200 мл кипятка. Настоять 30-40 мин. Процедить.
Принимать по 20 мл настоя за 30 мин до еды в вечернее время.
Сбор №3
Цветки донника
Листья мать-и-мачехи – 1 ст. л
Трава золототысячника – 1 ст. л
Листья крапивы двудомной – 1 ст. л
Трава тысячелистника – 2 ст. л
Сырьё смешать. 1 столовую ложку травяной смеси залить 500 мл кипятка. Настоять 30 мин. Процедить.
Принимать по 100 мл настоя по 100 мл 3 раза в день за 30 мин до еды.
Схема приёма фитосборов:
2 недели приём – 2 недели перерыв – 2 недели приём – 2 недели перерыв. Затем сменить сбор и продолжить лечение по той же схеме.
Не следует антибактериальные лекарственные средства и травяные сборы принимать одновременно. Народное лечение следует начинать после окончания курса антибиотиков.
Профилактика воспалительных заболеваний яичников/придатков
 Средства профилактики гинекологических воспалительных заболеваний
Средства профилактики гинекологических воспалительных заболеваний
- Гигиена половой жизни, безопасный секс (избегать ИППП)
- Своевременная диагностика и лечение баквагинозов, дисбактериоза кишечника
- Избегать абортов
- Гормональная контрацепция (прием КОК)
- Здоровый образ жизни
- Профилактический осмотр и обследование у гинеколога 1 раз в 6-12 месяцев
