После линз воспаление роговицы
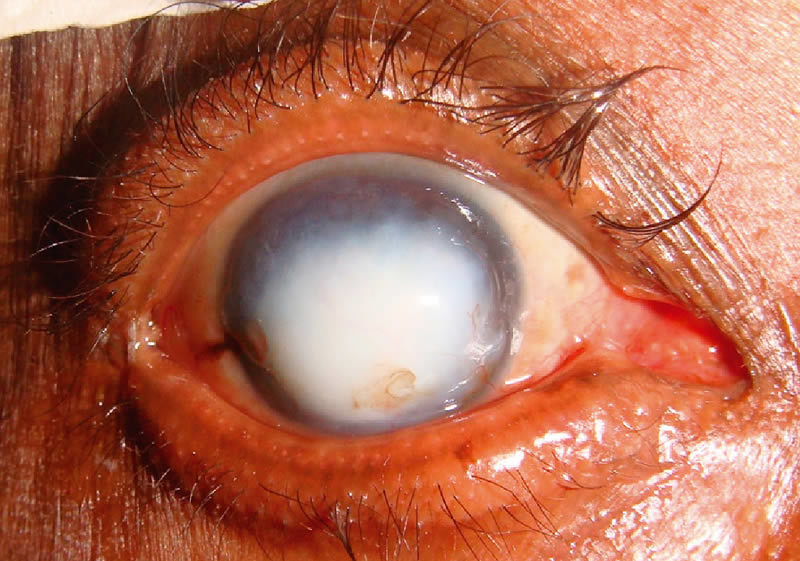
Так могут выглядеть последствия осложнённого акантамёбного кератита — когда вы заносите в глаз вместе с линзой амёб, живущих в обычной воде
Примерно до 2006–2008 года существовало широко распространённое среди врачей мнение, что контактные линзы безопаснее, чем лазерная коррекция зрения. В целом такая точка зрения вполне имела право на жизнь: обычный LASIK давал до 6% осложнений, что, по современным меркам, считается уже практически варварством.
Однако доктора Вилльям Маттерс, Фредерик Фраундфельдер и Ларри Рич провели исследование, сравнивая риск использования контактных линз и риски лазерной коррекции.
Если коротко — мягкие линзы опаснее в долговременной перспективе, причём всё, что не однодневное, опасно примерно в 6 раз больше. Детали ниже.
Довольно непросто сравнить непосредственно лазерную коррекцию и ношение контактных линз: сложно взять, скажем, 10 тысяч пациентов и заставить их носить на одном глазу линзу, а второй прооперировать. И подождать 30 лет. Естественно, такой подход довольно проблематичен, и поэтому Маттерс, Фраундфельдер и Рич подошли к вопросу иначе.
Инфекции
Основная опасность контактных линз (в плане существенной деградации или потери зрения) — это бактериальный кератит, то есть воспаление роговицы. Вы берёте линзу условно «грязными» руками, устанавливаете в глаз, поливаете почти что физиологическим раствором — и между линзой и роговицей образуется своего рода чашка Петри, где бактерии начинают бодро и очень активно размножаться. Именно поэтому во всех инструкциях к линзам пять-шесть раз написано о необходимости гигиены и о том, что делать, если глаз внезапно заболел, зачесался, покраснел или ещё что-то произошло.
Из клинической практики мы знаем, что чуть менее 5% бактериальных кератитов приводят к существенным проблемам со зрением. Под термином «существенные проблемы» понимаются ситуации, когда, например, когда у пациента существенно снизилось зрение или ему нужна трансплантация роговицы.
Дальше — есть исследование доктора Чанга о том, что на 10 тысяч носителей линз 3,5 человека получают воспаление роговицы в случае ношения однодневных линз, и 20 человек (на 10 тысяч) — если использовались линзы длительного ношения.
Следующий логический шаг — экстраполяция данных по этим случаям на 30 лет. Вопрос в том, линейная ли зависимость. Для этого докторами было проведено дополнительное исследование, плюс подняты архивы — выяснилось, что риск бактериального кератита по мере ношения линзы пациентами изменяется незначительно (глаз не вырабатывает дополнительные защитные механизмы, направленные на защиту от бактерий, поступающих под линзы).
Таким образом, риск существенных осложнений исследователи приняли за 1% (1 случай на 100 человек) при ношении однодневных мягких контактных линз в 30-летней перспективе. Риск ухудшения качества жизни — 5% в 30-летней перспективе (в общем случае это ухудшение, когда пациент видит на 2 строчки меньше в таблице).
Лазерная коррекция
Здесь аналогичные риски посчитать проще. Опираясь на исследование доктора Чанга (1 случай кератита на 800 пациентов, из этих случаев 25% влияют на качество жизни пациента, то есть являются частично необратимыми), это 1/3200. Далее авторы исследования оперируют данными Хаммонда (32 068 пациентов, 10-летний срез) и данными своего Портлендского института (18 тысяч операций, ни одного случая в 10-летней перспективе). Итоговый результат примерно такой, как у Чанга.
Стоит обратить внимание, что по лазерной коррекции нет такого опыта, как по линзам: 30-летняя практика есть только по ФРК, а рассматривался более «молодой» LASIK, поэтому в какой-то степени авторы несколько необоснованно экстраполируют. Тем не менее, даже с учётом погрешностей риски кератита в случае ношения линз явно выше.
Напомню, что флэп-методы (как рассмотренный LASIK) формируют в роговице разрез по широкой дуге — около 340 градусов, минимум 15 миллиметров. Затем этот рез закрывается сверху обычным эпителием. Метод ReLEx SMILE существенно менее инвазивен — размер реза обычно 2,5–3 мм, и, соответственно, риски должны быть в теории меньше (практических исследований пока нет).
Другие риски
Напомню суммарные риски осложнений лазерной коррекции: LASIK — до 6%, femtoLASIK — до 2%, ReLEx SMILE — 0,5–1% (в зависимости от поколения лазера). Подробнее о рисках есть вот здесь.
Что опаснее всего при ношении линзы?
На первом месте заносимые инфекции. На втором — перенашивание линз и последующие гипоксические изменения. Даже самые кислородопроницаемые мягкие линзы имеют ограничение на время ношения. Чаще всего это 8 часов (откройте инструкцию к своим и проверьте, это важно). Часто недообследованный пациент надевает их утром в 8 часов, а затем снимает около 22 часов вечера. Практический результат — нехватка кислорода, рост сосудов из лимбальной непрозрачной зоны (а в роговице сосудов обычно нет и не должно быть) и проникновение их в роговицу. С последующими неприятными изменениями, которые при долгом злоупотреблении линзами становятся необратимыми.
Ещё одна причина перенашивания линз — это горе-аптекари. Я уже неоднократно встречала пациентов, которые носят двухнедельные линзы неделю, оставляя их на ночь. Потому что в аптеке сказали, что можно носить две недели, снимая на ночь (ну или неделю постоянно). Запомните: это, пожалуй, самое опасное, что вы можете сделать с помощью линз. Проверяйте инструкцию, внимательно читайте, каков максимальный срок блокировки доступа кислорода к глазу и нарушения осмотических процессов в роговице, то есть срок ношения линзы.
Всё остальное — это, скорее, страшилки или недостатки старых моделей линз. Возможны следующие риски:
- Эрозия роговицы, то есть повреждение глаза в результате трения об линзу и одновременного нарушения обмена слёзной жидкости. Как правило, либо результат ношения линзы больше положенного (особенно у тех, кто только начинает носить линзы и считает, что рекомендация про 4 часа в первые недели — это перестраховка), либо результат длительного ношения однодневных линз. Основной симптом — «затуманивание» зрения. На начальных стадиях лечится очень просто, через 2 дня место повреждения покрывается эпителием. Но если запустить — может образоваться язва или другие стойкие явления. Мутнеет в глазах — надо сразу снять линзы и немного подождать. Не проходит — бегом к офтальмологу, скорость обращения тут решает многое.
- Банальные аллергии, чаще всего — на раствор, в котором чистятся или хранятся линзы. Как правило, в перспективе ничего серьёзного, через 7–10 дней всё нормализуется. Есть и сложные токсические реакции в ответ на растворы, но они встречаются крайне редко. Корниоциларное раздражение более вероятно: в симптомах зуд и жжение при ношении линзы и ощущение, что она осталась в глазу после снятия (это токсическое поражение).
- Гигантский папиллярный конъюнктивит. В 1998 году риски оценивались от 1,8% до 15% в зависимости от типов линз, с тех пор исследований не было (теоретически риски сильно уменьшились из-за кислородопропускающих линз однодневного ношения). Эта зараза может выжидать активной фазы от 3 недель до 4 лет, потом на верхнем веке появляется характерное уплотнение, в глаз начинает попадать слизь. Если вовремя поймать — дело кончится неприятными, но не очень болезненными промываниями. Пропустить — появятся множественные осложнения, в частности, вся эта «радость» может вызвать глубокий кератит. Очень легко диагностировать конъюнктивит на ранних стадиях по дискомфорту при ношении линз, но редкий пациент доходит до врача при этом.
- Кератиты разного генеза. Кроме уже описанного бактериального, на линзах или на руках можно занести грибок или вирусы. Осложнения — язвы роговицы с острой болью, светобоязнью. Особенно интересен акантамёбный кератит — это микроорганизмы, живущие в воде. Линзы создают для них идеальные условия размножения. Если пропустить этот тип кератита (один из самых вероятных для носителей линз) — с высокой вероятностью будут помутнения роговицы.
- Длительное ношение линз вызывает истончение роговицы (кератоциты теряют способность к синтезу новой ткани). Это может произойти даже при правильном ношении линз через 3–5 лет после использования.
- В случае реакции на гипоксию (недостаток кислорода) проявляется основное осложнение — образование новых сосудов. Пациент ничего не чувствует, но первые изменения видны при диагностике почти сразу. Третья стадия — ткань с сосудами врастает между боуменовой мембраной и эпителием, это (вместе с другими сопутствующими изменениями внутри глаза) достаточно серьёзно сказывается на зрении.
С момента публикации основных отечественных исследований появилось как минимум два поколения однодневных контактных линз с хорошей заявленной проницаемостью для кислорода, поэтому в теории риски должны уменьшиться. Однако основные факторы (внесение инфекции, сдавливание глаза, нарушение циркуляции и т. п.) остаются.
Практика
- Контактные линзы длительного ношения почти в 6 раз опаснее однодневных. Есть смысл задуматься о смене типа линз на однодневные. Ну или вообще об их необходимости.
- Всегда мойте или дезинфицируйте руки при надевании и снятии линз. Если вы не можете сделать это гарантированно чистыми руками — лучше не делайте. Обратите внимание: в инструкции к вашим линзам, скорее всего, есть фраза про то, что нужно носить с собой очки на такой случай (и она там неслучайно).
- Очень внимательно относитесь к очистке линз длительного ношения и срокам их использования. Не носите линзы с царапинами или надрывами, это резко увеличивает риск поверхностного кератита.
- Сухость в глазах после снятия линзы — это признак отёка. Если есть такое — лучше ближайшие две недели не носить линз, и подумайте о том, чтобы их заменить на очки или сделать коррекцию.
- Очки в целом безопаснее линз. Носите их, когда можете. Не можете жить без линз — задумайтесь о жёстких ночных линзах, они в сравнении с однодневными более безопасны (но очки ещё безопаснее). Про подобные линзы и их особенности расскажу детально чуть позже.
Механизм действия и замедление прогрессирующей близорукости
Исправление нарушений рефракции происходит в результате перераспределения клеток роговичного эпителия под действием ОК-линз. То есть роговица постепенно уплощается в центре и утолщается в периферии.
Это способствует некоторому увеличению ее кривизны вокруг оптической зоны. При этом анатомия и целостность роговицы сохраняются, а изменения формы настолько малы (10-30 микрон), что обнаружить их можно только с помощью кератотопографа.
Однако этого достаточно, чтобы зрение было отличным весь день.
Многие думают, что роговица уплощается за счет давления ОК-линзы. На деле воздействие происходит через слезный слой. Если бы лечебная оптика непосредственно контактировала с роговицей, это привело бы к развитию кератита.
Ортокератология является средством контроля прогрессирования близорукости у детей. Исследования показали, что ортокератологические контактные линзы замедляют ухудшение зрения в 2-4 раза лучше, чем другие средства коррекции.
Причины возникновения кератита
Возбудители болезни — акантамебы. Эти виды амеб обитают в канализационных трубах, водоемах, почве и водопроводной воде. Человеческий организм обладает устойчивостью к данным микроорганизмам, но при наличии определенных факторов повышается риск уязвимости.
Почему развивается кератит, и что это такое? В зависимости от причин, которые приводят к воспалению роговицы, выделяют кератит аллергический, бактериальный, травматический, грибковый, герпетический, а также амебный.
— ношение контактных линз
— травмы роговицы
— аллергия
— фотокератиты (у сварщиков)
— гипо- и авитаминозы
— нарушение иннервации при повреждении 1 ветви тройничного нерва.
Стадии
В медицинской практике выделяют четыре основных стадии развития акантамебного кератита, каждая из которых имеет не только конкретную симптоматику, но и прогнозы для пациента.
Опасной особенностью считается медленное прогрессирование воспалительного процесса.
Ускоряется развитие патологии при наличии офтальмологических заболеваний или факторов риска (нарушение правил ношения контактных линз, повреждение слизистых оболочек и пр.).
Стадии патологии:
- Эпителиальный кератит поверхностного типа. Сопровождается образованием на роговице специфического эпителиального отека.
- Поверхностный эпителиальный кератит точечного типа. Характеризуется помутнением роговицы, появляются первые болевые ощущения, повышается инфильтрация рогового слоя.
- Стромальный кератит кольцевого типа. Сопровождается легкой степенью ирита, прогрессированием помутнения роговицы и отеком стромы, патология приобретает кольцевидную форму.
- Акантамебный кератит язвенного типа. Четвертая стадия представляет собой воспалительный процесс, сопровождающийся развитием дополнительных заболеваний, разрушение стромы роговицы происходит ускоренными темпами.
Особенности протекания у детей
В детском возрасте контактная коррекция зрения применяется в редких случаях.
Этот нюанс снижает риск развития акантамебного кератита у данной возрастной категории пациентов.
Спровоцировать отклонения могут другие факторы, например, осложнения после офтальмологических операций, механическое повреждение глаз.
Первый симптом недуга у детей — светобоязнь. У ребенка наблюдается повышенное слезотечение, пораженный глаз он старается не открывать.
Симптомы кератита
Для всех видов кератита характерные симптомы мало отличаются друг от друга. Развивается болевой синдром разной степени тяжести, а также светобоязнь, которая распространяется не только на дневной, но и на искусственный свет.
Акантамёбный кератит может проявляться как на одном глазу, так и на обоих сразу. Характерно длительное хроническое течение заболевания. В начальных стадиях акантамёбного кератита пациента предъявляет жалобы на неприятные ощущения под верхним веком, чувство инородного тела, лёгкое раздражение глаза, небольшое снижение остроты зрения.
Диагностика кератита
Правильно поставить дифференциальный диагноз достаточно сложная задача.
Диагностика акантамебного кератита осуществляется врачом-офтальмологом. Выявить патологию специалист может на этапе обследования пациента с помощью щелевой лампы.
Для определения степени поражения роговицы и стадии прогрессирования воспалительного процесса, врачи используют дополнительную диагностику. Выявить присутствие патогенных микроорганизмов на роговице позволяют бактериологические исследования.
Способы диагностирования недуга:
- биомикроскопия глаза (осмотр щелевой лампой);
- кератометрия (определение степени кривизны роговичного слоя);
- иммунофлюоресценция (метод микроскопии);
- микробиологические исследования (соскоб с роговичного слоя);
- ПЦР-диагностика (выявление акантамеб в биологическом материале);
- конфокальная микроскопия (процедура выявления патогенных микроорганизмов и их цист);
- пахиметрия (определение толщины роговичного слоя).
— наружный осмотр,
— проверка остроты зрения,
— обязателен выворот век для исключения инородного тела,
— биомикроскопия (исследование сред глаза при помощи микроскопа),
— окраска роговицы флуоресцином (для лучшей визуализации степени повреждения роговицы),
— анальгезиметрия (определение болевой чувствительности).
Большое значение в диагностике имеют микроскопия и посев отпечатков с роговицы, обнаружение антител к вирусу герпеса (ИФА, ПЦР), кровь на RW, ревмопробы, флюорография, внутрикожные аллергические пробы.
Обязательно исследование слезоотводящих путей и их санация при необходимости.
Для исключения очагов фокальной инфекции больного консультируют ЛОР, стоматолог. При наличии эндогенных причин необходимо посетить терапевта, ревматолога, гинеколога или уролога, аллерголога, венеролога, фтизиатра.
Для диагностики акантамёбного кератита основным методом является биомикроскопия глаза. которая проводится с помощью щелевой лампы.
Врач–офтальмолог визуально определяет глубину повреждения роговицы (при начальных стадиях определяются точечные эпителиальные эрозии, отёк эпителия; при запущенных стадиях акантамёбного кератита визуализируются складки десцементовой оболочки, отёк стромы роговицы, образование язвы).
При уточнении диагноза акантамёбного кератита используют дополнительные методы диагностики, такие как пахиметрия (измерение толщины роговицы), кератометрия (измерение кривизны роговицы), микробиологические исследования (окрашивание или посев соскоба с роговицы на особую питательную среду).
Лечение кератита
Терапия кератита, спровоцированного акантамебами, должна проводиться минимум один месяц. Соблюдение рекомендаций специалиста поможет не только снизить риск развития осложнений, но и избежать хирургического вмешательства.
План терапии должен составляться врачом на основании индивидуальной клинической картины состояния здоровья пациента. Специалисты учитывают факторы, спровоцировавшие патологию, а также степень прогрессирования воспалительного процесса.
Медикаменты
К числу основных препаратов, используемых при лечении акантамебного кератита, относятся глазные капли различных категорий. В течение первых двух дней инстилляция должна проводиться каждый час.
На третьи сутки частота процедур снижается. Капли можно использовать один раз в шесть часов. Дополняется лечение применением антибиотиков и средств, обладающих способностью уничтожения патогенных микроорганизмов.
В курс медикаментозной терапии могут входить следующие препараты:
- Средства для наружного применения, например, мазь Дибромопропамидин. Обработка осуществляется несколько раз в день, рекомендуется лечение в течение одного месяца или на протяжении всего периода основной терапии.
- Глазные капли (Лейконазол, Гексамидин). Препараты закапываются несколько раз день, длительность курса зависит от степени прогрессирования воспалительного процесса и составляет минимум один-два месяца.
- Препараты категории антисептиков (Диоксидин, Диамидин, Хлоргексидин). Длительность терапии может достигать шести месяцев, дозировки рассчитываются индивидуально.
- Противогрибковые средства (Флуконазол, Кетоконазол). В первые дни препараты используются 6—8 раз в день, дозировка постепенно снижается, длительность курса составляет минимум один месяц.
- Антибактериальные препараты (Моксифлоксацин, Томбрамицин). Медикаменты применяются до шести раз в день, при появлении тенденции к выздоровлению дозировка уменьшается, длительность терапевтического курса составляет от одного до шести месяцев.
Хирургическое вмешательство
Правильная диагностика кератита крайне важна для дальнейшего успешного лечения. Нередко кератит ошибочно принимают за коньюктивит. особенно в случае его аллергической природы, что объясняет количество случаев ошибочного лечения.
В первую очередь в диагностике кератита важен наружный осмотр глаз, который дает врачу возможность понять выраженность симптомов и наличие или отсутствие характерных для воспаления роговицы признаков.
В зависимости от полученных результатов назначают то или иное лечение. Так как кератит в большинстве случаев губительно влияет на остроту зрения, то терапию проводят в специализированном стационаре.
Схемы лечения зависят от вида кератита.
Если лекарственная терапия не приводит к должному эффекту, то показано хирургическое лечение, которое заключается в соскабливании роговицы глаза. В тяжелых формах кератита показана послойная или сквозная кератопластика с последующей реабилитацией.
При лечении кератита очень важно отказаться от ношения контактных линз и беречь глаза от попадания раздражающих веществ.
Прогноз и профилактика при кератите
При правильной диагностике и своевременном лечении прогноз кератита благоприятный, так как в таком случае удается затормозить поражение роговицы, а значит и отрицательное воздействие на зрение человека. Но если поражение затронуло внутренние слои роговицы, то своевременное лечение может и не предупредить развитие бельма и, как следствие, снижение остроты зрения.
Если после прочтения статьи вы предполагаете, что у вас характерные для этого заболевания симптомы, то вам стоит обратиться за консультацией к офтальмологу.
Кератит у собак — это воспаление роговицы. Нередко он обусловлен травмами, хотя является и симптомом инфекционного гепатита или чумы собак. Это самая легкая форма поверхностного воспаления роговицы, при которой поражается эпителий и иногда боуменова оболочка.
Кератит у собак имеет много форм. Он может быть инфекционным, поверхностным гнойным, фликтенулезным, глубоким (паренхиматозным), точечным, катаральным, сосудистым.
- Для снятия воспаления конъюнктивальный мешок промывают антисептическими растворами: фурацилина, 1 %-ным риванола, 2-3%-ным борной кислоты.
- Поверхностный катаральный кератит лечат каплями 20- 30%-ного раствора сульфацила натрия или 0,25 %-ного раствора левомицетина в сочетании с субконъюнктивальными инъекциями 0,5-1 мл 0,5 %-ного раствора новокаина и 0,1-0,2 мл гидрокортизона. Также 2-3 раза в день используют глазные мази с антибиотиками.
- При поверхностных сосудистых кератитах дополнительно назначают рассасывающую терапию: ежедневно вводят стекловидное тело подкожно в течение 20-30 дней и делают 4-5 инъекций взвеси плаценты.
- При фликтенулезном кератите необходимы витаминные капли в конъюнктивальный мешок и внутримышечно 30 инъекций витамина В6. Также назначают бессолевую и безуглеводную диету с применением поливитаминов.
Акантамёбный кератит достаточно тяжело поддаётся лечению. Консервативная терапия состоит из местного применения глазных капель, длительность лечения не менее 6 недель.
Одновременно используются следующие группы препаратов: антисептики (хлоргексидин, диоксидин), противогрибковые (кетоконазол, флуконазол), антибактериальные (тобрамицин, моксифлоксацин), кортикостероиды.
При болевом синдроме внутрь назначают анальгетики. Применяются инстилляции мидриатиков, а также препаратов искусственной слезы.
При усугублении состоянии подключают внутривенное введение противогрибковых препаратов.
Эффективность терапии микробных болезней
Цена услуг по подбору ночных линз с выдачей первой пары варьируется от 10 до 20 тыс. рублей. Средний срок службы лечебной оптики 1,5-2 года, так что месяц коррекции обходится менее 1 тыс. рублей. Каждая последующая пара обходится дешевле, так как уже не требуется дорогостоящее обследование и подбор проходит быстрее.
Лечение кератита, вызванного акантамебами, должно осуществляться под контролем специалиста и с точным соблюдением всех рекомендаций врача. Если курс будет проведен неполноценно, то повышается риск развития дополнительных заболеваний и присоединения вторичных инфекций.
Показания и противопоказания к применению
ОК-терапия показана при близорукости до -6-7 D, дальнозоркости до 4 D и астигматизме до -1,5 D. Эти значения относительные, так как в некоторых случаях можно добиться хорошего результата и с более плохим зрением.
Противопоказания: воспалительные заболевания глаз (кератит, конъюнктивит, блефарит и пр.), деформация роговицы (кератоглобус и кератоконус), синдром сухого глаза. Точно определить, можно или нет носить ортокератологические контактные линзы, способен только доктор.
Кому противопоказано ношение ОК-линз
Тем не менее, существует ряд заболеваний, при которых ношение изделий строго противопоказано.
Во-первых, это всевозможные болезни глаз, и их список чрезвычайно широк, во-вторых, состояния, связанные с пониженным иммунитетом и некоторые хронические эндокринные заболевания.
Таков приблизительный список:
- Кератит;
- воспалительные заболевания глаз, например, блефарит;
- глаукома;
- конъюнктивит;
- сильное косоглазие;
- инфекционные заболевания глаз;
- ряд аутоиммунных заболеваний – например, миастения, наиболее характерным симптомом которой является птоз (самопроизвольное опущение века);
- ксерофтальмия – сухость роговицы;
- непроходимость слезных путей.
Осложнения контактные линзы ночного типа вызывают чаще, чем обычные дневные. Это обусловлено более жестким материалом и самой спецификой применения.
Именно поэтому существует комплекс строгих противопоказаний, при наличии которых, данный метод коррекции зрения запрещается.
Кроме того, противопоказания включают сильный астигматизм (более 1,75 диоптрий) и, особенно, нарушения или повышенную чувствительность роговичного слоя.
Ночные линзы, последствия и осложнения от которых могут быть очень серьезными, можно избежать, для этого крайне важно:
- Регулярно посещать офтальмолога, который будет фиксировать изменения в роговичном слое, и определять дальнейшую целесообразность использования изделий.
- Спать в ночных изделиях не более 8 часов в сутки. Изготовленные из более жесткого материала, чем обычные модели, они меньше пропускают воздух и чаще вызывают гипоксию.
- Скрупулёзно соблюдать все требования по уходу за изделиями.
Возможные осложнения
Основная опасность слишком длительного ношения изделий заключается в развитии микробного кератита.
Времени на тщательный уход за изделиями тратится всё меньше, в результате чего на них начинает отлагаться белок и размножаться бактерии, которых мы потом и ложим на глаза.
А уж ношение изделий с формально истекшим сроком годности может привести даже к рубцеванию ткани глаза, а то и вовсе привести к прогрессирующему ухудшению зрения.
Конъюнктивит, который проявляется как зуд, покраснение и жжение в области глаз, также является последствием длительного ношения линз.
Гипоксия и отмирание тканей при регулярном ношении изделий встречается довольно редко, особенно если используются контактные линзы, выполненные из современных, мягких материалов, и при этом они всегда снимаются на ночь.
И наконец, менее очевидная проблема, с которой сталкиваются все, кто правильно подобрал линзы и носит их достаточно продолжительное время – глаза просто привыкают к нахождению в них инородного тела, и их защитная функция ослабевает. В любой травмоопасной ситуации шанс получить повреждение глаз повышается.
