Позвоночник воспаление с температурой

Многих людей интересует вопрос, может ли быть температура при остеохондрозе. С одной стороны, жар указывает на инфекционные, воспалительные или онкологические заболевания, к которым остеохондроз не относится. С другой, у многих людей с этой патологией наблюдается умеренно повышенная температура. Опасно ли это явление, о чем оно может говорить?

Выясним, бывает ли температура при остеохондрозе, до каких цифр она может повышаться, каковы причины непродолжительной горячки, возникающей на фоне заболеваний позвоночника.
Может ли повышаться температура при остеохондрозе
Важно знать! Врачи в шоке: «Эффективное и доступное средство от ОСТЕОХОНДРОЗА существует…» Читать далее…
Термином «остеохондроз» объединяют совокупность дистрофических изменений в межпозвоночных дисках (МПД), возникающих под действием травмирующих факторов или вследствие естественного старения организма. Заболевание имеет невоспалительный характер и само по себе не может вызывать лихорадку.
Начальные деформации грудного отдела позвоночника.
Однако со временем остеохондроз осложняется спондилезом, спондилоартрозом, межпозвоночными грыжами и т. д. Все это приводит к изменению расстояния между позвонками, сужению спинномозгового канала, образованию остеофитов. Защемление спинномозговых корешков или травматизация мягких тканей нередко сопровождается развитием воспалительного процесса и незначительным повышением температуры.
Может ли при остеохондрозе быть температура? Да, но она возникает не из-за самого заболевания, а вследствие возникших осложнений. Причиной могут быть неспецифические или специфические болезни позвоночника.
Прежде чем говорить о повышении температуры, давайте выясним ее нормальные значения. Многие из вас уверены, что нормой является показатель термометра 36,6.Но все немного иначе: нормальная температура тела может находиться в пределах 36,5-37,2 градусов Цельсия. Кстати, абсолютно физиологичны ее колебания на протяжении суток: измеряя температуру вечером, вы можете получить более высокие цифры.
Остеохондроз и температура 37 градусов — нормальное явление для многих людей. Если у вас нет других тревожных симптомов, пугаться и переживать нет смысла.
Причины незначительного повышения температуры тела
Иногда при остеохондрозе температура резко повышается до 37-38 градусов. Вместе с этим появляются трудности при сгибании и разгибании позвоночника, чувство скованности, сильные боли в спине, иррадиирующие в разные части тела. Подобные симптомы обычно указывают на развитие неспецифических осложнений остеохондроза. Давайте посмотрим, какими они бывают.
Таблица 1. Неспецифические заболевания позвоночника, сопровождающиеся временным повышением температуры тела
| Болезнь | Отличительные признаки | Причина повышения температуры |
| Грыжа МПД | Резкая боль в шее или пояснице, возникающая после поднятия тяжести | Воспалительный процесс в МПД вследствие его повреждения. Сдавление грыжей спинномозгового корешка |
| Сужение позвоночного канала | Боль в пояснице, перемежающаяся хромота, чувствительные и двигательные нарушения в нижних конечностях | Защемление нервных корешков до их выхода из канала спинного мозга |
| Радикулит | Резкие боли в спине, иррадиирующие в верхнюю или нижнюю конечность. Симптомы появляются после переохлаждения или тяжелой физической работы | Воспалительный процесс в спинномозговых корешках. Повышение температуры может спровоцировать и сопутствующее простудное заболевание |
| Воспаление мышц и/или связок | Ноющие боли в спине, имеющие постоянный характер. Чувство скованности и онемения | Развитие воспалительного процесса в спазмированных мышцах или поврежденных связках |
Бывает ли температура при неосложненном шейном или поясничном остеохондрозе? Да, это случается при длительном течении болезни, сопровождающемся выраженными деструктивными процессами в позвоночном столбе. Известны случаи, когда у людей с остеохондрозом на протяжении многих месяцев сохранялась температура 37,5 градусов.
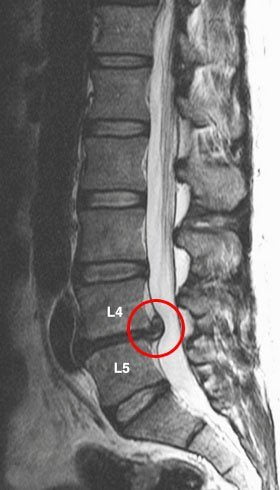
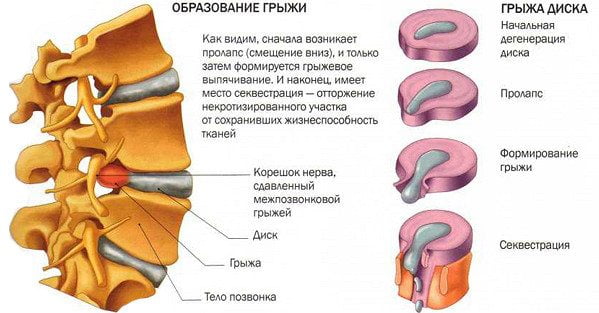
Грыжи межпозвонковых дисков
Грыжей МПД называют разрыв фиброзного кольца диска с последующим смещением пульпозного ядра. Причиной может быть поднятие тяжести, резкое неуклюжее движение или тяжелая физическая работа. Формирование грыжи обычно сопровождается развитием воспалительного процесса. Иногда защемляется спинномозговой корешок, что приводит к появлению еще и неврологической симптоматики.
Признаки грыжи пояснично-крестцового отдела:
- резкая внезапная боль в пояснице, нередко иррадиирующая в нижнюю конечность;
- трудности при сгибании и разгибании позвоночника;
- слабость в ногах;
- невозможность выполнять ежедневную работу, вести привычный образ жизни.
Характерные признаки грыжи МПД шейного отдела позвоночника:
- боли в шее, распространяющиеся на затылок и верхнюю конечность;
- чувство скованности, онемения в шейной области;
- головокружение и головная боль;
- незначительный подъем артериального давления;
- онемение пальцев рук, слабость в верхних конечностях.
Грыжи грудного отдела проявляются болезненными ощущениями и ограничением подвижности позвоночника. Из-за этого больному становится трудно подолгу сидеть в одной и той же позе. Такие грыжи появляются у людей со сколиозом, кифозом или кифосколиозом. Причина их образования — чрезмерная нагрузка на МПД вследствие искривления позвоночника.
Внезапное повышение температуры при остеохондрозе шейного и поясничного отделов позвоночника нередко указывает на наличие осложнений. При появлении этого симптома нужно сходить к врачу и пройти обследование.
Стеноз спинномозгового канала
Развивается преимущественно в пояснично-крестцовом отделе позвоночника. Причинами могут быть остеохондроз, врожденные пороки развития, анкилозирующий спондилоартрит, перенесенные операции на позвоночном столбе. Стеноз спинномозгового канала может приводить к травматизации нервных корешков и развитию воспалительного процесса в них.
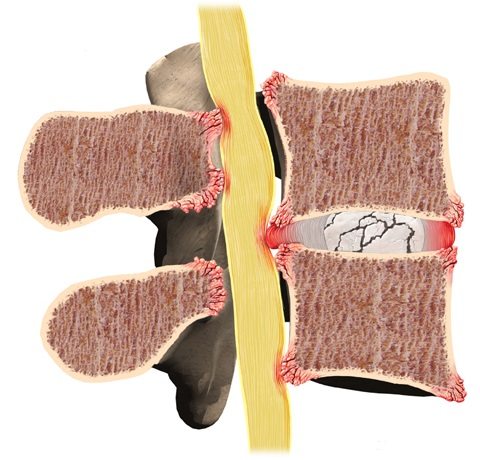
Стеноз.
Причины патологии:
- образование межпозвоночных грыж;
- смещение позвонков относительно друг друга;
- оссификация желтой связки;
- разрастание краевых остеофитов;
- деформация межпозвонковых суставов вследствие спондилоартроза.
Высокая температура при остеохондрозе грудного отдела позвоночника – крайне тревожный симптом. Протрузии, грыжи и защемления нервных корешков в этом отделе встречаются очень редко. Лихорадка и боли в грудной клетке могут свидетельствовать о туберкулезе или опухоли позвоночника.
Поражение нервных корешков
Радикулит может развиваться из-за защемления спинномозговых корешков грыжами МПД. Его причиной также может быть переохлаждение, острая интоксикация, сдавление нервов спазмированными мышцами спины или шеи.
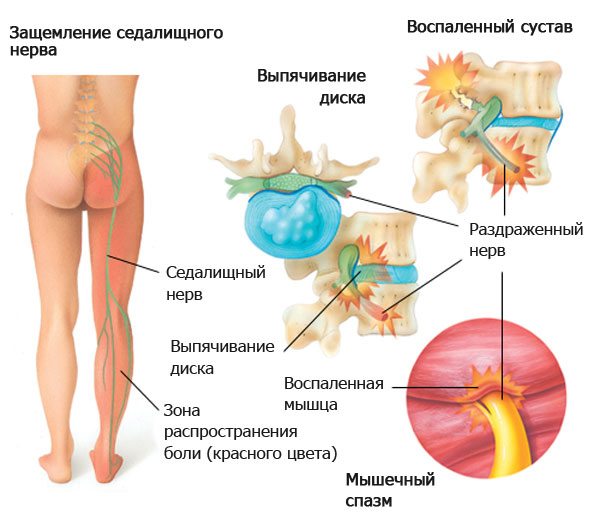
При радикулите температура может повышаться до 37-37,2 градусов. Если она поднялась выше этих цифр, следует заподозрить более серьезную патологию. Под маской радикулита может скрываться мочекаменная болезнь, пиелонефрит, гломерулонефрит, опухоли или туберкулез позвоночника, ревматические заболевания и т. д.
Не путайте повышенную температуру при шейном остеохондрозе с затылочной невралгией, вызванной переохлаждением. Последняя проявляется сильными болями в затылке и нередко сопровождается головной болью, насморком, кашлем и другими простудными явлениями.
Воспаление мышц и связок
Воспалительный процесс может развиваться в связках или мышцах на фоне длительно текущего остеохондроза, осложненного спондилоартрозом или миофасциальным болевым синдромом. Воспаление может распространяться с пораженных межпозвонковых суставов или развиваться в мышцах из-за их постоянного спазма. Патология сопровождается ноющими болями и скованностью в спине.
Высокая температура при остеохондрозе
В 1-2% случаев болезненные ощущения в спине и появление жара являются следствием специфических заболеваний позвоночника. К ним относятся туберкулезный спондилит, болезнь Бехтерева, злокачественные и доброкачественные новообразования. В этом случае повышается температура выше 37,8 градусов, появляются другие тревожные симптомы.
Заподозрить наличие специфических болезней можно в таких случаях:
- появление первых болей в спине в возрасте менее 20 или более 50 лет;
- наличие серьезных травм позвоночника в анамнезе;
- перенесенные в прошлом онкологические заболевания;
- беспричинная потеря массы тела;
- кашель, кровохарканье;
- хроническая боль, усиливающаяся со временем и не связанная с физической активностью;
- патологические изменения в анализах крови;
- наличие деструкции позвонков при рентгенологическом исследовании позвоночника;
- отсутствие реакции на лечение на протяжении 1 месяца и более.
При длительном повышении температуры выше допустимой нормы и появлении тревожных симптомов немедленно идите в больницу. Своевременное обращение к врачу поможет вам выявить опасные для жизни заболевания вовремя и как можно раньше начать лечение.
Что делать при повышении температуры
Если у вас поднялась температура и появились боли в спине, вам в любом случае нужно сходить к врачу. Тот осмотрит вас и назначит нужные исследования. Это поможет определить причину жара и удостовериться, что серьезных заболеваний нет.
Диагностическая программа должна включать общеклинические исследования. С их помощью можно обнаружить болезни почек, туберкулез, ревматологические заболевания, воспалительные процессы в организме и т. д.
Выявить патологические изменения в позвоночнике можно с помощью рентгенографии или магнитно-резонансной томографии. Первый метод является более доступным и дешевым, но малоинформативным. С его помощью выявляют только далеко зашедший остеохондроз, осложненный спондилезом. Диагностировать болезнь на ранних стадиях можно лишь благодаря МРТ, позволяющая увидеть практически любые изменения в МПД и межпозвонковых суставах.
При незначительном повышении температуры тела нет смысла принимать жаропонижающие средства. Препараты из группы НПВС можно использовать для купирования вертеброгенных болей, вызванных осложнениями остеохондроза. Применять их лучше после консультации с врачом.
Похожие статьи
Как забыть о болях в суставах и остеохондрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от ОСТЕОХОНДРОЗА существует! Читать далее >>>
загрузка…
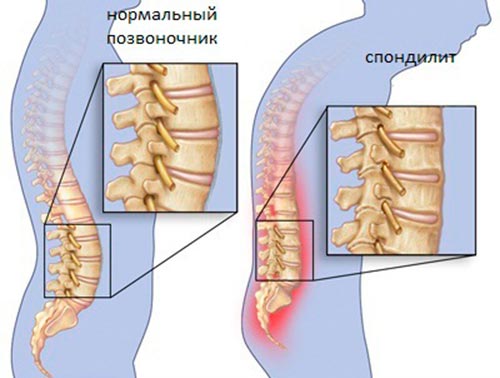
Группа заболеваний позвоночного столба и суставов различной этиологии, которые носят хронический, воспалительный характер – это спондилит. Его характерной особенностью является нарушение плотности костей, и костные деформации различной степени тяжести.
Заболевание относится к редкому типу заболевания, при котором поражается опорно-двигательный аппарат. Нечеткая симптоматика приводит к затруднениям в диагностике или к диагностике на поздних стадиях. Сопутствующим осложнением может быть воспаление межпозвоночного диска и разрушение тел позвонков. Во избежание дальнейших патологий необходимо своевременное и активное лечение.
Симптомы воспаления позвоночника
Признаки различных форм воспаления идентичны, но при этом могут поражаться различные отделы позвоночника. Разницу можно заметить только в степени выраженности патологического процесса и тяжести сопутствующего поражения.
Неврологические нарушения зависят от того, какой отдел подвергся инфицированию. Симптомы воспаления в области позвоночника в шейном отделе приводят к наиболее тяжелым проявлениям, в виде частичного или полного паралича конечностей, парестезии без видимой причины, задержки или недержания кала и мочи.
В грудном и поясничном отделе похожая симптоматика. Она отличается от шейного только нарушениями в нижних конечностях. К числу общих признаков относятся:
- болевые ощущения различной степени и вариабельности проявления,
- снижение подвижности,
- появление скованности движений,
- задержка или недержание естественных нужд,
- нарушения сна,
- состояние перманентного дискомфорта,
- гиперчувствительность или парестезия позвоночного отдела и близлежащих частей костного скелета.
Общность клинических проявлений на ранней стадии и нераспространенность заболевания приводят к тому, что основными симптомами, по которым определяется воспаление в позвоночнике становятся выраженные неврологические нарушения. Они не только влияют на подвижность позвоночника, но и приводят к инвалидизации пациента.
Воспаление шейного отдела позвоночника характеризуется острыми болями часто в виде прострела на пораженной стороне. Для мышц характерен вялый тонус, препятствующий разгибанию конечностей.
Воспаление грудного отдела позвоночника ведет к опоясывающим болям в районе туловища. Нарушение движений в нижних конечностях носит спастический характер. Ниже пораженного позвонка наблюдается отсутствие чувствительности.
Спондилит поясничного отдела позвоночника может давать вялые параличи конечностей, иррадиирующие боли в промежность и истинные недержания мочи или кала из-за отсутствующего тонуса мочевыводящих путей и сфинктеров прямой кишки. На фоне общей интоксикации, вызванной воспалительным процессом инфекционного происхождения, может появиться температура.
Совмещение болей в позвоночнике, температуры и воспалительного процесса должно стать причиной немедленного обращения к специалисту для диагностики. Она может стать решающим фактором в достижении положительного результата лечения.
Факторы развития воспаления позвоночника
Основным фактором, из-за которого возникает спондилит, является наличие в организме инфекционного заболевания. Микроорганизмы, попавшие в кровь человека, разносятся повсеместно. Попадая в позвоночный столб, они становятся причиной поражения одного или нескольких сегментов.
Воспалительный процесс в конкретном сегменте может быть инициирован дополнительными факторами, в число которых предположительно входят:
- травма позвонков,
- генетическая предрасположенность,
- врожденные патологии позвоночника,
- онкологические заболевания,
- постоянно повторяющиеся нехарактерные нагрузки.
Инфекционное воспаление
Различают два типа инфекций, на фоне которых развивается воспаление позвонков. Первый тип вызывается специфическими бактериями, провоцирующими поражение костной ткани. К таким поражениям в позвоночнике приводит сифилис, туберкулез, бруцеллез, сифилис, гонорея и актиномикоз. Второй тип, неспецифический, вызывается гнойными бактериями. Его причиной может быть стафилококк, гемофильные палочки и условно-патогенные кишечные палочки.
Воспаления асептической природы
Ревматоидный спондилит возникает после того, как человек переносит заболевание, вызванное гемолитическим стрептококком группы А. В этом случае поражение позвонков является следствием ангины, кардита и пиодермии. На фоне общего выздоровления и отсутствия бактерии в организме наступает асептическое воспаление позвоночника. Это результат того, что антитела организма принимают соединительную ткань позвоночника за стрептококк группы А, который очень на нее похож, и при этом атакуют свои же собственные клетки.

Грыжа межпозвоночного диска
Это повреждение позвоночника может сочетаться со спондилитом или быть одной из причин его возникновения. Часто происходит на фоне деформации фиброзного кольца, его разрыва и попадания инфекции в место травмирования.
Иногда возникшее воспаление позвоночника становится причиной деформации позвонков. Это приводит к повреждению фиброзного кольца и выпячиванию пульпозного ядра. Повреждение, травма и воспаление могут сделать межпозвонковый диск уязвимым при наличии в организме любой инфекции.
Виды спондилита
Диагностика воспаления позвоночника, симптомы и его лечение зависят от того, к какому виду спондилитов относится диагностированный у пациента.
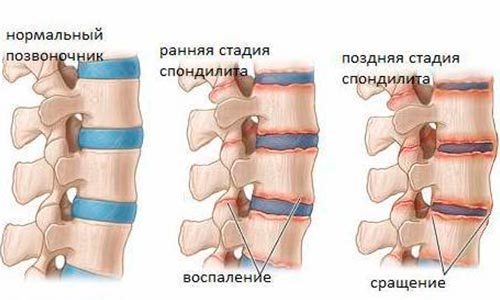
Гнойный спондилит
Остеомиелит позвоночника – это острый гнойный воспалительный процесс, поражающий в своем развитии межпозвоночные диски, связки позвоночника, спинномозговые корешки, расположенные рядом мышцы, и далее – спинной мозг. Развивается в теле позвонков. Его начало острое, с повышением температуры, резким ухудшением самочувствия и интенсивными болями в области поражения.
При своевременном обнаружении, и соответствующем лечении этот вид не несет особой опасности. Поэтому при любых схожих симптомах необходимо немедленное обращение к врачу.
Туберкулезный спондилит
Хроническое воспаление позвонков, возникающее при заражении организма туберкулезной палочкой – это туберкулезный спондилит. Второе название – болезнь Потта. Она появляется при занесении возбудителя гематогенным путем из очага поражения (обычно, легких) в позвоночник. В результате образуется туберкулезный бугорок, который разрушается на фоне ослабления защитных сил организма и приводит к разрушению кортикального слоя и смещению замыкательных пластинок.
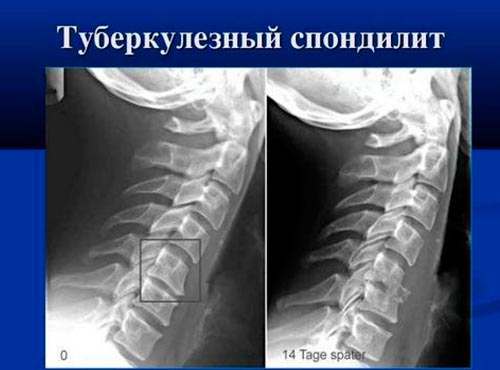
Бруцеллезный спондилит
Такая разновидность воспаления наступает у людей, которые контактируют с коровами или употребили молоко, зараженное бруцеллезом. Он поражает тела позвонков и протекает с волнообразными приступами, лихорадкой и слабостью. Сильные боли по всему позвоночнику проявляются после прохождения инкубационного периода. В результате поражаются мелкие суставы, диски и пояснично-крестцовые сочленения.
Грибковый и паразитарный спондилит
Может развиться у каждого человека с ослабленным иммунитетом, но наиболее часто является следствием перенесенной трансплантации органа, хирургических вмешательств и наличия злокачественных опухолей – паразитарный спондилит. Его причиной могут стать кандиды, криптококки, актиномицеты и эхинококки.
Болезнь Бехтерева (анкилозирующий спондилоартрит)
Возникает в молодом возрасте и некоторое время протекает бессимптомно болезнь Бехтерева. Воспалительный процесс начинается в пояснично-крестцовом отделе и постепенно охватывает все диски позвоночного столба. В не вылеченном состоянии нарастают боли, теряется подвижность, наблюдается деформация позвоночника, также возможны появления воспалительных процессов в грудной клетке. В запущенной форме происходит срастание позвоночных дисков между собой.
Лечение воспаления позвоночника
Избавление от любого воспаления производится методом комплексной терапии, в которую входит прием лекарств, устраняющих возможные причины, болевые ощущения и прекращающие воспалительный процесс. Также в курс лечения обязательно включают легкие упражнения, массаж и физиотерапевтическое воздействие. Но в любом случае лечение назначается в зависимости от вида, к которому относится спондилит.
Загрузка…