При воспалении в пищеварительной системе

Диета при воспалении кишечника – одна из основных составляющих в комплексе лечения патологии. Коррекция рациона проводится с целью нормализации перистальтики, восстановления микрофлоры, снабжения организма необходимыми пищевыми веществами с целью предупреждения их недостатка, профилактики непереносимости различных продуктов. При этом лечебное питание должно быть индивидуализировано. Меню составляют, исходя из пола, возраста, состояния сократительной функции кишечника, сопутствующих патологий и вкусовых предпочтений больного.
Базовые правила лечебного питания
Кишечник является важнейшим органом пищеварения. Условно его делят на тонкую и толстую кишку. В начальных отделах происходит расщепление пищи, частичное всасывание питательных веществ. Толстая кишка служит накопителем для каловых масс, в нем всасывается вода, завершается пищеварение. При воспалении кишечник утрачивает ряд своих функций, возникают сбои в работе ЖКТ.
С помощью правильно составленного рациона можно решить ряд лечебных задач, поэтому он должен соответствовать следующим принципам:
- соблюдать правильные режим питания – кушать регулярно в одно и то же время;
- рацион должен быть разнообразным и сбалансированным;
- меню важно составлять персонально, учитывая особенности конкретного случая;
- ограничению до минимальной нормы подлежат жиры и углеводы, белки оставляют в нормальном количестве;
- пища должна быть правильно термически обработана – вареная, запеченная, приготовлена на пару;
- соль ограничивают до 9 г в сутки;
- пища должна быть жидкой, полужидкой и обязательно хорошо измельченной;
- исключена очень горячая и холодная пища;
- рекомендуемая калорийность ежедневного рациона – 2000 ккал;
- соблюдать водно-питьевой режим – пить не менее 1,5 л жидкости в день.
Основная задача питания при воспалении кишечника – максимальное механическое и химическое щажение пораженной слизистой, исключение процессов брожения.
Как подобрать нужные продукты
При составлении меню для взрослого с воспалением кишечника нужно учитывать действие, которое оказывают продукты на сократительную способность стенок органа. Различают 3 вида продуктов:
| Действие | Перечень |
| Усиливающие перистальтику | Черный и отрубной хлеб, сырая растительная пища, сухофрукты, бобовые, крупы (гречка, овсянка), мясо с жилами, копченые деликатесы, консервы, соленья, кисломолочные продукты, квас, алкоголь, сладкая газировка, ягоды и фрукты с кислым вкусом, холодная еда, очень сладкие блюда, пища с высоким содержанием жира |
| Ослабляющие моторику | Теплые блюда, супы-пюре, кисели, протертые каши, черника, крепкий чай, пища вязкой консистенции |
| Не влияющие на гладкую мускулатуру | Блюда из диетического мяса, приготовленные на пару (котлеты, суфле), черствый хлеб, сухари без сахара и приправ, обезжиренный творог, отварная рыба с низким процентом жирности |
Перечень рекомендованных врачом продуктов зависит от состояния кишечника, клинических проявлений воспаления у конкретного пациента. Запрещена жареная пища, продукты, усиливающие брожение и процессы гниения в кишечнике, грубую клетчатку, а также блюда, стимулирующие желчеотделение, секрецию желудочного сока, поджелудочной железы.
Что разрешено
Базовый список продуктов для составления меню при воспалении кишечника:
- подсушенный пшеничный хлеб вчерашней выпечки (около 200 г);
- первые блюда на нежирном мясном бульоне с добавлением отваров рисовой, манной крупы;
- супы с вареным, протертым мясом, паровых фрикаделек, яичных хлопьев;
- нежирное мясо – молодая телятина, курица, индейка, кролик;
- рыбные блюда с минимальным содержанием жира – котлеты, кнели, отварные куски;
- свежеприготовленный обезжиренный творог;
- сливочное масло в ограниченном количестве – не более 5 г на готовое блюдо;
- не более 2 куриных яиц всмятку или в составе парового омлета;
- протертая каша из манки, риса, перловки;
- отвары из овощей;
- пюре из сырых яблок;
- зеленый чай, какао на воде, отвар шиповника, черной смородины, черемухи;
- соки из сладких фруктов, разбавленные водой.
На десерт разрешено употреблять желе из черники, кизила, груш. Сахар использовать не рекомендуется.
Запрещенные
Из рациона при воспалении кишечника исключаются:
- свежий хлеб и выпечка: булочки, пироги;
- борщи и супы, сваренные на крепком бульоне;
- первые блюда с добавлением овощей, круп (овсяной, ячневой, пшенной);
- жирное мясо и рыба;
- молоко, ряженка, сыр, сметана с высоким содержанием жира;
- овощи и фрукты в свежем виде;
- бобовые: горох, фасоль, соя;
- изделия с кремом, шоколадные конфеты;
- газированные напитки, алкоголь;
- кофе и какао с молоком.
При колитах, энтеритах нельзя кушать икру, приправы, соусы, колбасы, макаронные изделия. Гастроэнтерологи не рекомендуют людям с больным кишечником сухофрукты, компоты, варенье, мед, закуски.
Лечебное меню
Питание больных с поражением кишечника основано на диете № 4. Лечебный стол имеет несколько модификаций, предназначенных для комплексного лечения различных патологических состояний.
При воспалительном поражении тонкого кишечника
Энтерит редко встречается «в чистом виде». Чаще всего воспалительный процесс распространяется на внутреннюю поверхность толстой кишки и называется энтероколитом, при остром воспалении совместно с желудком – гастроэнтерит. Причиной болезни могут стать, отравления, неправильное питание, тяжелые инфекции. Патология сопровождается болью в области пупка, тошнотой, рвотой, расстройством стула (диареей), иногда температурой и другими признаками интоксикации.
При остром воспалении в первые сутки рекомендуется голод с обильным питьем. На вторые сутки разрешают полужидкие протертые каши, нежирный бульон, несладкие сухари. В последующем диету постепенно расширяют, включая продукты из диеты № 4. Учитывая, что диарея является основным симптомом энтерита, питание должно быть направлено на восстановление стула и водно-солевого обмена.
Меню при воспалении тонкого кишечника состоит из:
- вязких каш на воде;
- паровых котлет из нежирного фарша из рыбы или мяса;
- супов с отваром риса;
- несладкий кисель из черники, черной смородины, груши;
- мясные и рыбные суфле, пюре.
Исключают чернослив, курагу, виноград, капусту, свежие мучные изделия, орехи, черный хлеб, бродильные продукты.
При воспаленном толстом кишечнике
Основным способом лечения колита является диета, дополняет правильное питание симптоматическая терапия. Воспалительный процесс в толстой кишке вызывают инфекционные возбудители, гельминты, редко – погрешности в питании, физическое и эмоциональное перенапряжение. У человека появляется расстройство дефекации – запор может чередоваться с запором, спазмы в животе, метеоризм. У таких больных нарушается микрофлора кишечника, а также появляется утомляемость, слабость, снижение веса.
Диета у пациентов с колитом зависит от вида расстройства стула:
- При задержке дефекации рекомендуют включать в рацион растительную пищу, чернослив, добавлять в блюда отруби. Врачи разрешают кушать сладкие фрукты, каши, отвар шиповника.
- Если у больного понос, ему можно пить нежирный бульон, рисовый отвар, кушать нежирное мясо и рыбу, сухое печенье, несладкие бублики.
Исключению подлежат свежие сливы, свекла, виноград, щавель, газированные и алкогольные напитки.
При стойкой задержке дефекации
Под этим термином подразумевают стойкий редкий стул – не более 3 раз в неделю, четверть времени которого занимает натуживание. Запоры могут быть вызваны злокачественными опухолями, другими серьезными болезнями, или функциональными расстройствами при синдроме раздраженного кишечника.
При составлении меню для пациентов с запорами, важно включить в нее продукты с пищевыми волокнами, усиливающие перистальтику кишечника:
- овощи не менее 400 г в сутки: свекла, капуста, бобовые, морковь и другие;
- некислые фрукты и ягоды: абрикос, ежевика, киви, сухофрукты;
- гречневая, овсяная крупа;
- миндаль, фисташки, арахис;
- хлеб из цельного зерна, несдобное печенье;
- свежий кефир, простокваша;
- сливовый, персиковый сок.
Обязательным является употребление клетчатки, оптимальное количество которой рассчитывается с учетом моторики больного органа. Количество соли увеличивают до 15 г в сутки, дополнительно назначают прием минеральных вод – Ессентуки №17, Славяновскую.
При синдроме диареи
Колит, энтерит и энтероколит практически всегда сопровождаются диареей. Так называют учащенную дефекацию (2-3 раза в сутки) с выделением жидких испражнений более 200 г в сутки. Диета при воспалении кишечника с поносом основана на следующих принципах:
- с помощью питания необходимо уменьшить двигательную активность стенок кишечника;
- исключить продукты, провоцирующие гниение и брожение;
- нельзя употреблять овощи, содержащие большое количество эфирных масел: щавель, шпинат, редька, репа, репчатый лук;
- температура пищи должна быть в пределах 17-50 градусов (теплой);
- включение в рацион легкоусвояемых продуктов.
При сильном поносе первые 2 дня рекомендуется пить только крепкий чай (1,5-2 л) или отвар шиповника. В дальнейшем в меню добавляют рисовый отвар или протертую кашу, сухое печенье, обезжиренный творог.
При илеите
Воспаление в конечном отделе тонкой кишки и подвздошном отделе приводит к образованию полипов или образований в виде язв и рубцов. В хроническом виде болезнь чаще встречается у молодого человека, в острой форме – у ребенка и подростка. Воспалительное поражение проявляется болями в подвздошной области, урчанием и вздутием живота, жидким стулом до 10 раз в день, небольшой температурой и сильными головными болями.
Лечебная диета показана при любой форме илеита:
- правильный режим питания – дробный прием пищи до 6 раз в сутки;
- исключение продуктов, усиливающих диарею;
- достаточное употребление жидкости;
- пациентам разрешено есть черствый белый хлеб, каши на воде, диетическое мясо, суп с отваром риса, сухое печенье, несладкие сухари.
Под строгим запретом яичница, яйца, сваренные вкрутую, фруктовые соки, газированная вода, жирные, жареные, копченые блюда.
При проктите
Воспалительное поражение прямой кишки сопровождается запорами, болями в момент дефекации, жжением в области ануса, ощущением инородного тела в кишечнике. При острой форме болевые ощущения довольно интенсивные, патология задержка стула может сменяться диффузным поносом. В кале появляется кровь, что часто обусловлено обострением геморроя (поражением геморроидальных узлов), появлением трещин.
Питание при воспалении конечного отдела кишечника направлено на профилактику запоров. Чтобы исключить раздражение слизистой прямой кишки, из рациона исключают блюда с высоким содержанием жира, острые, соленые и кислые продукты. В меню включают овощные супы-пюре, полужидкие каши на воде, отварные овощи, запеченные фрукты, кисели. При появлении диареи, проводят коррекцию питания.
Состав диеты №4
Другое название четвертого диетического стола – диета при поносах. Ее применяют:
- при воспалительном поражении кишечника и желудка;
- при расстройстве кишки во время или после перенесенной инфекции;
- после операций на кишечнике.
Основу рациона составляют первые блюда на слабом мясном бульоне, сухари из муки высшего пшеничного сорта, блюда из нежилистых сортов обезжиренного мяса, протертый творог, суфле, овощи в виде отваров.
Пример однодневной диеты при воспалении органа:
- Завтрак: каша из рисовой крупы, хорошо разваренная и протертая, теплый чай, бублики.
- Второй завтрак: черничный отвар.
- Обед: суп из манки на втором бульоне из куриной грудки, фрикадельки на пару из кролика, протертая овсяная каша, кисель из груш.
- Полдник: суфле из протертого творога, отвар ромашки.
- Отварная рыба, протертая гречка, чай.
- Перед сном: кисель.
Диета при воспалении кишечника имеет множество преимуществ. Щадящее питание помогает восстановить функции органа, исключить раздражение слизистой оболочки, улучшить пищеварение. Точное следование лечебному столу ускорит выздоровление и обеспечит хорошее самочувствие на долгие годы.
Воспаление кишечника – это патология, при которой отмечается поражение тканей тонкой и толстой кишок. Встречается в любом возрасте, ведет к нарушению функции пищеварительного тракта. При своевременной диагностике хорошо поддается консервативной терапии.
Симптомы
По течению выделяют две формы патологии:
- Острое воспаление кишечника. Начинается внезапно и всегда сопровождается яркой клинической симптоматикой. На первый план выходят кишечные проявления.
- Хроническое воспаление кишечника. Симптоматика нарастает постепенно. Кишечные проявления выражены умеренно, отмечаются внекишечные симптомы. Характерно чередование периодов обострения и ремиссии. В ремиссию вся симптоматика стихает, и больной чувствует себя практически здоровым.
Кишечные проявления
-
 Боль в животе. Неприятные ощущения обычно локализуются вокруг пупка, реже достигают подвздошных областей. Возможно появление разлитой боли по всему животу. Дискомфорт чаще возникает во второй половине дня. Усиливается после еды, перед дефекацией, при физической нагрузке. При поражении тонкого кишечника боли тупые, умеренно выраженные. Воспаление толстой кишки сопровождается сильными болями.
Боль в животе. Неприятные ощущения обычно локализуются вокруг пупка, реже достигают подвздошных областей. Возможно появление разлитой боли по всему животу. Дискомфорт чаще возникает во второй половине дня. Усиливается после еды, перед дефекацией, при физической нагрузке. При поражении тонкого кишечника боли тупые, умеренно выраженные. Воспаление толстой кишки сопровождается сильными болями. - Нарушение стула. Отмечаются запоры или диарея. Возможно чередование симптоматики.
- Диспепсические явления. При воспалении кишечника нарушается переваривание пищи. Возникает тяжесть в животе, вздутие, метеоризм.
Внекишечные проявления
-
 Лихорадка. Повышение температуры тела и озноб наблюдаются при острых энтероколитах. Сопровождаются болью в мышцах, головной болью и общей слабостью.
Лихорадка. Повышение температуры тела и озноб наблюдаются при острых энтероколитах. Сопровождаются болью в мышцах, головной болью и общей слабостью. - Астено-вегетативный синдром. При длительном течении болезни нарушается обмен веществ. Развивается вялость, быстрая утомляемость, общая слабость, упадок сил.
- Снижение веса. Наблюдается при поражении тонкого кишечника в результате недостаточного усвоения пищи. При воспалении толстой кишки потеря веса связана с голоданием. Больной отказывается от приема пищи, опасаясь появления неприятных ощущений перед дефекацией.
Снижение веса и астено-вегетативный симптом – отличительные признаки хронического воспаления кишечника.
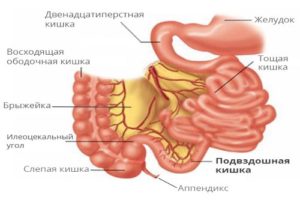
Симптоматика при различной локализации патологии
Клиническая картина заболевания меняется в зависимости от локализации очага. Признаки патологии представлены в таблице.
| Локализация воспалительного процесса | Симптомы |
| Энтерит (поражение тонкой кишки) |
|
| Колит (поражение толстой кишки) |
|
При развитии энтероколита наблюдается сочетание указанных симптомов.
Симптоматика болезни зависит и от ее причины. Характеристика различных форм патологии представлена в таблице.
| Характер воспаления кишечника | Причина | Симптомы |
| Инфекционный энтероколит | Бактериальная, вирусная, грибковая инфекция | Высокая температура тела, тошнота, рвота, диарея, метеоризм, вздутие живота, боль вокруг пупка |
| Паразитарный энтероколит | Гельминты, простейшие микроорганизмы | Умеренная и сильная боль в животе, диспепсические явления, снижение веса |
| Токсический энтероколит | Отравление химическими веществами | Тошнота, рвота, боли в животе, нарушение стула и иные специфические симптомы отравления отдельными веществами |
| Аллергический энтероколит | Пищевые аллергены | Слабая боль в животе, вздутие живота, диарея или запор. Возможные внекишечные проявления аллергии (кожная сыпь, зуд) |
| Алиментарный энтероколит | Погрешности питания | Вздутие живота, слабый и умеренный болевой синдром, метеоризм, тошнота, рвота, диарея или запор |
| Механический энтероколит | Опухоли, дивертикулы и иные препятствия | Запор, боль в животе в месте препятствия |
Причины и факторы риска развития болезни
Причины:
-
 Инфекция. Источником заболевания могут быть специфические микроорганизмы: шигеллы, сальмонеллы и др. Возможно развитие вторичного бактериального и грибкового поражения после подавления местного иммунитета.
Инфекция. Источником заболевания могут быть специфические микроорганизмы: шигеллы, сальмонеллы и др. Возможно развитие вторичного бактериального и грибкового поражения после подавления местного иммунитета. - Паразитарная инвазия. Наблюдается при заражении гельминтами и простейшими (амебы, лямблии).
- Токсическое поражение. Слизистая кишечника воспаляется при отравлении химическими веществами (лекарственные средства, яды, тяжелые металлы).
- Аллергическая реакция. Поражение кишечника возникает при поступлении в организм пищевых аллергенов. Это могут быть морепродукты, молоко, экзотические фрукты. Чаще встречается у детей.
- Погрешности в питании. Энтероколит возникает при употреблении острой, жирной, пряной, жареной пищи. Отмечается поражение кишечника и на фоне переедания.
- Механический фактор. Воспаление кишечника возникает при длительных запорах, вызванных травмой, опухолью, снижением моторики и др.
Группы риска:
-
 дети до 1 года;
дети до 1 года; - подростки;
- беременные женщины;
- пожилые люди;
- люди с заболеваниями обмена веществ.
Диагностика
Для выявления патологии и поиска ее причин применяются такие методы:
- Осмотр специалиста. Выставить первичный диагноз может терапевт, но для уточнения характера патологии и подбора схемы лечения нужно обратиться к гастроэнтерологу. При осмотре врач обращает внимание на общее состояние больного, цвет кожи, отмечает локализацию и характер болей в животе.
-
 Общеклинические анализы крови и мочи. Помогают оценить общее состояние больного, выявить воспалительный процесс, найти сопутствующую патологию.
Общеклинические анализы крови и мочи. Помогают оценить общее состояние больного, выявить воспалительный процесс, найти сопутствующую патологию. - Анализ кала. Копрограмма – основной метод диагностики нарушения пищеварительной функции кишечника.
- Бактериологический посев кала. Назначается при подозрении на инфекционную природу болезни. Позволяет выявить возбудителя и определить его чувствительность к лекарственным средствам.
- Анализ кала на гельминты и простейшие. Назначается при предполагаемой паразитарной инвазии.
- УЗИ брюшной полости. Позволяет выявить патологию кишечника и других органов (желудка, печени, поджелудочной железы).
-
 Эндоскопические методы исследования. Ректороманоскопия и колоноскопия позволяют визуально оценить состояние кишечника, выявить патологию и взять материал на исследование.
Эндоскопические методы исследования. Ректороманоскопия и колоноскопия позволяют визуально оценить состояние кишечника, выявить патологию и взять материал на исследование. - Рентгеноконтрастное исследование. Помогает выявить дефекты кишечной стенки, опухоли, нарушение пассажа.
- Биопсия тканей кишечника. Позволяет выставить окончательный диагноз и морфологически подтвердить воспаление.
Лечение
Воспаление кишечника лечится консервативно. Операция показана только при наличии механических препятствий – опухолей, дивертикулов и др. После хирургического вмешательства функция кишечника восстанавливается, и воспаление уходит.
Первая помощь при остром поражении кишечника
При развитии симптомов острого энтероколита необходимо:
-
 обеспечить больному физический покой;
обеспечить больному физический покой; - начать регидратационную терапию солевыми растворами;
- соблюдать водно-чаевую диету. До стихания симптоматики нельзя есть. Можно пить простую воду, некрепкий сладкий чай;
- при сильных болях в животе показаны спазмолитики;
- при подозрении на инфекционную природу заболевания можно начать прием адсорбентов.
Основная опасность острого энтероколита – обезвоживание. Для профилактики потерь жидкости при диарее применяются глюкозо-солевые растворы. Приобрести препарат можно в аптеке. Готовый порошок нужно развести строго по инструкции. Принимать небольшими порциями до стихания симптомов болезни.
Можно приготовить раствор для регидратации самостоятельно:
- 18 г сахара;
- 3 г поваренной соли;
- 1 литр воды.
Дальнейшая тактика определяется врачом.
До визита доктора нельзя принимать антибиотики, сильные обезболивающие средства и иные медикаменты (кроме спазмолитиков) – это меняет симптоматику болезни и мешает выставить верный диагноз.
Диета
При остром воспалении кишечника в первые сутки есть нельзя. Разрешено пить воду, чай и растворы для регидратации. Запрещено пить молоко, кофе, крепкий чай, алкоголь, фруктовые, овощные и ягодные соки. Эти напитки усиливают выведение мочи и перегружают пищеварительный тракт, что ведет к ухудшению состояния пациента.
 После стихания острой симптоматики рацион расширяется:
После стихания острой симптоматики рацион расширяется:
- некрепкие мясные и рыбные бульоны;
- рисовый отвар;
- каши на воде;
- рубленое мясо.
В течение 2-4 недель рекомендуется придерживаться диеты, разработанной для хронической формы патологии.
| Разрешенные продукты | Запрещенные продукты |
|
|
Общие принципы питания:
-
 Рекомендуется 5-6 приемов пищи в течение дня. Порции должны быть небольшими. Дробное питание разгружает пищеварительный тракт и ускоряет выздоровление.
Рекомендуется 5-6 приемов пищи в течение дня. Порции должны быть небольшими. Дробное питание разгружает пищеварительный тракт и ускоряет выздоровление. - Последний прием пищи должен быть не менее чем за 2 часа до сна.
- Пищу нужно готовить на пару и отваривать. Можно запекать, но не стоит увлекаться выпечкой. Жареные блюда не рекомендуются.
- Если нет патологии почек и сердца, следует пить не менее 1,5 литров жидкости в сутки.
Медикаментозная терапия
В лечении острого и хронического энтероколита применяются такие средства:
- Антибактериальные и противогрибковые препараты. Назначаются при инфекционной природе заболевания. Выбор конкретного средства, его дозировка и длительность лечения будут зависеть от выявленного возбудителя болезни.
- Противопаразитарные препараты. Назначаются только при выявленных кишечных паразитах после полного обследования.
-
 Адсорбенты. Выводят токсины и продукты обмена из организма. Назначаются при инфекционном, токсическом и аллергическом энтероколите.
Адсорбенты. Выводят токсины и продукты обмена из организма. Назначаются при инфекционном, токсическом и аллергическом энтероколите. - Пробиотики. Восстанавливают микробный пейзаж кишечника. Показаны при любой форме патологии.
- Ферменты. Регулируют работу кишечника, восстанавливают моторику, улучшают пищеварение. Рекомендованы при любой форме заболевания.
- Спазмолитики. Расслабляют стенки кишечника, устраняют боль.
- Пеногасители. Если воспаление связано с избыточным образованием газов в кишечнике, назначаются средства, устраняющие вздутие живота и метеоризм.
- Витамины. Назначаются при снижении веса и явных нарушениях всасывания пищи. Рекомендованы при поражении тонкой кишки.
Немедикаментозная терапия
В дополнение к основной терапии назначаются:
-
 Физиопроцедуры. Состояние улучшается после магнитотерапии, амплипульстерапии.
Физиопроцедуры. Состояние улучшается после магнитотерапии, амплипульстерапии. - Рефлексотерапия. Практикуется воздействие на рефлексогенные точки для улучшения состояния больного.
- Санаторно-курортное лечение. Продлевает период ремиссии и снижает частоту обострений.
- Лечебная физкультура. Регулярные тренировки улучшают перистальтику кишечника, облегчают переваривание пищи и продляют ремиссию.
- Консультация психотерапевта. Некоторые заболевания кишечника имеют психосоматическую природу.
Все предложенные методы разрешены только после стихания острой симптоматики.
Народные средства
Методики народной медицины используются только в комплексе с медикаментозной терапией и не в ущерб основным назначениям врача. Они снимают симптоматику, но не влияют на причину заболевания. Рекомендуется применение таких растительных средств:
-
 картофельный и капустный сок;
картофельный и капустный сок; - смесь алоэ с медом;
- шалфей;
- тысячелистник;
- кора дуба;
- зверобой.
Осложнения и прогноз
Отказ от лечения грозит развитием таких осложнений:
- Обезвоживание. Наблюдается при остром воспалении кишечника, сопровождающемся диареей. Грозит гибелью больного.
- Нарушение обмена веществ. Нехватка питательных элементов на фоне поражения тонкого кишечника препятствует нормальной работе внутренних органов.
- Авитаминоз и гиповитаминоз. Недостаточное поступление витаминов в тонкой кишке нарушает функционирование всех органов и систем.
Прогноз благоприятный при своевременном обращении к врачу. Если будет найдена причина патологии и начато лечение, можно избежать развития осложнений. Последствия острого воспаления проходят в течение 4-6 недель. Спустя 2 месяца кишечник восстанавливается. Хроническая патология остается на всю жизнь. Цель терапии – добиться удлинения периодов ремиссии и сократить частоту обострений заболевания.
Профилактика
Общие рекомендации:
-
 Контроль качества продуктов питания. На стол должны попадать только продукты с нормальным сроком годности.
Контроль качества продуктов питания. На стол должны попадать только продукты с нормальным сроком годности. - Соблюдение правил личной гигиены. Мытье рук перед едой снижает риск инфицирования и развития патологии.
- Рациональное питание. Не стоит увлекаться пряностями и приправами, жареной и жирной пищей, фастфудом.
Рекомендуется регулярно проходить врачебные осмотры. Своевременное выявление патологии позволяет избежать развития осложнений.
