При воспалении желчного пузыря сухость во рту

Панкреатит, холецистит — воспаление поджелудочной железы и желчного пузыря. Во всей структуре патологий пищеварительного тракта это далеко не редкие патологии, как у взрослых, так и у детей. В силу некоторых особенностей, эти два заболевания чаще регистрируются у взрослых. MedAboutMe напоминает, что от того, насколько быстро были приняты меры по устранению и лечению, будет зависеть исход, наличие осложнений и, конечно, само лечение патологий.
Иногда именно стоматолог оказывается первым специалистом, заметившим первые признаки панкреатита или холецистита, и дает направление на исследования и консультацию с узким специалистом.
Роль стоматолога в диагностировании панкреатита и холецистита
Пищеварительный тракт — одна из самых больших систем органов, которые отличаются морфологическим единством. Поэтому при сбоях в работе любого органа, они непременно проявятся в полости рта. Справедливости ради, стоит отметить, что все в организме взаимосвязано, и при формировании любого заболевания его отражение коснется и полости рта, но если это болезни пищеварительного тракта, то первые симптомы могут появиться именно во рту. Опытным стоматологам не составляет труда предположить панкреатит или холецистит по специфическим признакам и даже заболеваниям. Даже упорное воспаление десен, его характеристики и особенности могут оказаться симптомом панкреатита или других заболеваний. Поэтому не стоит игнорировать рекомендации доктора и все же пройти дополнительные исследования.
Что такое панкреатит?
Панкреатит — воспаление поджелудочной железы, главная задача которой вырабатывать ферменты и пищеварительные соки. Но при панкреатите железа просто не может выполнять свои функции и правильно транспортировать соки. Они остаются в ней, и запускается процесс саморазрушения органа, можно сказать, что она переваривает саму себя.
Воспаление поджелудочной железы имеет разные причины, а нередко — целый их комплекс. Чаще всего в него входят воспалительно-деструктивные патологии, различные инфекционные болезни, аллергические реакции, особенно на продукты питания.
Доктора говорят об особом значении очага инфекции в организме для формирования панкреатита. И этим очагом инфекции может стать воспаление десен, кариес, ЛОР-патологии, протекающие хронически. Получается, что панкреатит и полость рта имеют круговую взаимосвязь: патология проявляется в полости рта, а кариес, воспаление десен, потеря зубов влияют на его течение.
Воспаление десен и другие проявления панкреатита в полости рта
Симптомами панкреатита может стать боль в животе с различными характеристиками. Чаще всего она колющего характера, тупая, ноющая. Нередко формируются диспепсические расстройства — рвота, тошнота, диарея. Панкреатит связан с рефлюксом, когда содержимое желудка попадает в полость рта. Из-за этого меняется кислотно-щелочной баланс полости рта в кислую сторону, а это благоприятная среда для роста и развития патогенной флоры. В итоге формируется выраженное и упорное воспаление десен.
Заброс желудочного сока и его агрессивность способствуют химическому расплавлению эмали — кислотный некроз. Изначально заметить какие-либо изменения сложно, но пациенты могут говорить о том, что зубы слипаются между собой. Такое агрессивное воздействие и ослабление эмали могут осложняться кариесом.
Диспепсические расстройства в форме тошноты и рвоты негативно скажутся на состоянии слизистой оболочки. Кроме упорного воспаления десен, у пациентов нередко диагностируются стоматиты грибковой природы (молочница) или же специфический вид — афтозный стоматит. В уголках рта могут формироваться заеды.
Пациенты могут жаловаться на обильную выработку слюны, но с измененными физическими свойствами. Она жидкая и не может полноценно справляться со своими функциями — смывать налет и остатки пищи, контролировать уровень рН. Этими факторами и объясняется формирование множественного кариеса, отличающегося быстротой течения и переходом в осложнения. Кариес при панкреатите имеет свои особенности: реже он формируется в так называемых иммунных зонах — в области бугров, экватора зуба. Эти зоны защищены анатомически, поэтому болезнетворным микроорганизмам трудно на них закрепиться и начать паразитировать.
Проявления воспаления желчного пузыря в полости рта
Холецистит — воспаление желчного пузыря, является одним из самых частых осложнений желчнокаменной болезни. Причинами воспаления желчного пузыря чаще всего становятся нарушение оттока желчи и наличие патогенной флоры в просвете пузыря. По аналогии с воспалением поджелудочной железы, при холецистите источником инфекции могут стать кариес, ЛОР-патологии и др.
Основные жалобы при холецистите сводятся к боли в правом подреберье, диспепсическим расстройствам. Рвота — редкое явление. Характерна мучительная отрыжка, рефлюкс. Возникают и общие, неспецифические симптомы — ухудшение общего состояния, нарушения аппетита и др.
Основная жалоба, с которой пациент приходит к стоматологу — множественная форма кариеса, отличающаяся быстрым течением и осложнениями в виде пульпитов, периодонтитов. Рефлюкс — забрасывание содержимого желудка в полость рта, является причиной расплавления эмали. Она становится хрупкой и более уязвимой перед атакой патогенной флоры и воздействием агрессивных факторов. Нарушение физических свойств слюны, пищеварения обеспечит ее недостаточную минерализацию. Бесконтрольное размножение патогенной флоры, рефлюкс и постоянная кислая среда становятся причиной формирования кариеса вне иммунных зон зубов. Множественный кариес, его быстрое течение могут стать причиной быстрого разрушения зубов и их потери. Их отсутствие будет способствовать нарушению процессов пережевывания пищи и последующего пищеварения, что может осложнять течение холецистита.
Эти же негативные факторы способствуют воспалению десен, носящему упорный характер. При осмотре заметна красная, отечная слизистая, усиление сосудистого рисунка. При холецистите воспаление десен имеет специфический характер — разрастаются десневые сосочки, покрывающие до 1/3 коронки зуба. Наличие зубных отложений, налета будет способствовать ухудшению и прогрессии воспаления, что, в свою очередь, влияет на течение кариеса.
При холецистите заметны изменения языка — обложенность, налет совершенно различных оттенков желто-коричневой гаммы. Отек языка и его воспаление иногда выражены до такой степени, что затрудняется процесс приема пищи.
Лечение холецистита зависит от симптомов заболевания. Оно может быть консервативным или хирургическим. Не осложненное воспаление и деструкция стенок желчного пузыря вызывают болевой синдром ноющего характера, и лечится медикаментами. При сильных схваткообразных болях в правом боку, медлить с обращением к врачу нельзя. Состояние может относиться к группе жизнеугрожающих, при котором операция проводится в экстренном порядке.

Общие сведения
Образ жизни современного человека негативно сказывается на здоровье печени и желчного пузыря. Нехваткой времени оправдывается питание полуфабрикатами и перекусы на ходу. Как следствие, у 20 % взрослого населения диагностируют хронический холецистит, из которых 95 % страдают желчнокаменной болезнью.
Развитие воспалительного процесса начинается с застоя и инфицирования желчи. В ней образуются едкие вещества, которые вызывают повреждение, отек и утолщение стенки желчного. Постепенно пузырь разрушается, утрачивая способность к сокращению. На этом этапе хр. холецистит опасен для жизни и требует незамедлительного лечения.
Классификация
На практике встречается несколько видов холецистита, заболевание разделяют с учетом морфологических признаков, типа клинической картины и степени воспаления.
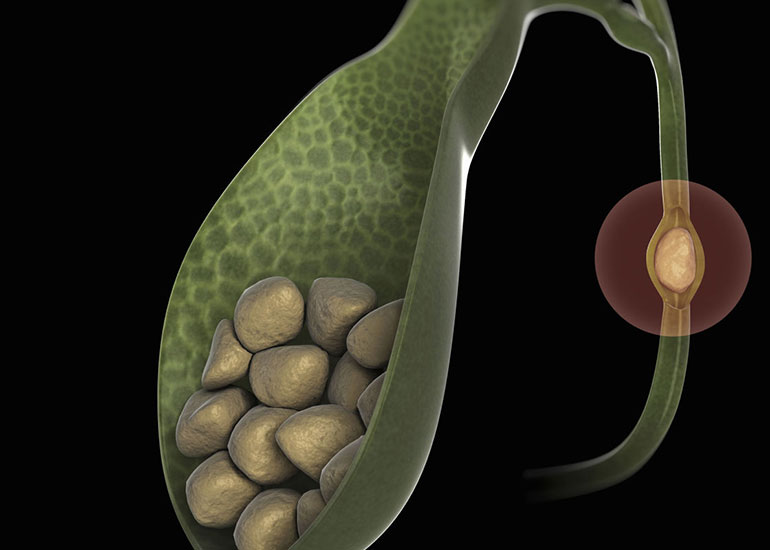
По наличию конкрементов (камней) в полости желчного пузыря:
- Бескаменный – процессы камнеобразования отсутствуют, встречается у пациентов младше 30 лет.
- Калькулезный холецистит – с формированием твердых образований.
Образование камней в желчном пузыре может происходить на фоне изменений химического состава желчи. Такую патологию называют первичной. Если конкременты диагностируют после инфекции или воспаления, значит холецистит вторичный.
По длительности течения:
- Острый – патологический процесс прогрессирует менее 6 месяцев, проявляется на фоне ЖКБ.
- Хронический – имеет постепенное начало и продолжается более полугода.
Длительное течение патологии характеризуется чередованием ремиссий и обострений. Поэтому хронический холецистит делят на 4 формы заболевания:
- Редко рецидивирующий – приступ не повторяется чаще 1 раза в год.
- Часто рецидивирующий – обострение случается не менее 2 раз в 12 месяцев.
- Монотонный – острая симптоматика присутствует постоянно.
- Атипичный (маскировочный) – имеет нетипичные для холецистита признаки.
Если учитывать тяжесть поражения и характер экссудата, можно выделить катаральный тип, когда воспаление поражает верхний слой слизистой желчной стенки. Заселение патогенной микрофлорой приводит к образованию гноя. Такой хр. холецистит называется гнойным. При отсутствии лечения заболевание переходит во флегмонозную форму. Полное разрушение с образованием некротических участков сигнализирует о терминальной стадии заболевания – гангренозном холецистите.
Причины
Воспалением желчного пузыря могут болеть пациенты разных возрастных групп. Но чаще всего холецистит диагностируют у женщин 40-60 лет. Это связано с гормональными особенностями – женские гормоны (прогестерон и эстроген) влияют на обмен холестерина.
Главные причины холецистита хронического течения:
- нарушение правил здорового питания более 6 месяцев;
- длительная дисфункция сфинктеров желчевыводящих путей;
- инфицирование застойной желчи стафилококками, стрептококками, кишечной палочкой, сальмонеллами, шигеллами, гельминтами, лямблиями и др. паразитами.
Провокаторами желчного холецистита часто становятся патологии других органов. Хронические и острые заболевания дыхательных путей (гайморит, синусит, воспаление бронхов или легких) могут стать причиной вторичной инфекции. В этом случае возбудитель попадает в желчный пузырь с током крови или лимфы.

К другим патологическим причинам относят:
- дискинезию желчевыводящих путей – нарушение тонуса мышц желчных протоков;
- аппендицит, энтероколит и другие воспалительные заболевания ЖКТ;
- дисбактериоз – нарушение микрофлоры кишечника;
- цистит – воспаление мочевого пузыря;
- пиелонефрит – поражение почек;
- сахарный диабет – эндокринная патология;
- рефлюкс – заброс дуоденального содержимого в желчный пузырь;
- воспалительные процессы, затрагивающие половые органы (простатит, аднексит и др.).
Факторы риска возникновения холецистита желчного пузыря можно разделить на обратимые и функциональные. Дефекты развития органа невозможно исправить, поэтому развитие болезни неизбежно. Таким больным важно придерживаться профилактических мер и регулярно обследоваться.
К обратимым (корректируемым) факторам относят:
- ожирение – необходима нормализация веса;
- изменение гормонального фона – регулируется приемом специальных средств, назначенных гинекологом;
- беременность – соблюдение рекомендаций врача исключает возникновение болезни;
- злоупотребление алкоголем и табакокурением – избавление от вредных привычек.
Не следует пренебрегать консультацией гастроэнтеролога людям, чьи близкие родственники болели ЖКБ, а также пациентам с аутоиммунными нарушениями и частыми аллергическими реакциями.

Симптомы холецистита у взрослых
Выраженность и разнообразие клинических признаков воспаления определяет форма заболевания. Острый и хронический холецистит проявляется по-разному. Иногда возникают атипичные симптомы, основываясь на которые врач может поставить некорректный диагноз. В результате будет назначено неправильное лечение, что чревато развитием осложнений, многие из которых опасны для жизни.
Основными проявлениями холецистита являются боль, интоксикация и диспепсия. В каждом конкретном случае клиническая картина может иметь свои особенности и дополняться нетипичными для этой патологии синдромами. Это объясняется различными причинами воспаления и сопутствующими соматическими заболеваниями.
Болевой синдром
Симптомы хронического холецистита представлены умеренной тянущей болью в правом подреберье. Она может быть постоянной или периодической. Часто дискомфорт и болезненность провоцирует погрешность в питании: употребление жирной, жареной пищи, холодными или газированными напитками. Иногда чувство тяжести, слабые болевые ощущения принимают хронический характер и не связаны с едой.
В остром холецистите и в период обострения болевой синдром проявляется иначе:
- по характеру – жгучая, распирающая, схваткообразная;
- по силе – интенсивная, нестерпимая, заставляет человека метаться в постели;
- продолжительность — от 15 минут до 5 часов, максимальная выраженность синдрома наступает через 30 минут;
- по направлению – отдает в правую половину спины, шеи, верхнюю конечность, может принимать опоясывающий характер.

Приступ желчной колики возникает внезапно, обычно вечером или в момент ночного сна. Провоцирует ухудшение состояния нарушение диеты, интенсивные физические нагрузки, умственное перенапряжение, стресс. У женщин возникновение колики связано с менструальным циклом.
В первые часы взаимосвязи боли с движением не наблюдается. Если приступ длится более 10 часов, развивается острый холецистит. Тогда болевой синдром принимает постоянный характер и усиливается при двигательной активности.
Диспепсические проявления
Постоянный спутник хронического воспаления – нарушение пищеварения. Диспепсия может проявиться перед обострением и сохраняется в период ремиссии холецистита желчного пузыря.
Основные признаки:
- горький или металлический привкус во рту;
- ухудшение аппетита;
- метеоризм – повышенное газообразование в животе;
- изжога, отрыжка;
- тошнота, сухость во рту;
- склонность к запорам или поносам.
В период обострения появляется рвота. Она обильная, сопровождается тошнотой. Сначала пищей, потом с желчью, но облегчения после нее больной не ощущает. Пожелтение кожи, склер, потемнение мочи, обесцвечивание кала возникает при нарушении проходимости желчевыводящих путей. Это симптомы механической желтухи при холецистите.

Интоксикационные признаки
Лихорадочное состояние с повышением температуры тела до 38 градусов – обычное явление при воспалении в желчном пузыре. Оно сопровождается ознобом, возникновением холодного липкого пота, общим недомоганием и слабостью.
Симптомы интоксикации исчезают после снятия острого воспаления. Когда температурное значение достигает отметки выше 38 градусов, это значит, что развиваются негативные последствия, которые несут опасность для здоровья и жизни.
Вегетативная дисфункция
Обостренное состояние при хр. холецистите может вызывать:
- учащение пульса, чувство замирания сердца;
- резкие колебания артериального давления;
- нехватку воздуха, внезапные приступы бронхоспазма (удушье);
- бессонницу, вздрагивание во сне.
У больных с вегетативными нарушениями снижается работоспособность, часто меняется настроение. Сначала они раздражительны, беспокойны, через время становятся вялыми и уставшими.

Правосторонний реактивный (ирритативный) синдром
Один из вегетативных симптомов, возникающий при холецистите желчного пузыря в ответ на повышенный тонус скелетных мышц спины, сосудов и внутренних органов. В результате нарушается питание тканей и электрический потенциал клеток, что приводит к появлению следующих признаков:
- наличие триггерных (болевых) точек с правой стороны туловища;
- замкнутость, раздражительность:
- депрессивность, мнительность.
Про таких людей говорят, что у них «желчный» характер.
Синдром предменструального напряжения
Данный признак хронического холецистита проявляется его обострением, повышенной тревожностью за 2-3 дня до наступления месячных. Внезапная нормализация состояния наступает через 1-2 дня от начала менструации. Характерно, что состояние улучшается без специфического лечения.
Такое состояние бывает у женщин, выносивших несколько детей. Неоднократные беременности провоцируют нарушение оттока желчи в течение длительного времени, а гормоны яичников ухудшают жировой и холестериновый обмен.

Солярный симптом
Более чем у половины больных с продолжительным течением хрон. холецистита выявляют солярный синдром. Он является следствием раздражения «солнечного сплетения» и вызывает:
- боли в области пупка с распространением импульса на спину;
- тошноту, изжогу, отрыжку, горечь во рту при надавливании на мечевидный отросток.
Диспепсия возникает и при пальпации болевых точек с правой стороны.
Холецисто-кардиальный синдром
У части больных бывают боли в области сердца, за грудиной, появляющиеся ночью. Симптом сопровождается нехваткой воздуха, удушьем, появлением чувства страха. Наблюдаются скачки пульса, аритмия, но при диагностике изменения со стороны сердечно-сосудистой системы не выявляются. Причиной холецисто-кардиального синдрома при хроническом холецистите желчного пузыря чаще всего становятся камни в полости органа.
Аллергический синдром
Острая фаза заболевания вызывает разнообразную клинику патологии. Склонность к аллергии может спровоцировать:
- боли в суставах;
- бронхоспастический симптом;
- высыпания на коже (крапивницу);
- отек Квинке;
- аллергическую реакцию на лекарственные препараты и продукты питания;
- «сенную лихорадку» (сезонную аллергию на пыльцу растений) – чихание, зуд в носу, слезотечение.
При лабораторном исследовании в крови определяют повышенное количество эозинофилов.

Возможные осложнения
Холецистит – серьезная патология, которую обязательно нужно лечить. Если игнорировать состояние, воспалительный процесс распространяется на окружающие пузырь ткани и органы. При отсутствии лечения хронического холецистита развиваются серьезные последствия:
- панкреатит – воспаляется поджелудочная железа;
- плеврит – поражаются плевральные листки;
- холангит – воспаление слизистой желчевыводящих путей;
- пневмония – воспалительное поражение легких.
Формы хрон. холецистита с образованием гнойного экссудата опасны развитием эмпиемы желчного пузыря. Это заболевание сопряжено со скоплением в полости большого количества гноя, что грозит перфорацией стенки пузыря и сепсисом.
При отсутствии адекватного лечения флегмонозного холецистита у взрослых повышается риск формирования околопузырного абсцесса, когда гнойное воспаление переходит на соседние ткани. Содержимое пузыря попадает в брюшную полость и становится причиной разлитого перитонита. Это серьезное осложнение, которое даже при интенсивном лечении может закончиться летальным исходом.
Диагностика
Постановкой диагноза и назначением лечения хр. холецистита занимается гастроэнтеролог. Если пациент поступает в стационар с острыми болями, его осматривает хирург. В ходе опроса медицинский специалист выявляет жалобы больного, время начала приступа, характер питания. С помощью пальпации можно выявить положительный характер симптомов Мерфи, Мюсси, Шофара, которые характерны для воспаления желчного пузыря.

Объективная диагностика холецистита проводится лабораторными и аппаратными методами:
- УЗИ гепатобилиарной области – позволяет обнаружить изменения стенок и размера желчного пузыря, наличие камней, определить сократительную способность пораженного органа.
- Дуоденальное зондирование – забор желчи для определения патогенных микроорганизмов, которые привели к инфицированию.
- Холецистография, холеграфия – рентгенологические методы, с помощью которых можно определить изменения моторной функции желчного пузыря.
- Компьютерная томография с контрастным веществом – позволяет выявить непроходимость желчевыводящих путей, определить степень поражения желчного.
- Общий и биохимический анализ крови – по значению СОЭ, количества лейкоцитов, эозинофилов, легко выявить воспаление и наличие в организме аллергенного контрагента.
Окончательный диагноз выставляется по результатам полной диагностики, после чего определяются с лечением холецистита.
Терапевтические мероприятия
Лечебные меры для устранения воспаления зависят от нескольких факторов:
- формы болезни;
- возраста пациента;
- наличие осложнений;
- общего состояния при сопутствующих хронических патологиях.
Холецистит можно лечить медикаментозным и хирургическим способом. Операция в плановом порядке показана, если в полости есть конкременты. В случае запущенного состояния или неэффективности лекарственной терапии в течение 6 месяцев, единственный способ вылечить патологию – удалить воспаленный пузырь.
Хирургическое лечение хронического холецистита
Холецистэктомия определяется, как единственный способ лечения калькулезного холецистита и избавления от неприятных симптомов.
Операция бывает нескольких видов:
- Лапароскопия – для удаления органа используют эндоскопическое оборудование, делают через 4 небольших прокола (0,5-1 см).
- Лапаротомия – полостная операция, манипуляция осуществляется через большой разрез (15-20 см) на передней брюшной стенке.
- Мини-доступ – для резекции пузыря достаточно 4-6 см.
При наличии «жизненных» показаний (осложненных обострений) проводят экстренное оперативное вмешательство. Чаще всего традиционным (открытым) методом, после которого пациенту предстоит длительное восстановление.
Консервативная терапия
Ранняя диагностика дает возможность лечить хронический холецистит медикаментозными препаратами, физиотерапией. Большая роль отводится соблюдению диеты № 5. Больным рекомендуют есть часто (5-6 раз в день) небольшими порциями.
Блюда нужно готовить на пару, тушить, отваривать. Из рациона исключить жирные, жареные, копченые продукты. Нежелательно употреблять большое количество сырых овощей и фруктов, особенно с кислым вкусом. Полностью исключают острые приправы, жирные соусы, газированные напитки, алкоголь.

Лекарственные препараты назначает врач:
- НПВС (Индометацин, Пироксикам) – как обезболивающее и противовоспалительное средство.
- Спазмолитики (Но-Шпа, Папаверин) – для расслабления стенок сосудов и желчевыводящих путей.
- Антибиотики (Цефотаксим, Цефазолин) – чтобы уничтожить патогенную микрофлору.
- Желчегонные (Аллохол, Одестон) – для стимуляции секреции и улучшения выведения желчи.
В ремиссионный период хрон. холецистита хорошо помогают физиотерапевтические процедуры: грязевые ванны, электрофорез, индуктотермия, воздействие ультразвуком. Дополнительно назначают тюбажи с лечебными минеральными водами – промывание желчного.
Прогноз и профилактика
Своевременное лечение холецистита быстро возвращает человека к трудоспособному состоянию. Это значит, что даже после удаления желчного пузыря, больной может вести привычный образ жизни. В случае выявления нежелательных последствий, прогноз заболевания условно благоприятный. Поэтому пациенту с хроническим холециститом важно постоянно оставаться под наблюдением врача. Это поможет своевременно скорректировать схему лечения и не допустить развития фатальных осложнений.
Качественная профилактика воспаления не дает 100 % гарантии, но значительно снижает риск его появления. Для этого нужно:
- правильно питаться;
- избегать малоподвижного образа жизни;
- регулярно заниматься посильными физическими упражнениями;
- отказаться от вредных привычек;
- не переживать, высыпаться.
При появлении горечи во рту, дискомфорта или болезненности в области печени, не медлить с визитом к врачу. Ранняя диагностика позволит определить, почему появились симптомы, и назначить определенное лечение, которое ускорит выздоровление.
