Причина острого воспаления в периодонте
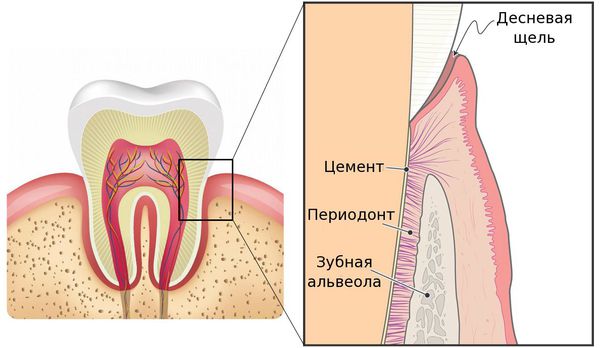
Периодонтит — это заболевание, вызванное бактериями, травмой или лекарственными препаратами, в результате которого происходит воспаление комплекса соединительной ткани (периодонта), расположенной между цементом зуба и зубной альвеолой.[9][20]
В общей структуре стоматологических заболеваний периодонтит встречается во всех возрастных группах пациентов и составляет 25–30% от общего числа обращений в стоматологические учреждения.[3]
В зависимости от причин возникновения выделяют три типа периодонтита:
- Травматический периодонтит — может развиться как при однократном сильном механическом воздействии (ушиб, удар, попадание косточки), так и при неоднократных небольших механических повреждениях (например, при постоянном откусывании нитей швеёй).
- Медикаментозный периодонтит — возникает в результате выхода сильнодействующих препаратов из корневого канала в ткани периодонта (например, когда в зубе было оставлено лекарство, а следующий приём состоялся позже, чем это было показано по инструкции безопасного периода нахождения препарата в канале).[11]
- Инфекционный периодонтит — его возникновение провоцируют бактерии, преимущественно стрептококки, среди которых негемолитический стрептококк составляет 62%, зеленящий — 26%, а гемолитический — 12%. Кроме того, чаще всего кокковую флору дополняют вейлонеллы, лактобактерии и дрожжеподобные грибы.[1][4][18]
Пути инфицирования тканей периодонта:
- внутризубной — выход токсинов и бактерий через систему корневого канала после инфицирования пульпы и её некротизации в ткани периодонта;
- внезубной — переход воспаления из окружающих тканей (остеомиелит, остит, гайморит, пародонтит и т. д.).
Крайне редко возможно инфицирование тканей периодонта гематогенным (через кровь) и лимфогенными путями.
Проявления заболевания напрямую зависят от его формы.
Хронические формы периодонтита в большинстве случаев протекают бессимптомно и выявляются во время рентгенологического исследования либо при обострении.
Признаки острого периодонтита и обострения его хронической формы:
- боль в зубе (причём чаще всего можно точно указать, какой именно зуб болит) — в начале заболевания боль слабо выраженная, ноющая, но позднее она становится более интенсивной, рвущей и пульсирующей;
- боль при жевании и прикосновении к зубу;
- чувство «выросшего зуба» — ощущение, что зуб стал длиннее других и первым смыкается с зубами-антагонистами;
- наличие большой кариозной полости в больном зубе или его предшествующее лечение по поводу глубокого кариеса или пульпита;
- иногда возникает отёк мягких тканей в области поражённого зуба — связано с выходом воспалительного экссудата (жидкости) из очага, находящегося в периодонте, в поднадкостничное пространство или мягкие ткани;
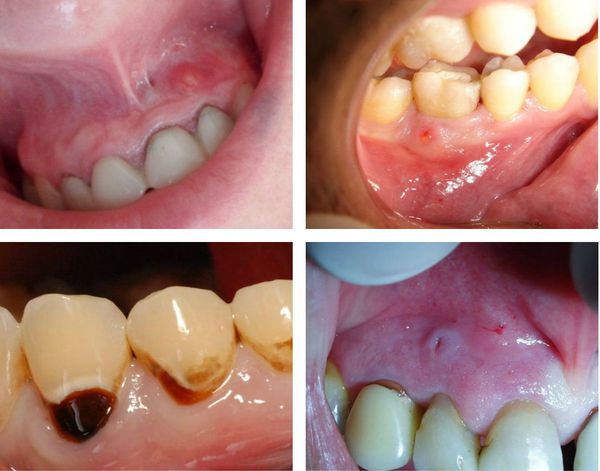
- открытие свищевого хода, чаще всего располагающегося на десне в проекции корня поражённого зуба (может возникнуть при обострении хронического периодонтита);
- отсутствие реакции больного зуба на холодное, горячее, сладкое или кислое;
- возможная подвижность зуба, связанная с инфильтрацией периодонта.
Острый верхушечный периодонтит
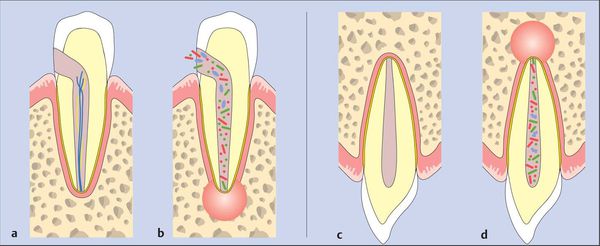
После повреждения периодонта по одной из указанных выше причин возникает кратковременный интенсивный тканевый ответ. Этот процесс сопровождается клиническими симптомами острого периодонтита.[7]
Ответ ткани, как правило, ограничен периодонтальной связкой. Он приводит к типичным нервно-сосудистым реакциям воспаления, которые проявляются гиперемией (переполнением кровью), застоем сосудов, отёком периодонтальной связки и экстравазацией (вытеканием в ткани) нейтрофилов. Поскольку целостность кости, цемента и дентина ещё не нарушена, периапикальные изменения на этом этапе не обнаруживаются при рентгенологическом исследовании.
Если воспаление было вызвано неинфекционными раздражителями, то поражение может исчезнуть, а структура апикального периодонта восстанавливается.[13][14]
Когда происходит инфицирование, нейтрофилы не только борются с микроорганизмами, но также выделяют лейкотриены и простагландины. Первые привлекают больше нейтрофилов и макрофагов в область поражения, а вторые активируют остеокласты — клетки, участвующие в разрушении костной ткани. Так, через несколько дней кость, окружающая периодонт, может резорбироваться (раствориться), тогда в области верхушки корня рентгенологически обнаруживается расширение периодонтальной щели.[15]
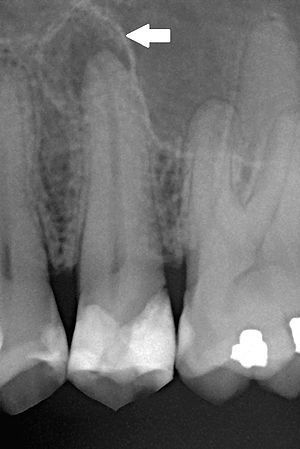
Нейтрофилы погибают в месте воспаления и высвобождают из своих гранул ферменты, которые вызывают разрушение внеклеточных матриксов и клеток. Такое «расщепление» тканей предотвращает распространение инфекции в другие части тела и обеспечивает пространство для проникновения защитных клеток.
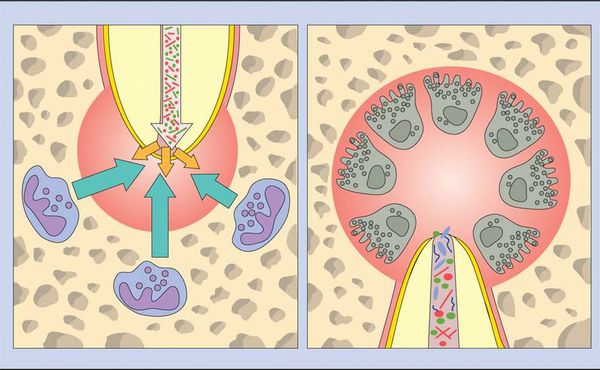
Во время острой фазы макрофаги также появляются в периодонте. Они продуцируют провоспалительные и хемотаксические (аллергические) цитокины. Эти молекулы усиливают местный сосудистый ответ, разрушение кости и деградацию внеклеточных матриц, а также могут заставить гепатоциты повысить выработку белков острой фазы.
Острый первичный периодонтит имеет несколько возможных исходов:
- самопроизвольное заживление;
- дальнейшее усиление и распространение в кости (альвеолярный абсцесс);
- выход наружу (образование свищей или синусового тракта);
- хронизация процесса.[19]
Хронический периодонтит
Длительное присутствие микробных раздражителей приводит к сдвигу в сторону макрофагов, лимфоцитов (Т-клеток) и плазматических клеток, которые инкапсулировуются в коллагеновой соединительной ткани.
Провоспалительные цитокины (клетки иммунной системы) являются мощными стимуляторами лимфоцитов. Активированные Т-клетки продуцируют множество цитокинов, которые снижают выработку провоспалительных цитокинов, что приводит к подавлению процесса разрушения кости. Напротив, полученные из Т-клеток цитокины могут одновременно усиливать выработку факторов роста соединительной ткани, что оказывает стимулирующее и пролиферативное воздействие на фибробласты и микроциркуляторное русло.
Возможность подавления деструктивного процесса объясняет отсутствие или замедленную резорбцию кости и восстановление коллагеновой соединительной ткани во время хронической фазы заболевания. Следовательно, хронические поражения могут оставаться бессимптомными в течение длительного времени без существенных изменений на рентгенограмме.[21]
Равновесие, существующее в периодонте, может быть нарушено одним или несколькими факторами, например, микроорганизмами, «размещёнными» внутри корневого канала. Они продвигаются в периодонт, и поражение самопроизвольно становится острым с повторным появлением симптомов.
В результате во время этих острых эпизодов микроорганизмы могут быть обнаружены в костной ткани, окружающей периодонт, с быстрым увеличением рентгенологических проявлений. Эта рентгенографическая картина обусловлена разрушением апикальной кости, которое происходит быстро во время острых фаз и относительно неактивно на протяжении хронического периода. Следовательно, прогрессирование заболевания не является непрерывным, а происходит прерывистыми скачками после периодов «стабильности».
Цитологические исследования показывают, что около 45% всех хронических периодонтитов эпителизированы. Когда эпителиальные клетки начинают разрастаться, они могут делать это во всех направлениях случайным образом, образуя неправильную эпителиальную массу, в которую попадают сосудистая и инфильтрированная соединительная ткань. При некоторых поражениях эпителий может врастать во вход корневого канала, образуя пломбоподобное уплотнение на апикальном отверстии.
Классификация периодонтитов главным образом отображает причину воспаления, и что именно происходит в тканях пародонта. Самой распространённой классификацией, используемой на практике, является классификация И.Г. Лукомского:[17]
- Острый верхушечный (апикальный) периодонтит:
- серозный;
- гнойный.
- Хронический верхушечный (апикальный) периодонтит:
- фиброзный;
- гранулирующий;
- гранулематозный.
- Обострение хронического периодонтита.
Также при постановке диагноза используется классификация по МКБ-10:
K04.4 Острый апикальный периодонтит пульпарного происхождения:
- острый апикальный периодонтит БДУ.
K04.5 Хронический апикальный периодонтит:
- апикальная или периапикальная гранулема;
- апикальный периодонтит БДУ.
K04.6 Периапикальный абсцесс с полостью:
- зубной (дентальный) абсцесс с полостью;
- дентоальвеолярный абсцесс с полостью.
K04.7 Периапикальный абсцесс без полости:
- зубной (дентальный) абсцесс БДУ;
- дентоальвеолярный абсцесс БДУ;
- периaпикальный абсцесс БДУ.
K04.8 Корневая киста:
- апикальная (периодонтальная) киста;
- периaпикaльная киста;
- остаточная корневая киста.
Осложнения периодонтита зависят от причинного зуба, локализации воспалительного очага, формы и стадии заболевания. Условно можно разделить все осложнения на несколько групп.[8]
Осложнения, вызванные распространением инфекции из периодонтального очага:
- Одонтогенный периостит — распространение воспалительного процесса на надкостницу альвеолярного отростка и тела челюсти из периодонтального (одонтогенного) очага.
- Одонтогенный абсцесс — формирование ограниченного полостного гнойного очага, возникающего в результате гнойного расплавления подслизистой, подкожной, межмышечной, межфасциальной клетчатки, лимфоузлов, мышечной ткани или кости. Формирование абсцессов преимущественно происходит в околочелюстных мягких тканях.
- Одонтогенная флегмона — формирование разлитого гнойного воспаления клетчатки, расположенной под кожей, слизистой оболочкой, между мышцами и фасциями.
- Одонтогенный гайморит — формирование воспаления в гайморовой пазухе, вызванное распространением инфекции из периодонтального (одонтогенного) очага.
- Одонтогенный лимфаденит — формирование воспаления в регионарных лимфатических узлах, вызванного распространением инфекции из периодонтального (одонтогенного) очага.
- Одонтогенный остеомиелит — гнойное воспаление челюстной кости (одновременно всех её структурных компонентов) с развитием участков остеонекроза.
Осложнение, вызванное деструктивными изменениями в перерадикулярной кости:
- Вторичная адентия — потеря одного или нескольких зубов, причиной которой служит разрушение костной ткани, окружающей корень зуба, препятствующее дальнейшему функционированию такого зуба.
Осложнение, вызванное формированием свищевого хода:
- Кожные свищи — образование свищевого хода, открывающегося на поверхность кожи.
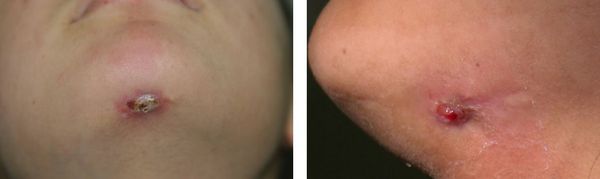
Диагностика периодонтита проводится на основании жалоб пациента, анамнеза заболевания, оценки общесоматического статуса, осмотра головы и шеи, полости рта, зуба, его перкуссии, зондирования и термопробы, электроодонтодиагностики (ЭОМ) и рентгенологического исследования.[10]
ЭОМ — это метод стоматологического исследования, основанный на определении порогового возбуждения болевых и тактильных рецепторов пульпы зуба при прохождении через неё электрического тока.
Диагностические признаки острого периодонтита:
- Анамнез заболевания: боли в зубе, возникавшие ранее, предшествующее лечение или травма зуба, наличие заболеваний пародонта.
- Общее состояние: редко встречаются признаки общей интоксикации организма (повышение температуры тела, слабость, потеря аппетита и т. д.).
- Осмотр головы и шеи: отсутствие асимметрии лица и шеи, цвет кожи не изменён, возможно увеличение местных лимфоузлов.
- Осмотр полости рта: патологических изменений нет, возможно наличие глубокого пародонтального кармана.
- Осмотр зуба: в зубе определяют наличие глубокой кариозной полости, обширной пломбы или ортопедической конструкции, однако бывают ситуации, когда зуб может быть и без всего перечисленного. Иногда возможно изменение цвета зуба в сторону серого оттенка. Возможна подвижность зуба.
- Зондирование и термопроба: манипуляции безболезненные, иногда при зондировании кариозной полости определяется безболезненная точка сообщения с полостью зуба.
- Перкуссия (постукивание по зубу в различных направлениях): возникают резко болезненные ощущения.
- Электроодонтодиагностика: 45-80 мкА.
- Рентгенография: визуализируется глубокая кариозная полость, соединяющаяся с полостью зуба или обширная пломба, ортопедическая конструкция, признаки ранее проведённого эндодонтического лечения или наличие пародонтального кармана. Изменения в периодонтальной щели или перерадикулярной кости не выявляются.
Диагностические признаки хронического периодонтита:
- Жалобы: отсутствуют, возможно наличие свищевого хода на коже или слизистой в полости рта (характерно только для гранулирующего периодонтита).
- Анамнез заболевания: боли в зубе, возникавшие ранее, предшествующее лечение или травма зуба, наличие заболеваний пародонта.
- Общее состояние: не страдает.
- Осмотр головы и шеи: асимметрии лица и шеи нет, цвет кожи не изменён, возможно наличие кожных свищевых ходов.
- Осмотр полости рта: патологических изменений нет, возможно наличие глубокого пародонтального кармана или свищевого хода на слизистой оболочки полости рта.
- Осмотр зуба: в зубе определяется наличие глубокой кариозной полости, обширной пломбы или ортопедической конструкции, однако бывают ситуации, когда всего этого может и не быть. Иногда возможно изменение цвета зуба в сторону серого оттенка. Зуб может быть подвижным.
- Зондирование и термопроба: безболезненные, иногда при зондировании кариозной полости определяется безболезненная точка сообщения с полостью зуба.
- Перкуссия: безболезненная.
- Электроодонтодиагностика: 45-80 мкА.
- Рентгенография: Глубокая кариозная полость, соединяющаяся с полостью зуба, обширная пломба, ортопедическая конструкция, признаки ранее проведённого эндодонтического лечения, или наличие пародонтального кармана. В зависимости от формы хронического периодонтита будет различная рентгенологическая картина:
- фиброзный периодонтит — расширение периодонтальной щели;
- гранулематозный периодонтит — деструкция костной ткани в области верхушки корня с чёткими контурами.
- гранулирующий периодонтит — деструкция костной ткани в области верхушки корня с нечёткими контурами.
Диагностические признаки обострения хронического периодонтита
Чаще всего клиническая картина соответствует острому периодонтиту, за исключением того, что всегда рентгенологически выявляются изменения в тканях периодонта, характерные для той или иной формы периодонтита.[12]
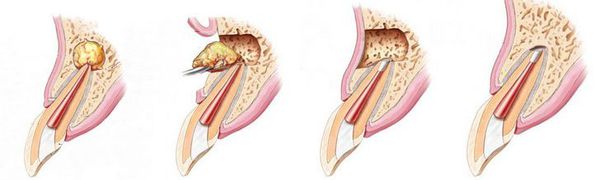
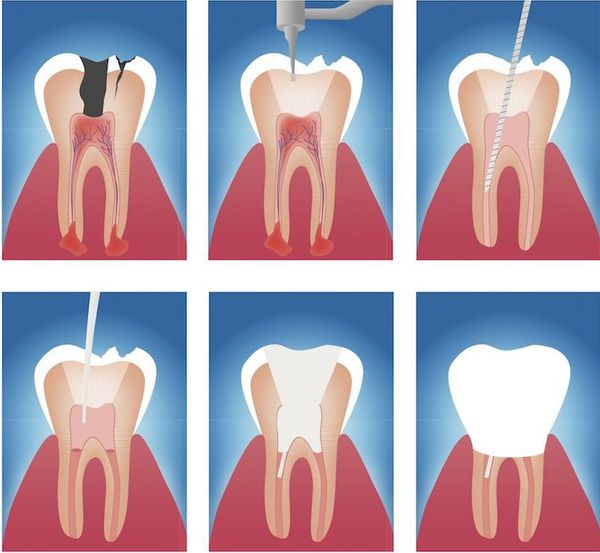
Лечение периодонтита направлено на устранение причин, механизмов и проявлений заболевания. Методы лечения бывают терапевтическими, хирургическими и комбинированными.
Терапевтическое лечение
Данный метод лечения нацелен на устранение патогенной микрофлоры, находящейся в эндодонте — комплексе поражённых тканей, включающем пульпу и дентин, которые связаны между собой морфологически и функционально. Поэтому иначе такое лечение называют эндодонтическим.[16]
Этапы эндодонтического лечения:
- адекватное обезболивание;
- изоляция зуба или нескольких зубов, в которых будут проводится манипуляции, от полости рта;
- создание эндодонтического доступа (иссечение твёрдых тканей зуба или пломбировочного материала, закрывающих доступ в систему корневого канала;
- прохождение и определение длинны корневого канала (это длинна от устья до верхушки корня);
- создание корневого канала определённого диаметра и формы;
- введение в корневой канал лекарственных препаратов;
- пломбирование корневого канала;
- восстановление анатомии и функции зуба с помощью пломбировочного материала или ортопедической конструкции.
Хирургическое лечение
К оперативному лечению прибегают только в случаях неэффективности или невозможности терапевтического лечения.
К хирургическим методам лечения относятся:
- удаление части корня зуба (резекция) — позволяет сохранить зуб, даже если у верхушки корня присуствовала киста;

- удаление корня целиком;
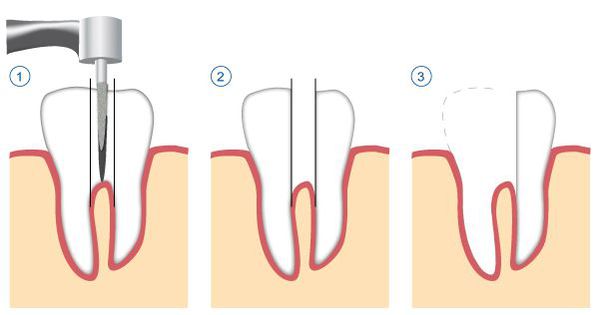
- удаление зуба целиком, с последующим замещением утраченного зуба.
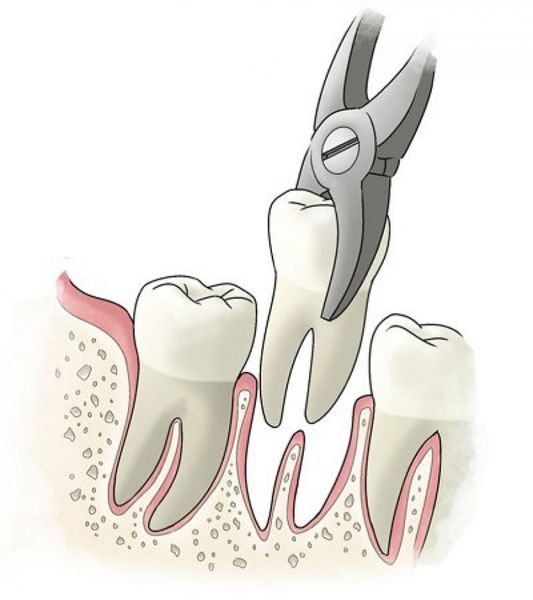
Течение и прогноз периодонтита, безусловно, зависят от своевременности обращения к стоматологу и качества проведенного им лечения. При эффективном лечении каналов происходит восстановление участка разрушенной кости, и зуб сохраняет свои функциональные свойства. При несвоевременном обращении пациента или безуспешном лечении высока вероятность потери зуба, а осложнения хронического периодонтита могут представлять серьёзную угрозу здоровью и жизни.
Для профилактики периодонтита необходимо тщательно ухаживать за полостью рта, регулярно проводить осмотры у врача-стоматолога и своевременно лечить одонтогенные очаги инфекции, такие как кариес и пульпит.[2][5][6]
Раскрываем секреты: почему может сильно болеть зуб с кариесом и возникает стреляющая боль под пломбой

Зачем нужно тщательно чистить зубы и полоскать рот после еды? Многие люди считают, что это необходимо только для белоснежной улыбки и приятного запаха изо рта. Но при помощи таких мер нужно преследовать и другие цели. В частности, гигиенический уход обеспечивает ликвидацию вредных микробов, которые провоцируют образование зубного налета и размножение кариесогенных бактерий. Ведь кариес очень коварен! Если вовремя его не вылечить, то последствия могут быть очень печальными.
Поговорим сегодня об одном из самых серьезных и весьма болезненных осложнений – остром периодонтите. Узнаем о его симптомах и проявлениях, механизме возникновения и способах лечения. Читайте сегодняшний подробный материал и истории реальных пациентов, смотрите также фото по теме.
Общие сведения об остром периодонтите
Что такое острый периодонтит? Давайте разбираться в медицинской терминологии. Если пульпит – это воспаление пульпы, то периодонтит – воспаление периодонта.
Периодонт представляет собой мягкую волокнистую ткань, входящую в состав пародонта. Кстати, два этих понятия многие часто путают. Так вот, периодонтальная ткань расположена между корневой системой и цементом зуба. Она полностью облегает каждый корень. Через нее проходят кровеносные сосуды, капилляры, артерии и нервы – они попадают в зуб через небольшое отверстие в верхушке зубного корня (апикальное отверстие).

Схема отличия пульпита от периодонтита
Когда в зубе происходит длительное воспаление, а человек не торопится на прием к стоматологу, то инфекционный процесс вызывает разрушение этой ткани, нарушается питание зуба.
Ранняя форма этой патологии, характеризующаяся острейшим болевым синдромом и сопровождающаяся накоплением серозного и гнойного экссудата, носит название острый периодонтит. Медицинская статистика говорит, что по частоте распространения воспаления периодонта занимают «почетное» 3-е место – после кариеса и пульпита. Это «молодая» болезнь, т.е. основная масса заболевающих – это дети и люди до 40 лет.
Причины воспаления периодонта
В этиологии патологии главную роль играют бактерии, которые вызывают кариес. Микробиологическое исследование показали, что виной всему анаэробные и аэробные микроорганизмы – в 70% стрептококки, в 25% стафилококки, в 5% актиномицеты и др. Подробнее остановимся на причинах возникновения первичного острого периодонтита.
Инфекционная природа патологии
- внутризубная: кариес на глубокой стадии, пульпит – инфекционный очаг медленно, но неумолимо убивает пульпарный пучок. Постепенно бактериальные токсины и разложившиеся ткани пульпы распространяются за пределы апикального отверстия, вызывая интоксикацию и воспаление,
- внезубная: воспаление в органах, находящихся в непосредственной близи к зубным рядам. Инфекция проникает в периодонт через ткани и кровеносную систему организма. Причиной воспаления может оказаться гайморит, синусит, остеомиелит челюсти.
Механические причины
- одиночное сильное травматическое воздействие на зуб: ушиб лица от удара или падения, резкое надкусывание жесткого продукта или предмета (игрушки, например), перелом корня,
- многократное слабое травматическое воздействие: к патологии часто приводят неправильно установленные пломбы и протезы, выходящие за пределы прикуса.

Перелом корня зуба может стать причиной патологии
Причины, связанные с плохо выполненной работой
Вторичный острый периодонтит всегда происходит из-за ятрогенных факторов (дословный перевод – «болезнь, порожденная врачом»), т.е. возникает как итог уже состоявшегося ранее лечения:
- некачественная обработка полости зуба и корневых каналов: неполное прохождение и пломбирование,
- превышение срока выдержки антисептика во время обработки полости,
- нарушение герметичности канала: перфорация корня во время обработки приводит к попаданию инфекции в периодонт,
- слишком большое количество пломбировочного материала: он просачивается через верхушечное отверстие под зубной корень,

Так выглядит субстанция в зубе
химический ожог девитализирующей пастой: мышьяковистой, к примеру. Ее применяют для умерщвления пульпы. Иногда возникает местная аллергия, приводящая к интоксикации и воспалению периодонта. Также происходит, если пациент «переходил» с мышьяком под временной пломбой – ведь больше 2-3 суток его нельзя держать в полости зуба.
Важно! При лечении зубов, требующем обработки корневых каналов, некоторые врачи допускают ошибки, и это очень страшит многих пациентов. Однако пациент может обезопасить себя от перечисленных выше рисков, если изначально обратится к специалистам, которые работают под микроскопом. Что это такое? Это оптический прибор, позволяющий многократно увеличить и ярко осветить те области, где предполагается вмешательство. С помощью микроскопа врач видит все внутренние структуры зуба и замечает самые мельчайшие ответвления, куда могла проникнуть инфекция. Специалист точечно удаляет пораженные ткани, идеально пломбирует каналы, после чего создает высокоэстетичные реставрации.
Разновидности острых периодонтов
В современной стоматологии классификация осуществляется по нескольким принципам – по стадии течения, по этиологии, по месту локализации, по объему пораженных участков.
По стадии острого периодонтита специалисты выделяют серозный: начальная форма, для которой характерно формирование серозной жидкости. Продолжительность стадии 1-2 суток. Гнойный: осложнение серозной формы, для нее характерно появление гнойных очагов. Продолжительность стадии около 2 недель, после чего начинается хронический периодонтит.
По этиологии острого периодонтита принято диагностировать инфекционный и неинфекционный виды патологии, например, травматический путь и ятрогенная перфорация, а также токсическое действие стоматологических препаратов.
По месту локализации бывает апикальное, т.е. у верхушек корней, и краевое заболевание – ближе к краю десны.
По объему пораженных участков врачи выделяют локальную патологию, когда очаг находится на ограниченном участке. А также диффузную – после прорыва гнойника начинается обширное разрушение периодонта.
Симптомы – как проявляется заболевание
Клиника острого периодонтита зависит от стадии заболевания и характеризуется нижеприведенными симптомами:
| Симптом | Серозный периодонтит | Гнойный периодонтит |
|---|---|---|
| Боль в зубе | Ноющая, почти непрерывная, с редкими периодами безболезненности. Больное место четко локализируется. | Становится острой, непрекращающейся. Болезненно любое, даже слабое прикосновение. |
| Отек и покраснение десны | Не наблюдается. | При увеличении объема гнойных масс наблюдается реакция со стороны десны, она опухает. |
| Шаткость зуба | Отсутствует, но может появляться ощущение выпирающего зуба, как будто его что-то выталкивает наружу – это происходит из-за накопления серозной жидкости под корнями. | Присутствует, т.к. воспалительный процесс распространяется довольно обширно. |
| Формирование гнойных микроабсцессов | Нет | Происходит постепенное срастание микроабсцессов в один крупный ограниченный очаг. |
| Отток экссудата (жидкости) | Серозный или кровянисто-серозный (при травме). | Серозно-гнойный, гнойный или с примесью крови. Возможен прорыв гнойника наружу – в полость рта, и внутрь – в периодонт. |
| Увеличение регионарных лимфоузлов | Отсутствует. | Прощупываются при пальпации, могут вызывать болезненность. |
| Общее состояние | Нормальное. | Может подниматься температура (до 38 ⁰С), появляться вялость и головная боль, лихорадка, отсутствие аппетита, бессонница. Бывают боли в горле, если воспаление локализуется под молярами. |
| Отек лица | Нет. | Начинается с небольшой припухлости в больном месте, постепенно может дойти до заметной асимметрии лица. |
Диагностика патологического процесса
Диагностика острого периодонтита невозможна без посещения стоматологического кабинета. При первых признаках заболевания необходимо записаться к врачу на самое ближайшее время.
Важно! Перед приемом не следует принимать никаких обезболивающих препаратов – они могут смазать клиническую картину и затруднить диагностику. Тогда стоматолог не сможет назначить правильное лечение. А ведь на стадии серозного периодонтита счет идет буквально на часы. Помните, что время действия анальгетиков составляет 6-8 часов. Конечно, если сильная боль беспокоит ночью, то можно принять лекарство.

Рентгеновский снимок поможет правильно поставить диагноз
Стоматолог осматривает полость рта – уже на этой стадии выявляется боль при постукивании (перкуссия). Дальше в ход идет инструментальное обследование. Сюда относится термопроба, воздействие электрическим током слабой силы (периодонтит в 100% говорит о некрозе пульпы, т.е. значения ЭОМ будут выше 100 мкА) и рентген-диагностика.
Рентген не всегда выявляет начальные стадии воспалений периодонта, зато полученные данные помогут исключить (дифференцировать) заболевания со схожей симптоматикой:
- периостит (флюс),
- остеомиелит,
- киста зубного корня,
- хронический периодонтит в стадии обострения,
- острый пульпит и хронический пульпит.
Полезный совет! Если в государственной поликлинике нет талонов к стоматологу-терапевту, то при острой боли стоит взять талон к хирургу, а тот обязательно отправит на рентген. Дальнейшее лечение можно провести в частной стоматологии, где нет очередей и применяются импортные препараты.
Как проводят лечение заболевания
Лечение острых форм периодонтита происходит за несколько визитов к стоматологу.
Специфика лечения выглядит следующим образом.
1 этап. Под местным обезболиванием вскрывают полость зуба и проводят инструментальную чистку и депульпирование.

Фото временных (сверху) и постоянных (снизу) пломб
2 этап. Эндодонтически стерилизуют корневые каналы, обрабатывают полости антисептиком, накладывают лечебную пасту и устанавливают временную пломбу. Через 5-6 дней следует явиться на повторный прием. Таких этапов может быть от 2 до 5. Еще пациенту могут назначить содовые полоскания, антибиотики и антигистаминные препараты – для ускорения периода реабилитации.
3 этап. После визуальной оценки качества восстановления периодонта и контрольного рентгена проводится постоянное пломбирование каналов. Также дополнительно рекомендуется установить на зуб искусственную коронку – тогда он не побеспокоит пациента 5-10 лет.
Экспертное мнение о болезни
Все опытные стоматологи считают, что острый периодонтит нужно лечить как можно раньше. При качественном лечении восстановление инфицированных тканей пройдет максимально быстро без урона для зубочелюстной системы. Терапию проводят стоматологи-терапевты.
За основу лечения острых периодонтитов берутся зубосохраняющие методики. Естественно, пациент должен быть настроен, что придется посещать врача минимум 1 раз в неделю, а весь курс может длиться 2-8 недель. Тут все индивидуально и зависит от стадии патологии и реакции воспаления на лекарства, ну и, конечно, от мастерства профессионала. Ну, а если пациент не хочет уделять своему здоровью необходимое время – зуб придется удалить и устанавливать имплант или протез.
Осложнения при отказе от лечения
Какие могут быть осложнения, если пациент пренебрегает симптомами и не идет к врачу. Здесь не произойдет чудотворного самоисцеления. Симптомы можно глушить анальгетиками, но воспаление никуда не денется. Вот чем грозит запущенное воспаление периодонта:
- распространение инфекции по зубному ряду к здоровым «соседям»,
- воспаление и рассасывание челюстной кости,
- прорыв гнойника в мягкие ткани лица: что особенно опасно, т.к. рядом расположен важнейший орган – мозг,
- распространение микробов по кровеносным сосудам: инфекция может попасть в любой орган – сердце, суставы и т.д.
Отзывы о заболевании и его лечении
Проблема острого периодонтита не нова. И вот, что рассказывают пациенты о своих случаях «встречи» с заболеванием.
«Узнала о наличии у себя периодонтита перед имплантацией соседнего зуба. Представляете, когда делала панорамный снимок – обнаружились изменения у корней на нижнем зубе. Можно сказать, что поймали самое начало болезни. Естественно, тут же начали лечить. Мой стоматолог сказал, что нужно разделаться с этой болячкой побыстрее. Управились за 2 недели».
Марианна, отзыв с женского форума woman.ru
«Еще в школе лечила пульпит. Делали в поликлинике по старинке с мышьяком. А во время беременности в этом месте болеть стало, но снимок ведь нельзя было делать, как мне сказали. Поэтому оставили проблему на потом. Когда уже озаботилась этим делом, то пришлось очень долго лечить. Сейчас поставила сверху коронку из металлокерамики».
Ангелина, отзыв с форума baby.ru
«У мужа всю ночь болела одна сторона челюсти, прямо невыносимо, спать дальше не смог. Утром побежал в поликлинику и попросил удалить. Хотя, к чести хирурга – пытался мужа отговорить от необдуманного поступка. Но ему все равно было. Говорит – ну вылечу я его, а он через месяц снова заболит. Лучше вырвать и не беспокоиться».
Marta, 27 лет, цитата с сайта otzovik.com
«Ходила лечить периодонтит 10 раз за 2 месяца! Это просто невыносимая пытка – как долго. Наверное, стоило врача сменить, т.к. мне еще и канал пробили случайно. В общем, все болит до сих пор, на снимок страшно идти. Наверно, запишусь к хирургу на удаление».
Надежда Л., отзыв с форума zub-zub.ru
«Мой «страдалец» перенес 3 курса лечения. Каждые 3 года стабильно появлялась боль, приходилось его вскрывать, заново лечить. Но зато прослужил мне он почти 10 лет».
Константин Е., 37 лет, отзыв с форума стоматология.рф
