Признаки воспаления кости ног

Статистика утверждает, что среди болезней опорно-двигательного аппарата, возникших впоследствии травм и оперативных вмешательств, остеомиелит ноги составляет до 7 % случаев. Открытые переломы трубчатых костей повышают риски развития патологии. При этом наиболее уязвимыми считаются пожилые люди и дети, а мужчины в процентном отношении опережают женщин. Теперь подробнее о том, что это за заболевание.
Причины остеомиелита нижних конечностей
Остеомиелит – воспалительный гнойно-некротический процесс, развивающийся в костном мозге. Поражению подвергаются губчатая и компактная материя кости, надкостница, близлежащие мягкие ткани. Под воздействием инфекционных агентов в костях формируются гнойные расплавления, образовываются секвестры – измененные фрагменты.
В медицинской практике остеомиелит систематизируют следующим образом:
- Специфический – развивается на фоне инфекционных патологий: туберкулеза костей, бруцеллеза, сифилиса.
- Неспецифический – заболевание провоцирует заселение гноеродных бактерий: стафилококк, пневмококк, стрептококк, кишечная и синегнойная палочка, грибки.
Пути проникновения бактериофагов в кость разграничивают остеомиелит на эндогенный (гематогенный), когда инфекция попадает в кровоток из удаленной области воспаления (фурункул, абсцесс, инфицированная открытая рана) и экзогенный.
Гематогенный остеомиелитический процесс
Развивается в основном у детей, в большинстве случаев на первом году жизни. У взрослых гематогенный остеомиелит обычно рассматривается как отголосок заболеваний, перенесенных в детстве. Патология в этой форме чаще всего затрагивает большеберцовую и бедренную кость.
Процесс характеризуется тремя формами течения: острой, первично-хронической, вторично-хронической.
Экзогенный остеомиелитический процесс
В свою очередь экзогенный остеомиелит подразделяют как на:
- посттравматический – результат переломов (особенно оскольчатых) в открытой форме с загрязнением травмированного места;
- огнестрельный – переломы костей и обширные повреждения мягких тканей после огнестрельных ранений, состояние усугубляют перенесенный стресс и плохая санобработка;
- послеоперационный – последствие хирургических манипуляций, (установка спиц, эндопротезов, скелетное вытяжение) с ненадлежащим соблюдением правил антисептики;
- контактный – переход гнойного воспаления с близлежащих мягких тканей.
На начальных стадиях симптоматические проявления гематогенного и экзогенного остеомиелита различны, но по мере прогрессирования патологии отличия утрачиваются, обнаруживая все больше общих черт.
Симптоматические проявления
В острой форме остеомиелит характеризуется выраженной интоксикацией: слабость, головная боль, тошнота, рвота, чрезмерная потливость. Температурные показатели повышаются до критической отметки – 39º – 40º. Отмечается бледность кожного покрова на лице, синюшность губ. Пульс учащается, артериальное давление снижается. Не исключаются: бред, потеря сознания, судороги.
К общим симптомам присоединяется резкая, переполняющая боль, локализованная в пораженном очаге и усиливающаяся при попытке совершить движение. Мягкие ткани отекают, наблюдается местная гиперемия, нарушается форма конечности.
Переход острого остеомиелита в хроническую фазу приносит пациенту временную передышку. Общее состояние улучшается, интенсивность болевого синдрома снижается. Свищевые ходы, с небольшим количеством выделяемого гноя, проявляются на кожном покрове в достаточном удалении от пораженного очага. Порою свищи самопроизвольно закрываются.
Период ремиссии при остеомиелите непредсказуем. Продолжительность относительно благополучного этапа может исчисляться неделями, либо десятками лет. Влияющие факторы – возраст, состояние здоровья, расположение патологической зоны. При наличии сопутствующих болезней, снижении иммунитета, зарастании свища, спровоцировавшего скопление гнойного экссудата в костной полости, рецидив развивается стремительно.
Методики лечения
Лечебные мероприятия для всех видов остеомиелита проводятся по единому принципу. После микробиологического исследования, тестирующего чувствительность микроорганизмов, врач определяет схему лечения (как лечить и какие антибактериальные препараты подходят в конкретном случае). На протяжении месяца терапевтическую стратегию меняют, пробуя новые средства и комбинации. Для предотвращения интоксикации и улучшения работы кровеносной системы пациент получает внутривенные капельницы с плазмой, гемодезом, 10% раствором альбумина.
Кислотно-основное состояние восстанавливают с помощью гидрокарбоната натрия. В качестве поддерживающей терапии используют иммуномодулирующие препараты, витаминные комплексы. При стафилококковой инфекции практикуют введение стафилококковой вакцины и гамма-глобулина. Эффективна гипербарическая оксигенация – лечение кислородом в специальных барокамерах. На период лечения показана полная иммобилизация конечности.
При наличии сепсиса выполняют экстракорпоральную гемокоррекцию. Метод позволяет улучшить реологические свойства крови и избирательно устранить патогенные факторы. Суть процедуры – создание временного контура кровообращения для очищения и модификации кровяных компонентов.
При остром остеомиелите в обязательном порядке осуществляется дренирование области нагноения. Для этой цели в костной ткани проделывают трепанационные просветы, через которые патологический очаг промывается антибактериальными растворами. В роли биоантисептиков также используют протеолитические ферменты. Если мягкие ткани подвергаются заселению гноеродной микрофлоры места скопления гноя вскрывают и подвергают открытому промыванию.
Для полной санации гнойно-некротического очага проводят:
- секвестрэктомию – иссечение свищевых ходов и свободных секвестров;
- некрэктомию – полная резекция некротических тканей до здоровых слоев.
Полный доступ к секвестрам, находящимся в костномозговом канале обеспечивается за счет трепанации длинной кости. При деструкции костной ткани показана краевая, концевая, либо сегментарная резекция кости. Длительность патологического процесса и укорочение конечности являются основанием для использования компрессионно-дистракционного остеосинтеза с применением аппарата Илизарова.
В комплекс с медикаментозной и хирургической помощью вводят физиотерапевтические процедуры: лазерную терапию, УВЧ, УФО, диадинамические токи.
Финальный этап оперативных вмешательств проводится в отдаленном периоде. Устранение образовавших полостей – костная пластика, выполняется после полной ликвидации инфекции.
Последствия
Остеомиелит может стать провокатором развития заболеваний в разных органах биологической системы. Путешествуя по кровотоку, инфекционные агенты способны спровоцировать воспалительный процесс на любом участке.
Поэтому в число самых частых осложнений входят:
- бронхопневмония;
- амилоидоз почек;
- перикард – поражение наружной сердечной сумки;
- почечная недостаточность;
- анкилоз;
- образование ложных суставов;
- патологические переломы;
- контрактуры суставов;
- нарушение обмена веществ.
Из-за проникновения гнойного экссудата в мышечные ткани формируется мышечная флегмона. Слаживаются все предпосылки к развитию гнойного артрита, либо сепсиса. В худшем случае разлитое гнойное воспаление потребует ампутации конечности.
Длительное инфицирование тканей приводит к их перерождению, гибели, озлокачествлению – малигнизации.
В хронической форме остеомиелит затрагивает близлежащие к костям сосуды и нервные окончания из-за чего ухудшается кровоснабжение дистальной части ноги, пропадает чувствительность, снижается функциональная способность. Постоянные гнойные выделения содействуют развитию дерматитов и экзем.
Восстановление
Длительность восстановления зависит от стадии прогрессирования заболевания и перенесенных операций. В случае с остеомиелитом реабилитация – долговременный кропотливый процесс. Все восстановительные мероприятия разделяют на несколько этапов.
Медицинская реабилитация – медикаментозное лечение, физиотерапия, психологическая подготовка.
Бытовая реабилитация – адаптация пациента к обычной жизни и самостоятельному обслуживанию.
Профессиональная реабилитация – возвращение пациента к профессиональной деятельности, либо подбор новой работы в соответствии с физическими особенностями.
Соблюдение медицинских рекомендаций, доброжелательное отношение родных и близких, стабильный психоэмоциональный фон существенно сократят период между медицинской и профессиональной реабилитацией.
Воспаление суставов ног встречается у людей разных возрастов, независимо от того, каким родом деятельности они занимаются. При отсутствии адекватного лечения она принимает хронические формы, в результате которых развиваются осложнения. Важно знать, как предупредить воспаление суставов, чтобы не допустить более серьезных заболеваний опорно-двигательного аппарата.
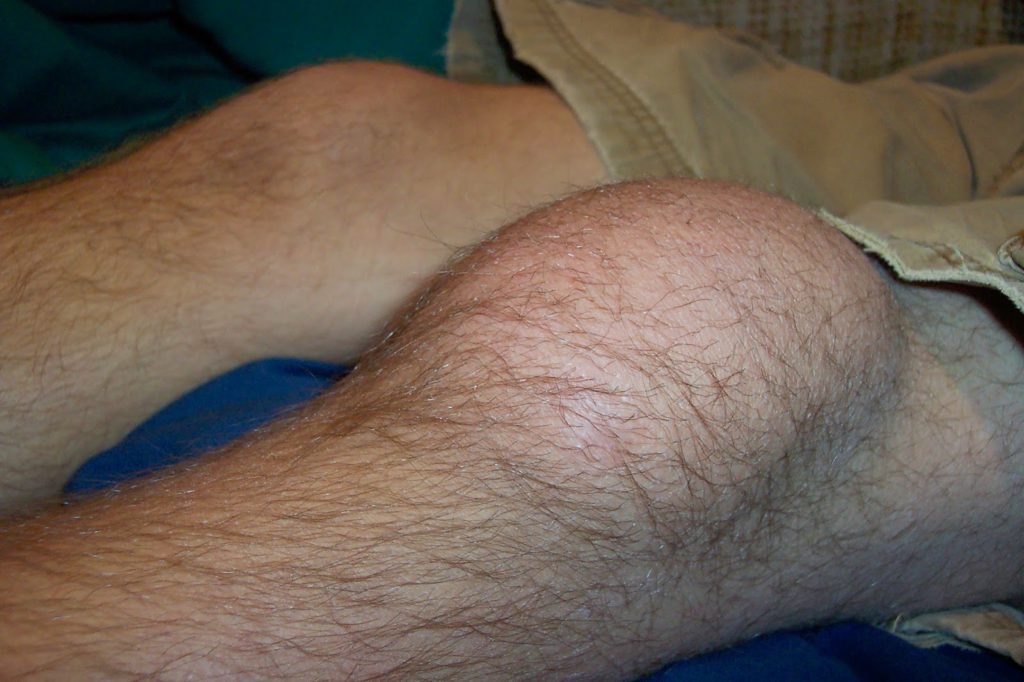
Скопление выпота в коленном суставе.
Причины развития
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует…» Читать далее…
В медицинской практике число всех воспалительных заболеваний суставов велико — около 100. Правда, большинство из них не связаны с серьезными патологиями и возникают из-за переутомлений, смены климата и других факторов. При устранении этих причин человек быстро идет на поправку.
Но не все предпосылки к развитию воспалительных процессов в сочленениях безобидны. Многие из них без лечения грозят артритом, полиартритом, артрозом, бурситом, другими серьезными проблемами со здоровьем. Если запустить воспалительный процесс, патология быстро переходит в хроническую форму с тяжелым течением.

Причины воспаления:
- любая инфекция (вирусы или бактерии);
- чрезмерные систематические нагрузки у спортсменов и людей, профессия которых связана с тяжелым физическим трудом;
- частое переохлаждение ног;
- длительное пребывание в условиях повышенной влажности;
- аутоиммунные нарушения и заболевания;
- волчанка, ревматизм ног, артрит в анамнезе;
- нарушения метаболизма, эндокринной системы;
- травмы нижних конечностей с вовлечением в них костных сочленений;
- ношение неудобной или тесной обуви;
- малоподвижный образ жизни;
- возрастные изменения в структурах костей и хрящей;
- лишний вес.
Воспалительных процессов в суставах ног можно избежать, если ограничить нагрузки, не допускать лишнего веса, избегать переохлаждений и простуд.
В каких суставах ног возникает воспаление
В зависимости от локализации очага различают подвиды этого заболевания. Каждый из них характеризуется определенными признаками, но один симптом является основным при повреждениях хрящей и связок — это боль. Болевые ощущения сопровождают воспаления одного или нескольких костных сочленений.
Подвиды воспалительного поражения костных соединений ног:
- колени. Распространенное повреждение, так как является самым уязвимым местом из-за сложности структуры сустава и возлагаемых на него нагрузок. Признаки воспалительного процесса ярко выражены. При отсутствии лечения вероятна инвалидность. Чаще всего поражение коленей встречается у женщин и у людей с лишним весом;
- голеностоп. Претерпевает большие нагрузки, удерживая массу всего тела человека. При малейших воспалениях структуры в суставе отмечается резкая боль, ограничение подвижности;
- стопа. Обычно встречается у представителей более зрелого и пожилого возрастов. Патологические изменения часто переходят в хроническую форму, сопровождаются сильными болями;
- большой палец. Главная причина развития такого воспаления суставов на ноге — переохлаждение, следующая — ношение неудобной тесной обуви. Если заболевание прогрессирует, отмечается опухание пальцев, сопровождающееся резкой пронзительной болью, нормальное передвижение затруднено;
- тазобедренный сустав. При прогрессировании заболевания боли возникают даже в положении покоя, когда человек спит. Если не заниматься лечением, воспаление суставов на ногах приведет к невозможности самостоятельно передвигаться. Наиболее часто патология встречается у людей с врожденной дисплазией, вывихами бедра, прочими детскими и юношескими патологиями хрящей.
Заболевания при поражении суставов ног
Воспалительные процессы, протекающие в хрящах и связках нижних конечностей, возникают вследствие различных негативных факторов, которые спровоцированы следующими заболеваниями опорно-двигательного аппарата.
Артрит
Ревматоидный артрит — системное заболевание, которое атакует суставы по всему телу. Примерно у 90% людей с этой патологией развиваются симптомы, связанные с воспалением ног. Боли появляются в области пальцев, передней части стопы, коленей, тазобедренном суставе. К другим воспалительным видам артрита, влияющим на состояние нижних конечностей, относят подагру, анкилозирующий спондилоартрит, псориатический артрит, синдром Рейтера.
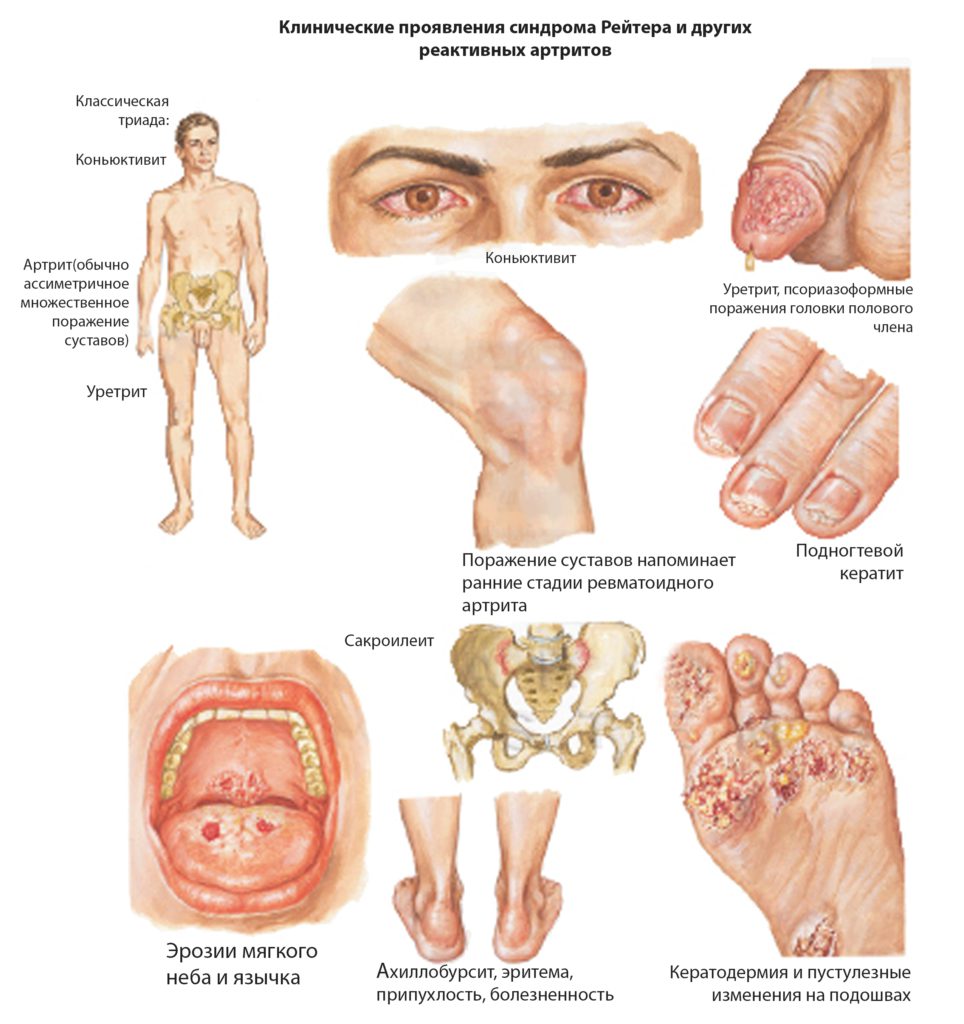
Точные причины воспаления суставов стоп, приводящие к развитию ревматоидного артрита, неизвестны, но существуют предположения по этому поводу:
- большой процент всех случаев развития артрита отводится влиянию генетического фактора;
- активации заболевания способствует экологический триггер;
- аутоиммунные состояния также относятся к провоцирующим факторам, когда иммунитет человека дает серьезный сбой.
Интереснейшее видео о ревматоидном артрите:
Наиболее распространенные симптомы ревматоидного артрита — боль, отек, скопление жидкости внутри хрящевого соединения. Обычно признаки патологии появляются одновременно в обеих ногах. Температура в тканях и структурах вокруг хряща из-за воспалительного процесса повышается, кожа краснеет, становится горячей. Последующая деформация сочленения влияет на походку больного, развивается хромота, ходьба затрудняется. Отмечаются и соматические симптомы: лихорадка, общее недомогание, повышенная утомляемость, плохой аппетит.
Артроз
Артроз — дегенеративная патология костей, которая начинается с разрушения или постепенного усугубления состояния суставного хряща. В медицине его еще называют остеоартритом. Болезнь поражает не только хрящевую суставную поверхность, но и весь суставной комплекс: связки, сухожилия, другие структуры. Воспалительные процессы могут возникать в любом месте соединения костей, но наиболее часто они локализуются в области коленей и ТБС.
Функция суставного хряща заключается в том, чтобы смягчать нагрузки на концах костей, уменьшать трение и износ сочленения. При воздействии на костные структуры негативных факторов состояние связок и сухожилий ухудшается, внутри колена или бедра возникает трение, начинается дегенерация всех составляющих элементов костного соединения. При более сложных патологиях мелкие кусочки хряща расслаиваются, увеличивая трение в суставе. Мениск дегенерирует, воспалительный процесс поражает все периартикулярные компоненты: сухожилия, мышцы, связки.
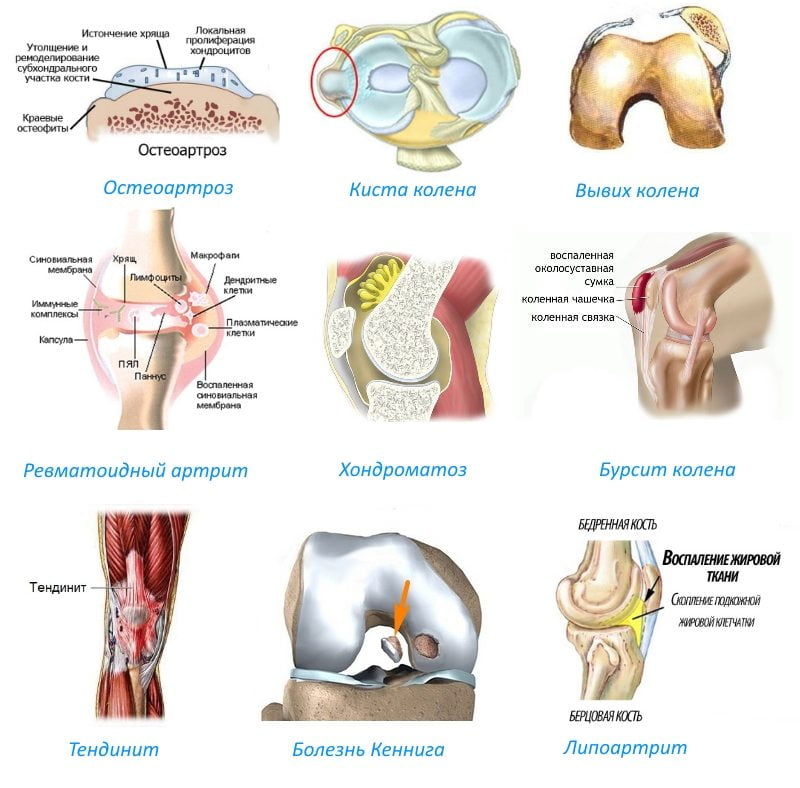
Причины артроза коленного сустава.
Чаще всего заболеванию подвергаются спортсмены и люди, занимающиеся ношением тяжестей, так как их род деятельности связан с повышенными систематическими нагрузками на ноги. Развиваться заболевание может из-за инфекций, перенесенных травм, интоксикации.
Подагра
Подагра – это болезненное состояние, которое возникает из-за отложений в организме мочевой кислоты. Она является продуктом распада пуринов, скапливается в суставах стоп и коленей в виде иглообразных кристаллов, а костные соединения воспаляются. Обычно мочевая кислота растворяется в крови и, проходя через почки, выводится из организма естественным путем. Но при ее избытке мочевыделительная система не справляется с ее выводом наружу. Мочевая кислота вначале накапливается в крови, а затем оседает на суставах.
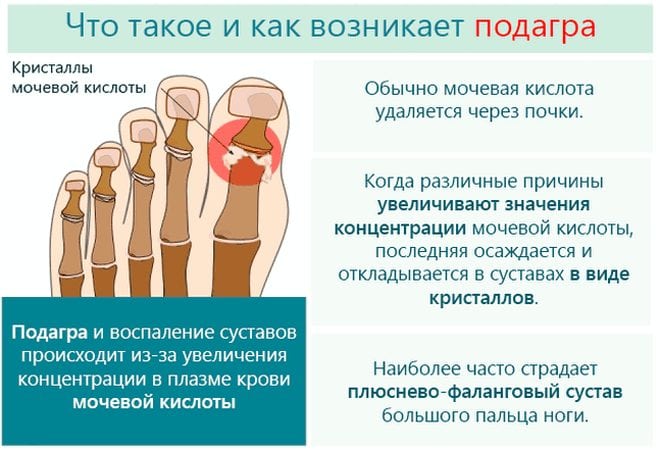
В отличие от артрита, при подагре сустав увеличивается в размере, кожные покровы приобретают красноватый оттенок и становятся горячими. Человек при ходьбе испытывает боль и жесткость. У многих людей подагра первоначально воздействует на суставы большого пальца ноги, но другие сочленения и области вокруг них также могут быть поражены воспалительным процессом. Кристаллы мочевой кислоты могут накапливаться в почках, вызывая развитие серьезных патологий в области нефрологии. Мужчины более склонны к проявлениям подагры, а женщины становятся более восприимчивыми к этой патологии в период наступления менопаузы.
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
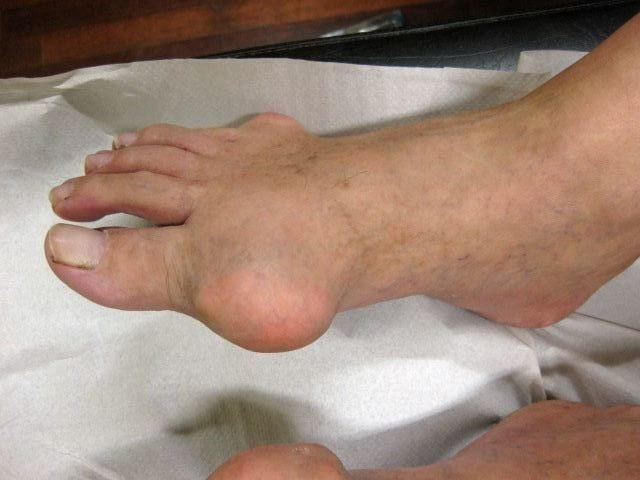
Симптомы подагры возникают внезапно. Это сильная боль в области поражения, неприятные ощущения в ноге при ношении обуви, воспаление и краснота кожи, локальное повышение температуры, ограничение подвижности в стопе при ходьбе.
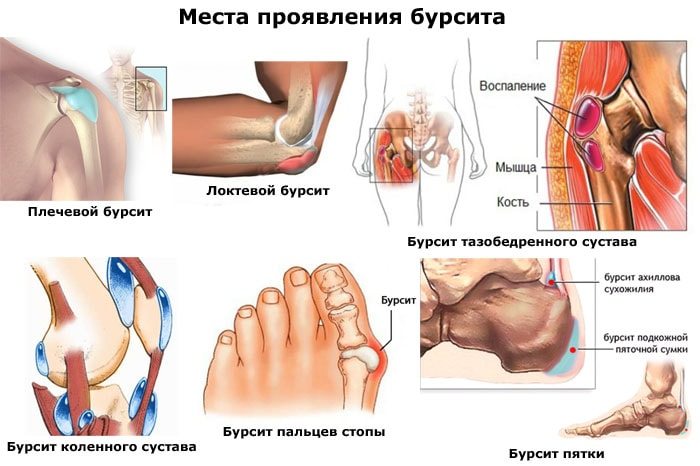
Бурсит
Бурсит – это болезненное воспаление синовиальной сумки, наполненной суставной жидкостью. Она обеспечивает амортизацию в областях трения сухожилий и связок с костями. Обычно при здоровых суставах синовиальная сумка содержит достаточное количество жидкости. Это предотвращает износ трущихся друг о друга поверхностей. В случае травмы, физического перенапряжения костного соединения сумка набухает, объем синовиальной жидкости изменяется.
Причина бурсита — раздражение суставных структур из-за травм, заболеваний опорно-двигательного аппарата, инфекции и чрезмерных нагрузок на ноги (ношение тяжести, систематические перегрузки у спортсменов, ожирение). Иногда бурсит возникает по неизвестным медицине причинам и носит название идиопатического.
Острая форма болезни развивается за несколько часов или дней. Обычно воспаленная область болит при движении или прикосновении к ней. Кожа на поверхностях синовиальных сумок опухает и краснеет. Отмечается локальное повышение температуры в области воспалительного очага. Хронический бурсит может быть результатом повторяющихся острых форм заболевания или полученной травмы. При систематическом перенапряжении синовиальной сумки воспаление сустава на ноге имеет тенденцию к ухудшению. Боль носит постоянный характер, мягкие ткани опухают, мобильность в ноге ограничивается, возникает мышечная слабость. Вспышки хронического бурсита продолжаются от нескольких дней до нескольких недель и часто возобновляются с новой силой.
Если у вас воспалился сустав на ноге, что делать, подскажет врач. Он проведет полное обследование и назначит необходимое лечение. Даже малейшая боль в костях сочленений должна быть поводом для консультации со специалистом. Лечение воспалительных процессов на ногах проводят по мере их выявления, так как при запущенных формах врачам приходится лечить хирургическими методами. Запущенные болезни суставов приводят к полной инвалидности.
Принципы лечения воспалений
Что делать, если воспалился сустав на ноге? Этот вопрос не должен оставаться без ответа. Когда человека беспокоят болезненные ощущения в стопе, колене или бедре, ему следует обратиться за помощью к специалисту. После тщательного обследования пациенту будет поставлен правильный диагноз и назначено лечение.
Медикаментозная терапия
В традиционной медицине используются нестероидные противовоспалительные препараты, миорелаксанты, кортикостероиды и другие. Многие люди, страдающие заболеваниями костных сочленений, могут контролировать течение болезни лекарственными средствами. Некоторые медикаменты помогают избавиться от боли, уменьшить или снять воспалительный процесс, избавиться от отечности, замедлить прогрессирование заболевания. Однако, принимать их нужно только после консультации с врачом:
- нестероидные противовоспалительные препараты (НПВП) направлены на устранение очага воспаления и ликвидацию болевого синдрома. Как все лекарства, они имеют свои побочные эффекты и противопоказания. НПВП вызывают желудочно-кишечные проблемы (боль в эпигастральной области, язвы, кровотечение). Длительный прием препаратов повышает количество тромбоцитов в крови, делая ее густой. Это приводит к повышению артериального давления, образованию тромбов, развитию инсультов и сердечных приступов. К противовоспалительным нестероидным препаратам относят Ибупрофен, Диклофенак, Артротек и другие;
Один из современных НПВП — препарат Целекоксиб. Это искусственный представитель высокоспецифичных ингибиторов. Его действие направлено на борьбу с воспалением и болью в поврежденных суставах. Принимать средство нужно осторожно и только под контролем врача, так как высока вероятность развития сердечно-сосудистых нарушений.
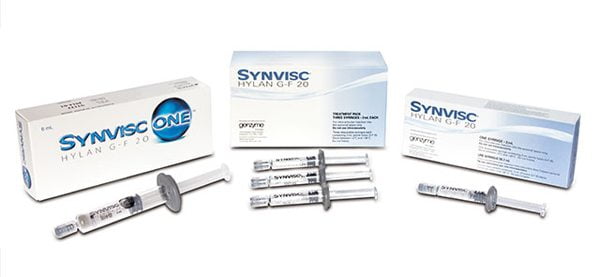
- препараты на основе гиалуроновой кислоты. Эти средства используются для купирования болевого синдрома при воспалении хрящей и связок. Препарат в виде инъекции вводится в больной сустав. Несмотря на эффективность такой терапии, она тоже имеет побочные эффекты. Сразу после укола ткани вокруг воспаления могут покраснеть, в месте инъекции ощущается тепло. Если пациент страдает аллергическими реакциями, то препараты на основе гиалуроновой кислоты нужно использовать с осторожностью;
- кортикостероиды. Их действие направлено на уменьшение воспаления. Но принимать их длительное время нельзя. Во-первых, они вызывают привыкание, а во-вторых, имеют ряд побочных эффектов: повышают кровяное давление, холестерин, способствуют набору веса из-за повышенного аппетита. Длительный прием кортикостероидов вызывает мышечную слабость, остеопороз, катаракту, глаукомы, язвы желудка и бессонницу.
Физиотерапия
Использование физиотерапевтических методик лечения воспаления суставов на ногах направлено на снятие воспаления, боли, отечности тканей. К ним относятся:
- электрофорез;
- лазерная терапия;
- ультразвук;
- магнитотерапия;
- лечебные ванны;
- УВЧ.
Чтобы получить стабильный и быстрый результат, рекомендуется совмещать физиотерапевтические методы с приемом медикаментов.
Антон Епифанов о применении физиотерапии:
Хирургическое вмешательство
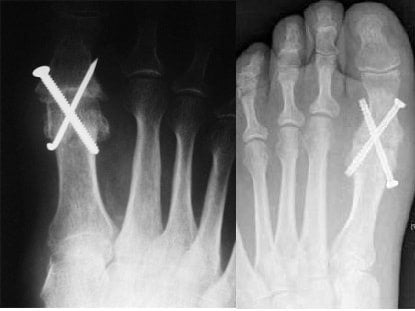
Оперативное лечение может исправить многие патологии связок и сухожилий, связанных с ревматоидным артритом стопы и голеностопного сустава благодаря использованию специальных скоб и бамперов. Однако во многих случаях наиболее успешный хирургический вариант — слияние (артродез). Этот вид операции часто делают на большом пальце, пятке и лодыжке.
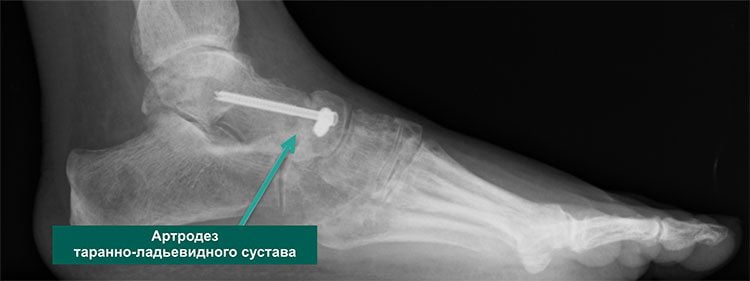
При артродезе хрящ удаляется из сустава, а кости закрепляются в нужном положении винтами и пластинами или винтами и стержнем. Хирург может имплантировать костный трансплантат с бедра или другого участка ноги. Кости объединяются, чтобы создать новое здоровое соединение. После операции и реабилитационного периода боли в ноге уходят, функционирование сочленения восстанавливается. Хирургическим способом лечения можно заменить поврежденный голеностопный, коленный и тазобедренный суставы.
Послеоперационный период имеет свои недостатки. Наиболее частые проблемы во время реабилитации — инфекционные заболевания, проблемы с восстановлением хряща, ослаблением мышц и связок. Чтобы избежать развития постхирургических осложнений, пациенту назначают курсы антибактериальной терапии. Для разрабатывания нового сустава необходимы сеансы массажа и занятия ЛФК. Если возникают более серьезные осложнения в состоянии здоровья больного, может потребоваться повторная операция или ампутация конечности. Но такие ситуации случаются редко.
Прогнозы лечения
Прогнозы патологий суставов очень изменчивы. Если течение болезни и ее природа доброкачественны, то достаточно консервативного лечения, чтобы избавиться от воспаления в суставе на ноге. Если же болезнь развивается слишком быстро или пациент обратился за помощью к специалисту слишком поздно, то прогнозы будут фатальными в течение короткого времени.
Подробнейшее видео Бориса Цацулина о способах сохранить суставы и связки здоровыми:
Человек должен понимать, что если не уделять должного внимания патологическим изменениям опорно-двигательного аппарата, то усугубление ситуации будет развиваться в направлении необратимого разрушения суставов. Если же подойти к проблеме осмысленно, заниматься состоянием своего здоровья, снизить возможные нагрузки на ноги и не пренебрегать профилактическими мероприятиями, то прогнозы будут самыми оптимистичными.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
