Признаки воспаления костного мозга
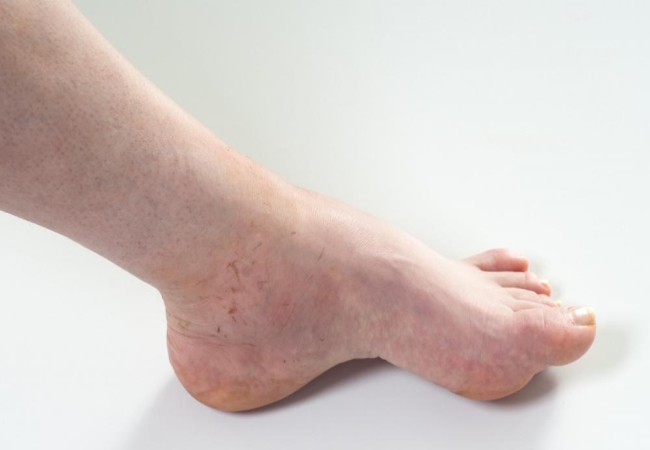
Внутри кости расположен костный мозг. При его воспалении начинает развиваться остеомиелит. Болезнь распространяется на губчатое и компактное вещество, а затем постепенно и на надкостницу. Воспаление костного мозга – опасное и сложное заболевание, которое тяжело выявить на первоначальных стадиях, именно поэтому зачастую развиваются различного рода осложнения. Подобное состояние опасно для жизни, обязательно требует срочной помощи и продолжительного лечения.
Особенности болезни
Воспаление костного мозга – инфекционная болезнь, которая сложно поддается терапии и может спровоцировать возникновение множества неприятных последствий. Болезнетворные микроорганизмы проникают в ткани кости по кровотоку или из рядом расположенных органов. Инфекция может изначально развиваться в кости при ее повреждении вследствие перелома или огнестрельного ранения.
У пациентов в детском возрасте болезнь поражает преимущественно длинные кости конечностей. У взрослого значительно возрастает частота возникновения патологического процесса. Если человек страдает от диабета, то болезнь может поражать кости стопы.

В случае, когда болезнетворные микроорганизмы ослаблены, а иммунитет высокий, воспаление костного мозга может принимать хронический характер без нагноения и изменения структуры кости. При протекании остеомиелита формируется омертвевшая ткань, которая через время отторгается. Вокруг нее постепенно образуется тромбоз сосудов, нарушается процесс кровообращения и питания кости.
Помимо этого, постепенно скапливаются клетки иммунной системы, создающие своего рода грануляционный вал. Он проявляется в виде утолщения надкостницы и называется периоститом. Такой вал четко разграничивает омертвевшие части ткани и здоровые. Периостит относится к одному из специфических признаков остеомиелита.
Основная классификация
В зависимости от причины воспаления костного мозга выделяют несколько форм протекания болезни, отличающихся по характеру протекания, а также методу диагностики и лечения. Среди основных видов поражения нужно выделить:
- туберкулезный;
- актиномикотический;
- бруцеллезный;
- гонорейный;
- сифилитический.
Туберкулезный вид протекания болезни встречается зачастую у детей, подростков.
Актиномикотический тип патологии сопровождается значительным повреждением надкостницы с последующим образованием свищей и отделением гнойного содержимого.
Бруцеллезный обуславливается поражением позвоночника в поясничном отделе и затрагивает рядом расположенные органы и нервные окончания.
Сифилитический вид болезни возникает при третичной форме и локализуется в шейном отделе. Он имеет хроническое протекание и сопровождается формированием абсцессов.
Гонорейный тип заболевания возникает на фоне имеющейся половой инфекции, локализуется в поясничном отделе и по своим признакам напоминает протекание радикулита. Кроме того, доктора выделяют неспецифическое воспаление костного мозга позвоночника, а именно:
- псориатическое;
- анкилозирующее;
- асептическое;
- реактивное;
- гематогенное.
Анкилозирующий тип патологии относится к группе ревматических заболеваний, зачастую встречается на фоне протекания ревматоидного артрита, приводит к нарушению двигательной активности и постепенно прогрессирует.
Реактивный образуется при различных сбоях иммунной системы после заражения кишечной или половой инфекцией. При этом затрагивается поясничный отдел позвоночника.
Псориатический тип заболевания возникает на фоне тяжелого протекания псориаза.
Гематогенный остеомиелит образуется в случае проникновения в организм стафилококковой инфекции.
Асептическое воспаление костного мозга не связано с протеканием инфекционного процесса, а развивается при травмах спины, что провоцирует некроз.
Учитывая имеющуюся симптоматику, выделяют такие формы остеомиелита, как:
- острая;
- первично-хроническая;
- хроническая;
- атипичная.
В основном патология начинается довольно остро и при самом неблагоприятном ее протекании переходит в хроническую форму. Острый период продолжается несколько дней. Хроническое поражение может продолжаться на протяжении нескольких лет.
Причины возникновения
Воспаление костного мозга позвоночника и суставов провоцируется различными инфекционными процессами. Болезнетворные микроорганизмы могут проникать по сосудам. Это гематогенный путь передачи инфекции и зачастую он возникает у детей и подростков.
Контактный вид образуется в случае инфицирования кости при воспалении мягких тканей. Асептическое протекание болезни наблюдается при операциях и закрытых переломах. В основном патологию провоцирует золотистый стафилококк, синегнойная или кишечная палочка, а иногда стрептококк.
Среди причин остеомиелита нужно выделить:
- переломы, язвы, раны;
- наличие очагов инфекции;
- снижение иммунитета;
- склонность к аллергии;
- физическое истощение;
- бесконтрольный прием психотропных средств и стероидов;
- диабет;
- сердечную и почечную недостаточность.
Существуют также и многие другие причины, в частности такие, как использование необработанных игл для инъекций, медицинских катетеров.
Какие могут быть признаки
Среди основных симптомов воспаления костного мозга позвоночника нужно выделить такие, как:
- боль в кости;
- озноб и лихорадка;
- отечность места поражения;
- нарушение функционирования пораженной конечности;
- образование свищей;
- плохое самочувствие.
В некоторых случаях болезнь протекает почти бессимптомно. Нужно обратиться за медицинской помощью при наличии болей в костях и лихорадки. Хроническая форма остеомиелита всегда возникает после протекания острого процесса. В костях образуется патологическая полость. Она содержит в своем составе частички отмершей ткани и жидкое гнойное содержимое, которое периодически выделяется через свищи на поверхности кожи.
Протекание болезни волнообразное, постепенно закрытие свищей сменяется новым периодом обострения и выделения гноя. При стихании острой стадии самочувствие человека быстро улучшается. Температура снижается, и боль постепенно проходит. Показатели крови при этом приближаются к норме. В этот период в костном веществе начинают постепенно накапливаться новые секвестры, которые со временем начинают отторгаться и провоцируют обострение. Продолжительность ремиссии может быть до нескольких лет.

Признаки рецидива во многом напоминают течение острого остеомиелита. При этом возникает острая боль и воспаление, развивается флегмона.
При воспалении костного мозга бедренной кости образуется одиночная полость округлой формы в костном веществе. Абсцесс содержит гной. Болезнь вялотекущая, и нет никаких особых признаков протекания воспалительного процесса. При обострении возникает сильная боль в ноге, особенно в ночное время. При этом свищи не образуются.
Склерозирующий остеомиелит сопровождается повышением плотности костной ткани, а также наслоением надкостницы. Кость при этом утолщается и становится похожей на веретено. Эта форма патологии довольно плохо поддается проведению терапии.
При остром воспалении костного мозга симптомы довольно ярко выражены. Подобное нарушение в основном наблюдается у мальчиков. При этом образуется флегмонозное воспаление.
Токсическая форма болезни протекает практически молниеносно и может привести к смерти больного. Заболевание начинается внезапно. При этом возникает ощущение сильного распирания и резкая боль в конечностях, зачастую возле плечевого, коленного или локтевого сустава. Болезненность и дискомфорт существенно усиливаются при движениях. Незначительно повышается температура.
Отмечается бледность кожных покровов, заторможенность, учащенное дыхание и пульс, сонливость. Над воспаленной областью возникает отечность и покраснение кожи. Рентгенологические изменения наблюдаются только через 2 недели с момента протекания болезни.
Проведение диагностики
При наличии признаков воспаления костного мозга сустава или позвоночника нужно обратиться к доктору, который проведет комплексное обследование и назначит терапию. Изначально врач осматривает область, расположенную около травмированной кости, чтобы определить наличие отечности, болезненности и покраснения тканей. Для исследования свищей применяется тупой зонд.
Выявить признаки протекания воспаления можно при проведении лабораторных исследований, результаты которых покажут повышение СОЭ и количества лейкоцитов. Кровь и отделяемое из свищей подвергаются тщательному микробиологическому исследованию для определения вида болезнетворных микроорганизмов и выбора антибактериальных средств.
Для определения некротизированных областей кости применяется рентгенография. Фистулография подразумевает под собой введение в свищевые проходы специального вещества, а затем проводится изучение внутреннего строения свища. Стоит отметить, что на первоначальных стадиях протекания болезни рентгенологическое исследование недостаточно информативно.
Томография подразумевает под собой выполнение целого ряда рентгеновских снимков с разных позиций. При проведении их анализа формируется трехмерное изображение пораженной кости. Это безопасный метод исследования, который позволяет максимально воссоздать также изображение окружающих мягких тканей.
Для подтверждения поставленного диагноза назначается биопсия кости. Она выполняется в период операции под общим наркозом. В таком случае хирург осторожно рассекает ткань и проводит забор кусочка исследуемого материала. Это позволяет определить тип болезнетворных микроорганизмов. В некоторых случаях биопсия выполняется тонкой длинной иглой под местным обезболиванием. Весь процесс контролируется при помощи рентгенографии.
Особенности лечения
При протекании острого воспаления костного мозга бедренной кости или позвоночника требуется госпитализация. Лечение выполняется при помощи операции и применения медикаментозных препаратов. Операция подразумевает выполнение отверстия в кости, очищение и последующее дренирование образовавшейся полости. При особо сложном протекании патологии вскрываются имеющиеся гнойные области в мышцах, и выполняется трепанация кости.
После полного очищения полости от гноя в нее через катетеры вводятся антимикробные средства. Лечение воспаления костного мозга позвоночника включает:
- антибактериальные средства в высоких дозировках;
- дезинтоксикацию;
- стимулирование восстановления тканей;
- средства для повышения иммунитета и витамины.
Если болезнь была спровоцирована стафилококком, то могут применяться методики специфической иммунотерапии. Обязательным условием является иммобилизация конечности при помощи лонгеты. После затихания острого воспаления назначают физиопроцедуры, в частности такие, как магнитное поле, УВЧ и многие другие.
При протекании хронической формы болезни лечение воспаления костного мозга подразумевает под собой проведение операции. При этом иссекаются свищи и очищается костная полость.
Медикаментозная терапия
Так как воспаление костного мозга коленного сустава и позвоночника провоцируется болезнетворными микроорганизмами, то рекомендуется проводить антибиотикотерапию. Однако стоит помнить, что далеко не все виды инфекции поддаются подобному виду лечения. Препарат подбирается на основе проведенного лабораторного исследования. При этом нужно определить, воздействию какого именно антибиотика наиболее подвержены болезнетворные микроорганизмы. Препарат вводится прямо в костные полости.
При сильной интоксикации организма показано применение капельниц с физраствором. Это позволяет вывести из организма накопленные токсические вещества. Особенно важное значение такая процедура имеет в случае, если образуется сепсис. Помимо этого, физраствор помогает организму справляться с антибиотиками.
Дополнительно назначаются иммуностимуляторы и пробиотики, так как при продолжительном приеме антибактериальных средств разрушается микрофлора кишечника, что приводит к снижению защитных сил организма. Учитывая то, что при протекании такой патологии поражаются также мягкие ткани, назначают человеку лекарственные препараты локального воздействия, в частности гели и мази. Обработка пораженных кожных покровов проводится ежедневно.
Проведение операции
При воспалении красного костного мозга показано проведение операции, так как такое состояние может быть очень опасным. Кроме того, есть другие показания для проведения вмешательства, а именно:
- гнойные воспалительные процессы;
- свищи;
- хроническая форма болезни.
Хирургическое вмешательство предполагает вскрытие надкостницы, так как это позволит добраться до источника гнойного воспаления. Изначально пораженная область обрабатывается антисептиком, делается разрез мягких тканей. Часть надкостницы удаляется, открывшийся внутренний канал очищается при помощи антибактериальных средств.
Возможные осложнения
Очень важно знать, чем опасно воспаление костного мозга и как именно предотвратить возникновение осложнений. Последствия могут быть местного и общего характера. К местным осложнениям нужно отнести такие, как:
- флегмона и абсцесс;
- самопроизвольные переломы;
- гнойный артрит;
- потеря подвижности суставов.
К осложнениям общего характера нужно отнести вторичную анемию, сепсис и аутоиммунные болезни.
Проведение профилактических мероприятий
Очень важное значение имеет профилактика остеомиелита, которая подразумевает под собой:
- полноценный сон и отдых;
- здоровый образ жизни;
- отсутствие стрессов;
- сбалансированное питание;
- укрепление иммунитета;
- своевременное лечение инфекций.

При малейшем ухудшении самочувствия рекомендуется сразу же обращаться к доктору, так как это позволит предотвратить возникновение воспаления и осложнений данной патологии.
Остеомиелит – воспаление костного мозга, при котором обычно поражаются все элементы кости (надкостница, губчатое и компактное вещество). В зависимости от этиологии остеомиелита он подразделяется на неспецифический и специфический (туберкулезный, сифилитический, бруцеллезный и т. п.); посттравматический, гематогеный, послеоперационный, контактный. Клиническая картина зависит от вида остеомиелита и его формы (острая или хроническая). Основу лечения острого остеомиелита составляет вскрытие и санация всех гнойников, при хроническом остеомиелите — удаление полостей, свищей и секвестров.
Общие сведения
Остеомиелит (от лат. osteon кость + myelos костный мозг + itis воспаление) – воспаление костного мозга, при котором обычно поражаются все элементы кости (надкостница, губчатое и компактное вещество). По статистике, остеомиелит после травм и операций составляет 6,5% всех болезней опорно-двигательного аппарата. Чаще поражает бедренную и плечевую кость, кости голени, позвонки, нижнечелюстные суставы и верхнюю челюсть. После открытых переломов диафиза трубчатых костей посттравматический остеомиелит возникает в 16,3% случаев. Мужчины болеют остеомиелитом чаще женщин, дети и пожилые – чаще людей молодого и среднего возраста.
Классификация
Выделяют неспецифический и специфический остеомиелит. Неспецифический остеомиелит вызывают гноеродные бактерии: золотистый стафилококк (90% случаев), стрептококк, кишечная палочка, реже – грибки. Специфический остеомиелит возникает при туберкулезе костей и суставов, бруцеллезе, сифилисе и т. д.
В зависимости от пути, которым микробы проникают в кость, различают эндогенный (гематогенный) и экзогенный остеомиелит. При гематогенном остеомиелите возбудители гнойной инфекции заносятся через кровь из удаленного очага (фурункул, панариций, абсцесс, флегмона, инфицированная рана или ссадина, тонзиллит, синусит, кариозные зубы и пр.). При экзогенном остеомиелите инфекция проникает в кость при ранении, операции или распространяется с окружающих органов и мягких тканей.
В начальных стадиях экзогенный и эндогенный остеомиелит различаются не только по происхождению, но и по проявлениям. Затем отличия сглаживаются и обе формы болезни протекают одинаково. Выделяют следующие формы экзогенного остеомиелита:
- посттравматический (после открытых переломов);
- огнестрельный (после огнестрельных переломов);
- послеоперационный (после проведения спиц или операций на костях);
- контактный (при переходе воспаления с окружающих тканей).
Как правило, остеомиелит вначале протекает остро. В благоприятных случаях заканчивается выздоровлением, в неблагоприятных – переходит в хронический. При атипичных формах остеомиелита (абсцессе Броди, альбуминозном остеомиелите Оллье, склерозирующем остеомиелите Гарре) и некоторых инфекционных болезнях (сифилисе, туберкулезе и др.) острая фаза воспаления отсутствует, процесс носит первично-хронический характер.
Острый остеомиелит
Проявления острого остеомиелита зависят от пути проникновения инфекции, общего состояния организма, обширности травматического поражения кости и окружающих мягких тканей. На рентгенограммах изменения видны спустя 2-3 недели с начала заболевания.
Гематогенный остеомиелит
Как правило, развивается в детском возрасте, причем треть пациентов заболевает в возрасте до 1 года. Достаточно редкие случаи развития гематогенного остеомиелита у взрослых на самом деле являются рецидивами болезни, перенесенной в детском возрасте. Чаще поражает большеберцовую и бедренную кости. Возможно множественное поражение костей.
Из удаленного очага воспаления (абсцесс мягких тканей, флегмона, инфицированная рана) микробы с кровью разносятся по организму. В длинных трубчатых костях, особенно – в их средней части хорошо развита широкая сеть сосудов, в которой скорость кровотока замедляется. Возбудители инфекции оседают в губчатом веществе кости. При неблагоприятных условиях (переохлаждение, снижение иммунитета) микробы начинают усиленно размножаться, развивается гематогенный остеомиелит. Выделяют три формы заболевания:
Септико-пиемическая форма. Характерно острое начало и выраженная интоксикация. Температура тела поднимается до 39—40°, сопровождается ознобом, головной болью и повторной рвотой. Возможны потеря сознания, бред, судороги, гемолитическая желтуха. Лицо больного бледное, губы и слизистые оболочки синюшны, кожа сухая. Пульс учащенный, давление снижено. Селезенка и печень увеличиваются, иногда развивается бронхопневмония.
На 1-2 сутки болезни появляется точно локализованная, резкая, сверлящая, распирающая или рвущая, усиливающаяся при малейших движениях боль в области поражения. Мягкие ткани конечности отечны, кожа горячая, красная, напряженная. При распространении на близлежащие суставы развивается гнойный артрит.
Через 1-2 недели в центре поражения формируется очаг флюктуации (жидкость в мягких тканях). Гной проникает в мышцы, образуется межмышечная флегмона. Если флегмону не вскрыть, она может вскрыться самостоятельно с образованием свища или прогрессировать, приводя к развитию параартикулярной флегмоны, вторичного гнойного артрита или сепсиса.
Местная форма. Общее состояние страдает меньше, иногда остается удовлетворительным. Преобладают признаки местного воспаления кости и мягких тканей.
Адинамическая (токсическая) форма. Встречается редко. Характеризуется молниеносным началом. Преобладают симптомы острого сепсиса: резкое повышение температуры, тяжелый токсикоз, судороги, потеря сознания, выраженное снижение артериального давления, острая сердечно-сосудистая недостаточность. Признаки костного воспаления слабые, появляются поздно, что затрудняет постановку диагноза и проведение лечения.
Посттравматический остеомиелит
Возникает при открытых переломах костей. Развитию болезни способствует загрязнение раны в момент травмы. Риск развития остеомиелита увеличивается при оскольчатых переломах, обширных повреждениях мягких тканей, тяжелых сопутствующих повреждениях, сосудистой недостаточности, снижении иммунитета.
Посттравматический остеомиелит поражает все отделы кости. При линейных переломах зона воспаления обычно ограничена местом перелома, при оскольчатых переломах гнойный процесс склонен к распространению. Сопровождается гектической лихорадкой, выраженной интоксикацией (слабость, разбитость, головная боль и т. д.), анемией, лейкоцитозом, повышением СОЭ. Ткани в области перелома отечны, гиперемированы, резко болезненны. Из раны выделяется большое количество гноя.

МРТ стопы. Остеомиелит таранной и большеберцовой кости с наличием обширной зоны деструкции костной ткани.
Огнестрельный остеомиелит
Чаще возникает при обширных поражениях костей и мягких тканей. Развитию остеомиелита способствует психологический стресс, снижение сопротивляемости организма и недостаточная обработка раны.
Общие симптомы сходны с посттравматическим остеомиелитом. Местная симптоматика при остром огнестрельном остеомиелите нередко выражена слабо. Отек конечности умеренный, обильное гнойное отделяемое отсутствует. О развитии остеомиелита свидетельствует изменение раневой поверхности, которая становится тусклой и покрывается серым налетом. В последующем воспаление распространяется на все слои кости.
Несмотря на наличие очага инфекции, при огнестрельном остеомиелите обычно наступает сращение кости (исключение – значительная раздробленность кости, большое смещение отломков). При этом гнойные очаги оказываются в костной мозоли.
Послеоперационный остеомиелит
Является разновидностью посттравматического остеомиелита. Возникает после операций по остеосинтезу закрытых переломов, ортопедических операций, проведения спиц при наложении компрессионно-дистракционных аппаратов или наложении скелетного вытяжения (спицевой остеомиелит). Как правило, развитие остеомиелита вызвано несоблюдением правил асептики или большой травматичностью операции.
Контактный остеомиелит
Возникает при гнойных процессах окружающих кость мягких тканей. Особенно часто инфекция распространяется с мягких тканей на кость при панариции, абсцессах и флегмонах кисти, обширных ранах волосистой части головы. Сопровождается увеличением отека, усилением болей в области повреждения и образованием свищей.
Лечение
Только в стационаре в отделении травматологии. Выполняют иммобилизацию конечности. Проводят массивную антибиотикотерапию с учетом чувствительности микроорганизмов. Для уменьшения интоксикации, восполнения объема крови и улучшения местного кровообращения переливают плазму, гемодез, 10% раствор альбумина. При сепсисе применяют методы экстракорпоральной гемокоррекции: гемосорбцию и лимфосорбцию.
Обязательным условием успешного лечения острого остеомиелита является дренирование гнойного очага. На ранних стадиях в кости делают трепанационные отверстия с последующим промыванием растворами антибиотиков и протеолитических ферментов. При гнойных артритах выполняют повторные пункции сустава для удаления гноя и введения антибиотиков, в некоторых случаях показана артротомия. При распространении процесса на мягкие ткани образовавшиеся гнойники вскрывают с последующим открытым промыванием.
Хронический остеомиелит
При небольших очагах воспаления, комплексном и своевременном лечении, преимущественно у молодых пациентов восстановление костной ткани преобладает над ее разрушением. Очаги некроза полностью замещаются вновь образованной костью, наступает выздоровление. Если этого не произошло (примерно в 30% случаев), острый остеомиелит переходит в хроническую форму.
Примерно к 4 неделе при всех формах острого остеомиелита происходит секвестрация – образование омертвевшего участка кости, окруженного измененной костной тканью. На 2-3 месяц заболевания секвестры окончательно отделяются, на месте разрушения кости формируется полость и процесс становится хроническим.
Симптомы
При переходе острого остеомиелита в хронический состояние пациента улучшается. Боли уменьшаются, становятся ноющими. Формируются свищевые ходы, которые могут выглядеть, как сложная система каналов и выходить на поверхность кожи далеко от места повреждения. Из свищей выделяется умеренное количество гнойного отделяемого.
В период ремиссии состояние пациента удовлетворительное. Боли исчезают, отделяемое из свищей становится скудным. Иногда свищи закрываются. Продолжительность ремиссии при остеомиелите колеблется от нескольких недель до нескольких десятков лет, зависит от общего состояния и возраста больного, локализации очага и т. д.
Развитию рецидива способствуют сопутствующие заболевания, снижение иммунитета и закрытие свища, приводящее к скоплению гноя в образовавшейся костной полости. Рецидив болезни напоминает стертую картину острого остеомиелита, сопровождается гипертермией, общей интоксикацией, лейкоцитозом, повышением СОЭ. Конечность становится болезненной, горячей, краснеет и отекает. Состояние пациента улучшается после открытия свища или вскрытия гнойника.

КТ стопы. Посттравматический хронический остеомиелит пяточной кости с наличием секвестра (красная стрелка) и свищевого хода (синяя стрелка).
Осложнения
Хронический остеомиелит часто осложняется переломами, образованием ложных суставов, деформацией кости, контрактурами, гнойным артритом, малигнизацией (злокачественным перерождением тканей). Постоянно существующий очаг инфекции влияет на весь организм, вызывая амилоидоз почек и изменения внутренних органов. В период рецидива и при ослаблении организма возможен сепсис.
Диагностика
Постановка диагноза при хроническом остеомиелите в большинстве случаев не вызывает затруднений. Для подтверждения проводят МРТ, КТ или рентгенографию. Для выявления свищевых ходов и их связи с остеомиелитическим очагом выполняют фистулографию.
Лечение
Операция показана при наличии остеомиелитических полостей и язв, гнойных свищей, секвестров, ложных суставах, частых рецидивах с интоксикацией, выраженной болью и нарушением функции конечности, малигнизации, нарушении деятельности других органов и систем вследствие хронической гнойной инфекции.
Выполняют некрэктомию (секвестрэктомию) – удаление секвестров, грануляций, остеомиелитических полостей вместе с внутренними стенками и иссечение свищей с последующим промывным дренированием. После санации полостей проводят костную пластику.
