Пункция при воспалении легких

Так осуществляется прокол (фото)
Легкие выстланы тонкой серозной оболочкой, которая называется плеврой. Состоит плевра из двух листков, между ними содержится около 2 мл жидкости, главным предназначением которой является обеспечение легкого скольжения во время дыхательных движений.
В норме плевральная жидкость светло-желтого цвета, прозрачная, не имеет какого-либо запаха. При заболеваниях легких, травмах, опухолях и других патологиях органов дыхания в плевральной полости увеличивается и накапливается количество жидкости, что сопровождается выраженной одышкой пациента, болями в грудной клетке, нарастающей слабости. Для определения причины этого состояния пациенту делается плевральная пункция.
Что это такое?
Основы анатомии
Пункция легкого – это диагностическое исследование, которое заключается во взятии анализа содержимого плевральной полости для дальнейшего изучения в лаборатории. Благодаря такому исследованию врач имеет возможность с высокой точностью установить причину скопления выпота (жидкости) и назначить пациенту эффективное лечение.
Кроме этого во время процедуры возможно введение лекарственных препаратов в плевру и доставка их непосредственно в очаг поражения. В ходе пункции можно откачать лишнюю жидкость, воздух, избавив тем самым пациенту от неприятных ощущений и болей.
Пункция легких – это одна из наиболее распространенных процедур в торакальной хирургии и представляет собой прокол грудной клетки и плевры с диагностической целью, определением степени тяжести течения заболевания и проведения необходимых лечебных манипуляций.
Кому назначают пункцию легких: показания к проведению
Когда показана пункция легких
Главными показаниями к проведению плевральной пункции пациенту являются заболевания, течение которых провоцирует скопление в полости выпота (гноя, серозной жидкости, крови) или воздуха. В результате увеличения объема жидкости между листками плевры сдавливается легкое, на фоне чего пациенту трудно дышать и он испытывает боли при движении грудной клетки.
Среди заболеваний, при которых пункция легкого является обязательной диагностической процедурой, выделяют следующие:
- плеврит – чаще всего экссудативный, характеризуется воспаление листков плевры и скоплением в полости серозной жидкости;
- пневмоторакс;
- туберкулез легких;
- осложненное течение пневмонии с поражением плевры;
- гидроторакс;
- подозрение на опухолевые образования в легких или грудной клетке.
Подготовка к процедуре
Премедикация перед пункцией
Как и любое другое медицинское исследование, плевральная пункция требует определенной подготовки, в зависимости от которой процедура будет успешной или не очень. Естественно, что пациент, которому назначают пункцию впервые в жизни, испытывает страх и может наотрез оказываться от процедуры.
Подготовка к пункции легкого начинается с психологического настроя человека врачом – крайне важно объяснить больному насколько необходимо исследование и, как оно может повлиять на процесс его выздоровления.
Важно! Когда врач подробно рассказывает, как делают пункцию легких, какую позу во время процедуры должен занимать больной и какие ощущения при этом у него будут – пациенту легче морально настроиться и согласиться на ее проведение.
Если больной в сознании, то медицинский работник обязательно должен получить его согласие на проведение пункции в письменном виде, если по каким-либо причинам пациент не может его дать или находится в бессознательном состоянии, то это делают его ближайшие родственники.
Получение письменного согласия на пункцию
Далее пациенту проводится премедикация – подготовка в более глубокой анестезии. Премедикация основана на введении анестезиологом лекарственных препаратов пациенту со снотворным или транквилизирующим действием, в некоторых случаях могут дополнительно использоваться антигистамины.
Премедикация позволяет уменьшить волнение и переживания пациента, снять напряжение и нормализовать параметры пульса и давления – часто на фоне стресса эти показатели немного завышены. На видео в этой статье подробнее рассказывается, для чего делают премедикацию, и какие препараты для этого используют.
Техника проведения процедуры
Стерильная одежда и перчатки позволяют избежать осложнений
Перед началом проведения пункции медицинская сестра должна подготовить стерильные инструменты, которые будут использоваться в ходе процедуры, одежду для себя и врача. При проведении пункции медсестра ассистирует врачу – подает нужные инструменты, разговаривает с пациентом, успокаивает его и выполняет различные указания.
Ниже приведена инструкция поведения больного во время манипуляции и этапы проведения пункции:
- В кабинет, где проводится пункция, пациента приводит медсестра в строго назначенное время – его переодевают в стерильную одноразовую одежду со свободным доступом к спине (рубахи на завязках).
- Положение пациента – он должен сидеть спиной к врачу с поднятой одной рукой для расширения межреберного пространства и облегчения доступа. Если пациент находится в тяжелом состоянии и не может оставаться в сидячем положении, то процедуру можно провести лежа на боку.
- Место прокола обеззараживают растворами антисептиков – чаще всего используют йод и хлоргексидин, после чего тщательно просушивают место обработки марлевой салфеткой.
- Местное обезболивание – используют 0,5% раствор Новокаина. Тонкой плевральной иглой, соединенной со шприцем резиновой трубочкой и зажимом на ней, обкалывают кожу вокруг места предполагаемого прокола. Зажим на трубочке позволяет предотвратить попадание воздуха в плевральную полость во время процедуры.
- Врачом производится прокол плевры – в зависимости от заболевания и предварительного диагноза пациенту осуществляют прокол между 2-3 ребрами для удаления скопившегося воздуха и между 7-8 ребром – для удаления лишней жидкости. Игла вводится обязательно по верхнему краю ребра, так как по нижнему расположено большое количество нервных окончаний. Почему так важно вводить иглу именно между указанными ребрами? Введение иглы выше 2 ребра, как правило, не позволяет добраться до места скопления воздуха, а низкое введение (ниже 8 ребра) представляет угрозу для больного в плане возможного задевания органов брюшной полости.
- Медленно и постепенно из плевральной полости удаляют скопившийся воздух или лишнюю жидкость – если в ходе проведения процедуры в шприц начинает поступать пенистая сукровица или пациент заходится в приступе кашля, манипуляцию немедленно прекращают. Содержимое плевральной полости, полученное во время пункции, помещают в стерильную заранее подготовленную посуду.
- Кожу в месте прокола захватывают между двумя пальцами в складку, аккуратно вынимают иглу и тщательно обрабатывают спиртовым раствором, после чего обязательно накладывают ватный тампон, сверху стерильную марлевую салфетку, которую закрепляют пластырем.
Пенистая кровянистая жидкость в шприце
Важно! Перед проведением местного обезболивания врач обязательно уточняет у пациента, как он переносит препараты Новокаина и если в анамнезе имелись случаи аллергической реакции или индивидуальной непереносимости, то подбирают другой анестетик.
В случае тяжелых состояний и необходимости оказания пациенту неотложной помощи иглу после пункции могут не вынимать, чтобы иметь доступ к легким и при экстренных ситуациях быстро ввести больному лекарство или откачать воздух, кровь, гной.
После завершения процедуры, полученные материалы во время пункции отправляют в лабораторию для дальнейшего изучения. На основании результатов исследования будет принято решение о дальнейшем лечении пациента.
Возможные осложнения
Процедура имеет осложнения
Несмотря на высокий профессионализм медиков и соблюдение техники выполнения прокола, у пациента иногда могут возникать осложнения пункции:
| Осложнения | Что к ним относится? |
| Вызванные введением наркоза | Аллергическая реакция, ангионевротический отек, лекарственный шок, тахикардия, развитие острой сосудистой недостаточности |
| Вызванные самой пункцией | Занесение инфекции, прокол легкого или внутренних органов, легочное кровотечение, гемоторакс, попадание воздуха при нарушении алгоритма проведения процедуры |
Важно! Во избежание перечисленных осложнений медсестра, ассистирующая врачу, должна внимательно наблюдать за реакцией больного и его состоянием в ответ на манипуляции. Если что-то идет не так, как требуется, и у пациента появляются нежелательные симптомы, проведение пункции немедленно завершают, зажимом перекрывают трубочку, чтобы в плевральную полость не попал воздух. Самого пациента доставляют в палату на каталке и оставляют под наблюдением в течение суток.
В качестве заключения
Плевральная или легочная пункция является неотъемлемой частью диагностических процедур в торакальной хирургии и позволяет на раннем этапе обнаружить заболевания органов дыхательной системы. Конечно, процедура весьма неприятна, но проводится под местным наркозом и длится не более 15-20 минут, зато дает врачу информацию о состоянии легких и плевры.
На основании этих данных подбирается эффективное лечение пациенту. Не нужно отказываться от пункции, если на ней настаивает врач – цена не знания диагноза и проведения лечения «вслепую» часто оказываются слишком высокой и стоит человеческой жизни. Обращайтесь только к квалифицированному специалисту, который имеет опыт в проведении пункции легких, таким образом, вы избавите себя от возможных осложнений.
Воспаление легких – одно из опасных заболеваний, которое при несвоевременном обращении к врачу может привести к скоплению жидкости в органе. Данное явление возникает как результат плеврита и требует незамедлительной врачебной помощи. Данная статья расскажем о том, почему появляется эта патология, каковы ее симптомы, последствия и, как проходят терапевтические действия.
- Симптомы и опасность образования жидкости в легком
- Как проводят выкачку жидкости из легкого?
- Профилактические мероприятия
Что представляет процесс образования жидкости в легких и группы риска
Сначала необходимо понять, почему образуется жидкость, скапливающаяся в легких при пневмонии. Пневмония – это воспалительное заболевание, протекающее в легочной ткани, во время которого из-за патологического влияния микроорганизмов нарушается обменный процесс, плазмо и лимфооттока легкого. Данные явления приводят к нарушению естественной клеточной проницаемости, легочному уплотнению, развивается воспалительный процесс.
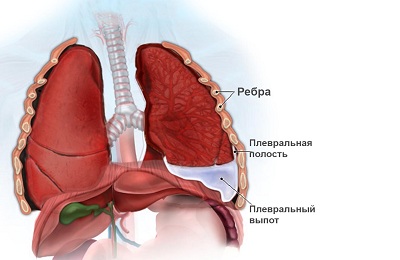 При несвоевременном обращении к врачу или неадекватном лечении развивается выпот, который может проявляться не только во время течения болезни, но и после него. Парапневмонический выпот протекает из-за повышенной активности стрептококка или стафилококка. Во время пневмонии развивается серозная жидкость, которая рассасывается до периода выздоровления. Данная патология не затрагивает легочную ткань, поскольку поражает лишь плевру и не выходит за границы ее карманов. В результате подобного явления может развиться спаечный процесс.
При несвоевременном обращении к врачу или неадекватном лечении развивается выпот, который может проявляться не только во время течения болезни, но и после него. Парапневмонический выпот протекает из-за повышенной активности стрептококка или стафилококка. Во время пневмонии развивается серозная жидкость, которая рассасывается до периода выздоровления. Данная патология не затрагивает легочную ткань, поскольку поражает лишь плевру и не выходит за границы ее карманов. В результате подобного явления может развиться спаечный процесс.
Жидкость, образовавшаяся в легком после пневмонии, является более сложным заболеванием. Данное состояние обусловлено негативным влиянием патогенных микроорганизмов в области плевры. Данное состояние может спровоцировать тяжелые последствия, приводящие к летальному исходу.
У некоторых людей даже несвоевременно начатое лечение дает молниеносный результат, у других же при тщательном лечении образуются разные осложнения, среди которых имеется и плеврит, приводящий к развитию легочного выпота. Ниже перечислены категории людей, имеющих склонность к осложнениям пневмонии:
- люди старческого возраста,
- дети первого года жизни. Особенно те, которые находятся на искусственном вскармливании,
- люди, имеющие врожденный дефект иммунитета,
-
 лица, страдающие ВИЧ-инфекцией,
лица, страдающие ВИЧ-инфекцией, - люди, имеющие хронические заболевания дыхательной системы,
- лежачие больные,
- лица, страдающие сахарным диабетом, сердечной недостаточностью,
- лица, получавшие неадекватное лечение,
- больные, необоснованно принимающие антибиотики,
- часто болеющие пневмонией,
- курильщики,
- лица, злоупотребляющие алкоголем.
Симптомы и опасность образования жидкости в легком
Вода, образовавшаяся в легких, считается довольно опасным состоянием, которое нуждается в скором лечении, поэтому необходимо знать симптомы данного явления. К ним относится:
- одышка, которая проявляется в результате недостатка кислорода и развивается по мере увеличения отечности легкого,
- учащенное дыхание,
- чувство сдавливания грудной клетки,
- недостаток воздуха, больной словно не может ни вдохнуть, ни выдохнуть,
-
 учащенное сердцебиение,
учащенное сердцебиение, - выделение холодного липкого пота,
- бледно-синий цвет кожного покрова,
- влажный кашель, с выделением мокроты розоватого цвета,
- в более тяжелых случаях мокрота выделяется через нос,
- клокочущее дыхание,
- паника, страх смерти,
- потеря сознания,
- ослабевание пульса,
- понижение артериального давления.
Образование жидкости в легком при пневмонии – это опасное состояние, которое может привести к отеку органа. В следствие чего происходят нарушения сердечно-сосудистой системы.
Сердце стает с большим трудом выполнять необходимые функции, не справляется со своими обязанностями и лимфатическая система.
Кровеносная система перегружается, что может привести к серьезным последствиям в результате малейшего скачка артериального давления, развивается гипоксия организма, наблюдаются изменения функционирования нервной системы. Как показывает медицинская статистка, что данное состояние в 50 % случаев приводит к неблагоприятному прогнозу.
Без оказания медицинской помощи у больного развивается поражения головного мозга и сердечно-сосудистой системы, которые в ряде случаев приводят к летальному исходу.
Лечение заболевания
Лечение плеврита должно проводиться в условиях стационара, больному прописывают постельный режим и проводят необходимую диагностику, которая состоит из:
-
 Клинического анализа крови.
Клинического анализа крови. - Анализа крови на газовый состав.
- Рентгенографии грудной клетки, которая позволяет оценить легочный рисунок.
- УЗИ плевральной области позволяет оценить количество жидкости, скопившейся в легком.
- Прослушивания хрипов, которые при скоплении жидкости проявляются по всему органу.
Из медикаментозного лечения обычно врач назначает,
- Антибиотики, помогающие снять воспалительный процесс, для этих целей используют Цифран, Таваник.
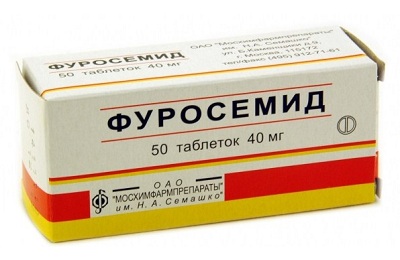
- Мочегонные препараты способствуют выведению жидкости из плевральной области, например, Торасемид, Фуросемид.
- Анальгетики помогают снять болевые ощущения, это такие средства, как Кетамин, Кеторол.
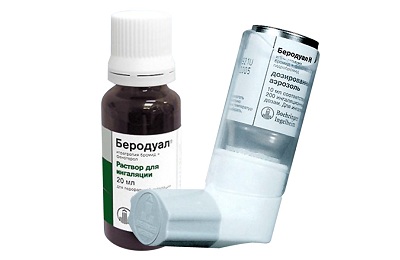
- Средства, расширяющие бронхиальную мускулатуру, например, Беродуал.
- Амброксол и Лазолван в больших дозах помогают вывести скопившуюся жидкость.
- Сосудорасширяющие препараты способствуют оттоку жидкости от легкого, например, Нитроминт.
- Нитроглицерин уменьшает сопротивляемость сосудов.
- При более тяжелых случаях используется препарат искусственной вентиляции легких.
- Кислородные ингаляции.
- Массаж, дыхательная гимнастика, лечебная физкультура способствуют выведению жидкости из органа.

Как проводят выкачку жидкости из легкого?
При ухудшении состояния, когда антибиотикотерапия не дает необходимого результата, выполняют пункционное лечение.
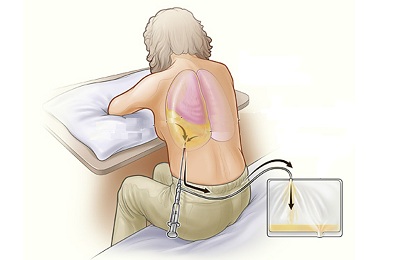 Во время данного метода пользуются Новокаином, раствором йода, Этиловым спиртом. Больной садится на стул, при этом оперившись на стол, наклонившись вперед. Основываясь на УЗИ диагностику, рентген грудной клетки в 2 проекциях врач находит необходимое место.
Во время данного метода пользуются Новокаином, раствором йода, Этиловым спиртом. Больной садится на стул, при этом оперившись на стол, наклонившись вперед. Основываясь на УЗИ диагностику, рентген грудной клетки в 2 проекциях врач находит необходимое место.
По верхнему краю легкого производится прокол, во время которого происходит выкачка накопившейся жидкости при помощи шприца. Если выделяется гнойный экссудат, то рекомендуется промывание полости плевры.
Профилактические мероприятия
Для того, чтобы не развилось столь опасное состояние, как скопление жидкости в легком, нужно выполнять следующие простые рекомендации:
- При развитии пневмонии нужно срочно обращаться к врачу, категорически запрещено заниматься самолечением.
-
 Необходимо точно соблюдать дозировку препарата, рекомендованную врачом, поскольку самостоятельное уменьшение дозы ведет к повторному появлению болезни и, как следствие, к развитию осложнений, одним из которых является плеврит.
Необходимо точно соблюдать дозировку препарата, рекомендованную врачом, поскольку самостоятельное уменьшение дозы ведет к повторному появлению болезни и, как следствие, к развитию осложнений, одним из которых является плеврит. - Рекомендуется отказаться от курения, поскольку по мед. статистике отечность легкого чаще всего развивается у курящих людей.
- Хронические заболевания сердца и дыхательной системы способствуют появлению данного осложнения, поэтому необходимо лечить основное заболевание.
- Регулярный прием витаминов поможет поддержать иммунную систему.
- Сбалансированное питание способствует нормализации работы органов.
- Ежедневные прогулки на свежем воздухе улучшают фильтрацию легких.
При обнаружении первых симптомов образования жидкости в легких, необходимо срочно обратиться к врачу и начать рекомендованное лечение, чтобы избежать серьезных осложнений.
Загрузка…
Биопсия легких – это диагностическая процедура, позволяющая выявить заболевание респираторной системы. Причем этот метод самый достоверный, если необходимо подтвердить диагноз на клеточном уровне.
Да, некоторые заболевания (воспаление легких, например) возможно с высокой вероятностью диагностировать с помощью компьютерной томографии. Но вот выявленная опухоль, например, не позволяет точно утверждать о ее типе.
А это важно, поскольку тип опухоли определяет стратегию лечения. Визуально, с помощью томографии тип опухоли установить не удастся. Для этой цели требуется исследовать ее клетки, которые должны быть взяты в виде образца ткани из патологически измененного участка.
Взятие образца ткани происходит прижизненно. Так пишут потому, что приходится делать срез небольшого кусочка ткани. Естественно при обезболивании.
Что такое биопсия легких
Биопсия легких – это диагностическая процедура, основанная на прижизненном заборе небольших образцов тканей легкого из патологически измененных участков. Взятые во время биопсии образцы подлежат цитологическому, гистологическому, иммуногистохимическому и бактериологическому исследованию.
Результативность и специфичность у биопсии легких выше, чем у других методов исследования, однако эта методика относится к хирургическим манипуляциям, поэтому проводится только в хирургическом отделении по строгим показаниям.
Справочно. Показания к проведению биопсии легкого включают: подозрения на рак легких, длительный кашель неясной этиологии, сопровождающийся снижением массы тела и периодическим повышением температуры тела до субфебрильных цифр.
Больно ли делать биопсию легких
Все виды биопсии всегда проводятся под местным обезболиванием или общей анестезией (в зависимости от вида проводимой биопсии). Поэтому болевых ощущений во время процедуры пациент не испытывает.
Также в самой легочной ткани отсутствуют болевые рецепторы. Дискомфорт во время выполнения биопсии легких может быть связан с:
- проколом биопсийной иглой кожи, мышц, подкожно-жировой клетчатки и плевры при пункционной биопсии легкого (трансторакальная биопсия легкого);
- введением эндоскопической трубки при трансбронхиальной биопсии легкого.
Справочно. После процедуры пациент может в течение нескольких дней испытывать невыраженный дискомфорт в том месте, из которого брали материал для биопсии.
Что показывает биопсия легких
Биопсия легких проводится с целью получения материала для дальнейшего исследования цитологическим, гистохимическим и другим методом.
Важно. Материал для исследования берется из нескольких патологических участков.
Для полноценного исследования необходимо не менее 5 образцов, взятых из разных участков. Брать один большой кусок материала из одного участка нельзя, поскольку это сводит информативность исследования, практически, к нулю.
При изучении взятых при биопсии образцов можно:
- выявить наличие атипичных клеток, характерных для злокачественных новообразований;
- полностью оценить клеточный состав исследуемого образования;
- провести дифференциальную диагностику между злокачественными и доброкачественными новообразованиями;
- оценить риски ракового перерождения образования;
- установить стадию заболевания (при диагностике рака легкого).
При диагностике туберкулеза дополнительно проводят бактериологическое исследование и посев на чувствительность микобактерий туберкулеза к антибиотикам.
Когда проводится биопсия легкого
Биопсия легких выполняется при:
- подозрении на рак (биопсия легкого при раке является наиболее достоверным и информативным методом исследования);
- наличии в легких округлого образования неуточненной природы;
- подозрении на наличие метастатических очагов в легких;
- выявлении множественных шаровидных теней в легких при рентгенологическом исследовании;
- туберкулезе (биопсия легких при туберкулезе показана при сочетании симптомов заболевания с отрицательными бактериологическими анализами).
Причиной появления округлых образований в легких могут быть доброкачественные и злокачественные новообразования, саркоидоз легких, наличие абсцессов в легком, туберкулезные очаги, фиброзирующий альвеолит, затяжная пневмония.
Чрезбронхиальная биопсия легкого проводится при наличии центрально расположенных образований, к которым имеется доступ со стороны бронхиальной системы.
Открытую биопсию легких (во время торакотомии) или пункционную биопсию проводят при наличии периферических образований в легких.
Справочно. Биопсия легких показана при неинформативности других методов исследования. В качестве единственного метода исследования биопсию легких не используют.
Следует отметить, что биопсия легких также не относится к скрининговым методикам исследования и не может применяться как первичный метод диагностики.
Виды биопсии легких
Термин «биопсия легких» является обобщающим для ряда медицинских манипуляций, используемых для получения кусочка ткани легких для дальнейшего цитологического, гистологического, иммуногистохимического и бактериологического исследования.
В связи с этим, сама биопсия может проводиться при помощи различных методик. Как делать биопсию легких в каждом конкретном случае решает врач.
Справочно. Выбор методики будет зависеть от расположения исследуемого образования, тяжести состояния больного, количества объема образования, предполагаемого диагноза, наличия противопоказаний к биопсии легкого.
Важно также наличие сопутствующих заболеваний у пациента, которые могут помешать выполнению биопсии (инфекционные заболевания, тяжелые заболевания сердечно-сосудистой системы, нарушения свертываемости крови).
В зависимости от способа забора материала для дальнейшего исследования существует несколько видов биопсии.
Трансбронхиальная биопсия
Иначе этот вид называют чрезбронхиальная биопсия. Ее особенностью является то, что забор материала производится через трахею и бронхи во время выполнения бронхоскопии.
Справочно. Трансбронхиальную биопсию обычно выполняют под местным обезболиванием.
Для исследования используется специальная эластичная трубка с камерой на конце и специальными щипцами для забора гистологического материала. Наличие камеры позволяет детально визуализировать и изучить образование перед «откусыванием» ткани щипцами.
Трансторакальная биопсия
У этого вида биопсии легких есть и другие названия:
- пункциальная,
- прицельная чрезкожная под рентген-контролем.
Справочно. Забор материала выполняется специальной трепанационной или аспирационной иглой после прокола грудной клетки. Прокол грудной клетки и введение иглы контролируется при помощи УЗИ или рентгена.
После того, как игла вводится в патологический очаг, проводится его трепанация или аспирационный забор материала. Пункционную биопсию чаще всего проводят при наличии в легких поверхностных образований, сопровождающихся кашлем.
Торакоскопическая биопсия
В этом виде забор материалов для исследования выполняется во время проведения торакоскопических операций.
После небольшого разреза, в плевральную полость вводится эндоскоп, позволяющий осмотреть патологический очаг. Затем, при помощи специальных щипцов производится забор биологического материала.
Открытая биопсия легких
Другое название – интраоперационная биопсия. Выполняется во время проведения торакотомического оперативного вмешательства и вскрытия грудной клетки.
В таком случае, хирург напрямую осматривает патологический очаг и производит забор материала. В большинстве случаев, во время открытой биопсии проводится полное удаление очага, с его последующим гистологическим изучением.
Противопоказания к проведению биопсии легких
Выполнение биопсии легких противопоказано при наличии у пациента:
- легочной эмфиземы,
- кист в легких,
- легочной гипертензии,
- гипоксии любой природы,
- тяжелой анемии,
- нарушений свертываемости крови и высокого риска развития кровотечения,
- декомпенсированной хронической сердечной недостаточности,
- тяжелых нарушений сердечного ритма,
- острого приступа бронхиальной астмы,
- шоковых состояний любой природы.
Биопсия легких – подготовка
Справочно. Поскольку биопсия легких относится к хирургическим манипуляциям, перед ее проведением пациент должен пройти обследование.
Первичная подготовка к биопсии легких включает в себя сдачу общего и биохимического анализа крови, коагулограммы (анализ на свертываемость крови), рентгенографического исследования легких в двух проекциях, ЭКГ.
Также по показаниям пациенту может быть назначено рентгенографическое исследование с контрастированием, КТ или МРТ.
После проведения полного обследования и исключения у пациента противопоказаний к процедуре, ему дают подписать согласие на выполнение биопсии легких и проводят короткий инструктаж по подготовке к исследованию.
При трансбронхиальной, торакоскопической или открытой биопсии последний прием пищи должен быть не позднее, чем за 12-14 часов до биопсии легких.
Это ограничение связано с тем, что при наличии пищи в желудке возрастает риск развития аспирационной пневмонии или асфиксии рвотными массами.
Трансторакальную пункционную биопсию могут проводить через 8-10 часов после легкого ужина (при условии, что биопсия выполняется под местной анестезией).
Перед процедурой пациенту вводят успокоительное, противокашлевое средство и анестетик (или дают наркоз).
Как делается биопсия легких
Справочно. Перед выполнением биопсии пациенту проводят местную анестезию или дают наркоз (в зависимости от методики, по которой будет проводиться биопсия легких).
Перед выполнением бронхоскопии (трансбронхиальная биопсия) врач проводит местное обезболивание слизистой носа и ротовой полости при помощи спреев с анестетиками.
После того, как начнет действовать анестетик, врач вводит эндоскопическую трубку с камерой в дыхательные пути пациента. После визуализации патологического участка, при помощи специальных щипчиков проводится забор материала для исследования.
Перед пункционной биопсией выполняют местное послойное обезболивание (кожа, подкожно жировая клетчатка, мышечная ткань и плевра). За счет введения анестетика процедура биопсии безболезненная, дискомфорт пациент может испытывать только во время непосредственно обезболивания.
После того, как подействует анестезия врач вводит специальную иглу (при этом, проводится биопсия легких под контролем КТ, рентгена или УЗИ), при помощи которой забирает необходимое для исследования количество материала.
Справочно. Открытую биопсию выполняют только во время запланированного хирургического вмешательства на легких. При этом, врач иссекает патологический участок и, как правило, полностью удаляет подозрительное новообразование.
В дальнейшем, удаленные при операции ткани отправляют на гистологическое, цитологическое и иммуногистохимическое исследование.
Для проведения торакоскопической биопсии легких используют специальное устройство с мини камерой на конце – торакоскоп. Забор материала производится специальными щипцами (как и при бронхоскопии) после визуализации и осмотра патологического участка. Для проведения торакоскопии в межреберном промежутке (максимально близко к исследуемой области) выполняют небольшой разрез (1-2 сантиметра).
Правила забора биоматериала
Для получения наиболее достоверных результатов биопсия должна проводиться только после тщательного обследования пациента. То есть, врач, проводящий биопсию, должен иметь максимально полную информацию о локализации патологического образования, его размерах, предполагаемой структуре и глубине.
Важно. Материал при биопсии берется минимум из пяти участков. При заборе ткани только из 1-2 участков исследование не может считаться достоверным.
Толщина полученных образцов должна быть более 5 миллиметров. Материал должен быть взят как из центра патологического образования, так и из его краев, и на границе перехода в нормальную ткань.
Биопсия легких – результаты
Результаты исследования, как правило, можно получить через 3-5 дней. При необходимости проведения расширенного исследования, время ожидания результатов может затянуться до двух недель.
При трактовке результатов биопсии, врач основывается не только на самом гистологическом исследовании, но и на результатах других методов диагностики. Не следует пытаться самостоятельно расшифровать результаты биопсии и пытаться подобрать себе лечение. Назначать лечение должен только специалист.
Справочно. Нормой при трактовке результатов биопсии считается отсутствие в исследуемом материале опухолевых атипичных клеток, грибков, бактерий, вирусов, фиброзных тканей, воспалительных инфильтратов и грануляций.
При нахождении опухолевых клеток, в заключении указывается гистологический тип новообразования и стадия опухолевого процесса.
Биопсия легкого – последствия
Чаще всего, после биопсии легких у пациента могут наблюдаться тупые ноющие боли в месте забора биологического материала. Это явление не является осложнением и проходит самостоятельно через несколько дней.
К осложнениям биопсии легких относят:
- развитие закрытого пневмоторакса, требующего дренирования плевральной полости;
- легочное кровотечение.
Крайне редким осложнением биопсии является развитие флегмоны (после выполнения трансторакальной биопсии).
Справочно. Для своевременного выявления осложнений биопсии, через 2-3 часа после процедуры рекомендовано выполнение контрольного рентгенологического снимка органов грудной клетки. Поскольку осложнения после биопсии легких требуют медицинской помощи, пациент минимум в течение суток после процедуры должен находиться в стационаре.
О развитии осложнений может свидетельствовать бледность кожи, появление цианоза лица, развитие одышки, частый пульс, повышенная потливость и беспокойство, обморок.
Биопсия легкого – цена
Цены на биопсию легких могут варьировать 2000 до 10000 рублей и зависят от методик
процедуры и дальнейшего метода исследования полученных образцов.
Важно. Проводится исследование в хирургическом отделении, оснащенном специальным эндоскопическим оборудованием.
