Симптомы при воспалении мочеполовой системы

К воспалительным заболеваниям мочеполовой системы у женщин относится целая группа заболеваний, которые могут локализоваться в разных органах. Эти заболевания объединяет похожая симптоматика, причины возникновения, а также легкость, с которой процесс переходит на другую часть системы.
Именно поэтому эти заболевания часто рассматривают в единстве – из-за общих подходов к лечению, профилактики и возможности присоединения одной патологии к другой.

Основные причины, вызывающие воспалительный процесс МПС у женщин
Воспаление мочеполовой системы у женщин развивается гораздо чаще, чем у мужчин (почти в 5 раз). Причина этого – близость анального отверстия, влагалища и выхода уретры, а также короткий мочеточник. Поэтому бактериальное заражение и воспалительный процесс легко переходят на соседний орган.
Воспаление представляет собой способ борьбы организма с проникшими возбудителями. Повышение температуры – это защитная реакция и свидетельство работы иммунной системы против инфекции.
Воспаление мочеполовой системы вызывают:
- Переохлаждение организма, снижающее защитные силы. Это частая причина заболеваний МПС у женщин. Одежда не по сезону, сидение на земле и камнях, подмывание холодной водой, постоянно замерзающие ноги в несоответствующей обуви.
- Инфекции, передающиеся при половых контактах, а также полученные во время секса микротравмы половых органов.
- Недостаточная гигиена внешней части МПС, которая способствует возникновению инфицирования и подъему очага заражения восходящим способом во внутренние органы.
- Переход воспалительных процессов с током крови и лимфы из других органов и систем. В частности, воспаления кишечника или запоры, пневмонии могут привести к переходу заболевания на внутренние органы МПС.
Инфицирование часто происходит во время купания в открытых водоемах или посещениях общественных бань. Инфекция легко проникает во влагалище и распространяется дальше. Легкую дорогу для заражения создают совместное ношение коротких юбок и стрингов. При таком союзе внешняя часть МПС открыта всем инфекциям.
Наиболее опасными причинами могут быть мочекаменная болезнь и онкологические заболевания.
Внимание: несвоевременное начало лечения провоцирует быстрый переход воспаления на соседние органы, увеличивая объем поражения.

Какие симптомы сопровождают такое воспаление
Признаки заболевания появляются через некоторое время после попадания инфекции в организм. Они имеют некоторые специфические черты, зависящие от возбудителя и места локализации. Однако можно сказать, что имеются общие симптомы воспаления мочеполовой системы у женщин.
К ним относятся:
- Нарушения мочеиспускания – частые позывы, трудности с опорожнением мочевого пузыря, боли и резь. Иногда наблюдаются зуд, тяжесть и жжение. Изменение цвета и запаха мочи, кровянистые вкрапления.
- Половые органы – высыпания и новообразования на слизистых, нетипичные выделения из влагалища с резким запахом, отечность.
- Боли – локализуются в поясничном отделе спины, внизу живота, появляются при мочеиспускании.
- Общие признаки интоксикации – повышение температуры, слабость, головные боли, нарушения сна, тошнота и головокружения.
У многих женщин появляются неприятные ощущения во время полового акта и отсутствие желания.

Заболевания, которые относят к воспалениям МПС, можно разделить на две группы:
- Наиболее частые патологии мочевыводящих путей:
- цистит;
- пиелонефрит;
- уретрит.
- Распространенные заболевания половой системы:
- вагиниты, вульвовагиниты;
- молочница;
- аднексит;
- хламидиоз;
- гонорея;
- сифилис.
Эти и некоторые другие, менее распространенные, заболевания относят к воспалениям МПС.
Для назначения эффективного лечения воспаления мочеполовой системы у женщин недостаточно определения симптомов, необходимо выявить возбудителя и место локализации процесса.

Диагностирование
Из-за взаимосвязи половых и мочевыводящих органов лечиться, возможно, придется не у одного специалиста. Заболевания лечат – гинеколог, нефролог, уролог, венеролог, невролог.
Прежде чем решать, чем лечить воспаление мочеполовой системы у женщин, могут быть назначены следующие обследования:
- анализ мочи и крови общий;
- кровь на биохимию;
- бакпосев мочи для определения возбудителя и назначения антибиотика;
- УЗИ органов таза;
- исследования мазка из влагалища;
- возможно проведение КТ, МРТ, цистоскопии, урографии, рентгенографии с контрастным веществом.
После проведенных исследований станет ясно, какой специалист будет проводить лечение воспаления мочеполовой системы.

Медикаментозное лечение
Диагностика позволяет выявить возбудителя инфекции и выбрать препараты для его устранения. Прием антибиотиков обязателен.
Препараты при воспалении мочеполовой системы у женщин:
- антибиотики – для подавления возбудителя. Это Аугментин (Амоксициллин), Цефтриаксон , Монурал;
- диуретики – Канефрон;
- спазмолитики и анальгетики для уменьшения боли Но-шпа, Баралгин;
- нестероидные противовоспалительные средства – Ибупрофен.
Внимание: при лечении необходимо сдавать анализы крови и мочи для выяснения эффективности применяемых препаратов и своевременной корректировки методов.
При цистите, который часто развивается у женщин, назначают – препараты группы пенициллинов (Амосин), фторхинолоны, тетрациклиновую группу. Курс приема – 5-10 дней, в зависимости от объема воспаления.
В тяжелых случаях, если развивается парез (частичный паралич мышц) мочевого пузыря при воспалении мочеполовой системы, антибиотики могут заменять при лечении на более эффективные.

При пиелонефрите назначают цефалоспорины (Цефалексин), фторхинолоны, пенициллины.
Воспаления половых органов:
- При аднексите – антибиотики разных групп часто комбинируют, назначая парами. Антисептические средства местного использования для ванночек, компрессов.
- При сальпингите – также используют совместное применение препаратов (Гентамицин, Цефотаксим). Противовоспалительные средства, витамин Е, противоспаечные – Лидаза.
При лечении воспаления мочеполовой системы у женщин часто применяют свечи – ректальные и вагинальные.
Они являются дополнительным средством терапии местного действия. Свечи подкрепляют действие антибиотиков и имеют следующее действие:
- Противовирусное и антимикробное – действуют на возбудителей инфекции и препятствуют их распространению.
- Противовоспалительное – снижают интенсивность процесса, снимают отечность и боль.
Их рекомендуют использовать на ночь, однако в тяжелых случаях, при постельном режиме, возможно введение каждые 4 часа. Использование свечей вместо перорального приема препаратов снижает нагрузку на пищеварительный тракт.
Стоит ли заменять свечами таблетки и инъекции, может решить только врач.
При лечении заболеваний МПС обязательно соблюдение диеты. Она направлена на снижение потребления соли, получение нужного количества чистой воды (до 1,5 литров). Вместо воды можно пить отвар шиповника, морсы. Рекомендованные диеты – №№ 6 и 7.

Лечение народными средствами
Лекарственные травы, а также фрукты, овощи и ягоды широко применяются в народной медицине для уменьшения воспаления и болей.
- Корку арбуза высушивают и небольшими порциями добавляют в питье и отвары для улучшения выведения мочи.
- Отвар из листьев (4 ст. ложки) или почек (2 ст. ложки) березы залить стаканом кипятка, настаивать в течение часа, добавив соду на кончике ножа. Принимать по 0,5 стакана 3 раза в день.
- Сок тыквы пить по 0,5 стакана 3 раза в день.
Врач может порекомендовать прием аптечных фитосборов, которые помогут ускорить выздоровление и уменьшить дискомфорт.
Требуется ли при воспалении хирургическое вмешательство
Заболевания лечатся консервативными методами, приемом лекарственных препаратов и инъекциями. Если во время аппаратных обследований (УЗИ) не обнаружена мочекаменная болезнь или опасные патологии строения МПС, хирургическое лечение не потребуется.
Возможные осложнения
Несвоевременное обращение к врачу и некачественное лечение могут привести к опасным заболеваниям. Женщины часто отказываются от приема антибиотиков при воспалении мочеполовой системы, надеясь обойтись народными средствами.
Однако чтобы уничтожить возбудителя, этих средств оказывается недостаточно. В результате могут развиться:
- почечная недостаточность;
- эндомиометрит, панметрит;
- бесплодие.
Не долеченное заболевание обязательно вернется опять и может перейти в хроническую форму. После лечения антибиотиками необходимо восстановление микрофлоры влагалища.

Методы профилактики воспалительного процесса
Назначенное лечение необходимо довести до конца. Многие женщины прекращают прием препаратов сразу после наступления облегчения, не желая перегружать организм лишней химией.
Однако следует знать, что сроки приема и дозы препаратов рассчитаны на то, чтобы полностью погасить воспалительный процесс. Ранний отказ от лечения чреват возвращением болезни.
Кроме того, женщинам нужно помнить – после окончания лечения воспаления мочеполовой системы необходимо соблюдать повышенную осторожность. Меры профилактики:
- Одеваться по сезону – перегревание также не полезно для организма. Особенно следует опасаться переохлаждения. Нужно носить теплые сапоги, брюки, колготки, не допуская замерзания.
- Белье лучше выбирать из натуральных тканей. При ношении коротких юбок, лучше выбирать закрытые трусы, а не стринги. Легко подхватить инфекцию в общественном транспорте, парке, институте. Кроме того, узкие полоски травмируют слизистые, открывая путь инфекции.
- При ношении прокладок следует соблюдать правила их смены. Как бы ни гарантировали производители их антибактериальность и не убеждали в том, что они «дышат» – микробы в них размножаются очень быстро.
- Чистота – залог здоровья. Необходимо соблюдать требования гигиены, регулярно подмываться. Не пользоваться чужими полотенцами, мочалками, одеждой.
Хорошим способом профилактики являются прогулки, занятия, без фанатизма, нетяжелым спортом, активный образ жизни. Общий тонус организма способствует хорошему кровообращению, улучшению обменных процессов и устойчивости против инфекции. Тогда не придется бороться с воспалением мочеполовой системы и принимать антибиотики.
Мочевыводящая система у женщины тесно связана с органами половой сферы. Воспаление мочеполовой системы у женщин, симптомы которого не дают возможности сразу определить, какой орган пострадал, развивается постепенно и грозит серьезными последствиями для здоровья. Только зная, как распространяется воспалительный процесс и каковы причины его возникновения, можно предупредить распространение инфекции и возможные осложнения.
Симптомы воспаления мочеполовой системы у женщин
Сложность симптоматической диагностики заболеваний мочеполовой сферы заключается в схожести признаков воспаления и трудностями с определением локализации болезнетворных процессов. Репродуктивные органы женщины расположены очень близко с органами мочевыводящей системы и тесно взаимодействуют между собой.
Особенность женского физиологического строения заключается в коротком мочеиспускательном канале, который близко расположен к анусу и влагалищу. Это не только отличает его от мужского организма, но способствует легкому проникновению болезнетворных бактерий.
У женщин инфекция, проникая в уретру повосходящей, поднимается в мочевой пузырь. Уретрит развивается редко, а из-за пренебрежения личной гигиеной, при травматизме или во время полового акта бактерии стремительно проникают выше.
Под потоком мочи инфекция не задерживается в мочеиспускательном канале, а попадая в мочевой пузырь, бактерии вызывают цистит. Это самый распространенный воспалительный процесс среди женщин всех возвратов.
Если цистит не лечить, бактерии продолжают размножаться и по канальцам поднимаются дальше в почки. Там воспалительный процесс охватывает лоханки и развивается пиелонефрит. В острой форме он проявляется сильной болью в пояснице и симптомами интоксикации. На этом этапе женщине необходима госпитализация.
Если заглушить симптомы, заболевание перейдет в хроническую форму, а бактерии распространятся дальше на органы половой сферы. К частым осложнениям недолеченного цистита и пиелонефрита относят:
- вагинит;
- аднексит;
- эндометрит;
- сальпингит;
- эндометриоз.
А уж чем чреваты такие заболевания для женщины, известно каждому. Поэтому важно не пропустить первые проявления и не дать инфекции проникнуть дальше, а подавить ее в самом начале.
Основные симптомы воспаления
Признаки воспалительного процесса в целом очень схожи, их отличает только место локализации и степень тяжести недуга. Часть симптомов возникает очагово, но присоединение других инфекций, что часто происходит при запущенном воспалении, смазывает всю картину проявлений.
Воспалительный процесс быстро охватывает соседние органы, и понять, где находится очаг поражения по симптомам трудно.
У каждого заболевания есть свои отличительные симптомы, по которым врач может предположить наличие того или иного воспаления мочеполовой системы.
Цистит
Проявляется частым и болезненным мочеиспусканием. Как правило, мочевой пузырь пустой, но даже несколько миллиграмм сильно раздражает стенки уретры и вызывает почтенное желание посетить дамскую комнату. Моча, в которой размножаются бактерии, становиться мутной, а в редких случаях может иметь гнойные или кровянистые включения.
Пиелонефрит
При поражении почечных лоханок к симптомам цистита присоединяется сильный жар, боль в пояснице или боку. Симптомы развиваются быстро, а также очень похожи на признаки интоксикации организма. Кроме болевых ощущений и лихорадки, возникает тошнота и рвота.
Моча может быть обычного цвета или с осадком, но для воспаления почек характерно наличие белых хлопьев и в запущенных случаях гноя. Частое мочеиспускание обычно сменяет затрудненное, больные почки не справляются со своей функцией.
Поражение органов половой системы
Когда воспаление добралось до придатков и матки, ко всем симптомам добавляются характерные выделения из влагалища. Боль распространяется на всю область малого таза и отдает в нижние конечности. При таком массивном воспалении женщины, как правило, не медлят с обращением к врачу, но лечение такого обширного поражение сложное, а также достаточно длительное.
По этой причине тянуть с госпитализацией или тем более заниматься самолечением очень опасно. Осложнения, полученные в результате распространения инфекции, могут стать необратимыми.
Причины воспаления мочевыводящих путей у женщин
Ответить на вопрос, что вызывает воспаление, сразу сложно. Причин для этого масса и основной является попадание и размножение в организме болезнетворных бактерий. Это могут быть вирусы, грибки, паразиты, но очень важно при диагностике не только определить место локализации инфекции, но и ее возбудителя.
Чаще всего причиной становятся кишечные бактерии, которые попадают в уретру и влагалище из ануса при нарушении правил личной гигиены. К самым распространенным относятся:
- энтерококк;
- стрептококк;
- синегнойная палочка.
Но также болезнетворные организмы могут попасть из внешней среды при купании в водоеме, несоблюдении гигиены посещая общественный туалет. Там можно заразиться любым типом вируса или подхватить паразита.
При снижении иммунитета первой страдает среда влагалища, там начинают активно размножаться различного рода грибки и бактерии. Переохлаждение или нарушение санитарных норм легко станет причиной размножения бактерии в ослабленном организме.
Часто узнаваемая всеми молочница, вызванная грибком Кандида, без лечения чревата серьезными воспалительными процессами всей мочеполовой системы, а ее первый признак, творожные выделения, обычно не вызывают серьезных опасений.
Не стоит забывать также об инфекциях, передающихся половым путем. Уреаплазма, хламидии, трихомониаз, микоплазма и другие становятся причиной воспалительного процесса в области матки и придатков, а уже потом, они проникают через уретру, поражая органы мочевыделительной системы. Урогенитальный хламидиоз часто становиться причиной бесплодия у женщин, а также нарушения репродуктивной функции.
Толчком для активации процесса размножения становятся располагающие факторы:
- половой акт без предохранения;
- пренебрежение правилами личной гигиены;
- злоупотребление вредными привычками;
- хронические заболевания;
- длительный прием лекарственных препаратов;
- неправильное питание.
Спровоцировать развитие воспалительного процесса может застой мочи, особенно при беременности, а также возникновение злокачественных образований и камней в мочевыводящих путях.
Методы лечения
Полностью вылечить инфекцию и подавить воспалительный процесс мочевыводящих путей может лечащий врач, правильно подобрав эффективное комплексное лечение.
Подавить активность патогенных микробов можно только при помощи антибактериальной, противовирусной и противомикробной терапии. Сложность лечения заключается в правильном выборе препарата и устойчивости микроорганизмов к ним. Антибиотики при длительном применении могут не только не дать результата, но также вызвать осложнения в виде грибковой активности.
Одной только медикаментозной терапии, как правило, бывает недостаточно, важно соблюдать все предписания лечащего врача и его рекомендации.
Во время протекания воспалительного процесса важно соблюдать постельный режим. Если состояние тяжелое, может понадобиться госпитализация. Необходимо ограничить потребление соли, чтобы жидкость не задерживалась в организме. А вот обильное питье пойдет на пользу. Если нет противопоказаний, много жидкости поможет вымыть инфекцию из мочевыводящих путей.
Облегчить симптомы и ускорить эффект лечения можно, придерживаясь специальной диеты. Отказ от жирной, острой пищи облегчит состояние и нагрузку на почки и печень.
Чтобы подавить инфекцию, важно следить за своевременным опорожнением мочевого пузыря и личной гигиеной. От ванны лучше отказаться, а вот душ должен входит в перечень гигиенических процедур ежедневно.
Необходимым также является отказ от курения и прием алкоголя. На время лечение лучше избегать половых контактов, чтобы не раздражать слизистые оболочки и избежать присоединения других инфекций.
Прием антибиотиков допускается только по назначению врача, самолечение может вызвать негативные побочные эффекты и опасные последствия. Чем раньше будет диагностировано воспаление мочеполовой системы, обнаружен возбудитель и назначено лечение, тем быстрее наступит выздоровление.

Заболевания мочеполовой сферы – это несколько обширных нозологических групп заболеваний.
Они приводят к расстройствам образования, отделения и испускания мочи и нарушениям половой функции.
С этими болезнями человек встречается достаточно часто в течение всей жизни.
МКБ выделяет несколько групп болезней мочеполовой сферы:
- заболевания почек: гломерулонефриты и пиелонефриты; почечная недостаточность; аномалии анатомии почек;
- заболевания органов мочевого тракта: мочекаменная болезнь, цистит, нейромышечная дисфункция, уретрит, стриктура уретры, недержание мочи;
- заболевания мужских половых органов: приапизм, гидроцеле, аденома предстательной железы, эпидидимит, баланопостит, простатит, орхит, мужское бесплодие, фимоз, баланит, импотенция органической природы;
- воспалительные (сальпингит, вульвовагинит, оофорит, бартолинит, эндометрит и пиометра, эндоцервицит, кольпит) и невоспалительные (эндометриоз, выпадения органов, влагалищные свищи, кисты яичника, эрозия и эктропион шейки матки, полип) заболевания женских тазовых органов;
- болезни молочной железы: мастопатия, гинекомастия, мастит, повреждения сосков, новообразование.
Причины заболеваний мочеполовой системы могут носить инфекционный и неинфекционный характер.
Переохлаждение, нарушения метаболизма, анатомо-физиологические изменения – все это способствует развитию заболеваний мочеполовой системы неинфекционной природы.
Инфекционные болезни мочеполовой системы могут носить самостоятельный характер.
Или являться осложнениями заболеваний, передающихся половым путем, когда возбудители поднимаются по мочевому тракту к органам и тканям мочеполовой сферы.
Какой врач лечит заболевания мочеполовой системы?
Множественность анатомических мишеней, симптомов и вариантов течения болезней органов мочеполовой системы не предполагает ведения таких больных одним специалистом.
Расстройства органов мочевого тракта лечит уролог, он же оказывает помощь при половых нарушениях у мужчин.
У женщин заболевания тазовых органов преимущественно ведет гинеколог, исключая болезни мочевого тракта.
Заболевания почек ведет врач-нефролог.
Заболевания мочеполовой сферы инфекционного происхождения могут наблюдать как урологи, так и врачи-венерологи (ЗППП).
Однако с первыми симптомами пациенту проще всего обратиться к терапевту или врачу общей практики.
Он направит его к необходимому специалисту для специализированного лечения
Симптомы заболеваний мочеполовой системы
В рамках небольшой статьи мы ограничимся заболеваниями мочеполовой сферы, сопровождающимися дизурическим синдромом.
Дизурический синдром – это устойчивый комплекс симптомов.
Встречается при большинстве заболевания мочеполовой системы различного происхождения.
В дизурический синдром входят:
- режущие и жгучие боли при мочеиспускании;
- чувство не опустошённого мочевого пузыря, незавершившегося процесса мочеиспускания;
- изменение привычной частоты мочеиспускания: учащение или иногда урежение;
- императивные позывы к мочеиспусканию. иногда ложные;
- частичным или полным недержанием мочи.
Дополнительные симптомы заболеваний мочеполовой системы при патологии почек:
- отеки, преимущественно с утра, локализованы больше на лице и руках;
- болезненность в поясничном отделе с одной или по обеим сторонам от позвоночника, причем боли тупые, тянущиеся
- иногда лихорадка или субфебрилитет;
- болезненность при поколачивании в проекции почек (положительный симптом Пастернацкого);
- изменение физико-химических свойств мочи: еще до общего клинического анализа видно, что моча мутная, концентрированная, может быть с белесыми включениями.
Дополнительные симптомы при заболеваниях половой сферы
- выделения из половых органов;
- боли занятиях сексом;
- нарушения репродуктивной функции.
Заболевания органов мочевого тракта, помимо общих симптомов, включают в себя значительное разнообразие клинических проявлений.
Пиелонефрит – воспаление почечной лоханки.
Обычно инфекционной природы.
Встречается достаточно часто, в том числе как осложнение ЗППП, когда инфекционный агент по мочевому тракту поднимается вверх.
При пиелонефрите, помимо вышеописанных симптомов, встречается лихорадка, моча мутная с гноем, может быть розоватая.
Факторы, предрасполагающие к пиелонефриту:
- женский пол (короткий мочеиспускательный канал способствует быстрому восхождению инфекции);
- детский или пожилой и старческий возраст;
- состояния иммуносупрессии (ВИЧ, состояние после трансплантации, лечение аутоиммунных заболеваний
- влагалищный дисбактериоз (применение спермицидов, бесконтрольное употребление антисептиков и антибактериальных препаратов);
- хронические воспалительные процессы (уретрит, цистит, кольпит, простатит);
- беременность (функциональное снижение напряженности иммунитета при беременности приводит к обострению хронических инфекционно-воспалительных процессов, что в 30% приводит к пиелонефриту);
- нарушения оттока мочи (стриктура уретры, новообразования мочеполового тракта, аденома простаты, закупорка конкрементом при мочекаменной болезни);
- нарушения функций мочевого пузыря (нейроинфекции, новообразования спинного мозга, аутоиммунные болезни нервной ткани);
- пузырно-мочеточниковый рефлюкс, то есть обратный заброс мочи из нижних отделов мочевого тракта в пузырь)
- проникающие медицинские манипуляции: постановка мочевого катетера, забор материала на исследование, цистоскопия и тд;
Несколько иначе выглядит хронический пиелонефрит в стадии обострения.
Недолеченый острый пиелонефрит рассматривается как фактор риска хронизации процесса
Симптомы хронического пиелонефрита:
- синдром хронической усталости, астения;
- протеинурия (при присоединении гломерулонефрита);
- хронический дизурический синдром;
- стойкое повышение артериального давления (ренальная гипертензия)
- постоянный субфебрилитет;
- аппетит снижен, знобит, ощущение усталости;
- ноющие боли в пояснице;
- веки отекают по утрам (пастозность);
Осложнения: хроническая или прогрессирующая почечная недостаточность; фокальный гломерулосклероз; прогрессирующее рубцевание почки; гнойное расплавление нефротканей; ксантогрануломатозный пиелонефрит).
Мочекаменная болезнь –уролитиаз.
Заболевание мочевыделительной системы, связанное с расстройствами минерального обмена, приводящими к образованию камней различного диаметра и формы.
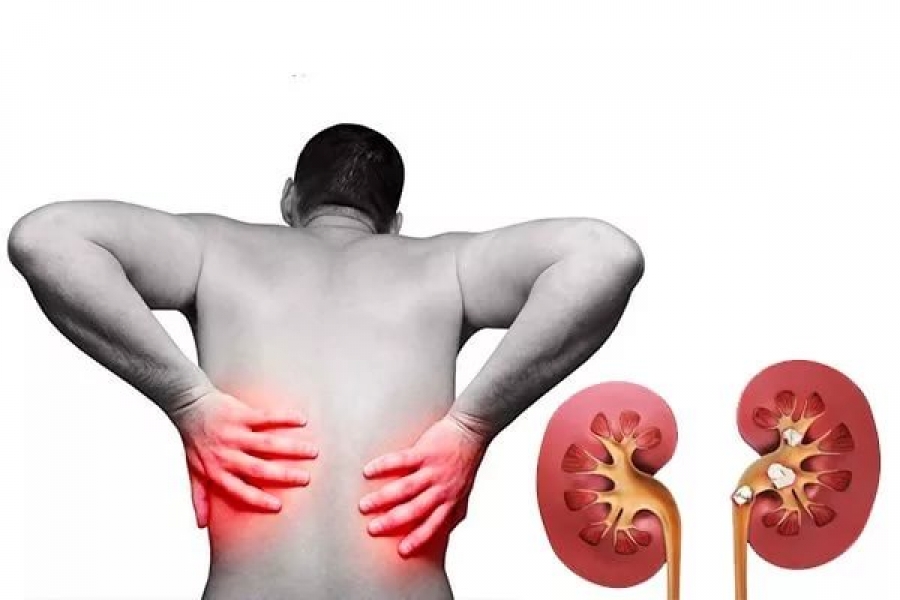
Причины образования конкрементов заключаются в нарушении обмена минералов, неправильной фильтрации и реабсорбции мочи.
Камень имеет смешанное строение, и получает название по преобладающему основанию.
В зависимости от происхождения мочевые камни классифицируют как оксалаты, ураты, фосфаты, а в почках преобладают кальцийсодержащие камни.
Оксалаты – плотные шероховатые темные камни.
Коморбидны хронической диарее и потере жидкости, фенилкетонурии, дефициту витамина В6, а иногда — интоксикации этиленгликолем или щавелевой кислотой.
Фосфаты или струвитные конкременты появляются при инфекционном поражении мочеполовой сферы.
Так как некоторые бактерии расщепляют мочевину до аммония, магния и карбонатных апатитов в щелочной среде.
Коморбидны гипофункции паращитовидных желез, в два раза чаще встречаются у женщин.
Фосфаты –это непрочные серые или беловатые камни.
Ураты – плотные желто-коричневые или кирпичного оттенка камни.
Образуются при низком рН мочи на фоне подагры. лечения новообразований и миелопролиферативных заболеваний.
Цистиновые камни образуются при нарушении канальцевой реабсорбции первичной мочи.
Формируются из основных аминокислот, когда избыточный цистин выпадает оседает в моче.
Ксантиновые камни образуются на фоне дефицита ферментов, преобразующих кстантин в мочевую кислоту с образованием ксантиновой соли.
Основным осложнением мочекаменной болезни является почечная колика.
Считается, что эти боли наиболее интенсивные из всех эндогенных болевых синдромов.
Симптомы почечной колики:
- сильнейшая боль в поясничной области, с одной стороны
- беспокойство, невозможность найти удобную позу
- боль по ходу продвижения конкремента
- задержка мочи
- микро — и макрогематурия.
Приступ прекращается после продвижения камня по мочеполовому тракту и выведению его наружу.
Цистит – воспаление стенок мочевого пузыря.
Обычно наблюдается среди женщин.
Короткая уретра позволяет возбудителям заболеваний мочеполовой системы подняться к мочевому пузырю.
Помимо того, случается цистит неинфекционного характера.
Симптомы цистита:
- режущая и жгучая боль в конце мочеиспускания, над лобком
- дизурический синдром
- лейкоциты (гной) в моче, повышенная температура тела
Инфекционные заболевания мочеполовой сферы у мужчин, связанные с половыми инфекциями, протекают ярче.
Нечасто имеют скрытое течение (трихомониаз, кольпит, хламидиоз), но вероятность передачи инфекции от мужчины к женщине выше, чем наоборот.
Для женщин характерны более частые осложнения в виде восходящих инфекций, могут протекать бессимптомно (гонорея, хламидиоз) или иметь стертое, но длительное течение.
Уретрит – воспаление слизистой мочеиспускательного канала, обычно инфекционного характера.
По происхождению уретрит бывает бактериальным, гонорейным, трихомонадным, хламидиозным, кандидозным.
Возбудители заболеваний мочеполовой сферы хорошо известны врачам-венерологам: это и бактерии, и гонококк, и хламидии, и трихомонада, и грибок рода Candida.
Инкубационный период длится от 2-3 суток до месяца. инфицирование возможно бытовым или половым путем.
Симптомы уретрита:
- резь и жжение при выделении мочи;
- отечность члена, половых губ, отек и воспаление стенок мочеиспускательного канала;
- зуд в гениталиях;
- ослабевание струи мочи;
- ложные позывы помочиться;
- боль при занятиях сексом;
- выделения с дурным запахом, слизистые, гнойные, белесые или желтовато-зеленые;
- наличие следов крови в моче или сперме, связанная с травмированием слизистой уретры.
Осложнения уретритов:
- восходящие инфекции;
- стриктура уретры;
- задержка мочи;
- кольпит (воспаление влагалища), цервицит (воспаление шейки матки);
- фимоз, парафимоз;
- ухудшение половой жизни вплоть до невозможности заниматься сексом
Стриктура уретры – это сужение просвета уретры вплоть до полной облитерации (перекрытия), что приводит к застою или даже острой задержке мочи.
Это происходит по следующим причинам: травма; врожденные генетические нарушения; воспаление на фоне инфекций, в том числе передающихся половым путем.
Симптомы:
- тугой болезненный снизу живот;
- дизурический синдром;
- ощущение полного мочевого пузыря;
- задержки мочи, вплоть до анурии;
- слабый напор мочи и разбрызгивание;
- гематурия и кровь в сперме;
- подтекание мочи после мочеиспускания
Простатит – воспаление предстательной железы.
Под простатитом понимают и острый (инфекционный) простатит, и патология предстательной железы неинфекционной природы.
Ведущим симптомом при остром простатите является боль.
Локализуется внизу живота, над лобком, в члене, мошонке, отдает в прямую кишку, почки, крестец.
Также при физических отправлениях (отделение мочи и кала), занятиях сексом.
Кроме того, пациент жалуется на:
- учащение мочеиспускания;
- струя слабеет, сокращается, истощается до капель;
- астения, субфебрилитет, потеря аппетита, общая интоксикация
Диагностика заболеваний мочеполовой сферы
Инфекционные заболевания мочеполовой сферы требуют той же диагностики, что и прочие венерические заболевания.
Мазки и соскобы из уретры, цервикального канала, влагалища, забор секрета простаты, мочи позволяют сдать следующие анализы:
- посев на флору (под микроскопом рассматривают живые или специально окрашенные разными способами мазки на предметных стеклах, чтобы определить возбудителя)
- мазок на посев (культуральный метод, когда на чашках Петри в течение одной-двух недель прорастают колонии возбудителя; тогда же определяется чувствительность его к антибиотикам);
- мазок на ПЦР (полимеразная цепная реакция, когда в мазках обнаруживают ДНК возбудителя; этот метод наиболее точный наряду с культуральным);
- мазок на ИФА, когда в биологическом материале обнаруживают антитела к возбудителю.
Анализ крови:
- серологические исследования – ИФА, РИФ, РНГА – ориентированы на обнаружение антител к возбудителю;
- общий клинический анализ – выявляет признаки воспаления (повышенную скорость оседания эритроцитов (СОЭ), увеличение количества разного вида лейкоцитов).
Общий анализ мочи позволяет выявить как признаки воспаления, так и дисфункцию почек.
Исследуют плотность, цвет, содержание белка, эритроцитов, лейкоцитов.
Экспресс-тест или «лаборатория на дому» позволяют предварительно определить вероятность заражения некоторыми половыми инфекциями.
(Гонорея, трихомонада, сифилис, ВПЧ, ВИЧ и гепатиты).
Тест-полоски позволяют выявить в моче лейкоцитарную эстеразу (то есть наличие невидимого глазом гноя), нитратов (продукты жизнедеятельности бактерий).
Частично эти же исследования используют при выявлении заболеваний мочеполовой сферы неинфекционного характера
Диагностика пиелонефрита
Острый пиелонефрит обладает яркой клинической картиной, а результаты осмотра подтверждаются анализом мочи.
Хронический пиелонефрит протекает бессимптомно и выявляется случайно.
Общий анализ мочи:
- гематурия
- положительные экспресс-тесты на содержание нитратов и лейкоцитарной эстеразы;
- протеинурия.
Бактериологический посев мочи подтверждает инфекционную природу болезни
Диагностика мочекаменной болезни
Анализ крови:
- развернутый клинический анализ: норма или увеличение СОЭ, лейкоцитоз со сдвигом лейкоцитарной формулы влево (воспаление почечной ткани, почечная колика), анемия;
- биохимический анализ: избыток кальци
